Стандарты лечения астматического бронхита

Бронхиальная астма – распространенное заболевание, встречающееся у 4-10% населения. В детском возрасте процент возрастает до 10-15.
Для бронхиальной астмы разработаны особые стандарты лечения. Однако часто на начальных стадиях ее неверно диагностируют и проводят неправильную терапию.
Поэтому в случае болезни, симптомом которой является свистящий хрип, стоит всегда помнить, что это может быть астма.
Общие сведения о заболевании
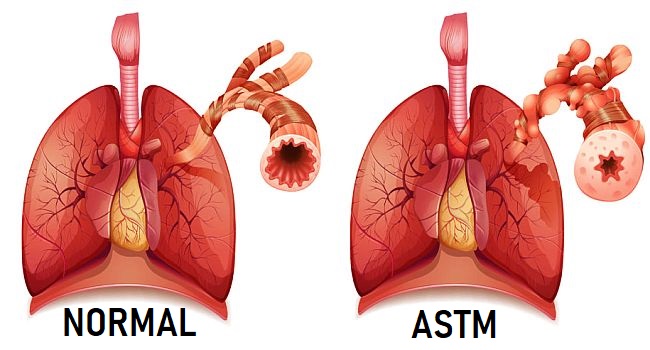
Бронхиальная астма представляет собой хроническую патологию воспалительного характера, поражающую дыхательные пути. Возникающие периодически приступы удушья являются основным клиническим проявлением заболевания.
Диагноз устанавливает врач после проведения комплексного обследования пациента. Для того чтобы не спутать бронхиальную астму с другими заболеваниями дыхательных путей, изучают снимки грудной клетки, полученные при компьютерной томографии или рентгенографии.
Система терапии и стандарты оказания помощи при бронхиальной астме
Стандарты лечения существуют для многих заболеваний, они представляют собой поэтапный комплекс мер, необходимый для постановки диагноза по всем необходимым критериям и эффективного лечения заболевания.
Стандарт лечения астмы включает современные методы лечения патологии, проверенные временем и улучшающие состояние больного.
Стандарты, по которым оказывается помощь больным, утверждаются Министерством здравоохранения.
В соответствии с ними проверяется медицинская документация, заполненная врачом, анализируется правильность назначенного комплекса обследований и терапии. Использование стандартов лечения астмы обусловлено несколькими причинами:
- Помощь, которая оказывается больному, в этом случае является эффективной и не приносит вреда здоровью.
- По стандартам работают все специалисты как в государственных, так и в частных лечебных учреждениях.
- В стандарты включены последние научные данные о патологии. Это позволяет более эффективно проводить лечение.
- Создается база статистических данных, единая для всех.
Как определяется степень тяжести болезни согласно стандартам
Степень тяжести бронхиальной астмы устанавливается при диагностике. От нее зависит выбор терапии заболевания. При диагностике учитывают интенсивность клинических симптомов астмы и результаты дополнительных исследований, а именно:
- При сборе анамнеза выясняется частота приступов и время их появления.
- Назначается анализ мочи, крови, обязательно исследование мокроты.
- Оценивается эффективность назначенной медикаментозной терапии.
- Оцениваются показатели внешнего дыхания, их отклонение от нормы.
По степени тяжести болезнь классифицируют следующим образом:
- 1-я степень — самая легкая форма болезни. Одышка, приступы и хрипы появляются не чаще одного раза в неделю. Приступы возникают после контакта с аллергенами, возможны во время простуды или при уборке дома, протирании пыли.
Также приступ может начаться от сигаретного дыма или резкого запаха. Речь пациента не нарушена, состояние в период между приступами в норме. При приступе возможна тахикардия, при выдохе слышен свистящий звук, а вдох удлиненный.
- 2-я степень: симптомы проявляются уже чаще, но приступ удушья возникает не более трех раз в неделю.
При приступе пациенту становится тяжело дышать. В легких прослушиваются сухие хрипы. При кашле иногда отделяется мокрота. Состояние пациента беспокойное. Кожа бледнеет, а в области носогубного треугольника она приобретает синеватый оттенок. Выдох бывает затрудненным, с громким свистом.
- 3-я степень: удушье может возникать у астматика ежедневно. Необходима постоянная поддерживающая терапия и медицинское наблюдение.
Наблюдается систематическое нарушение дыхания. У больного появляется холодный пот, его охватывает страх и паника. Свист во время дыхания отчетливо слышен даже с расстояния. Повышается артериальное давление.
- 4-я степень: обострения случаются несколько раз в день, часто симптомы удушья беспокоят ночью. Физическая активность пациента ограничена, так как нагрузка часто провоцирует приступ. Нарушается сон больного. Необходим ежедневный прием препаратов.
- 5-я степень: тяжелое течение астмы, слабо поддающееся коррекции. Назначаются большие дозировки сильнодействующих препаратов. Речь пациента прерывистая. Физическая активность сильно ограничена. Возможен летальный исход при приступе.
Диагностика заболевания в соответствии со стандартами

Диагностика состоит из нескольких этапов, каждый из которых связан с предыдущим.
- Сбор анамнеза и жалоб. Чаще всего пациент жалуется на одышку, затрудненный выдох, кашель, периодические приступы удушья. Важным критерием является изменение симптоматики при использовании бронхолитиков. Также выясняются факторы риска: наследственность, аллергические реакции и т. д.
- Объективный осмотр. Врач фиксирует одышку у пациента, симптомы возбуждения при приступе, хрипы при аускультации.
- Функциональные тесты. Наиболее простым методом является пикфлоуметрия. Тестирование позволяет врачу оценить тяжесть состояния. Пикфлоуметр должен иметь дома каждый астматик для ежедневного контроля.
- Выявление аллергенов с помощью различных методик. Применяют скарификационные пробы, возможно проведение провокационных тестов.
- Для дифференциальной диагностики назначаются дополнительные методы обследования: рентгенографию органов грудной клетки, ЭКГ, общий анализ крови, исследование мокроты.
Особенно тщательно нужно сопоставлять симптомы и результаты анализов у детей и пожилых людей, так как симптоматика часто отличается от стандартной.
Лечение бронхиальной астмы у взрослых

Все средства, которые используются при лечении бронхиальной астмы, указаны в стандарте медицинской помощи.
Главным показателем эффективности лечения является достижение полного контроля над БА.
Ступенчатая терапия при бронхиальной астме
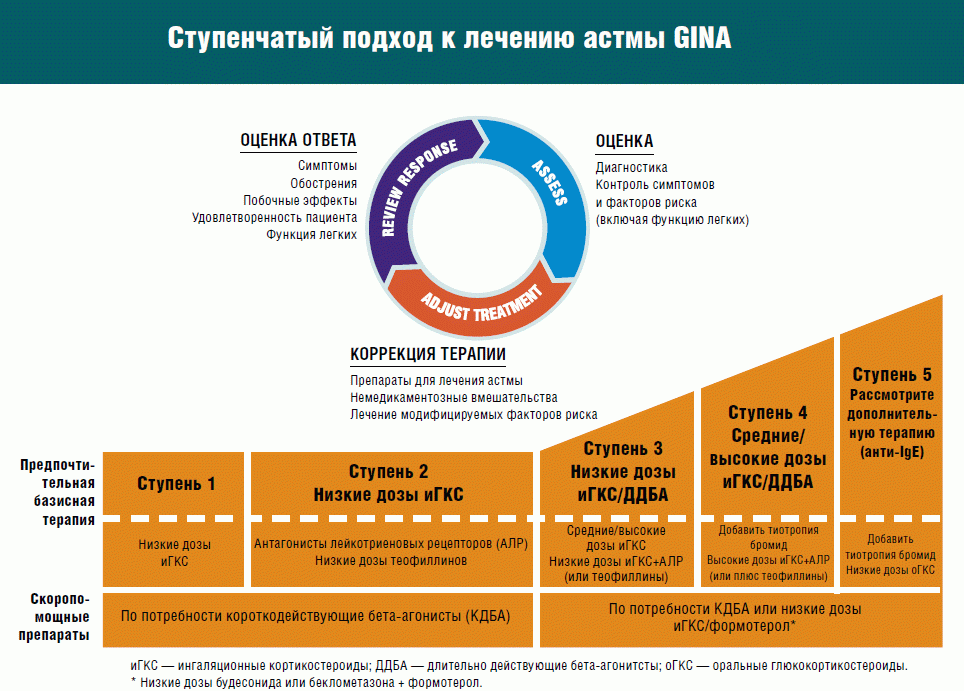
Принцип лечения заключается в следующем: терапия будет зависеть от степени нарушения функций бронхиального дерева. Количество препаратов и их дозировка с каждой ступенью увеличиваются.
Препараты подбираются с учетом сопутствующих патологий, индивидуальной непереносимости. Каждая ступень предполагает выбор между той или иной группой препаратов.
Если назначенные лекарства не приносят эффекта, осуществляется переход на новый уровень. Все этапы прописаны в стандарте лечения бронхиальной астмы.
- 1-я ступень. Перед тренировками, занятиями спортом, другой физической нагрузкой принимаются ингаляционные препараты, такие как бета2-агонисты, недокромил натрия. Иногда используют теофиллины короткого действия. Однако от их использования часто появляются побочные эффекты, поэтому их применение нежелательно.
- 2-я ступень. Лекарства те же, что и на 1-й ступени, но прием длительный и ежедневный. Используются теофиллины длительного действия. Иногда для лечения применяются ингаляционные гормональные препараты в дозировке до 800 мкг/день.
- 3-я ступень. Пациенту назначаются кортикостероиды в виде аэрозолей в дозировке 800-2000 мкг/день. Помимо них используют бронходилататоры длительного действия в качестве поддерживающей терапии, для уменьшения частоты ночных приступов удушья. В момент приступа применяются бета2-агонисты короткого действия.
- 4-я ступень Астма не поддается контролю, можно только улучшить состояние больного, уменьшить число приступов. Используют ингаляционные гормоны в больших дозах (800-2000 мкг), при тяжелых обострениях кортикостероиды принимают перорально. Бета2-агонисты быстрого действия применяют при приступе у взрослых, но не более 4 раз в сутки.
Помощь при обострениях

Обострения БА происходят из-за неправильно подобранной терапии или несоблюдения больным рекомендаций врача. Еще одна возможная причина – длительный контакт с аллергенами.
Часто подобные состояния требуют неотложной медицинской помощи. Нарастает одышка, свистящие хрипы слышны на расстоянии.
При приступе применяются следующие группы препаратов:
- ингаляционные бета2-агонисты: сальбутамол, фенотерол;
- глюкокортикоиды в виде ингаляций;
- ГКС в пероральной форме при тяжелых проявлениях астмы;
- антихолинергические средства – используются при состоянии удушья, угрожающем[М27] жизни больного;
- увлажненный кислород в тех случаях, когда у астматика есть признаки гипоксемии.
Лечение заболевания у детей

Для начала необходимо устранить воздействие аллергена на дыхательные пути ребенка. Терапия астмы у детей (как и у других категорий больных) состоит из базисной терапии и препаратов для купирования приступа.
У детей возникают сложности с применением ингалятора, предпочтительнее использовать спейсер, который является промежуточной емкостью для аэрозоля. Для ингаляций также используют небулайзер.
Для базисной терапии назначают антигистаминные средства и стабилизаторы клеточных мембран. В тяжелых случаях применяют гормональную терапию.
Немедикаментозная терапия бронхиальной астмы по стандартам лечения включает применение ЛФК, массажа, физиопроцедур и санаторно-курортное лечение.
Методы лечения подбираются индивидуально для каждого пациента. Одним из современных методов лечения астмы является аллерген-специфическая иммунотерапия, целью которой является снижение чувствительности организма к определенному аллергену.
Профилактика бронхиальной астмы

Все меры профилактики делятся на те, что направлены на предупреждение развития заболевания и те, что могут замедлить прогрессирование болезни.
Меры первичной профилактики в обязательном порядке должны принимать курильщики, люди с наследственной предрасположенностью к астме и те, кто работает во вредных условиях. Они должны соблюдать все правила гигиены, своевременно лечить заболевания дыхательной системы, исключить контакт с аллергенами и вести здоровый образ жизни.
Профилактика приступов у астматиков включает одновременно лечение и мероприятия по предупреждению обострений.
Исключается действие аллергена, обязателен постоянный прием препаратов, назначенных врачом в соответствии со степенью тяжести астмы. Нельзя самостоятельно отменять препарат или увеличивать дозировку, так как это может привести к нарастанию симптомов.
Медицинская сестра в соответствии с назначением врача должна обучить пациента ежедневно контролировать параметры внешнего дыхания, используя пикфлоуметр в домашних условиях.
Если это возможно, то каждый день нужно выделять время для небольших физических нагрузок.
В заключение
Астма – это патология, которую при правильном подходе к лечению в соответствии с современными стандартами можно полностью контролировать. Лечение бронхиальной астмы должен назначать специалист.
При этом учитывается степень тяжести заболевания, индивидуальные особенности пациента. В лечении важно наблюдать за реакцией организма на назначаемые препараты.
При обострениях очень важно вовремя принять меры, при необходимости госпитализировать пациента для предотвращения развития осложнений и астматического статуса.
Об утверждении стандарта медицинской помощи больным острым бронхитом
В соответствии со ст.38 Основ законодательства Российской Федерации об охране здоровья граждан от 22 июля 1993 года N 5487-1 (Ведомости Съезда народных депутатов Российской Федерации и Верховного Совета Российской Федерации, 1993, N 33, ст.1318; Собрание законодательства Российской Федерации, 2004, N 35, ст.3607)
приказываю:
1. Утвердить прилагаемый стандарт медицинской помощи больным острым бронхитом.
2. Рекомендовать руководителям государственных и муниципальных медицинских организаций использовать стандарт медицинской помощи больным острым бронхитом при оказании амбулаторно-поликлинической помощи в 2007 году.
3. Признать утратившим силу приказ Министерства здравоохранения и социального развития Российской Федерации от 23 ноября 2004 года N 259 «Об утверждении стандарта медицинской помощи больным острым бронхитом».
Заместитель Министра
В.Стародубов
Стандарт медицинской помощи больным острым бронхитом
УТВЕРЖДЕН
приказом
Министерства здравоохранения
и социального развития
Российской Федерации
от 12 февраля 2007 года N 108
1. Модель пациента
Категория возрастная: взрослые, дети
Нозологическая форма: острый бронхит
Код по МКБ-10: J20
Фаза: любая
Стадия: любая
Осложнение: без осложнений
Условие оказания: амбулаторно-поликлиническая помощь
1.1. Диагностика
Код | Наименование | Частота предостав- | Среднее количество |
А01.09.001 | Сбор анамнеза и жалоб при болезнях легких | 1 | 1 |
А01.09.002 | Визуальное исследование при болезнях легких | 1 | 1 |
А01.09.003 | Пальпация при болезнях легких | 1 | 1 |
А01.09.004 | Перкуссия при болезнях легких | 1 | 1 |
А01.09.005 | Аускультация при болезнях легких | 1 | 1 |
А08.05.004 | Исследование уровня лейкоцитов в крови | 1 | 1 |
А08.05.006 | Соотношение лейкоцитов в крови (подсчет формулы крови) | 1 | 1 |
А12.05.001 | Исследование оседания эритроцитов | 1 | 1 |
А11.05.001 | Взятие крови из пальца | 1 | 1 |
А06.09.008 | Рентгенография легких | 0,3 | 1 |
А12.09.001 | Исследование неспровоцированных дыхательных объемов и потоков | 0,2 | 1 |
1.2. Лечение из расчета 7 дней
Код | Наименование | Частота предостав- | Среднее количество |
А01.09.001 | Сбор анамнеза и жалоб при болезнях легких | 1 | 2 |
А01.09.002 | Визуальное исследование при болезнях легких | 1 | 2 |
А01.09.003 | Пальпация при болезнях легких | 1 | 2 |
А01.09.004 | Перкуссия при болезнях легких | 1 | 2 |
А01.09.005 | Аускультация при болезнях легких | 1 | 2 |
А08.05.004 | Исследование уровня лейкоцитов в крови | 0,1 | 1 |
А08.05.006 | Соотношение лейкоцитов в крови (подсчет формулы крови) | 0,1 | 1 |
А12.05.001 | Исследование оседания эритроцитов | 0,1 | 1 |
А06.09.008 | Рентгенография легких | 0,01 | 1 |
A11.05.001 | Взятие крови из пальца | 0,1 | 1 |
А25.09.001 | Назначение лекарственной терапии при заболеваниях нижних дыхательных путей и легочной ткани | 1 | 2 |
А25.09.002 | Назначение диетической терапии при заболеваниях нижних дыхательных путей и легочной ткани | 1 | 2 |
А25.09.003 | Назначение лечебно-оздоровительного режима при заболеваниях нижних дыхательных путей и легочной ткани | 1 | 2 |
Фармакоте- | АТХ *группа | Международное непатентованное наименование | Частота назначе- | ОДД** | ЭКД*** |
Средства, влияющие на органы дыхания | 0,8 | ||||
Прочие средства для лечения заболеваний органов дыхания, не обозначенные в других рубриках | 0,7 | ||||
Ацетилцистеин | 0,5 | 200 мг | 1000 мг | ||
Амброксол | 0,5 | 90 мг | 450 мг | ||
Противоастматические средства | 0,1 | ||||
Сальбутамол | 1 | 300 мкг | 2,1 мг | ||
Средства для профилактики и лечения инфекций | 0,1 | ||||
Антибактериальные средства | 1 | ||||
Азитромицин | 0,2 | 1,5 г | 7,5 г | ||
Амоксициллин | 0,1 | 1 г | 7 г | ||
Амоксициллин+клавулановая кислота | 0,3 | 1,5 г | 10,5 г | ||
Джозамицин | 0,3 | 1 г | 10 г | ||
Кларитромицин | 0,2 | 1 г | 7 г | ||
Мидекамицин | 0,2 | 1,2 г | 6 г | ||
________________
* Анатомо-терапевтическо-химическая классификация.
** Ориентировочная дневная доза.
*** Эквивалентная дневная доза.
Электронный текст документа
подготовлен ЗАО «Кодекс» и сверен по:
рассылка
Утратил силу — Архив

РЦРЗ (Республиканский центр развития здравоохранения МЗ РК)
Версия: Архив — Протоколы диагностики и лечения Министерства здравоохранения Республики Казахстан (2006, устар.)
Категории МКБ:
Острый бронхит (J20)
Мобильное приложение «MedElement»
— Профессиональные медицинские справочники. Стандарты лечения
— Коммуникация с пациентами: вопросы, отзывы, запись на прием
Скачать приложение для ANDROID
Мобильное приложение «MedElement»
— Профессиональные медицинские справочники
— Коммуникация с пациентами: вопросы, отзывы, запись на прием
Скачать приложение для ANDROID
Общая информация
Краткое описание
Острый бронхит — это заболевание, проявляющееся остро возникающим воспалением слизистой оболочки бронхов, преимущественно инфекционного происхождения, вирусного (респираторно-синцитиальный, аденовирус, бактериально-микоплазменного происхождения) а также, аллергического, физико-химического происхождения, продолжающееся до 1 месяца.
Код протокола: 04-035а «Острый бронхит»
Профиль: терапевтический
Этап лечения:
ПМСП
и ПМСП — медицинский пункт
Цель этапа «ПМСП»: ликвидация интоксикации, головной боли, улучшение самочувствия, нормализация аппетита и температуры тела; выздоровление и отсутствие осложнений.
Цель этапа «ПМСП — медицинский пункт»:
1. Ликвидация клиники заболевания и возвращение к трудовой деятельности.
2. Ликвидация интоксикации, улучшение самочувствия, нормализация аппетита и температуры тела.
3. Отсутствие осложнений.
Период протекания
Описание:
Длительность лечения на этапе «ПМСП — медицинский пункт»: 7- 10 дней (в зависимости от формы и тяжести).
Длительность лечения на этапе «ПМСП»: 5-14 дней.
Классификация
Классификация для этапа «ПМСП»
Общепринятой классификации нет.
По этиологии: наиболее часто вирусный, бактериальный; токсический и ожоговый – редко.
Выделяют: острый простой бронхит, острый обструктивный бронхит, острый бронхиолит, рецидивирующий бронхит.
Классификация для этапа «ПМСП — медицинский пункт»
1. Острый бронхит простой.
2. Острый обструктивный бронхит.
3. Острый бронхиолит.
4. Рецидивирующий бронхит.
По этиологии:
— инфекционного характера (вирусные, бактериальные);
— неинфекционного характера (физические, химические факторы);
— смешанные.
По патогенезу:
— первичный;
— вторичный.
По уровню поражения бронхиального дерева:
— проксимальный;
— дистальный.
Варианты течения:
— остротекущий бронхит (2-3 недели);
— затяжной (до 1 мес.).
По характеру:
— катаральный;
— отечный;
— гнойный.
Факторы и группы риска
Факторы риска для этапа «ПМСП»
— грипп;
— другие респираторные вирусные заболевания;
— алкоголизм;
— аллергические заболевания;
— воздушные поллютанты;
— гипертрофия носоглоточной и небных миндалин;
— иммунодефицитные состояния;
— курение (в т.ч. пассивное);
— наличие трахеостомы;
— пожилой или детский возраст;
— рефлюкс-эзофагит;
— ХОБЛ;
— хронический синусит;
— переохлаждение.
Факторы риска для этапа «ПМСП — медицинский пункт»
— переохлаждение;
— курение;
— алкоголизм;
— застойные явления в легких при сердечной недостаточности;
— вирусные заболевания;
— аллергические заболевания;
— иммунодефицитные состояния;
— эпидемическая ситуация (контакт с больным);
— осенне-зимний период;
— воздействие физических факторов (холодный и горячий воздух), химических факторов (вдыхание паров серы, сероводорода, хлора, брома, аммиака).
Диагностика
Диагноз выставляется при наличии остро возникшего кашля, продолжающегося не более 3 недель, независимо от наличия мокроты, при отсутствии признаков пневмонии и хронических заболеваний легких, которые также могут быть причиной кашля. Диагноз ставится методом исключения и основывается на клинической практике.
Основные клинические проявления:
— симптомы интоксикации (недомогание, озноб, субфебрилитет, боли в спине и мышцах);
— кашель: сначала сухой, мучительный, надсадный (чувство «царапания» за грудиной и между лопаток); при появлении мокроты — более легкий (продуктивный);
— одышка: часто обусловлена фоновой патологией легких или сердца;
— симптомы фарингита и конъюнктивита;
— при аускультации — рассеянные сухие и влажные хрипы.
При вирусной этиологии заболевания сопутствуют: лихорадка с ознобом, насморк, головная боль, ломота в мышцах.
[только для этапа «ПМСП»: В ОАК могут быть выявлены лейкоцитоз, ускорение СОЭ. В ОАМ возможно выявление незначительной протеинурии или нет изменений. При наличии мокроты — 3-кратное исследование на БК для исключения туберкулеза легких. Для дифференциальной диагностики: рентгенография грудной клетки (отсутствие изменения легочной ткани). Термометрия. При стойком и длительном повышении температуры тела — исследование гемокультуры на бактериемию на высоте лихорадки с определением чувствительности флоры к антибиотикам.]
Перечень диагностических мероприятий для этапа «ПМСП»
Перечень основных диагностических мероприятий:
1. Общий анализ крови.
2. Общий анализ мочи.
3. Микрореакция.
4. Флюорография.
Перечень дополнительных диагностических мероприятий:
1. Общий анализ мокроты.
2. Цитология мокроты.
3. Анализ чувствительности микробов к антибиотикам, бацилле Коха.
4. Исследование гемокультуры на бактериемию на высоте лихорадки.
5. Рентгенография органов грудной клетки.
6. Консультация отоларинголога.
7. Консультация фтизиатра.
Перечень диагностических мероприятий для этапа «ПМСП — медицинский пункт»
Перечень основных диагностических мероприятий:
1. Сбор анамнеза (контакт с больным, осенне-зимний период, сопутствующие хронические заболевания).
2. Объективное обследование (данные осмотра, физикальные данные).
Перечень дополнительных диагностических мероприятий: нет
Лечение за рубежом
Пройти лечение в Корее, Израиле, Германии, США
Лечение
Лечение на этапе «ПМСП»
При изнуряющем кашле могут быть применены средства, подавляющие кашель (декстрометорфан, кодеин, тусупрекс), бронходилататоры-А (сальбутамол — при признаках бронхиальной гиперреактивности).
При наличии мокроты показаны муколитические средства (амброксол, карбоцистеин, ацетилцистеин).
Антибиотикотерапия не рекомендована при неосложненном остром бронхите, так как в основном они вирусной этиологии. Антивирусная терапия (амантадин, римантадин, рибавирин).
Антибиотикотерапия показана при явных признаках инфекционного поражения бронхов: выделение гнойной мокроты и увеличение ее количества, возникновение и нарастание признаков интоксикации (перорально амоксициллин 0,5-1 г каждые 8 ч., цефуроксим ацетил 0,5 г каждые 12 ч., кларитромицин 0,5 г каждые 12 ч., азитромицин 0,5 г 1 раз в сутки в течение 3 дней).
На период подъема температуры — постельный режим. Обильное теплое питье. При гипертермии более 38 градусов С без признаков бактериального поражения бронхов возможно кратковременное применение жаропонижающих средств (рекомендуется парацетамол).
Для лечения и профилактики возникновения микоза при длительной массивной антибиотикотерапии — итраконазол оральный раствор по 200 мг 2 р.сут. в течение 7 дней.
Элиминация внешних раздражителей. Обучение пациентов: дыхательные упражнения, постуральный дренаж, прекращение курения.
Перечень основных медикаментов:
1. **Парацетамол сироп 2,4% во флаконе; суспензия; суппозитории 80 мг
2. *Амоксициллин 500 мг, табл.
3. **Амброксол сироп 15 мг/5 мл; 30мг/5 мл; раствор 7,5 мг/мл
4. *Итраконазол оральный раствор 150 мл – 10 мгмл
Перечень дополнительных медикаментов:
1. *Амоксициллин+клавулановая кислота 625 мг
2. *Азитромицин 500 мг
3. *Сальбутамол аэрозоль 100 мкг/доза; таблетка 2 мг, 4 мг; раствор для небулайзера 20 мл
Критерии перевода на следующий этап лечения: при развитии осложнений (пневмония, обструктивный синдром), нарастание интоксикации, появлении дыхательной недостаточности, отсутствии снижения температуры тела более 3-х дней.
Лечение на этапе «ПМСП — медицинский пункт»
Лечение неосложненного острого бронхита обычно проводится в домашних условиях.
При вирусной этиологии острого бронхита назначают противовирусные препараты: интерферон альфа-2а, интерферон-b1 для ингаляции или капли в нос (ампула разводится кипяченный водой), римантадин 0,3 г в первые сутки, 0,2 г во 2-ые сутки, 0,1 г в последующие сутки, внутрь.
Если острый бронхит вызван вдыханием известного токсичного газа, необходимо выяснить существование его антидотов и возможности применения.
При остром бронхите, вызванном парами кислот, показаны ингаляции парами 5% раствора натрия гидрокарбоната; если после вдыхания щелочных паров, то показаны ингаляции паров 5% раствора аскорбиновой кислоты.
В период лихорадки жаропонижающие препараты: ацетилсалициловая кислота 250 мг, 500 мг 2-3 дня, парацетамол 500 мг 3 раза в день, 3-4 дня.
Антибактериальная терапия назначается с учетом микробного спектра:
— перорально амоксициллин + клавулановая кислота 625 мг каждые 8 ч.;
— цефуроксим 250 мг, 500 мг;
— ампициллин по 0,5 г каждые 12 ч. внутрь;
— эритромицин 250 мг, 500 мг 3 раза в день, пероральная суспензия 250 мг/5 мл 2-3 раза в день.
Для лечения и профилактики возникновения микоза при длительной массивной антибиотикотерапии — итраконазол оральный раствор по 200 мг 2 р.сут. в течение 7 дней.
Бронхоспазмолитические препараты: сальбутамол 2-4 мг, или теофиллин 100 мг, 200 мг (после еды) 1-2 раза в день.
Мукорегуляторы: амброксол по 30 мг 2-3 в день или в виде сиропа 30 мг/5 мл 2-3 в день.
Рекомендуется обильное или питье теплой жидкости, а также отвлекающая терапия (согревающие процедуры, горчичники, паровые ингаляции).
Витаминотерапия: гр. А, В, С.
Перечень основных медикаментов:
1. *Сальбутамол 2-4 мг, капс.
2. *Теофиллин 100мг, 200мг, табл.
3. **Амброксол сироп 15 мг/5 мл; 30мг/5 мл; раствор 7,5 мг/мл
4. *Амоксициллин+ клавулановая кислота 625мг, табл.
5. *Цефуроксим 250, 500 мг, табл.
6. *Ампициллин 250 мг, капс.
7. *Эритромицин 250мг, 500мг, табл., пероральная суспензия 250 мг/5 мл
8. *Интерферон порошок для приготовления инъекционного раствора 3МЕ, 5,5МЕ, 9МЕ
9. Римантадин 0,3; 0,2; 0,1 г, табл.
10. **Парацетамол сироп 2,4% во флаконе; суспензия; суппозитории 80 мг
11. *Итраконазол оральный раствор 150 мл – 10 мгмл
Перечень дополнительных медикаментов:
1. *Рибавирин 200 мг, табл.
2. *Аскорбиновая кислота, раствор для инъекций 5%, 10% в ампуле 2 мл, 5 мл
3. *Натрия гидрокарбонат, раствор для инфузий и инъекций
Критерии перевода на следующий этап лечения:
Перевод на стационарный этап лечения: при развитии пневмонии, нарастании дыхательной недостаточности, симптомов интоксикации и развития осложнений, отсутствии эффекта от антибактериальной терапии, с сопутствующими заболеваниями сердца, почек.
* – препараты, входящие в список основных (жизненно важных) лекарственных средств
** — входит в перечень видов заболеваний, при амбулаторном лечении которых лекарственные средства отпускаются по рецептам бесплатно и на льготных условиях
Информация
Источники и литература
- Протоколы диагностики и лечения заболеваний МЗ РК, 2006
- Клинические рекомендации. Фармокологический справочник
- Издательство Геотармед 2004 год. Клинические рекомендации для практических врачей, основанные на доказательной медицине. 2 издание. ГЭОТАР-МЕД,2002г;
- Терапия для фельдшера. А.В.Тараканов, 2001г.
- Шулутко Б. И Внутренняя медицина. РЕНКОР, 1999г.
- Федеральное руководство по использованию лекарственных средств (формулярная система) под редакцией А.Г.Чучалина, Ю.Б.Белоусова, В.В.Яснецова. Выпуск VI. Москва, 2005
- Bronchitis. National Guideline Clearinghouse. www. guideline.gov. 2005
- Практическое руководство по антиинфекционной химиотерапии. Под ред Страчунского
Л.С., Белоусова Ю.Б., Козлова С.Н.. Москва, 2002 г.
Внимание!
Если вы не являетесь медицинским специалистом:
- Занимаясь самолечением, вы можете нанести непоправимый

