Протокол оказания медицинской помощи при бронхиальной астме
Утратил силу — Архив

РЦРЗ (Республиканский центр развития здравоохранения МЗ РК)
Версия: Архив — Клинические протоколы МЗ РК — 2010 (Приказ №239)
Категории МКБ:
Смешанная астма (J45.8)
Общая информация
Краткое описание
Бронхиальная астма — аллергическое заболевание, характеризующееся повторными эпизодами обструкции бронхов, патогенетическую основу которого составляет иммунное воспаление дыхательных путей и гиперреактивность бронхов.
Протокол: «Бронхиальная астма»
Коды по МКБ 10: J45
J 45.0 Астма с преобладанием аллергического компонента
J 45.1 Неаллергическая астма
J 45.8 Смешанная астма
J 45.9 Астма неуточненная
Мобильное приложение «MedElement»
— Профессиональные медицинские справочники. Стандарты лечения
— Коммуникация с пациентами: вопросы, отзывы, запись на прием
Скачать приложение для ANDROID
Мобильное приложение «MedElement»
— Профессиональные медицинские справочники
— Коммуникация с пациентами: вопросы, отзывы, запись на прием
Скачать приложение для ANDROID
Классификация
Классификация: по степени тяжести на основании клинической картины до начала терапии.
1. Интермиттирующая бронхиальная астма.
2. Легкая персистирующая бронхиальная астма.
3. Персистирующая бронхиальная астма средней тяжести.
4. Тяжелая персистирующая бронхиальная астма.
В течении заболевания выделяют период обострения и период ремиссии.
Диагностика
Диагностические критерии
Жалобы и анамнез: эпизодическая экспираторная одышка, в утреннее или ночное время, после физических нагрузок (особенно в холодную погоду), на фоне инфекционного заболевания верхних дыхательных путей, при контакте с аллергенами, такими как пыльца, «домашний клещ» или аллергены животного происхождения; свистящие хрипы; чувство стеснения в груди; кашель может быть сухим, но часто выделяется слизистая мокрота; приступы затрудненного, свистящего дыхания; приступы удушья, преимущественно в ночное время; сухие хрипы, одновременно с одышкой; раздувание крыльев носа.
Наследственная предрасположенность к аллергическим заболеваниям, выявление наследственной отягощенности, выявление у больного ребенка сопутствующих заболеваний аллергического генеза (атопический дерматит, крапивница, отек Квинке и.т.д).
Физикальное обследование: появляется экспираторная одышка в утреннее или ночное время; при вдохе происходит втяжение межреберных промежутков; в акте дыхания участвует вспомогательная мускулатура; появляются шумное, свистящее дыхание, сильные хрипы; цианоз носогубного треугольника, ушных раковин, кончиков пальцев; ребенок испытывает беспокойство, чувство страха, чувство стеснения в груди, старается принять вынужденное положение сидя; кашель с трудноотделяемой обильной мокротой; приступы удушья, преимущественно в ночное время, на высоте приступа — повышение артериального давления; тахикардия; аускультативно — диффузные, сухие, свистящие или влажные разнокалиберные хрипы.
Приступы купируются (введением парентерально, ингаляционно) адреномиметиками, необязательно в стационаре.
Перкуторно во время приступа определяется коробочный оттенок звука.
Инструментальные исследования
При длительном течении болезни вероятны осложнения со стороны дыхательной системы, такие как пневмосклероз, эмфизема и др.
С целью выявления этих осложнений показана рентгенография грудной клетки. Рентгенологическая картина: усиление легочного рисунка; нередки ателектазы с преимущественной локализацией в средней доле правого легкого или небольшие участки сегментарных ателектазов, которые иногда принимают за пневмонию. В периоде обострения характерны признаки эмфизематозного вздутия легочной ткани, уплощение куполов диафрагмы, горизонтальное расположение ребер и другие признаки бронхиальной обструкции.
Исследование функции внешнего дыхания (ФВД) — спирометрия: определяет степень обструкции и обратимость обструкции, что особенно важно при бронхиальной астме.
Пикфлоуметрия — мониторирование пиковой скорости выдоха (ПСВ) показатель стабильности состояния и тяжести течения БА.
Показания для консультации специалистов: ЛОР, стоматолог для санаций очагов инфекций.
Минимум обследования при направлении в стационар:
— консультация педиатра;
— консультация аллерголога;
— общий анализ крови(6 параметров);
— общий анализ мочи;
— определение АЛТ, АСТ;
— соскоб на яг.
Основные диагностические мероприятия:
— общий анализ крови(6 параметров);
— анализ крови биохимический (билирубин, АЛТ, АСТ, мочевина и глюкоза);
— общий анализ мочи;
— цитология мокроты;
— определение уровня общего Ig Е;
— антропометрия;
— исследование функций внешнего дыхания (пневмотахометрия, пикфлоуметрия);
— соскоб на яг.
Дополнительные диагностические мероприятия:
1. Бактериологический посев мокроты и чувствительность к антибиотикам.
2. Рентгенография грудной клетки (одна проекция).
3. Исследования функций внешнего дыхания (спирометрия).
Лабораторная диагностика
Лабораторные исследования: умеренная эозинофилия, возможно тромбоцитопения, лейкопения в крови, цитология мокроты — аллергическое воспаление, повышение уровня эозинофилов, лейкоцитов, слизи, флоры. Учитывая вероятность бактериальной сенсибилизации в возникновении бронхиальной астмы, у некоторой части больных требуется выявление причинно-значимого агента, с учетом чувствительности к антибиотикам — бакпосев мокроты — бактериальная флора; повышение уровня общего Ig Е в сыворотке крови.
Дифференциальный диагноз
Дифференциальный диагноз бронхиальной астмы проводится с другими заболеваниями бронхов и легких с обструктивным синдромом: пневмония, обструктивный бронхит, муковисцидоз, первичные иммунодефициты, первичная цилиарная дискинезия, трахео-, бронхомаляция; пороки развития сосудов — вызывающие внешнее сдавление дыхательных путей; стеноз и сужение дыхательных путей — связанные с наличием гемангиом, гранулем и кист; туберкулез, эмфизема и др.
По данным анамнеза: отсутствие предрасположенности к атопии и аллергоанамнеза. Отсутствует связь тех или иных аллергенов. Отсутствие эффекта от применения бронхолитиков, свистящие хрипы связанные с кормлением или рвотой, плохая прибавка массы тела, длительно сохраняющая потребность в оксигенотерапии.
По данным физикального обследования:
— деформация пальцев рук в виде «барабанных палочек»;
— шумы в сердце, стридор;
— крепитация при аускультации;
— резкий цианоз.
По результатам лабораторных и инструментальных исследований.
Лечение
Тактика лечения
Цели лечения:
— купирование явлений дыхательной недостаточности;
— подбор адекватной терапии — базисная противовоспалительная терапия;
— улучшение дренажной функции бронхов.
Немедикаментозное лечение: режим антигенного щажения, гипоаллергенная диета; для улучшения дренажной функции и санации бронхиального дерева применяют массаж и ЛФК.
Медикаментозное лечение: купирование приступа БА следует начинать с назначения В2-агонистов, действующих избирательно на В2-адренорецепторы гладкой мускулатуры бронхов (сальбутамол, фенотерол) в 1-ой ингаляции 100 мкг. При среднетяжелом и тяжелом приступном периоде 4-5 раз в день, с 4-6 часовым интервалом.
Для купирования приступа БА, при неэффективности В2-агонистов, как дополнительное средство с целью усиления их бронхолитического действия применяют в комбинации с В2-агонистами препараты антихолинергического действия — ипратропиум бромид (атровент), дозированный аэрозоль, назначают по 1-ой ингаляции 3-4 раза, раствор для ингаляции до 6 лет — 125-250 мкг 3-4 раза, от 6 до 14 лет — 250 мкг (20 капель), старше 14 лет — 250-500 мкг на ингаляцию.
Для купирования приступа БА применяется комбинированный бронхоспазмолитический препарат фенотерол+ипратропиума бромид (беродуал), дозированный аэрозоль по 1-2 ингаляции до 4-ех раз в день. Для небулайзерной терапии до 6 лет 0.5 мл (10 капель) на одну ингаляцию, от 6-14 лет 0.5-1 мл (10-20 капель) 3-4 раза в день; №10-1 месяц; курс 20 мл — 120 мл.
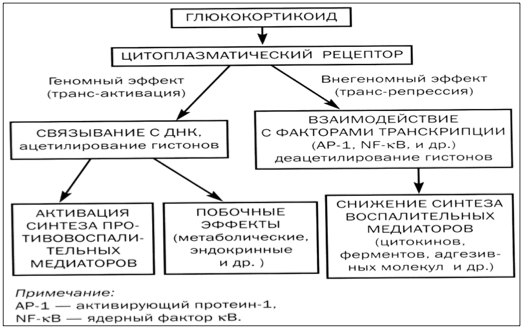
Противовоспалительная базисная терапия: ингаляционные глюкокортикостероиды, с учетом их высокой противовоспалительной активности — беклометазон, флутиказон, сальметерол+флутиказон (беклазон, серетид, фликсотид). Беклазон Эко 100 мкг 2-4 раза при среднетяжелом течении 400-600 мкг, тяжелом течении 600-800 мкгсутки, длительность применения не менее 4-6 месяцев, кус в стационаре 12000- 24000 мкг.
Флутиказон пропионат 2 раза в день при среднетяжелом течении 200-400 мкгсут., тяжелом течении 400-600 мкгсут., длительность применения не менее 4-6 месяцев, курс в стационаре 6000-18000 мкг.
Флутиказон, сальметерол (серетид) при среднетяжелой форме 100200 мкг до 100-500 мкгсут. 2 раза, при тяжелой форме 100500 мкг до 1001000 мкгсут., длительность применения не менее 4-6 месяцев, курс в стационаре 30006000- 300030000 мкг. У детей младше 5 лет эффективность ингаляции повышает использование специальных спейсеров и бебихалеров.
Показаны в раннем возрасте — кетотифен (кромоны). Назначаются длительно 2-6 мес.. Кетотифен при легкой степени по 12 таб. 2 раза, курс — 30 таблеток.
Остро возникающие или длительные ухудшения состояния больных требуют парентерального введения бронхолитиков: аминофиллин — раствор для ингаляций 2.4% ( эуфиллин 4-5 мгкг на 3-4 приема), вводится парентерально внутримышечно и внутривенно капельно (!) 3-5 дней.
А в случае их недостаточной эффективности при лечении острого и тяжелого приступа астмы — глюкокортикостероиды. Возможен пероральный прием гормонов — преднизолон детям до 1 года 2 мгкг в сутки, 1-5 лет 20 мгсут., старше 5 лет 20-60 мгсут. интервал каждые 6 часа 4 раза, 3-7 дней, курс 48 мг-420 мг.
При кашле с трудноотделяемой мокротой — амброксол гидрохлорид, ацетилцистеин (Амбробене, Лазолван, Атик, N-АЦ рациофарм) раствор для небулайзера 7.5 мгмл, до 2 лет 1 мл 2 раза, 2-5 лет 1 мл 3 раза, 5-12 лет 2 мл 2-3 раза, вм введение до 2 лет 1 мл 2 раза, 2-5 лет 1 мл 3 раза, 5 лет и старше 2 мл 2-3 раза, 5-14 дней, курс 10 мл — 84 мл.
Таблетированные формы муколитиков применяют у детей старшего возраста и при отсутствии небулайзеров.
При высевании грибковой флоры — противогрибковые препараты: флуконазол — 50-100 мгсут. 1 раз, курс 7-14 дней, 350 мг — 1400 мг; нистатин от 1-3 лет — 250 000 Ед 3-4 раза, 3 года и старше — 250 000 или 500 000 Ед 4 раза в день, 10-14 дней, курс 10 таб., до 56 таблеток.
При присоединении бактериальной флоры показана антибактериальная терапия (макролиды; цефалоспориновый антибиотик; b-лактамные лекарственные средства, аминогликозидный антибиотик; спирамицин, кларитромицин, ванкомицин) — 50-100 мгкгсут., 5-7 дней.
Дальнейшее ведение: режим антигенного щажения, гипоаллергенная диета, для улучшения дренажной функции и санации бронхиального дерева применяют массаж и ЛФК; длительное применение базисного препарата, контроль с пикфлоуметрией, восстановление дыхательных функций, иммуномодуляторы.
Перечень основных и дополнительных медикаментов:
1. Беклометазона дипропионат
2. Флутиказон аэрозоль
3. Сальметерол + флутиказон
4. Кетотифен
5. Ипратропиума бромид
6. Амброксола гидрохлорид
7. Ацетилцистеин
8. Сальбутамол 100 мкг
9. Аминофиллин
10. Натрия хлорид раствор
11. Преднизолон
12. Флуконазол
13. Спирт этиловый г
14. Системы для инфузий
15. Бабочка
16. Вата стерильная
17. Шприцы 2,5, 10 мл для инъекций
Дополнительные медикаменты:
1. Сальметерол
2. Бронхо-мунал
3. Нистатин
4. Кетоканазол
5. Итраконазол
6. Антибактериальные препараты
Индикаторы эффективности и лечения:
— купирование явлений бронхиальной обструкции;
— отсутствие приступов удушья;
— восстановление дыхательных функций;
— отсутствие кашля;
— достижение клинико-лабораторной ремиссии.
Госпитализация
Показания для госпитализации: плановое.
1. Приступ удушья.
2. Выраженная одышка.
3. Свистящее дыхание и видимая одышка с участием вспомогательной мускулатуры, не купирующаяся после двух ингаляций сальбутамола.
4. Затянувшийся приступ обструкции (продолжается непрерывно в течение 3 дней или возобновляется через короткие интервалы).
5. Неэффективность терапии на амбулаторном этапе.
6. Для проведения высококвалифицированной диагностики и коррекции базисной терапии.
Профилактика
Профилактические мероприятия
Профилактика обострений бронхиальной астмы у детей строится на основе устранения контакта с причинно-значимыми аллергенами и неаллергенными триггерами, а при возможности полной элиминации.
Профилактика вирусных, бактериальных, грибковых инфекций.
Избегать переохлаждения.
Выявление и санация сопутствующих заболеваний.
Закаливание организма.
Регулярность наблюдения зависит от тяжести периода заболевания: один раз в 6 месяцев — при ремиссии, при среднетяжелой — 1 раз в 3 месяца.
Информация
Источники и литература
- Протоколы диагностики и лечения заболеваний МЗ РК (Приказ №239 от 07.04.2010)
- 1. Бронхиальная астма. Руководство для врачей России. Пульмонология 1999г. приложение — С. 27
2. Crompton G. Eur Respir dis 1982; 63 (supplement 119): 101-4
3. engel T. Heinig JH, Madsen F et al. Eur Respir J 1990; 3: 1037-41
4. Hirsch T., Peter- Kern M, Koch R et al. Respir Med 1998; 91:341-6
5. Amirav I Newhouse M N Eur Respir J2000 16 Suppi31 549s
6. Lenneu J., Innes J A, Crompton G K. Respir Med 2000; 94: 496-500
7. Стандарты диагностики и терапии бронхиальной астмы на основании Программы: «Бронхиальная астма у детей». Ранняя диагностика, меры профилактики и лечения», которая введена в РК приказом комитета здравоохранения № 523 от 16.10.1998 г. (руководство проф. Испаева Ж.Б.)
8. Национальная программа «Бронхиальная астма у детей. Стратегия лечения и профилактика», М., 1997 г.
9. Потемкина А.М. «Диагностика и лечение аллергических заболеваний у детей». Изд. Казанского университета. 1990
10. научный редактор — Чучалин А.Г., Новиков Ю.К., Белевский А.С., «Стандарты (протоколы) диагностики и лечения больных с неспецифическими заболеваниями легких» 2001. Интернет.
- 1. Бронхиальная астма. Руководство для врачей России. Пульмонология 1999г. приложение — С. 27
Информация
Составители
Главный внештатный детский аллерголог, руководитель аллергологического отделения, д.м.н., профессор Испаева Ж.Б.
Зав. отделением аллергологии Заитова А.Г.
Прикреплённые файлы
Внимание!
Если вы не являетесь медицинским специалистом:
- Занимаясь самолечением, вы можете нанести непоправимый вред своему здоровью.
- Информация, размещенная на сайте MedElement и в мобильных приложениях «MedElement (МедЭлемент)», «Lekar Pro»,
«Dariger Pro», «Заболевания: справочник терапевта», не может и не должна заменять очную консультацию врача.
Обязательно
обращайтесь в медицинские учреждения при наличии каких-либо заболеваний или беспокоящих вас симптомов.
- Выбор лекарственных средств и их дозировки, должен быть оговорен со специалистом. Только врач может
назначить
нужное лекарство и его дозировку с учетом заболевания и состояния организма больного.
- Сайт MedElement и мобильные приложения «MedElement (МедЭлемент)», «Lekar Pro»,
«Dariger Pro», «Заболевания: справочник терапевта» являются исключительно информационно-справочными ресурсами.
Информация, размещенная на данном
сайте, не должна использоваться для самовольного изменения предписаний врача.
- Редакция MedElement не несет ответственности за какой-либо ущерб здоровью или материальный ущерб, возникший
в
результате использования данного сайта.
КЛИНИЧЕСКИЕ РЕКОМЕНДАЦИИ (ПРОТОКОЛЫ) ПО ОКАЗАНИЮ СКОРОЙ МЕДИЦИНСКОЙ ПОМОЩИ ПРИ ОБОСТРЕНИИ БРОНХИАЛЬНОЙ АСТМЫ У ДЕТЕЙ
Автор: , профессор кафедры скорой медицинской помощи Северо-Западного государственного медицинского университета им.
ОПРЕДЕЛЕНИЕ
Бронхиальная астма (БА) – это хроническое мультифакторное заболевание, в основе которого лежит аллергическое воспаление бронхов, сопровождающееся их гиперреактивностью, выражающееся приступами затрудненного дыхания или удушья в результате распространенной бронхиальной обструкции, обусловленной бронхоконстрикцией, гиперсекрецией слизи, отеком стенки бронхов, и может представлять угрозу жизни больного
В отечественной практической медицине диагноз БА часто подменяется понятием «обструктивный синдром», «обструктивный бронхит», «астматический компонент при респираторно-вирусных инфекциях». Встречаемость БА у детей составляет от 11,1 до 13,7% случаев. Однако, по данным эпидемиологических исследований распространенность БА в несколько раз превышает показатели официальной статистики. В России показатель смертности от БА менее 1 случай на 100000 населения.
Код по МКБ-10 | Нозологическая форма |
J45 | Астма |
ЭТИОЛОГИЯ И ПАТОГЕНЕЗ
В патофизиологии БА ведущими являются три основные аспекта: аллергическое воспаление, бронхиальная гиперреактивность и ремоделирование дыхательных путей.
Факторы риска развития БА
Внутренние:
- генетическая предрасположенность (гены, ответственные за атопию, и гены, ответственные за гиперреактивность дыхательных путей).
Внешние:
- аллергены (домашняя пыль, пыльца растений, плесневые грибы, пищевые, лекарства, перо/пух и т. д.); инфекции (ОРВИ и др.); курение пассивное и активное; промышленные химические вещества; питание (искусственное вскармливание, пищевая аллергия на 1 году жизни и т. д.).
Другие факторы:
- социально-экономический статус семьи; неблагоприятный перинатальный период.
Факторы, вызывающие обострение БА
- воздушные поллютанты (частицы диоксида серы, озон, окислы азота, выхлопные газы и др.); физическая нагрузка; вдыхание холодного воздуха; метеозависимость; психоэмоциональная нагрузка, стрессы.
ОКАЗАНИЕ СКОРОЙ МЕДИЦИНСКОЙ ПОМОЩИ
НА ДОГОСПИТАЛЬНОМ ЭТАПЕ
ДИАГНОСТИКА И КЛИНИЧЕСКИЕ ПРОЯВЛЕНИЯ
Приступ БА – это острый эпизод экспираторного удушья, затрудненного и/или свистящего дыхания и спастического кашля при резком снижении показателя пиковой скорости выдоха.
Астматический статус – это крайняя степень тяжести приступа БА, требующая проведения экстренных реанимационных мероприятий.
Для приступа БА характерны признаки экспираторного удушья:
- спастический кашль; чувство стеснения в груди; свистящие хрипы в легких, часто слышимые на расстоянии; резкое снижение показателя пиковой скорости выдоха (ПСВ).
Таблица — Критерии оценки степени тяжести приступа БА
Признаки | Легкий | Средне-тяжелый | Тяжелый | Крайне тяжелый (астматический статус) |
Частота дыхания | Дыхание учащенное | Выраженная экспираторная одышка | Резко выраженная экспираторная одышка | Тахипноэ или брадипноэ |
Участие вспомогательной мускулатуры, втяжение яремной ямки | Нерезко выражено | Выражено | Резко выражено | Парадоксальное торако-абдоминальное дыхание |
Свистящее дыхание | Обычно в конце выдоха | Выражено | Резко выражено | «Немое легкое», отсутствие дыхательных шумов |
Частота сердечных сокращений | Тахикардия | Тахикардия | Резкая тахикардия | Брадикардия |
Физическая активность | Сохранена | Ограничена | Положение вынужденное | Отсутствует |
Разговорная речь | Сохранена | Ограничена, произносит отдельные фразы | Речь затруднена | Отсутствует |
Сфера сознания | Иногда возбуждение | Возбуждение | Возбуждение, испуг «дыхательная паника» | Спутанность сознания, гипоксическая или гипоксически-гиперкапническая кома |
ПСВ в % от нормы или лучших значений больного | Более 80% | 60-80% | Менее 60% от нормы | Нет возможности исследования |
SaO2,% | >95% | 91-95% | <90% | <90% |
PaO2 | Нормальные значения | Более 60 мм рт. ст. | Менее 60 мм рт. ст. | Менее 60 мм рт. ст. |
PaСO2 | < 45 мм рт. ст. | < 45 мм рт. ст. | > 45 мм рт. ст. | > 45 мм рт. ст. |
Клинические проявления приступа БА тяжелой степени
- частота дыханий более 50 в 1мин; частота сердцебиений более 140 в 1 мин; изменение голоса, цвета лица; спутанность речи; ограничение движений; апатия, снижение показателей ПСВ ниже 50%.
ДИФФЕРЕНЦИАЛЬНАЯ ДИАГНОСТИКА
Дифференциальная диагностика проводится с обструктивным бронхитом, муковисцидозом, аспирацией инородным телом, отравлением фосфорорганическими соединениями, анафилактическим шоком.
ОСМОТР И ФИЗИКАЛЬНОЕ ОБСЛЕДОВАНИЕ
Оценка общего состояния и жизненно важных функций: сознания, дыхания, кровообращения. Проводится термометрия, пульсоксиметрия, пикфлоуметрия, определяется число дыхания и сердечных сокращений в 1 мин; осматриваются: кожа, полость рта, грудная клетка; проводится аускультация легких и сердца. Особое внимание следует уделять положению ребенка, наличию цианоза и варианту одышки в состоянии покое и при возбуждении, аускультации (признаков «немого легкого»).
ЛЕЧЕНИЕ НА ДОГОСПИТАЛЬНОМ ЭТАПЕ (D, 4)
До начала оказания неотложной помощи ребенку с приступом БА медицинский работник СМП должен уточнить объем ранее проводимого лечения, провести пикфлоуметрию, пульсоксиметрию.
Мероприятия при лёгком приступе бронхиальной астмы
(ПСВ>60%)
- удаление причинно-значимых аллергенов;
- кислородотерапия до достижения насыщения >90%; введение двух-четырёх доз бронхоспазмолитических средств (сальбутамол, фенотерол или комбинированный препарат с ипратропия бромидом — беродуал) с помощью небулайзера или дозирующего аэрозольного ингалятора со спейсером;
Растворы и дозы для небулизации:
- сальбутамол (вентолин-небулы) — 1,0 – 2,5 мл на ингаляцию; фенотерол (беротек) — 10–15 капель на ингаляцию; комбинация фенотерола и ипратропия бромида (беродуал) — детям до 6 лет — 10 капель на ингаляцию, старше 6 лет — 20 капель; разведение в чашечке небулайзера осуществляют изотоническим раствором натрия хлорида до общего объёма 2,5–3,0 мл;
- оценка эффективности бронхолитической терапии через 20 мин:
- уменьшение одышки; улучшение проведения дыхания при аускультации; увеличение показателей пиковой скорости выдоха на 15% и более;
- при отсутствии или частичном эффекте ингаляционной терапии —
ввести внутривенно струйно медленно или капельно 2,4% раствор эуфиллина в разовой дозе 0,15 мл/кг (4 мг/кг), разведённый в 0,9% растворе натрия хлорида;
- через 20 мин оценить эффективность терапии; если приступ БА купирован, то ребёнка можно оставить дома, назначив ингаляционные бронхолитики или эуфиллин внутрь в суточной дозе 15 мг/кг массы, разделённой на 4–6 приёмов; назначить активное посещение врача СМП через 3-6 часов; сообщить о больном в детскую поликлинику по месту жительства.
Мероприятия при средне-тяжёлом приступе БА
(ПСВ 60-80%)
- стартовая терапия такая же, как при лёгком приступе БА; при отсутствии небулайзера — введение внутривенно струйно медленно (в течение 10–15 мин) 2,4% раствора эуфиллина 5 мг/кг (0,15–0,2 мл/кг), разведённого изотоническим раствором натрия хлорида (не оптимальная альтернативная терапия!); оценка эффекта терапии через 20 мин; при положительном эффекте — продолжение бронхоспазмолитической терапии: с помощью дозирующего аэрозольного ингалятора со спейсером по 1–2 ингаляции одного из указанных препаратов каждые 4 ч; при отрицательном эффекте стартовой терапии — доставка больного в стационар; в случае отказа родителей от доставки в стационар:
- ингаляция будесонид суспензии (Пульмикорта в дозе 1-2 мг) через небулайзер, затем повторить небулизацию бронхоспазмолитиком; при отсутствии эффекта ввести внутримышечно преднизолон 2 мг/кг или провести повторная небулизация суспензии будесонида (пульмикорта из расчета 2 мг) и бронхоспазмолитиков каждые 4–6 ч. и проконсультироваться у врача-аллерголога-иммунолога/врача-пульмонолога для отработки базисной противовоспалительной терапии.
Мероприятия при тяжёлом приступе БА
(ПСВ<60%)
- небулизация будесонид суспензии (Пульмикорта в дозе 2 мг) или/и системные глюкокортикостероиды (по преднизолону 2 мг/кг) внутривенно или внутрь вводятся одновременно с бронхоспазмолитиками; при отсутствии небулайзера или ингалятора: внутривенно струйно медленно ввести 2,4% раствор эуфиллина в дозе 4-5 мг/кг в течение 20-30 мин или внутривенно капельно в течение 6-8 часов; при отсутствии эффекта от бронхоспазмолитической терапии и кортикостероидов – однократно 1,2-2 мг сульфата магния внутривенно в течение 20 мин. (за исключением детей раннего возраста) или 2,5 мг изотонического раствора сульфата магния (259 ммоль/л) через небулайзер; в исключительных случаях, если больной не может создать пик потока на выдохе – подкожно ввести 0,1% раствор эпинефрина (адреналина) из расчета 0,01 мл/кг/доза или 0,5 мл 1:1000 (0,5 мг) раствора внутримышечно; оксигенотерапия кислородно-воздушной смесью с 50 % содержанием кислорода (маска, носовые катетеры); при отсутствии признаков передозировки в-2-агонистов — ингаляции бронхолитиков через небулайзер; при развитии дегидратации (вследствие тахипноэ и уменьшения приема жидкости) — инфузионная терапия изотоническим раствором поровну с 5% раствором декстрозы из расчета 20-10 мл/кг массы тела объемом 150-300 мл со скоростью введения 12-14 кап/мин; в случае перехода тяжёлого затяжного приступа БА в стадию декомпенсации (астматический статус, «немое легкое», гипоксическая кома) показана — интубация трахеи и ИВЛ со 100% кислородом в условиях работы специализированной выездной бригады скорой медицинской помощи; экстренная доставка пациента в стационар и госпитализация в реанимационное отделение стационара.
ПОКАЗАНИЯ К ДОСТАВКЕ В СТАЦИОНАР:
- неэффективность лечения в течение 1-3 часов на догоспитальном этапе; тяжёлый приступ БА, астматический статус; тяжёлое течение астмы, в том числе обострение на фоне базисной терапии пероральными глюкокортикоидами; невозможность продолжения плановой терапии дома; неконтролируемое течение БА; более двух обращений за медицинской помощью в последние сутки или более трех в течение 48 часов; плохие социально-бытовые условия; наличие сопутствующих тяжёлых соматических и неврологических заболеваний (сахарный диабет, эпилепсия и др.); подростковая беременность.
Больного БА транспортируют в положении сидя, не прекращая кислородотерапии.
ОКАЗАНИЕ СКОРОЙ МЕДИЦИНСКОЙ ПОМОЩИ НА ГОСПИТАЛЬНОМ ЭТАПЕ В СТАЦИОНАРНОМ ОТДЕЛЕНИИ СКОРОЙ МЕДИЦИНСКОЙ ПОМОЩИ (СтОСМП)
Протокол обследования больных с БА в СтОСМП (D, 4)
Всем больным в СтОСМП выполняется:
- измерение ЧД, ЧСС, АД, проводится термометрия и пульсоксиметрия; исследование функции внешнего дыхания; общий анализ крови, мочи; тесты на количество эозинофилов в крови и мокроте (тест исследования индуцированной мокроты и др.); по показаниям, в целях проведения дифференциальной диагностики с врожденными пороками бронхолегочной системы — бронхоскопия/бронхофиброскопия с бронхоальвеолярным лаважом); консультация врача-анестезиолога-реаниматолога; консультация врача-пульмонолога, врача-оториноларинголога, по показаниям — другие специалисты. Дополнительные исследования: рентгенография органов грудной клетки, биохимический анализ крови.
В СтОСМП:
- продолжение терапии догоспитального этапа; при тяжелом приступе БА в случае отсутствие эффекта при максимальной ингаляционной бронхолитической терапии и системных кортикостероидов для улучшения проходимости дыхательных путей внутривенно однократно вводится 1,2 -2 мг сульфата магния в течение 20 мин или 2,5 мг изотонического раствора сульфата магния (259 ммоль/л через небулайзер); в исключительных случаях при тяжелом приступе БА при анафилаксии или ангиоотеке показано введение раствора эпинефрина 5 мл 1:10000 внутривенно медленно или 0,5 мл 1:1000 (5 мг) раствора внутримышечно; регидратационная терапия – длительные инфузии (10—20 % раствор декстрозы, 0,9% раствор хлорида натрия) из расчета 10-20 мл/кг массы тела ребенка, общий объем – 159-300 мл, скорость введения 12-14 капель/мин в случае перехода тяжёлого затяжного приступа БА в стадию декомпенсации (астматический статус, «немое легкое», гипоксическая кома) показана — интубация трахеи, проведение СЛР.
ПРОГНОЗ
Прогноз серьезный, в России показатель смертности от БА менее 1 случай на 100000 населения.
ПРОФИЛАКТИКА
Профилактика направлена на предупреждение возникновение заболевания, уменьшение вероятности формирования атопии.
Выделяют три направления профилактики БА:
предупреждение аллергической сенсибилизации; предупреждение клинических проявлений БА у детей с высоким риском развития атопии; предупреждение обострений, прогрессирования сформировавшегося заболевания, профилактика его осложнений.
ЛИТЕРАТУРА
Национальная программа «Бронхиальная астма у детей. Стратегия лечения и профилактика». – 4-е издание, перераб. и доп. – Москва : Оригинал-макет, 2012. – 184 с. Скорая и неотложная медицинская помощь детям на догоспитальном этапе: краткое руководство для врачей. – СПб.: ИнформМед, 2013. – С. 120-125. Руководство для врачей скорой медицинской помощи../Под ред. , .- 4-е издание, перераб. и доп. – СПб.: Издательский дом СПБМАПО, 2007. – С. 766-770. Oxford handbook of emergency. Fourth edition.- Oxford University, 2012.-P.676.
Сила рекомендаций (А-D), уровни доказательств (1++, 1+, 1-, 2++, 2+, 2-, 3, 4) по схеме 1 и схеме 2 приводятся при изложении текста клинических рекомендаций (протоколов).
Рейтинговая схема для оценки силы рекомендаций (схема 1)
Уровни доказательств | Описание |
1++ | Мета-анализы высокого качества, систематические обзоры рандомизированных контролируемых исследований (РКИ), или РКИ с очень низким риском систематических ошибок |
1+ | Качественно проведенные мета-анализы, систематические, или РКИ с низким риском систематических ошибок |
1- | Мета-анализы, систематические, или РКИ с высоким риском систематических ошибок |
2++ | Высококачественные систематические обзоры исследований случай-контроль или когортных исследований. Высококачественные обзоры исследований случай-контроль или когортных исследований с очень низким риском эффектов смешивания или систематических ошибок и средней вероятностью причинной взаимосвязи |
2+ | Хорошо проведенные исследования случай-контроль или когортные исследования со средним риском эффектов смешивания или систематических ошибок и средней вероятностью причинной взаимосвязи |
2- | Исследования случай-контроль или когортные исследования с высоким риском эффектов смешивания или систематических ошибок и средней вероятностью причинной взаимосвязи |
3 | Не аналитические исследования (например: описания случаев, серий случаев) |
4 | Мнения экспертов |
Рейтинговая схема для оценки силы рекомендаций (схема 2)
Сила | Описание |
А | По меньшей мере, один мета-анализ, систематический обзор, или РКИ, оцененные, как 1++ , напрямую применимые к целевой популяции и демонстрирующие устойчивость результатов или группа доказательств, включающая результаты исследований, оцененные, как 1+, напрямую применимые к целевой популяции и демонстрирующие общую устойчивость результатов |
В | Группа доказательств, включающая результаты исследований, оцененные, как 2++, напрямую применимые к целевой популяции и демонстрирующие общую устойчивость результатов или экстраполированные доказательства из исследований, оцененных, как 1++ или 1+ |
С | Группа доказательств, включающая результаты исследований, оцененные, как 2+, напрямую применимые к целевой популяции и демонстрирующие общую устойчивость результатов или экстраполированные доказательства из исследований, оцененных, как 2++ |
D | Доказательства уровня 3 или 4 или экстраполированные доказательства из исследований, оцененных, как 2+ |