Лечение нпвс при бронхиальной астме

Обострение бронхиальной астмы чаще всего возникает из-за воздействия на организм пациента раздражителя, т. е. аллергена. Аллергическая реакция является наиболее часто встречающейся причиной астмы.
Эта форма заболевания обычно выявляется у людей в возрасте от 30 лет. Доказано, что непереносимость нестероидных обезболивающих препаратов встречается приблизительно у 20% астматиков. Принятие обезболивающих при бронхиальной астме вызывает обострение заболевания.
Астма и лекарства

Есть перечень средств, противопоказанных для применения во время астмы. Существует особая фенотипическая форма болезни респираторных путей, названная аспириновой бронхиальной астмой. Типичным симптомом является затруднение дыхания после использования НПВС. Заболевание обуславливается непереносимостью медикаментов и генетическими факторами.
В некоторых случаях у больных с патологиями дыхательной системы, без генетической предрасположенности, при терапии некоторыми группами препаратов также возникает гиперреактивность бронхов. Появляется она из-за различных механизмов действия препаратов и проявляется в виде нетипичного в нормальной ситуации ответа на раздражители.
Обострение астмы при приеме НПВС и его причины
Аспириновая бронхиальная астма – один из подвидов заболевания, при котором появление сильных сокращений гладкой мышечной ткани в бронхах и, как следствие, удушья связано с гиперчувствительностью к анальгетикам. Первый зафиксированный случай заболевания произошел в начале XX века с появлением на рынке медикаментов на основе ацетилсалициловой кислоты. Аллергическая реакция может возникать и из-за природных салицилатов.
При этом возникает нарушение обмена арахидоновой кислоты, что, в свою очередь, вызывает сокращение мышц, приводящее к сужению бронхов. Заболевание тяжело поддается лечению, практически не поддается воздействию медицинских препаратов, снимающих спазмы. Для расслабления мышц потребуется применение препаратов глюкокортикостероидной группы путем ингаляции. Использование синтетических гормонов нужно начинать на ранних стадиях болезни во избежание осложнений.
Появление заболевания обусловлено гиперчувствительностью иммунной системы к некоторым противовоспалительным нестероидным средствам. У больных часто наблюдается перекрестная реакция, т.е. если есть гиперчувствительность к ацетилсалициловой кислоте, появляется такая же проблема с другими нестероидными анальгетиками.
Естественные салицилаты также нередко приводят к возникновению аллергии. Они содержатся в томатах, огурцах, цитрусовых, яблоках, перце. Часть ягод также содержит соли салициловой кислоты – она содержится в малине, землянике, клубнике. Некоторые приправы, такие как корица и куркума, содержат вещества, приводящие к аллергической реакции.
Красители и консервированная пища, содержащие тартразин, производные салициловых и бензойных кислот, вызывают у людей с повышенной чувствительностью к салицилатам аллергическую реакцию.
Принцип возникновения спазма мышечной ткани базируется не на типичной аллергической реакции, а на нарушении обменных процессов арахидоновой кислоты. При этом в организме появляется избыток воспалительных медиаторов – цистеиновых лейкотриенов, усиливающих процесс воспаления в респираторном тракте.
Это приводит к возникновению спазма мышц бронхов, гиперсекреции слизи в бронхах, повышению проницаемости сосудов. Эти особенности позволяют причислять болезнь к псевдоатопии дыхательных путей, т. е. псевдоаллергии.
Симптомы непереносимости НПВС

Аллергическую реакцию, возникающую при использовании НПВС, разделяют на три формы – чистая аспириновая астма, аспириновая триада и сочетание повышенной чувствительности с атопической астмой.
Появление болезни характерно для больных с хроническим воспалением пазух носа. Чаще всего появляется при инфекционных заболеваниях на фоне приема жаропонижающих.
Обычно после приема противопоказанных препаратов группы НПВ возникают следующие симптомы:
- обильные выделения из носа;
- повышенная активность слезных желез;
- прилив крови к коже лица и грудной клетки;
- затруднения дыхания;
- тошнота и рвота;
- боли в области подреберья;
- сильное понижение артериального давления;
Во время изолированного течения заболевания характерно появление приступов удушья через 15-30 минут после принятия противовоспалительных препаратов. Другие проявления практически не наблюдаются.
Для аспириновой триады характерно сочетание симптомов риносинусита (заложенность носовых пазух, выделения из носа, головная боль) с гиперчувствительностью к НПВП (сильная боль в висках, ринорея, обильное слезотечение, приступы чихания), а также тяжелого приступа астмы с дыхательной недостаточностью и развитием астматического статуса.
При различных сочетаниях аспиринового и атопического типа болезни вместе с типичными для триады симптомами появляются признаки аллергии спазмы мускулатуры бронхов, свойственные реакции на бытовые и природные аллергены.
Группы обезболивающих препаратов, запрещенные при астме

При бронхиальной астме необходимо исключить не только прием НПВП, но и контакт с салицилатами, которые находятся как в продуктах, так и в косметике, средствах гигиены и т. д.
Список групп препаратов, от которых придется отказаться:
- ацетилсалициловая кислота;
- производные фенилуксусной кислоты;
- препараты производные пропионовой кислоты;
- средства производные индолуксусной кислоты;
- производные уксусной кислоты;
- оксикамы;
- анилиды;
- лекарства из группы бутилпиразолидонов.
К нестероидным противовоспалительным препаратам повышенная чувствительность фиксируется у приблизительно 20% пациентов. Эти медикаменты хорошо снимают воспаление, а также снижают температуру, поэтому часто применяются при лечении различных болезней.
При воспалениях и болях, возникших из-за патологических процессов в организме, переломов костей, травм суставов и мышц они практически незаменимы. Поэтому астматикам трудно подобрать лечение. При невозможности отказаться от данной группы препаратов нужно использовать их в комплексе с системными глюкокортикостероидами.
Для лечения заболевания можно использовать антилейкотриеновые вещества, блокирующие активность обезболивающих, вызывающую сужение просвета бронхов.
Одним из методов лечения является выработка толерантности к аспирину. Для этого он малыми порциями регулярно вводится в организм до исчезновения аллергической реакции на определенную концентрацию.
Разрешенные препараты

При аспириновой бронхиальной астме можно принимать обезболивающие препараты из других групп, например, частичных агонистов опиоидных рецепторов.
Из НПВС наименее опасен парацетамол. Однако и его следует принимать только под контролем врача.
В заключение
Бронхиальная астма является одним из наиболее частых хронических заболеваний дыхательных путей. Аспириновая форма отличается нетипичной реакцией на лекарства, содержащие ацетилсалициловую кислоту, и препараты нестероидного противовоспалительного действия.
Принятие противопоказанных средств для снятия боли приводит к затруднениям с дыханием и другим симптомам.
Терапия бронхиальной астмы включает в себя препараты пролонгированного действия и средства для неотложной помощи.
Лекарственные препараты длительного применения делятся на несколько категорий: гормональные средства, стабилизаторы тучных клеток, антибактериальные средства.
Ингаляционные и системные глюкокортикоиды
Гормональные средства при бронхиальной астме обладают наибольшей противовоспалительной активностью. Лекарства в форме ингаляций, спреев, таблеток применяются для лечения астмы средней степени тяжести. Глюко- и адренокортикоиды улучшают вентиляцию в легких, снижают гиперчувствительность бронхиальной стенки, снижают частоту астматических приступов удушья.
Гормональные средства необходимо принимать ежедневно по схеме, которую определяет лечащий врач. Самостоятельная отмена препаратов или корректировка дозы грозит ухудшением самочувствия.
Пациенты, принимающие гормональные противовоспалительные средства, должны усвоить правила:
-
 эффективность гормонов зависит от дозировки: чем больше, тем лучше себя чувствует пациент (700-1000 мкг);
эффективность гормонов зависит от дозировки: чем больше, тем лучше себя чувствует пациент (700-1000 мкг); - минимальный срок терапии: 8 месяцев;
- эффект от глюкокортикоидов наступает не сразу: улучшение состояния заметно спустя 5 дней от начала приема, максимальный срок стабилизации здоровья наблюдается по прошествии 3 месяцев;
- после использования прибора для ингаляции необходимо прополоскать рот и горло теплой кипяченой водой.
Наиболее популярные лекарства:
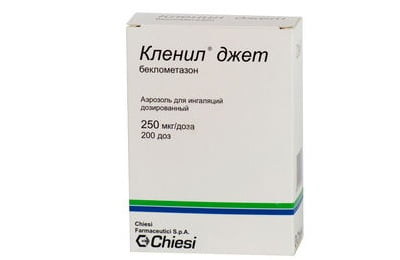
- Беклометазон. Разрешен для лечения детей после 4 лет. Дозировка препарата: от 2 до 4 раз в день. Большинство препаратов на основе Беклометазона производится в форме аэрозоля: Беклазон, Альцедин, Кленил, Бекотид, Бекодиск, Беклоджет. С осторожностью используют для лечения беременных, пациентов с циррозом печени, эпилепсии, остеопорозе, нарушениях головного мозга.
Будесонид. Эффективность с будесонида в 3 раза превышает эффективность беклометазона. Действующее вещество быстро всасывается в печень, что снижает риск побочных реакций. В минимальной дозировке разрешен беременным и кормящим женщинам, детям старше 6 мес.
 Производится в суспензии и аэрозолях. Применяется в индивидуальной дозировке дважды в сутки. Препараты:
Производится в суспензии и аэрозолях. Применяется в индивидуальной дозировке дважды в сутки. Препараты:- Буденит;
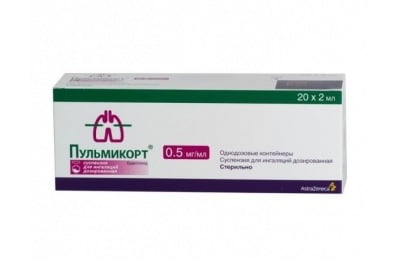
- Пульмикорт;
- Будесонид Форте;
- Пульмикорт Турбухалер.
- Флутиказон (Фликсотид). Применяется при бронхиальной астме у детей после 12 месяцев. Относится к новому поколению глюкокортикостероидов. Производится в ингаляционной форме по 60 и 120 доз.
- Альвеско. Аэрозоль компании Никомед. Одна из последних разработок в лечении астмы у детей и взрослых. Оказывает лечебный эффект на мельчайшие стенки дыхательных путей. Имеет минимум побочных явлений за счет быстрого впитывания в легочную ткань. Действующий компонент – Циклесонид.

Глюкокортикостероидные препараты имеют огромный недостаток – постоянное увеличение дозы. С повышением концентрации гормонов, увеличивается риск побочных эффектов:
- гипертония;
- остеопороз;
- развитие катаракты;
- повышение массы тела;
- задержка роста у детей;
- стрии на коже.
В случае улучшения состояния больного дозировку гормональных препаратов могут снизить или перейти на другие виды лекарств.
к оглавлению ↑
Недокромил натрия: препараты
При астме происходит воспаление стенки бронхиального дерева. Во время воспаления эозинофилы и тучные клетки высвобождают медиаторы аллергии, которые приводят к отеку слизистой оболочки, продукции большого количества слизи. В результате выброса медиаторов аллергии, воспаление в бронхах становится хроническим, на слизистой оболочке формируются рубцы, возникает спазм и удушье, как ответная реакция на аллерген.
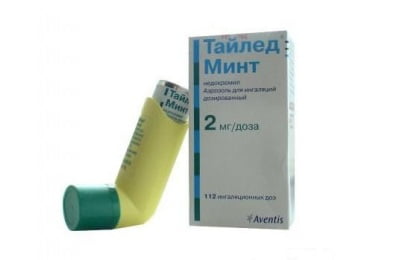
Стабилизаторы мембран тучных клеток, к которым относится недокромил натрия, предназначены удержать выброс медиаторов аллергии. Соединение недокромила натрия открыто в 1986 году. Коммерческое название вещества – Недокромил натрия, Тайлед и Тайлед Минт.
Преимущество вещества в том, что оно оказывает противовоспалительное действие на тучные клетки. Кроме того, Тайлед тормозит активность других клеток, участвующих в образовании аллергической астмы (нейтрофилы, макрофаги).
Противовоспалительная терапия недокромилом натрия показана при аллергической астме, неаллергической форме заболевания. Разрешен в лечении детей от 2 лет. Краткое описание инструкции:
Тайлед производится в форме аэрозоля на 56 и 112 доз. Дозировка препарата для взрослых и детей: от 2 до 4 раз в сутки.
 Активный компонент аэрозоля уменьшает приступы бронхиального кашля, уменьшает отек бронхиальных стенок. Терапевтический эффект наблюдается на 7 день после начала курса. Тайлед не применяется для устранения приступа удушья.
Активный компонент аэрозоля уменьшает приступы бронхиального кашля, уменьшает отек бронхиальных стенок. Терапевтический эффект наблюдается на 7 день после начала курса. Тайлед не применяется для устранения приступа удушья.Тайлед минт. В состав лекарства добавлена мята, поэтому при аллергии на растение препарат противопоказан.
Форма выпуска аналогична Тайледу: спрей на 56 и 112 доз. Для достижения лечебной цели достаточно 2 вдохов с раствором в день.
Препараты недокромила натрия используются не только при астме, но и для лечения аллергического ринита или фарингита. Вещество снижает чувствительность нервных окончаний дыхательных путей, тем самым нивелирует реакции на резкие запахи, перемену погодных условий.
Несмотря на все преимущества, лекарство может спровоцировать побочные эффекты:
- тошнота;
- головная боль;
- рвота;
- кашель;
- сыпь;
- боли в животе.
Подобные симптомы обычно проходят самостоятельно, а сам препарат хорошо переносится пациентами.
к оглавлению ↑
Кромогликат натрия: список лекарств
Лекарственные средства на базе кромогликата натрия применяются в лечении бронхиальной астмы более 30 лет. Противовоспалительные препараты этой группы не вызывают привыкания, не требуют постепенного увеличения дозы.
Кромогликат натрия рекомендуется употреблять не менее 4 месяцев, тогда будет виден терапевтический эффект. Желательно, так нужно применять все противовоспалительные лекарства при аллергической астме.
Лекарства используются и в качестве профилактики обострений астмы. К примеру, кромогликат натрия необходимо начать принимать за 14 дней до начала цветения растений, если астматический синдром вызван поллинозом.
 Препараты назначаются:
Препараты назначаются:
- если бронхоспазм спровоцирован холодным воздухом;
- если приступ удушья возникает после физической нагрузки;
- для лечения аллергического ринита.
В основном, лекарства на основе кромогликата натрия прописываются пациентам молодого и среднего возраста, у которых в легких еще не произошли необратимые изменения. В список наиболее популярных препаратов входят:
- Интал.
- Кромолин.
- Кромоген.
- Талеум.
- Кропоз.
- Кромогексал.
- Бикромат.
- Ифирал.
- Налкром.
- Кромоглин.
Побочные эффекты встречаются редко, даже после длительного приема лекарственных средств. Препараты выпускаются в форме капсул, водных растворов, ингаляций. Именно эту группу лекарств чаще всего назначают детям.
К противопоказаниям относятся:
- первый триместр беременности;
- дети младше 5 лет;
- индивидуальная непереносимость компонентов препарата;
- кормящие матери.
С осторожностью кромогликат натрия назначают пациентам с печеночной или почечной недостаточностью. Судя по отзывам больных, чаще всего препараты кромогликата вызывают такие побочные эффекты:
-
 першение в горле;
першение в горле; - сухость во рту;
- неприятный привкус (аэрозольная форма);
- раздражение носоглотки;
- головная боль;
- головокружение;
- тошнота;
- высыпания.
У некоторых детей сразу после ингаляции появляется кашель, поэтому до использования препарата рекомендуется употребление средств, расширяющих просвет бронхов (Беродуал, Сальбутамол). Производители также советуют после процедуры ингаляции выпить немного воды, чтобы успокоить кашель.
Препараты кромогликата натрия облегчают приступы удушья, безопасны в использовании и не вызывают привыкания. Отмена средства происходит постепенно.
к оглавлению ↑
Антибиотики
Антибактериальные средства не являются базовыми в лечении бронхиальной астмы. Бактерии очень редко становятся причиной воспаления бронхиальной стенки.
 Показанием для назначения антибиотиков может быть:
Показанием для назначения антибиотиков может быть:
- Гнойный бронхит.
- Пневмония.
- Гнойный синусит.
- Высокая температура, гнойная мокрота.
- Признаки воспаления в анализе крови.
Без серьезных оснований антибиотики при астме принимать нельзя. Особенно это правило касается группы пенициллинов, которые чаще других антибиотиков вызывают аллергическую реакцию и могут усилить приступ удушья.
Больным с бронхиальной астмой могут назначаться антибактериальные противовоспалительные средства из ряда макролидов. Этот ряд антибиотиков наименее токсичен, обладает легким противовоспалительным и иммуностимулирующим свойством.
Для лечения осложнений бронхиальной астмы применяются:
-
 Эритромицин;
Эритромицин; - Азитромицин;
- Джозамицин;
- Кларитромицин;
- Спирамицин;
- Рокситромицин.
В качестве альтернативного средства в терапии осложнений бронхиальной астмы могут использоваться цефалоспорины. Меньше всего побочных эффектов наблюдается при пероральном приеме: Цефалексин, Цефикс, Цефотаксим.
Продолжительность противовоспалительной терапии антибиотиками не должна превышать 7 дней, иначе состояние больного может ухудшиться.
Кроме антибиотиков, для скорейшего выздоровления назначаются:
- Средства, разжижающие мокроту: Амброксол, ингаляции с содой;
- Отхаркивающие препараты: Бромгексин, Бронхолитин, препараты с алтеем и термопсисом.
 Лечение антибиотиками всегда проводиться под контролем врача, увеличивать, уменьшать дозировку, отменять прием антибиотиков категорически запрещено. Детям с бронхиальной астмой нельзя назначать тетрациклины, поскольку они разрушают ткань зубов, приводят к задержке роста и развития костной системы.
Лечение антибиотиками всегда проводиться под контролем врача, увеличивать, уменьшать дозировку, отменять прием антибиотиков категорически запрещено. Детям с бронхиальной астмой нельзя назначать тетрациклины, поскольку они разрушают ткань зубов, приводят к задержке роста и развития костной системы.
Во время лечения обострения астмы необходимо максимально избавиться от аллергенов в помещении: убрать мягкие игрушки, закрыть книги в шкафу, отнести домашних питомцев к знакомым, очистить ванную и туалет от грибковых отложений, плесени.
До настоящего момента врачи не нашли способа победить бронхиальную астму. Задача противовоспалительных препаратов – поддерживать стадию ремиссии и препятствовать развитию приступов удушья.

Бондаренко Татьяна
Эксперт проекта OPnevmonii.ru
Статья помогла вам?
Дайте нам об этом знать — поставьте оценку
Загрузка…
Кортикостероиды, кромогликат натрия, недокромил натрия в лечении бронхиальной астмы. Нестероидные противовоспалительные препараты. Аспириновая бронхиальная астма: распространенность, патогенез, диагностика и лечение. Нимесулид.
Бьянко С., Робуши M., Петриньи Дж., Скури M., Пьерони M.Дж., Рефини Р.M., Ваджи A., Сестини П.С.
Бронхиальная астма – это хроническое воспалительное заболевание дыхательных путей, при котором взаимодействие провоспалительных клеток и медиаторов воспаления вызывает гиперреактивность бронхов и бронхоспазм. В свете того, что центральным звеном патогенеза бронхиальной астмы является воспаление [Djukanovic и др., 1990 г.; Laitinen и др., 1985 г.], основой медикаментозной терапии заболевания является регулярный прием противовоспалительных препаратов. Бронходилататоры следует назначать только при выраженном бронхоспазме.
Наиболее эффективными противовоспалительными препаратами для лечения бронхиальной астмы являются кортикостероиды и, в меньшей степени, кромогликат натрия и недокромил натрия. Другие противовоспалительные препараты, вт.ч. тролеандомицин, метотрексат, золото, гидроксихлорохин, дапсон и циклоспорин, обладают стероидсберегающим эффектом. Однако эффективность этих препаратов изучена недостаточно, хотя некоторые из них пациенты переносят лучше, чем высокие дозы пероральных кортикостероидов [Szefler, 1992 г.; Thomson и др., 1992 г.; Van Bever и Stevens, 1992].
Нестероидные противовоспалительные препараты (НПВП), являющиеся ингибиторами циклооксигеназы, такие как аспирин (ацетилсалициловая кислота (АСК)) или индометацин, никогда не рассматривались в качестве средств для лечения бронхиальной астмы по двум причинам.
Во–первых, в нескольких исследованиях, направленных на изучение острых и подострых состояний (в основном с использованием индометацина), протективный эффект в отношении различных стимулов, вт.ч. метахолина, гистамина, лейкотриена (ЛТ) D4, физической нагрузки, гипервентиляции, воды (распыление с помощью ультразвука), гипертонического раствора хлорида натрия, аденозина и аллергенов (немедленные и отсроченные аллергические реакции) не наблюдался или был умеренно выражен [Bianco и др, 1991 г. a,b]. Вторая, более важная причина заключается в том, что АСК и другие НПВП могут вызвать у пациентов с бронхиальной астмой бронхообструкцию тяжелой степени тяжести, которая в некоторых случаях угрожает жизни больного [Bianco, 1986 г.; Samter и Beers, 1968 г.; Szczeklik, 1986 г.]. Такая непереносимость создает большое количество трудностей, поскольку НПВП назначают не только в качестве противовоспалительных, но и в качестве жаропонижающих и обезболивающих средств.
Аспириновая бронхиальная астма
Частота встречаемости и распространенность
Частота встречаемости непереносимости АСК среди взрослых, страдающих бронхиальной астмой, колеблется в пределах от 5 до 30 % (более точные данные Bianco 1986 г. ~ 10 %). Аспириновая бронхиальная астма – это приобретенное заболевание, которое не развивается у детей до 10 лет; в возрастной группе от 10 до 40 – 50 лет частота встречаемости заболевания увеличивается, а после 50 лет – постепенно уменьшается. Аспириновой бронхиальной астмой чаще болеют женщины, чем мужчины. Кроме того, у пациентов, страдающих аспириновой бронхиальной астмой, кожные аллергологические пробы со стандартными аллергенами часто бывают отрицательными, тогда как достаточно часто (~ 60 %) встречается полипоз носа (при тщательном осмотре оториноларинголога).
Теории патогенеза
Хотя механизм развития аспириновой бронхиальной астмы до конца не выяснен, существует несколько теорий патогенеза заболевания. Многие теории, в основу которых положены, например, реакции антиген–антитело, окисление белков, стимуляция рецепторов брадикинина, активация комплемента, имеют только исторический интерес. В основу наиболее достоверной современной теории положено воздействие на циклооксигеназу. Согласно этой теории АСК и другие НПВП вызывают угнетение синтеза простагландинов, что, в свою очередь, запускает серию биохимических реакций, приводящих к развитию приступа бронхиальной астмы [Szczeklik, 1986 г.]. Главную роль в этом процессе играет активация синтеза ЛТB4, ЛТC4 и ЛТE4, которая является результатом прекращения ингибирующего воздействия простагландина (ПГ) E2/ПГI2 и/или гиперпродукции 12–гидропероксиэйкозатетраеновой кислоты [Szczeklik, 1990 г.].
Поскольку аспириновая бронхиальная астма, по всей видимости, является приобретенным заболеванием, она может развиваться на фоне латентной хронической вирусной инфекции, при которой происходит синтез специфических цитотоксических лимфоцитов [Szczeklik, 1990 г.]. Активность этих лимфоцитов ингибирует ПГE2, которые, возможно, синтезируют макрофаги легких.
НПВП блокируют ингибирующий эффект ПГE2, и лимфоциты атакуют и убивают клетки, зараженные вирусом, в результате чего происходит высвобождение токсичных соединений кислорода, лизосомальных ферментов и различных медиаторов воспаления, приводящих к развитию приступов бронхиальной астмы.
В развитии аспириновой бронхиальной астмы также принимают участие тромбоциты. В отличие от тромбоцитов здоровых людей и пациентов, страдающих бронхиальной астмой, но переносящих АСК, тромбоциты пациентов, страдающих аспириновой бронхиальной астмой, после приема АСК и других НПВП синтезируют молекулы, разрушающие клетку [Ameisen и др., 1985 г.]. Однако другие исследователи эти данные не подтвердили [Szczeklik, 1990 г.].
Несмотря на то, что точный механизм развития аспириновой бронхиальной астмы до конца не установлен, по некоторым данным, представленным ниже, ключевую роль в ее развитии играют метаболиты арахидоновой кислоты:
- Астмогенная активность НПВП напрямую связана с их способностью ингибировать циклооксигеназу. Анальгетики, не воздействующие на этот фермент, у пациентов с аспириновой астмой бронхоконстрикцию не вызывают [Szczeklik, 1990 г.].
- Исходные концентрации ЛТE4 в моче пациентов с непереносимостью АСК статистически достоверно выше, чем у пациентов, переносящих АСК. После провокационной аспириновой пробы разница становится более заметной, хотя концентрация тромбоксана B2 в моче не меняется [Christie и др., 1991 г. b; Kumlin и др., 1992 г.; Smith и др., 1992 г.].
- По сравнению с людьми, переносящими АСК, пациенты с аспириновой бронхиальной астмой чрезвычайно чувствительны к ингаляционным ЛТE4, что не наблюдается при ингаляции ЛТC4 [Arm и др., 1989 г.; Vaghi и др., 1985 г.].
- После проведения десенсибилизирующей терапии возрастающими дозами АСК у пациентов отсутствуют реакции на другие НПВП [Bianco и др., 1977 и 1981 г.].
- Антагонисты рецепторов сульфидопептидных лейкотриенов позволяют предотвратить развитие бронхоконстрикции, вызванной АСК [Christie и др., 1991 г.; Dahlen и др., 1992 г.].
- Пациенты с непереносимостью АСК хорошо переносят ингибиторы синтеза тромбоксана A2; они несколько уменьшают бронхоконстрикцию, вызванную АСК [Robushi и др., 1989 г.; Szczeklik и др., 1987 г.].
- Местное введение АСК вызывает статистически достоверное увеличение концентрации пептидных лейкотриенов в назальном секрете, уменьшение концентрации ПГE2 и ПГF2α и не вызывает изменения концентрации ПГD2 [Ferreri и др., 1988 г.; Ortolani и др., 1987 г.; Picado и др., 1992 г.].
Диагностика
В большинстве случаев для постановки диагноза аспириновой бронхиальной астмы достаточно только анамнеза. Если у врача возникают сомнения, проводится пероральная проба с АСК или ингаляционная проба с лизин–аспирином [Bianco и др., 1977, 1981 г.]. Предпочтение отдают ингаляционной пробе, поскольку она является более безопасной и требует меньше времени; в частности, реакции на ингаляцию препарата ограничены бронхиальным деревом и легко купируются ингаляционными β2–адреномиметиками. Кожные провокационные пробы для диагностики аспириновой бронхиальной астмы непригодны, а достоверность хемилюминисцентной пробы с тромбоцитами in vitro, предложенной Ameisen и др. (1985 г.), сомнительна.
НПВП, дающие перекрестную реакцию с АСК
Перечень НПВП, дающих перекрестную реакцию с АСК и провоцирующих развитие симптомов со стороны дыхательной системы у пациентов с аспириновой бронхиальной астмой, представлен в таблице 1. Все эти препараты являются ингибиторами циклооксигеназы; между их ингибирующими свойствами и способностью вызывать развитие бронхиальной астмы имеется прямая, но, тем не менее, гипотетическая связь. Наиболее выраженной способностью к индуцированию бронхиальной астмы обладают ацетилированные салицилаты, индол– и инденуксусная кислоты и арилпропионовые кислоты. Фенаматы, оксикамы и производные пиразолона (пиразолоны, пиразолидиндионы) пациенты переносят лучше. При наличии специфической чувствительности к НПВП чем ярче выражена неспецифическая реактивность бронхов (что наблюдается при отсутствии должного контроля бронхиальной астмы), тем мощнее астматический ответ на НПВП.
Неацетилированные салицилаты, например, салицилат натрия, салициламид и трисалицилат магния холина, а также декстропропоксифен, бензидамин, хлорокин и имидазол– гидроксибензоат пациенты переносят хорошо.
У пациентов с аспириновой бронхиальной астмой фенбуфен может вызывать отсроченную бронхообструкцию. Как правило, она развивается через 3 – 4 ч после приема препарата и сохраняется в течение нескольких часов [Bianco, 1986]. Интересен тот факт, что фенбуфен (3–4– бифенилкарбонил пропионовая кислота) является пролекарством, лишенным антициклооксигеназной активности; такой активностью обладает его основной метаболит – p–бифенилуксусная кислота.
Вероятно, реакция начинается, когда активный метаболит накапливается в бронхах в достаточной концентрации. Подлинность механизма, лежащего в основе двух типов реакций, также подтверждает тот факт, что у пациентов, которым проведена десенсибилизация фенбуфеном, больше не развиваются реакции на АСК и наоборот (наши неопубликованные данные).
Парацетамол является относительно безопасным препаратом: он вызывает астматические реакции только у 5% пациентов, страдающих аспириновой бронхиальной астмой.
Нимесулид
Безопасность другого анилидного производного, нимесулида (4’–нитро–2–феноксиметан сульфонанилид) выше, чем парацетамола (4’– гидрокси ацетанилид). In vitro нимесулид проявляет достаточно низкую антициклооксигеназную активность, однако в связи с наличием выраженного антиоксидантного, антианафилактического и антигистаминного действия [Berti и др., 1991 г.; Magni, 1991] нимесулид является мощным противоспалительным средством.
Целью двойного слепого перекрестного исследования, в котором приняли участие 20 взрослых, страдающих аспириновой бронхиальной астмой, было сравнение эффектов нимесулида и плацебо. Все пациенты хорошо перенесли однократную дозу нимесулида 100 мг (отсутствие изменений вентиляции, причиной которых мог стать нимесулид (рис. 1) [Bianco и др., 1991 г.].
В ходе проведения более позднего исследования 3 пациента с непереносимостью АСК получили препарат в дозе 400 мг (в 4 раза больше рекомендуемой), после чего у них развилась бронхообструкция легкой степени тяжести (легко купирована ингаляционными бронходилататорами). Результаты различных провокационных проб у одного из этих пациентов представлены на рисунке 2. Стоит отметить, что после приема терапевтических доз парацетамола и дипирона у этой женщины, страдающей эндогенной бронхиальной астмой, наблюдалась более выраженная реакция, чем после приема нимесулида.
Таким образом, даже если переносимость нимесулида у пациентов с аспириновой бронхиальной астмой не является 100%–й, нимесулид – это наиболее безопасный препарат среди самых эффективных НПВП.
Действительно, в рекомендуемых дозах нимесулид практически не вызывает нежелательных явлений со стороны дыхательной системы у таких пациентов и может рассматриваться, как новый подход к лечению бронхиальной астмы.
Реферат подготовлен к.м.н. Н.А. Лютовым по материалам статьи S. Bianco, M. Robuschi, G. Petrigni et al. «Efficacy and Tolerability of Nimesulide in Asthm