Хроническое воспаление и атеросклероз
Столкнувшись с «плохим холестерином», иммунные клетки макрофаги запускают воспалительную реакцию, после чего начинают накапливать избыток холестерина в самих себе.
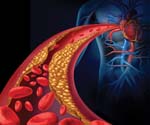
Липопротеины низкой плотности становятся причиной атеросклеротических бляшек на сосудистых стенках, которые сужают просвет сосудов и нарушают кровоснабжение тканей. (Иллюстрация: Manu5 / Wikipedia)
‹
›
Атеросклеротические бляшки, возникающие на стенках сосудов, состоят не только из холестерина и других жиров – в них содержится довольно много иммунных клеток, нейтрофилов и макрофагов.
Как известно, одна из главных задач макрофагов – поглощение разнообразного клеточного мусора: мертвых клеток, обломков мембран, белковых агрегатов, избыток липидов. Однако, когда макрофаги пытаются избавить сосуды от избытка липидов, могут возникнуть проблемы.
У нас в крови плавает много липопротеинов, то есть комплексов липидов с белками-переносчиками; из этих липопротеинов всем хорошо знакомы ЛПВП (липопротеины высокой плотности) и ЛПНП (липопротеины низкой плотности). ЛПНП иногда называют «плохим» холестерином, так как чем их больше, тем выше риск атеросклероза. В норме ЛПНП просто перевозят липиды, которые нужны для разных текущих клеточных процессов. Угроза атеросклероза возникает, когда липопротеины низкой плотности получают некоторые химические модификации.
Макрофаги в стенках сосудов поглощают избыток липопротеинов, однако из-за модификаций они не могут их переварить. Из-за избытка липидов иммунные клетки становятся менее подвижными (в таком виде их называют пенистыми клетками), начинают выделять воспалительные сигналы и в итоге гибнут. В результате в атеросклеротическую бляшку, которая состоит из холестерина, соединительнотканных белков, кальция и пр., добавляются еще и больные переродившиеся макрофаги, не справляющиеся со своей работой, провоцирующие воспаление и накопление соединительной ткани.
О том, что воспалительная реакция и атеросклероз тесно связаны между собой, говорят уже сравнительно давно (о чем мы неоднократно упоминали), однако кое-что в их взаимосвязи остается неясным. В частности, до сих пор было непонятно, как именно всё-таки из макрофагов получаются пенистые клетки. Отчасти ответ на этот вопрос дают исследования сотрудников НИИ общей патологии и патофизиологии, НИИ физико-химической медицины Росздрава, компании «Биософт» и их коллег из других научных центров России, США, Германии и Японии.
Очевидно, что у пенистых клеток некоторые гены должны работать иначе, чем у макрофагов. В экспериментах иммунным клеткам скармливали модифицированные липопротеины, из-за которых в макрофагах накапливается холестерин. В ответ на такие атерогенные липопротеины в клетках менялась активность десяти генов – однако ни один из них не участвовал в метаболизме холестерина.
С другой стороны, семь из десяти генов имели прямое отношение к воспалению. Иными словами, «плохие» липопротеины сначала включают в иммунных клетках воспаление, а потом уже иммунные клетки начинают накапливать в себе липиды, и далее уже разворачиваются прочие атеросклеротические процессы. Подробно результаты исследований опубликованы в журналах Atherosclerosis и Current Pharmaceutical Design.
Полученные результаты лишний раз говорят о том, насколько важны воспалительные процессы в развитии атеросклероза – а это значит, что если мы хотим с ним эффективно бороться, мы должны думать не только о холестерине, не только об обмене веществ, но и об иммунитете.
Работа выполнена при поддержке Российского научного фонда (РНФ).
По материалам пресс-службы РНФ.
Изучение воспаления сосудистой стенки поколебало господствовавшее в ХХ веке представление, будто атеросклероз обусловлен исключительно нарушением метаболизма отдельных фракций холестерина (ХС). Прогрессирование заболевания, особенно его осложненных форм (нестабильной стенокардии, инфаркта миокарда (ИМ), стали объяснять не только влиянием на эндотелий «злого ХС» — липопротеинов низкой плотности (ЛПНП), но и развитием в пораженной области сосудистой стенки воспаления, причем не всегда связанного с инфекционным возбудителем.
 Евгений АТРОЩЕНКО, зав. лабораторией хронической ИБС и сердечной недостаточности, доктор мед. наук;
Евгений АТРОЩЕНКО, зав. лабораторией хронической ИБС и сердечной недостаточности, доктор мед. наук;
 Ирэна КАРПОВА, ведущий научный сотрудник, канд. мед. наук, РНПЦ «Кардиология»
Ирэна КАРПОВА, ведущий научный сотрудник, канд. мед. наук, РНПЦ «Кардиология»
О чем «расскажет» СРБ
Реальность воспалительной теории подтверждается обнаружением в крови больных кардиопрофиля, в т. ч. коронарной болезнью сердца (КБС), повышенных маркеров системного воспалительного ответа — например, С-реактивного белка (СРБ). Первые убедительные данные, обосновывающие его значительную прогностическую роль как фактора осложнений атеросклероза сосудов, получены в исследовании MRFIT (Multiple Risk Faсtor Intervention Trial) в 1996 г. Показано: при высоком содержании в плазме крови СРБ риск ИМ и смерти от КБС в 3 раза выше, чем при нормальном. Дополнительные факторы усугубляют его: у курящих вероятность ИМ возрастает в 4 раза.
Обследования совершенно здоровых врачей-мужчин (Physicians Health Study) подтвердили: при высоком СРБ риск сердечно-сосудистых катастроф увеличивается в 2,9 раза. Близкие данные — в проспективном исследовании Helsinki Heart Study (2000), а также в MONIKA Augsburg Cohort Study (1999), в котором больные с перенесенным ИМ наблюдались 8 лет. В работе Women’s Health Study («Здоровье женщин») показано, что ассоциация высокого содержания СРБ и риска ИБС касается и представительниц слабого пола.
Эндотелий дает сбой
Чем можно объяснить столь тесную связь воспаления эндотелиального слоя артерий и атеросклероза? Эндотелий — функциональный барьер между стенкой сосуда и циркулирующей в нем кровью. Функциональный, поскольку работает как сложнейший орган весом в 5 сердец и площадью, эквивалентной 6 теннисным кортам (площадь сосудистой системы равна 1000 м2 и покрыта 1013 эндотелиальными клетками). Особенностью является то, что он рассредоточен по всему телу человека и играет огромную роль в гомеостазе, сосудистой активности, пролиферации клеток, иммунных реакциях и отклике на воспаление.
В норме эндотелий:
- обладает антикоагулянтной, фибринолитической и антитромботической способностями;
- участвует в метаболизме липопротеинов и эйкозаноидов;
- является избирательным барьером, препятствующим проникновению «тяжелых», высокомолекулярных белков и липопротеинов в окружающие сосуды ткани, что привело бы к блоку обмена и прекращению жизни;
- регулирует тонус гладкомышечных сосудов;
- участвует в росте сосудов, адгезии лейкоцитов и регуляции иммунного ответа на воздействие;
- защищает гладкие мышцы сосудов от действия сосудосуживающих провокаторов.
Как правило, при отсутствии артериальной гипертензии (АГ), сахарного диабета (СД), иных факторов повреждения эндотелий остается интактным в первые 10–20 лет жизни человека. К 30 годам формируется его дисфункция — различной степени выраженности. Проявляется снижением эндотелий-зависимой дилатации сосудов, виной чему нарушение обмена липидов — в сторону повышения продукции ХС ЛПНП. Последние подвергаются перекисному окислению, становятся более «агрессивными» и под воздействием СРБ усиленно поглощаются макрофагами. Прогрессирование атеросклероза сопровождается выработкой антител к модифицированным ЛПНП и образованием холестеринсодержащих иммунных комплексов (ИК). Помимо этого, модифицированные ЛПНП активируют клетки воспаления. А лейкоциты — провоспалительные цитокины: фактор некроза опухоли, интерлейкины (ИЛ) 1 и 2. ИЛ-1 контролирует синтез ИЛ-6, который индуцирует образование в печени СРБ. Последний не только накапливается в пенистых клетках атеросклеротических бляшек, но и откладывается в глубоком слое интимы сосудов, усиливая их повреждение и активизируя воспаление, поскольку связывается с комплексом комплемента. Т. е. асептическое воспаление сосудов поддерживается аутоиммунными нарушениями, что особенно характерно для осложненных форм атеросклероза.
Повышенный уровень СРБ ассоциируется со сниженной секрецией основного регулятора вазодилатации — оксида азота (NO) и повышенной продукцией мощного эндогенного вазоконстриктора эндотелина-1 (ЕТ-1), вырабатываемого эндотелиальными клетками, что еще более ухудшает функцию эндотелия.
На всех стадиях атеросклероза, и особенно при обострениях, наблюдается активация клеточного иммунитета как составляющего звена воспаления сосудов. При этом уже не имеет принципиального значения уровень ОХС, ХС ЛПНП и ЛПВП в плазме крови, поскольку иммуновоспалительный процесс запущен и будет прогрессировать. Поэтому по меньшей мере странной выглядит позиция тех врачей, которые начинают липидмодифицирующую терапию больных с КБС или ее эквивалентами (СД и пр.) только с этапа повышения уровня ОХС и/или ХС ЛПНП, а не с момента постановки диагноза атеросклеротического поражения одного или нескольких сосудистых бассейнов. В этом случае аргументом для терапии является не само заболевание, а одно из его проявлений — нарушение липидного обмена, служащее только «зеркалом» основной болезни, которую нужно лечить.
«Тушить пожар в бляшке» статинами
Поскольку самые ранние проявления атеросклероза начинаются с эндотелия, проницаемость которого для ХС ЛПНП повышается благодаря свободным радикалам О2 и увеличению продукции малональдегида, кажется логичным на этой доклинической стадии для профилактики назначать «антидоты» — например, такой известный, эндогенно вырабатываемый антиоксидант, как альфа-токоферол (витамин Е). Но последний не снижает уровень ОХС и ХС ЛПНП. У лиц с клиническими проявлениями атеросклероза он не оказывает существенного влияния на прогноз жизни пациентов. Антирадикальным действием обладает и триметазидин (в Беларуси — предуктал), что выражается в улучшении эндотелий-зависимой дилатации микрососудов.
Многие противовоспалительные лексредства — например, аспирин, применяемый даже в низких дозах (PHS), нестероидные противовоспалительные препараты и кортикостероиды (согласно исследованию MUNA) — способны снизить уровень СРБ. Но тот же метилпреднизолон (MUNA) ухудшил прогноз течения КБС, что не позволяет рекомендовать кортикостероиды для профилактики сердечно-сосудистых осложнений у больных с этим заболеванием.
Самыми надежными антивоспалительными средствами являются статины, что впервые установлено в 2 исследованиях по правастатину — CARE и PRINCE. Оказалось, эффективность этого класса препаратов основана не только на снижении уровня атерогенных липидов, но и на прямом противовоспалительном действии, позволяющем стабилизировать атеросклеротическую бляшку. Это особенно важно, когда она рыхлая, имеет тонкую «шапку» и готова к разрыву («уязвимая бляшка»), например, при нестабильной стенокардии.
Статины, как никакие другие лексредства, благотворно влияют на разные звенья процесса атеросклеротического поражения сосудов и, в первую очередь, — на воспаление в местах локализации «уязвимых бляшек», чем и объясняется высокая эффективность препаратов у пациентов с острым коронарным синдромом. Кратко суть их полезного действия в следующем. Статины снижают интенсивность миграции макрофагов и гладкомышечных клеток в сосудистой стенке, продукцию макрофагами металлопротеаз и противовоспалительных цитокинов, которые разрыхляют покрышку бляшки и увеличивают тем самым риск ее разрыва. Уменьшая выраженность оксидантного стресса и повышая продукцию NO, лекарства улучшают функцию эндотелия и убавляют риск тромбообразования. Вероятность тромбоза минимизируется не только за счет антивоспалительного влияния статинов непосредственно на бляшку, но и вследствие снижения уровня фибриногена в плазме крови, концентрации тканевого фактора плазминогена, угнетения продукции тромбоксана и нормализации АДФ-зависимой агрегации тромбоцитов. Еще в 2001 г. на сессии American College of Cardiology было доложено, что статины оказывают наиболее выраженное противовоспалительное действие у пациентов со стойким и выраженным повышением СРБ, особенно в сочетании с дислипопротеинемией. Их эффект проявляется спустя 12 недель от начала лечения, а первые противовоспалительные проявления — уменьшение интенсивности пролиферации и миграции гладкомышечных клеток — наступают уже через 6 дней.
Для рационального использования статинов как эффективных липидмодифицирующих и противовоспалительных лексредств, улучшающих функцию эндотелия, важно знать следующее. В кардиологии хорошо известен «синдром отмены», когда внезапное прекращение приема лекарства, например, бета-адреноблокатора, может привести к драматическим последствиям. Считалось, что на статины это правило не распространяется. Однако теперь установлено, что резкий отказ от статинов ведет к активации механизмов, значительно снижающих продукцию основного регулятора гомеостаза эндотелия — оксида азота. А это создает угрозу инфаркта миокарда, ухудшения течения КБС — из-за усиления риска локального тромбообразования и повышения количества вазоспастических реакций артерий сердца.
«Бойцы» — фибраты и иАПФ
Противовоспалительным эффектом воздействия на стенку сосудов обладают представители еще 2 классов препаратов, широко используемых в кардиопрактике. Как показали Фремингемское исследование и программа PROCAM, вне зависимости от уровня ХС ЛПНП, по мере повышения триглицеридов (ТГ) (более 200 мг/дл, или 2,3 ммоль/л) и снижения ХС ЛПВП (менее 40 мг/дл и, особенно, ниже 25 мг/дл) — риск КБС существенно возрастает.
В эксперименте на культуре клеток эндотелия еще в 90-х годах XX века Дж. Кокерия показал, что частицы ЛПВП способны подавлять индуцированную провоспалительными цитокинами продукцию молекул адгезии ICAM-1, VCAM и Е-селектина. Наиболее выраженным благоприятным влиянием на содержание ТГ и ХС ЛПВП оказывают фибраты, но единственным из них, обладающим противовоспалительным эффектом, является фенофибрат. Под его воздействием происходит уменьшение высвобождения медиаторов воспаления и апо-птоз («самоуничтожение») активированных макрофагов — этих главных виновников и активных участников воспалительных реакций в местах атеросклеротического поражения сосудистой стенки.
Ренин-ангиотензин-альдостеро-новая система (РААС) играет значительную роль в повреждении сосудов в случаях ее значительной активации, что наблюдается у многих пациентов кардиологической клиники. Препараты, способные снизить уровень активности «демонического» ангиотензина-2, уменьшают оксидантный стресс, продукцию эндотелина и альдостерона, скорость фиброза сосудистой стенки и склонность артерий к вазоконстрикции.
К таким лекарствам относят ингибиторы ангиотензинпревращающего фермента (иАПФ) и антагониста АТ1-рецепторов ангиотензина ІІ (АРА). В большей или меньшей мере вазопротекторным действием обладают все иАПФ, но в плане реального антисклеротического влияния у них нет класс-эффекта. Серьезная доказательная база, основанная на экспериментальном материале и данных клинических исследований, есть в отношении только 2 ингибиторов — периндоприла и рамиприла. В клинических условиях антисклеротическое действие этих лекарственных средств проявляется исключительно при их использовании в больших дозах: не менее 8 мг и 10 мг в сутки соответственно.
Таким образом, классические представления о лечении атеросклероза как исключительно о коррекции нарушений липидного обмена, сегодня дополнены пониманием необходимости воздействия на процесс воспаления сосудистой стенки, «тушения пожара» в уязвимых бляшках. Несмотря на установленную связь повышенной концентрации маркеров воспаления и сердечно-сосудистых катастроф, они должны расцениваться как не факторы риска, а показатели выраженности, агрессивности течения атеросклероза. Целесообразность определения СРБ для оценки вероятности развития осложнений ИБС, в т. ч. нестабильной стенокардии, рестенозов после операций по реваскуляризации миокарда, инфаркта миокарда, а также для определения эффективности антисклеротической и антивоспалительной терапии, сегодня не вызывает сомнений.
По меньшей мере странной выглядит позиция тех врачей, которые начинают липидмодифицирующую терапию больных с КБС или ее эквивалентами (СД и пр.) только с этапа повышения уровня ОХС и/или ХС ЛПНП, а не с момента постановки диагноза атеросклеротического поражения одного или нескольких сосудистых бассейнов. В этом случае аргументом для терапии является не само заболевание, а одно из его проявлений — нарушение липидного обмена, служащее только «зеркалом» основной болезни, которую нужно лечить.
Материал предназначен для врачей-кардиологов, терапевтов.
Атеросклероз — это системное поражение артерий крупного и среднего калибра, сопровождающееся накоплением липидов, разрастанием фиброзных волокон, дисфункцией эндотелия сосудистой стенки и приводящее к местным и общим расстройствам гемодинамики. Атеросклероз может являться патоморфологической основой ИБС, ишемического инсульта, облитерирующего поражения нижних конечностей, хронической окклюзии мезентериальных сосудов и др. Диагностический алгоритм включает определение уровня липидов крови, выполнение УЗИ сердца и сосудов, ангиографических исследований. При атеросклерозе проводится медикаментозная терапия, диетотерапия, при необходимости — реваскуляризирующие хирургические вмешательства.
Общие сведения
Атеросклероз – поражение артерий, сопровождающееся холестериновыми отложениями во внутренних оболочках сосудов, сужением их просвета и нарушением питания кровоснабжаемого органа. Атеросклероз сосудов сердца проявляется главным образом приступами стенокардии. Ведет к развитию ишемической болезни сердца (ИБС), инфаркта миокарда, кардиосклероза, аневризмы сосудов. Атеросклероз может привести к инвалидизации и преждевременной смерти.
При атеросклерозе происходит поражение артерий среднего и крупного калибра, эластического (крупные артерии, аорта) и мышечно-эластического (смешанного: сонные, артерии головного мозга и сердца) типов. Поэтому атеросклероз является наиболее частой причиной инфаркта миокарда, ИБС, мозгового инсульта, нарушений кровообращения нижних конечностей, брюшной аорты, мезентериальных и почечных артерий.
В последние годы заболеваемость атеросклерозом приобрела угрожающие масштабы, опередив по риску развития потери работоспособности, инвалидизации и смертности такие причины как травмы, инфекционные и онкологические заболевания. С наибольшей частотой атеросклероз поражает мужчин старше 45-50 лет (в 3-4 раза чаще, чем женщин), но встречается у пациентов более молодого возраста.
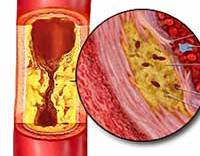
Атеросклероз
Причины атеросклероза
Факторы, влияющие на развитие атеросклероза, разделяются на три группы: неустранимые, устранимые и потенциально устранимые. К неустранимым факторам относятся те, которые нельзя исключить с помощью волевого или медицинского воздействия. В их число входят:
- Возраст. С возрастом риск развития атеросклероза возрастает. Атеросклеротические изменения сосудов в той или иной мере наблюдаются у всех людей после 40-50 лет.
- Пол. У мужчин развитие атеросклероза происходит на десять лет раньше и превышает показатель заболеваемости атеросклерозом среди женщин в 4 раза. После 50-55 лет уровень заболеваемости атеросклерозом среди женщин и мужчин выравнивается. Это объясняется снижением продукции эстрогенов и их защитной функции у женщин в период менопаузы.
- Отягощенная семейная наследственность. Нередко атеросклероз развивается у пациентов, чьи родственники страдают этой болезнью. Доказано, что наследственность по атеросклерозу способствует раннему (до 50 лет) развитию заболевания, в то время как после 50 лет генетические факторы не оказывают ведущей роли в его развитии.
Устранимыми факторами атеросклероза считаются те, которые могут быть исключены самим человеком посредством изменения привычного образа жизни. К ним относятся:
- Курение. Его влияние на развитие атеросклероза объясняется отрицательным воздействием никотина и смол на сосуды. Многолетнее курение в несколько раз увеличивает риск гиперлипидемии, артериальной гипертензии, ИБС.
- Несбалансированное питание. Употребление в пищу большого количества жиров животного происхождения ускоряет развитие атеросклеротических изменений сосудов.
- Гиподинамия. Ведение малоподвижного образа жизни способствует нарушению жирового обмена и развитию ожирения, сахарного диабета, атеросклероза сосудов.
К потенциально и частично устранимым факторам риска относят те хронические нарушения и заболевания, которые возможно скорректировать посредством назначенного лечения. Они включают:
- Артериальную гипертонию. На фоне повышенного артериального давления создаются условия для повышенного пропитывания сосудистой стенки жирами, что способствует формированию атеросклеротической бляшки. С другой стороны, снижение эластичности артерий при атеросклерозе способствует поддержанию повышенного кровяного давления.
- Дислипидемию. Нарушение жирового обмена в организме, проявляющееся повышенным содержанием холестерина, триглицеридов и липопротеидов, играет ведущую роль в развитии атеросклероза.
- Ожирение и сахарный диабет. Повышают вероятность атеросклероза в 5-7 раз. Это объясняется нарушением жирового обмена, лежащего в основе данных заболеваний и являющегося пусковым механизмом атеросклеротического поражения сосудов.
- Инфекции и интоксикации. Инфекционные и токсические агенты оказывают повреждающее воздействие на сосудистые стенки, способствуя их атеросклеротическим изменениям.
Есть мнения, что в развитии атеросклероза играют роль инфекционные агенты (вирус простого герпеса, цитомегаловирус, хламидийная инфекция и др.), наследственные заболевания, сопровождающиеся повышением уровня холестерина, мутации клеток сосудистых стенок и т. д.
Знание факторов, способствующих развитию атеросклероза, особенно важно для его профилактики, т. к. влияние устранимых и потенциально устранимых обстоятельств можно ослабить или совсем исключить. Устранение неблагоприятных факторов позволяет существенно замедлить и облегчить развитие атеросклероза.
Патогенез
При атеросклерозе происходит системное поражение артерий в результате нарушений липидного и белкового обмена в стенках сосудов. Нарушения обмена характеризуются изменением соотношения между холестерином, фосфолипидами и протеинами, а также избыточным образованием β-липопротеидов. Считается, что в своем развитии атеросклероз проходит несколько стадий:
- I cтадия – липидного (или жирового) пятна. Для отложения жиров в сосудистой стенке существенную роль играют микроповреждения стенок артерий и локальное замедление кровотока. Наиболее подвержены атеросклерозированию участки разветвлений сосудов. Сосудистая стенка разрыхляется и отекает. Ферменты артериальной стенки стремятся растворить липиды и защитить ее целостность. Когда защитные механизмы истощаются, на этих участках образуются сложные комплексы соединений, состоящие из липидов (преимущественно холестерина), белков и происходит их отложение в интиме (внутренней оболочке) артерий. Продолжительность стадии липидного пятна различна. Такие жировые пятна видимы только под микроскопом, их можно обнаружить даже у грудных детей.
- II стадия – липосклероза. Характеризуется разрастанием в участках жировых отложений молодой соединительной ткани. Постепенно идет формирование атеросклеротической (или атероматозной) бляшки, состоящей из жиров и соединительнотканных волокон. На данном этапе атеросклеротические бляшки еще жидкие и могут быть подвергнуты растворению. С другой стороны, они представляют опасность, т. к. их рыхлая поверхность может разрываться, а фрагменты бляшек – закупоривать просвет артерий. Стенка сосуда в месте прикрепления атероматозной бляшки теряет свою эластичность, трескается и изъязвляется, приводя к образованию тромбов, также являющихся источником потенциальной опасности.
- III стадия – атерокальциноза. Дальнейшее формирование бляшки связано с ее уплотнением и отложением в ней солей кальция. Атеросклеротическая бляшка может вести себя стабильно или постепенно расти, деформируя и сужая просвет артерии, вызывая прогрессирующее хроническое нарушение кровоснабжения питаемого пораженной артерией органа. При этом высока вероятность острой закупорки (окклюзии) просвета сосуда тромбом или фрагментами распавшейся атеросклеротической бляшки с развитием участка инфаркта (некроза) или гангрены в кровоснабжаемой артерией конечности или органе.
Симптомы атеросклероза
При атеросклерозе чаще страдают грудной и брюшной отделы аорты, коронарные, мезентериальные, почечные сосуды, а также артерии нижних конечностей и головного мозга. В развитии атеросклероза различают доклинический (бессимптомный) и клинический периоды. В бессимптомном периоде в крови обнаруживается повышенное содержание β-липопротеидов или холестерина при отсутствии симптомов заболевания. Клинически атеросклероз начинает себя проявлять, когда происходит сужение артериального просвета на 50% и более. В течении клинического периода выделяют три стадии: ишемическую, тромбонекротическую и фиброзную.
- В стадии ишемии развивается недостаточность кровоснабжения того или иного органа (например, ишемия миокарда вследствие атеросклероза коронарных сосудов проявляется стенокардией).
- В тромбонекротической стадии присоединяется тромбоз измененных артерий — атеротромбоз (так, течение атеросклероза коронарных сосудов может осложниться инфарктом миокарда).
- На стадии фиброзных изменений происходит разрастание соединительной ткани в плохо кровоснабжаемых органах (так, атеросклероз коронарных артерий приводит к развитию атеросклеротического кардиосклероза).
Клинические симптомы атеросклероза зависят от вида пораженных артерий. Проявлением атеросклероза коронарных сосудов служат стенокардия, инфаркт миокарда и кардиосклероз, последовательно отражающие стадии недостаточности кровообращения сердца.
Течение атеросклероза аорты длительное и долгое время бессимптомное, даже в тяжелых формах. Клинически атеросклероз грудной аорты проявляется аорталгией – давящими или жгучими болями за грудиной, иррадиирующими в руки, спину, шею, верх живота. В отличие от болей при стенокардии аорталгия может длиться по несколько часов и дней, периодически ослабевая или усиливаясь. Снижение эластичности стенок аорты вызывает усиление работы сердца, приводя к гипертрофии миокарда левого желудочка.
Атеросклероз брюшной аорты проявляется болями в области живота различной локализации, метеоризмом, запорами. При атеросклерозе бифуркации брюшной аорты наблюдается онемение и похолодание ног, отек и гиперемия стоп, некрозы и язвы пальцев ног, перемежающаяся хромота.
Проявлениями атеросклероза мезентериальных артерий служат приступы «брюшной жабы» и нарушение пищеварительной функции вследствие недостаточности кровоснабжения кишечника. У пациентов отмечается появление резких болей спустя несколько часов после еды. Боли локализуются в области пупка или верхних отделах живота. Продолжительность болевого приступа от нескольких минут до 1-3 часов, иногда болевой синдром купируется приемом нитроглицерина. Появляются вздутие живота, отрыжка, запор, сердцебиение, повышение артериального давления. Позднее присоединяются зловонные поносы с фрагментами непереваренной пищи и неусвоенным жиром.
Атеросклероз почечных артерий ведет к развитию вазоренальной симптоматической артериальной гипертензии. В моче определяются эритроциты, белок, цилиндры. При одностороннем атеросклеротическом поражении артерий отмечается медленное прогрессирование гипертонии, сопровождающееся стойкими изменениями в моче и стойко высокими цифрами АД. Двустороннее поражение почечных артерий вызывает злокачественную артериальную гипертонию.
При атеросклерозе сосудов головного мозга отмечается снижение памяти, умственной и физической работоспособности, внимания, интеллекта, головокружение, нарушения сна. В случаях выраженного атеросклероза сосудов мозга изменяется поведение и психика пациента. Атеросклероз артерий мозга может осложняться острым нарушением мозгового кровообращения, тромбозами, кровоизлияниями.
Проявлениями облитерирующего атеросклероза артерий нижних конечностей служат слабость и боли в икроножных мышцах голени, онемение и зябкость ног. Характерно развитие синдрома «перемежающейся хромоты» (боли в икроножных мышцах возникают при ходьбе и стихают в покое). Отмечаются похолодание, бледность конечностей, трофические нарушения (шелушение и сухость кожи, развитие трофических язв и сухой гангрены).
Осложнения атеросклероза
Осложнениями атеросклероза служат хроническая или острая сосудистая недостаточность кровоснабжаемого органа. Развитие хронической сосудистой недостаточности связано с постепенным сужением (стенозом) просвета артерии атеросклеротическими изменениями – стенозирующим атеросклерозом. Хроническая недостаточность кровоснабжения органа или его части ведет к ишемии, гипоксии, дистрофическим и атрофическим изменениям, разрастанию соединительной ткани и развитию мелкоочагового склероза.
К возникновению острой сосудистой недостаточности приводит острая закупорка сосудов тромбом или эмболом, что проявляется клиникой острой ишемии и инфаркта органов. В ряде случаев может происходить разрыв аневризмы артерии с летальным исходом.
Диагностика атеросклероза
Первоначальные данные за атеросклероз устанавливаются путем выяснения жалоб пациента и факторов риска. Рекомендована консультация кардиолога. При общем осмотре выявляются признаки атеросклеротического поражения сосудов внутренних органов: отеки, трофические нарушения, снижение веса, множественные жировики на теле и др. Аускультация сосудов сердца, аорты выявляет систолические шумы. За атеросклероз свидетельствуют изменение пульсации артерий, повышение АД и т. д.
Данные лабораторных исследований указывают на повышенный уровень холестерина крови, липопротеидов низкой плотности, триглицеридов. Рентгенологически на аортографии выявляются признаки атеросклероза аорты: ее удлинение, уплотнение, кальциноз, расширение в брюшном или грудном отделах, наличие аневризм. Состояние коронарных артерий определяют путем проведения коронарографии.

КТ-ангиография дуги аорты. Атеросклероз сосудов дуги аорты. Атеросклеротическая бляшка
Нарушения кровотока по другим артериям определяется проведением ангиографии – контрастной рентгенографии сосудов. При атеросклерозе артерий нижних конечностей по данным ангиографии регистрируется их облитерация. С помощью УЗДГ сосудов почек выявляется атеросклероз почечных артерий и соответственные нарушения функции почек.
Методы ультразвуковой диагностики артерий сердца, нижних конечностей, аорты, сонных артерий регистрируют снижение магистрального кровотока по ним, наличие атероматозных бляшек и тромбов в просветах сосудов. Снижение кровотока может быть диагностировано при помощи реовазографии нижних конечностей.
Лечение атеросклероза
При лечении атеросклероза придерживаются следующих принципов:
- ограничение поступающего в организм холестерина и уменьшение его синтеза клетками тканей;
- усиление выведения холестерина и его метаболитов из организма;
- использование заместительной терапии эстрогенами у женщин в менопаузу;
- воздействие на инфекционных возбудителей.
Ограничение поступающего с пищей холестерина производится назначением диеты, исключающей холестеринсодержащие продукты.
Для медикаментозного лечения атеросклероза используют следующие группы препаратов:
- Никотиновая кислота и ее производные – эффективно снижают содержание триглицеридов и холестерина в крови, повышают содержание липопротеидов высокой плотности, обладающих антиатерогенными свойствами. Назначение препаратов никотиновой кислоты противопоказано пациентам, страдающим заболеваниями печени.
- Фибраты (клофибрат) — снижают синтез в организме собственных жиров. Также могут вызывать нарушения в работе печени и развитие желчнокаменной болезни.
- Секвестранты желчных кислот (холестирамин, колестипол) – связывают и выводят желчные кислоты из кишечника, понижая тем самым количество жиров и холестерина в клетках. При их применении могут отмечаться запоры и метеоризм.
- Препараты группы статинов (ловастатин, симвастатин, правастатин) – наиболее эффективны для снижения холестерина, т. к. уменьшают его производство в самом организме. Применяют статины на ночь, т. к. ночью синтез холестерина усиливается. Могут приводить к нарушениям в работе печени.
Проведение хирургического лечения при атеросклерозе показано в случаях высокой угрозы или развития окклюзии артерии бляшкой или тромбом. На артериях проводятся как открытые операции (эндартеректомия), так и эндоваскулярные — с дилатацией артерии при помощи баллонных катетеров и установкой стента в месте сужения артерии, препятствующего закупорке сосуда.
При выраженном атеросклерозе сосудов сердца, угрожающем развитием инфаркта миокарда, проводят операцию аортокоронарного шунтирования.
Прогноз и профилактика атеросклероза
Во многом прогноз атеросклероза определяется поведением и образом жизни самого пациента. Устранение возможных факторов риска и активная медикаментозная терапия позволяют задержать развитие атеросклероза и добиться улучшения в состоянии пациента. При развитии острых расстройств кровообращения с образованием очагов некроза в органах прогноз ухудшается.
С целью предупреждение атеросклероза необходим отказ от курения, исключение стрессового фактора, переход на нежирную и бедную холестерином пищу, систематическая физическая активность соразмерно возможностям и возрасту, нормализация веса. Целесообразно включение в рацион продуктов, содержащих клетчатку, растительных жиров (льняного и оливкового масел), растворяющих холестериновые отложения. Прогрессирование атеросклероза можно замедлить приемом холестеринснижающих лекарственных препаратов.


