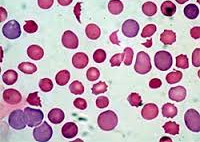
Гемолитическая анемия анализ крови показатели
 Гемолитическая анемия – малокровие из-за усиленного разрушения эритроцитов при сохранной функции костного мозга по их производству. Относится к нормохромным анемиям. Клиника строится из желтухи, увеличения селезенки, признаков дефицита железа и тканевой гипоксии. Гемолиз может протекать внутри сосудов или в клетках селезенки, печени, костного мозга. Эритроциты разрушаются из-за внешних воздействий, в программе наследственных ферментопатий, при аутоиммунных процессах. Критерии диагностического поиска: анализ крови с микроскопией мазка, биохимические гемотесты на уровень общего и неконъюгированного билирубина, исследование образца костного мозга, полученного при пункции грудины, УЗИ печени и селезенки, иммунологические тесты. Лечение по консервативному пути предполагает назначение гормонов, цитостатиков, моноклональных антител. По показаниям проводится спленэктомия для остановки гемолиза.
Гемолитическая анемия – малокровие из-за усиленного разрушения эритроцитов при сохранной функции костного мозга по их производству. Относится к нормохромным анемиям. Клиника строится из желтухи, увеличения селезенки, признаков дефицита железа и тканевой гипоксии. Гемолиз может протекать внутри сосудов или в клетках селезенки, печени, костного мозга. Эритроциты разрушаются из-за внешних воздействий, в программе наследственных ферментопатий, при аутоиммунных процессах. Критерии диагностического поиска: анализ крови с микроскопией мазка, биохимические гемотесты на уровень общего и неконъюгированного билирубина, исследование образца костного мозга, полученного при пункции грудины, УЗИ печени и селезенки, иммунологические тесты. Лечение по консервативному пути предполагает назначение гормонов, цитостатиков, моноклональных антител. По показаниям проводится спленэктомия для остановки гемолиза.
Оглавление:
1. Гемолитическая анемия: что это такое?
2. Причины гемолитической анемии
3. Классификация
4. Симптомы гемолитической анемии
5. Осложнения
6. Диагностика
7. Лечение гемолитической анемии
8. Профилактика и прогноз
Гемолитическая анемия: что это такое?
Гемолиз – спонтанный или индуцированный внешними факторами распад красных кровяных телец, отвечающих за транспорт кислорода к органам и тканям. Когда он преобладает над созреванием клеток эритроцитарного ростка, развивается малокровие. Анемия, связанная с этим феноменом, регистрируется у 1% населения. Чаще встречаются иммунные или наследственные формы патологии. Внутрисосудистый гемолиз характерен для приобретенных вариантов заболевания. Наследственные патологии сопровождаются внутриклеточным эритролизисом. Это приводит к выделению в сыворотку гемоглобина. Продукты его разрушения затем регистрируются в крови, моче.
Причины гемолитической анемии
Предпосылки наследственных форм гемолиза кроются в аномалиях эритроцитарных мембран, гемоглобина или ферментных нарушениях. Приобретенные варианты анемии обусловлены внешними воздействиями, изменениями селезеночной ретикулярной сети, аутоиммунными реакциями. Гемолитическая анемия сопровождается процессами распада эритроцитов, причины которых можно сгруппировать следующим образом:
- Внутрисосудистый распад сокращает жизнь красных телец со 120 суток до двух-трех недель. Его провоцируют:
-
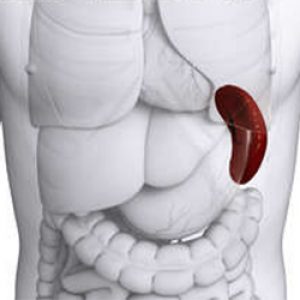 Спленомегалия.
Спленомегалия. - Иммунные реакции против собственных эритроцитов. Вызываются гемолитической болезнью плода, онкогематологией, например, острым лейкозом, лимфогранулематозом. Склеивание клеток наблюдается при аутоиммунных заболеваниях (системная красная волчанка), гемотрансфузиях, вакцинации.
- Механические травмы клеточных мембран. Возможны при длительной тяжелой физической нагрузке, ДВС-синдроме, малярии, ожоговой болезни, сепсисе. Повреждает мембраны аппарат искусственного кровообращения, протезы сердечных клапанов.
- Воздействие токсинов инфекционных агентов (например, малярийных плазмодиев, клостридий), отравление тяжелыми металлами, лекарствами (сульфаниламидами, нитрофуранами, анальгетиками), ядами змей.
- Наследование шарообразной формы эритроцитов (сфероцитоз),
- Формирование шиловидных отростков красных клеток (например, вследствие алкогольного цирроза, гепатита новорожденных).
- Разрушения внутри клеток обусловлены наследственными аномалиями:
- эритроцитарных ферментов,
- гемоглобина (например, гемоглобинопатии, талассемия),
- окисления фосфорилированной глюкозы (гексозомонофосфат-шунтирование).
Обратите внимание
Бесконтрольный прием лекарственных средств может стать причиной тяжелого варианта гемолиза.
Классификация
Все многообразие разнородных анемий вследствие гемолиза можно свести к двум основным группам: приобретенным и наследуемым патологиям. Наследуются следующие болезни:
- Эритроцитарные мембранопатии, нарушающие форму клеток:
- микросфероцитарная,
- акантоцитарная,
- овалоцитарная.
- Нехватка ферментов, участвующих в:
- пентозо-фосфатном цикле,
- гликолизе,
- обмене глутатиона,
- использовании АТФ,
- синтезе порфиринов.
- Гемоглобинопатии:
- талассемия (нарушение производства полипептидов гемоглобина),
- серповидно-клеточная анемия (измененная форма эритроцитов).
Приобретенные патологии разделяются так:
- Иммунные представлены симптоматическими (в программе системных заболеваний, гемобластозов) и идиопатическими (до половины всех случаев):
- аутоиммунные (пароксизмальная холодовая гемоглобинурия, с антителами против нормобластов костного мозга, с тепловыми агглютининами, гемолизинами, холодовыми агглютининами) провоцируются антителами против не измененных кровяных, костномозговых клеток,
- изоиммунные (анемия новорожденных при несовместимости между матерью и плодом по группе крови или резус-фактором, после переливания несовместимой крови),
- гетероиммунные (лекарственные, вызванные инфекционным агентом) развиваются, когда антитела вырабатываются против чужеродных антигенов, фиксированных на клетках крови.
- Мембранопатии: приступообразная ночная гемоглобинурия, шпороклеточная анемия.
- Токсические (лекарственные, на гемолитические яды).
- Обусловленных механическим повреждением эритроцитов:
- при протезированных кардиальных клапанах,
- гемоглобинурия маршевая,
- болезнь Мошкович (микроангиопатическая анемия).
- Идиопатическая форма – это половина случаев всех приобретенных вариантов.
Обратите внимание
Риск развития гемолитической болезни у новорожденного требует обязательного обследования беременной и отца будущего малыша на предмет групповой и резус-совместимости.
Симптомы гемолитической анемии
Типичной клиникой наследственных эритропатий становятся проявления болезни Минковского –Шоффара, или микросфероцитоза. Дебют заболевания может быть зарегистрирован в детском возрасте или у взрослого. Нередко никаких видимых признаков нет. Тяжелое течение характерно для детей. Основные симптомы складываются в анемический и гемолитический синдромы.
- Тканевое кислородное голодание ведет к:
- бледности кожи и слизистых,
- слабости, вялости, снижению работоспособности,
- одышке, не пропорциональной физической нагрузке,
- сонливости, более легкой утомляемости,
- головокружению при резком вставании, натуживании, подъеме тяжестей,
- учащенному сердцебиению.
- Гемолиз дает:
- умеренную желтуху кожи на фоне общей бледности,
- желтушность белков глаз, уздечки языка,
- увеличение селезенки, печени,
- яркое окрашивание мочи и кала продуктами обмена билирубина.
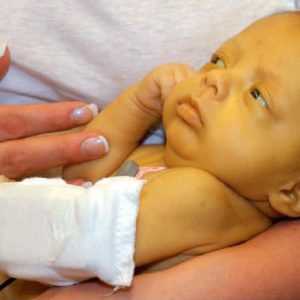 Гемолитическая анемия у детей обусловливает трофические нарушения, отражающиеся в аномалиях скелета: высоком твердом небе в виде арки, башенной форме черепа, нарушениях прорезывания, положения зубов. Имеется склонность к задержкам роста и физического развития.
Гемолитическая анемия у детей обусловливает трофические нарушения, отражающиеся в аномалиях скелета: высоком твердом небе в виде арки, башенной форме черепа, нарушениях прорезывания, положения зубов. Имеется склонность к задержкам роста и физического развития.
В течении болезни с разной периодичностью могут развиваться гемолитические, апластические кризы. Их провокаторами выступают инфекции, физические перегрузки, переохлаждения. Гемолитический криз сопровождают повышения температуры, желтуха, тошнота, рвота, боли в животе. Их следует различать с острым токсическим (при приеме парацетамола, антибиотиков), вирусным гепатитом. Апластическому кризу предшествует заражение парвовирусом. Происходит выключение эритропоэза, жизнь эритроцита укорачивается до 12-14 суток. Это сопровождается повышением температуры, разлитыми пятнистыми высыпаниями у детей до трех лет. Взрослые те же состояния переносят с болями в суставах и кожной пятнисто-эритематозной сыпью.
Аутоиммунная гемолитическая анемия начинается по-разному.
- Острейшему началу после предыдущего полного благополучия соответствуют внезапная резкая слабость, тянущие боли в пояснице, за грудиной. Характерны одышка, сердцебиения совместно с лихорадкой, желтухой.
- При постепенном развитии имеются предшественники: боли в суставах, мышцах, субфебрильная температура.
Анемический синдром протекает типично. Такой признак гемолиза, как спленомегалия, имеется у 2/3 больных, расширение печени – у половины. При острых формах селезенка увеличивается умеренно, при хронических – значительно.
Обратите внимание
Первые признаки заболевания – обычная слабость и умеренная желтуха с лимонным оттенком. При их появлении следует незамедлительно обратиться к врачу.
Осложнения
Последствия разных видов гемолитической анемии разнообразны. Микросфероцитоз вызывает желчнокаменную болезнь, токсические варианты заболевания – печеночно-клеточную недостаточность. Наряду с гемолитическими кризами грозными осложнениями можно считать диссеминированное внутрисосудистое свертывание, ишемический некроз или самопроизвольный разрыв селезенки. Гемолитическая кома дает падение давления, учащение пульса, холодный пот, сопровождающиеся усилением желтухи, спутанностью, а затем потерей сознания.
Диагностика
Диагностический поиск начинается при наличии симптомов анемии и гемолиза врачом-терапевтом. Далее пациент передается гематологу. Критериями диагноза становятся показатели крови и анализ стернального пунктата.
- Клинический анализ крови выявляет нормохромную (реже умеренно гиперхромную) анемию. Hb<121 г/л, McH 27-32 .
- Уровень гемоглобина в момент гемолитического криза в большинстве случаев опускается к 60-70 г/л. Для хронической аутоиммунной анемии характерно его незначительное уменьшение (до 90 г/л). Встречаются случаи резкого падения показателя.
- Умеренное снижение числа тромбоцитов.
- Рост лейкоцитов свыше 9х109 за счет нейтрофилов. Криз дает сдвиг лейкоформулы до промиелоцитов.
- Микроскопия мазка крови выявляет рост ретикулоцитов (предшественников эритроцитов) >30-50%, появление ядерных форм эритроцитов (нормоцитов). При окрашивании проявляется полихроматофилия – нетипичная окраска красных телец или сходных с ними клеток.
- Биохимические исследования крови дают рост непрямого билирубина, повышенное содержание железа сыворотки, рост лактатдегидрогеназы. Определяется свободный гемоглобин.
- Положительный тест Кумбса выявляет антиэритроцитарные антитела.
- В моче выявляется свободный гемоглобин, белок, уробилиноген.
- В кале обнаруживают стеркобилин.
- Исследование пробы костного мозга, полученной при проколе грудины (стернальной пункции), доказывает гиперплазию эритроидного ростка кроветворения.
- УЗИ органов брюшной полости выявляет гепато-, спленомегалию.
Дифференциальный диагноз ведется с другими причинами желтух (ЖКБ, гепатитами, циррозом) и прочими нормохромными анемиями (на фоне почечной недостаточности, нетяжелой формы железодефицита, апластическим вариантом).
Лечение гемолитической анемии
Выбор ведущего метода терапии зависит от конкретного вида патологии. Цель его — остановить гемолиз, купировать кислородное голодание организма.
- Первая линия средств для аутоиммунных процессов – глюкокортикостероиды. Вторая – моноклональные антитела к лимфоцитам (ритуксимаб). После его курса требуется поддерживающий курс гидроксихлорохином. Если в течение четырех месяцев не наступает ремиссия, показана спленэктомия. После удаления органа высокий риск тромботических осложнений требует гепаринов и дезагрегантов. В качестве третей терапевтической линии пациентам с упорным течением болезни могут назначаться цитостатики. У пожилых с иммуносупрессоров терапия может начинаться.
- Оперативное лечение – метод выбора при микросфероцитозе. А вот при внутрисосудистом гемолизе он бесполезен.
- Гемоглобинурии требуют переливания отмытых эритроцитов, плазмозаменителей, лечения антикоагулянтами и антиагрегантами.
- Токсические варианты нуждаются в дезинтоксикации: внутривенном вливании растворов, форсированном диурезе. Может потребоваться гемодиализ или специфические антидоты.
Профилактика и прогноз
Исход анемии определяется ее тяжестью, своевременностью постановки диагноза и адекватностью подобранного лечения. Приобретенные варианты в результате адекватного ведения можно излечить. Наследственные формы могут быть переведены в стойкую ремиссию. Развитие хронической болезни почек, ДВС-синдрома повышают риск летальности. Предупредить развитие приобретенных гемолитических анемий позволяет своевременное лечение беременных с риском антигенной несовместимости с плодом, профилактика и лечение инфекций, интоксикаций. Перед назначением лекарственных препаратов, вакцинациями или гемотрансфузиями должно проводиться тщательное обследование пациента и учитываться все риски несовместимости и иммунных реакций.
Постнова Мария, врач-терапевт, медицинский обозреватель
1,424 просмотров всего, 3 просмотров сегодня
Загрузка…

Гемолитическая анемия – патология эритроцитов, отличительным признаком которой является ускоренное разрушение красных кровяных телец с высвобождением повышенного количества непрямого билирубина. Для данной группы заболеваний типично сочетание анемического синдрома, желтухи и увеличения размеров селезенки. В процессе диагностики исследуется общий анализ крови, уровень билирубина, анализ кала и мочи, УЗИ органов брюшной полости; проводится биопсия костного мозга, иммунологические исследования. В качестве методов лечения используется медикаментозная, гемотрансфузионная терапия; при гиперспленизме показана спленэктомия.
Общие сведения
Гемолитическая анемия (ГА) — малокровие, обусловленное нарушением жизненного цикла эритроцитов, а именно преобладанием процессов их разрушения (эритроцитолиза) над образованием и созреванием (эритропоэзом). Данная группа анемий очень обширна. Их распространенность неодинакова в различных географических широтах и возрастных когортах; в среднем патология встречается у 1% населения. Среди прочих видов анемий на долю гемолитических приходится 11%. Патология характеризуется укорочением жизненного цикла эритроцитов и их распадом (гемолизом) раньше времени (через 14-21 день вместо 100-120 суток в норме). При этом разрушение эритроцитов может происходить непосредственно в сосудистом русле (внутрисосудистый гемолиз) или в селезенке, печени, костном мозге (внесосудистый гемолиз).
Причины
Этиопатогенетическую основу наследственных гемолитических синдромов составляют генетические дефекты мембран эритроцитов, их ферментных систем либо структуры гемоглобина. Данные предпосылки обусловливают морфофункциональную неполноценность эритроцитов и их повышенное разрушение. Гемолиз эритроцитов при приобретенных анемиях наступает под влиянием внутренних факторов или факторов окружающей среды, среди которых:
- Аутоиммунные процессы. Образование антител, агглютинирующих эритроциты, возможно при гемобластозах (остром лейкозе, хроническом лимфолейкозе, лимфогранулематозе), аутоиммунной патологии (СКВ, неспецифическом язвенном колите), инфекционных заболеваниях (инфекционном мононуклеозе, токсоплазмозе, сифилисе, вирусной пневмонии). Развитию иммунных гемолитических анемий могут способствовать посттрансфузионные реакции, профилактическая вакцинация, гемолитическая болезнь плода.
- Токсическое действие на эритроциты. В ряде случаев острому внутрисосудистому гемолизу предшествует отравление мышьяковистыми соединениями, тяжелыми металлами, уксусной кислотой, грибными ядами, алкоголем и др. Вызывать разрушение клеток крови может прием определенных лекарств (противомалярийных препаратов, сульфаниламидов, производных нитрофуранового ряда, анальгетиков).
- Механическое повреждение эритроцитов. Гемолиз эритроцитов может наблюдаться при тяжелых физических нагрузках (длительной ходьбе, беге, лыжном переходе), при ДВС-синдроме, малярии, злокачественной артериальной гипертензии, протезировании клапанов сердца и сосудов, проведении гипербарической оксигенации, сепсисе, обширных ожогах. В этих случаях под действием тех или иных факторов происходит травматизация и разрыв мембран изначально полноценных эритроцитов.

Гемолитическая анемия
Патогенез
Центральным звеном патогенеза ГА является повышенное разрушение эритроцитов в органах ретикулоэндотелиальной системы (селезенке, печени, костном мозге, лимфатических узлах) или непосредственно в сосудистом русле. При аутоиммунном механизме анемии происходит образование антиэритроцитарных АТ (тепловых, холодовых), которые вызывают ферментативный лизис мембраны эритроцитов. Токсические вещества, являясь сильнейшими окислителями, разрушают эритроцит за счет развития метаболических, функциональных и морфологических изменений оболочки и стромы красных кровяных телец. Механические факторы оказывают прямое воздействие на клеточную мембрану. Под влиянием этих механизмов из эритроцитов выходят ионы калия и фосфора, а внутрь поступают ионы натрия. Клетка разбухает, при критическом увеличении ее объема наступает гемолиз. Распад эритроцитов сопровождаются развитием анемического и желтушного синдромов (так называемой «бледной желтухой»). Возможно интенсивное окрашивание кала и мочи, увеличение селезенки и печени.
Классификация
В гематологии гемолитические анемии подразделяются на две большие группы: врожденные (наследственные) и приобретенные. Наследственные ГА включают следующие формы:
- эритроцитарные мембранопатии (микросфероцитоз – болезнь Минковского-Шоффара, овалоцитоз, акантоцитоз) – анемии, обусловлены структурными аномалиями мембран эритроцитов
- ферментопении (энзимопении) – анемии, вызванные дефицитом тех или иных ферментов (глюкозо-6-фосфатдегидрогеназы, пируваткиназы и др.)
- гемоглобинопатии — анемии, связанные с качественными нарушениями структуры гемоглобина или изменением соотношения его нормальных форм (талассемия, серповидно-клеточная анемия).
Приобретенные ГА подразделяются на:
- мембранопатии приобретенные (пароксизмальная ночная гемоглобинурия – б-нь Маркиафавы-Микели, шпороклеточная анемия)
- иммунные (ауто- и изоиммунные) – обусловлены воздействием антител
- токсические – анемии, обусловленные воздействием химических веществ, биологических ядов, бактериальных токсинов
- механические — анемии, вызванные механическим повреждением структуры эритроцитов (тромбоцитопеническая пурпура, маршевая гемоглобинурия)
Симптомы
Наследственные мембранопатии, ферментопении и гемоглобинопатии
Наиболее распространенной формой данной группы анемий является микросфероцитоз, или болезнь Минковского-Шоффара. Наследуется по аутосомно-доминантному типу; обычно прослеживается у нескольких представителей семьи. Дефектность эритроцитов обусловлена дефицитом в мембране актомиозиноподобного белка и липидов, что приводит к изменению формы и диаметра эритроцитов, их массивному и преждевременному гемолизу в селезенке. Манифестация микросфероцитарной ГА возможна в любом возрасте (в младенчестве, юношестве, старости), однако обычно проявления возникают у детей старшего возраста и подростков. Тяжесть заболевания варьирует от субклинического течения до тяжелых форм, характеризующихся часто повторяющимися гемолитическими кризами. В момент криза нарастает температура тела, головокружение, слабость; возникают боли в животе и рвота.
Основным признаком микросфероцитарной гемолитической анемии служит желтуха различной степени интенсивности. Вследствие высокого содержания стеркобилина кал становится интенсивно окрашенным в темно-коричневый цвет. У пациентов с болезнь Минковского-Шоффара наблюдается склонность к образованию камней в желчном пузыре, поэтому часто развиваются признаки обострения калькулезного холецистита, возникают приступы желчной колики, а при закупорке холедоха конкрементом — обтурационная желтуха. При микросфероцитозе во всех случаях увеличена селезенка, а у половины пациентов – еще и печень. Кроме наследственной микросфероцитарной анемии, у детей часто встречаются другие врожденные дисплазии: башенный череп, косоглазие, седловидная деформация носа, аномалии прикуса, готическое нёбо, полидактилия или брадидактилия и пр. Пациенты среднего и пожилого возраста страдают трофическими язвами голени, которые возникают в результате гемолиза эритроцитов в капиллярах конечностей и плохо поддаются лечению.
Энзимопенические анемии связаны с недостатком определенных ферментов эритроцитов (чаще — Г-6-ФД, глутатион-зависимых ферментов, пируваткиназы и др). Гемолитическая анемия может впервые заявлять о себе после перенесенного интеркуррентного заболевания или приема медикаментов (салицилатов, сульфаниламидов, нитрофуранов). Обычно заболевание имеет ровное течение; типична «бледная желтуха», умеренная гепатоспленомегалия, сердечные шумы. В тяжелых случаях развивается ярко выраженная картина гемолитического криза (слабость, рвота, одышка, сердцебиение, коллаптоидное состояние). В связи с внутрисосудистым гемолизом эритроцитов и выделением гемосидерина с мочой последняя приобретает темный (иногда черный) цвет. Особенностям клинического течения гемоглобинопатий — талассемии и серповидно-клеточной анемии посвящены самостоятельные обзоры.
Приобретенные гемолитические анемии
Среди различных приобретенных вариантов чаще других встречаются аутоиммунные анемии. Для них общим пусковым фактором выступает образование антител к антигенам собственных эритроцитов. Гемолиз эритроцитов может носить как внутрисосудистый, так и внутриклеточный характер. Гемолитический криз при аутоиммунной анемии развивается остро и внезапно. Он протекает с лихорадкой, резкой слабостью, головокружением, сердцебиением, одышкой, болями в эпигастрии и пояснице. Иногда острым проявлениям предшествуют предвестники в виде субфебрилитета и артралгий. В период криза стремительно нарастает желтуха, не сопровождающаяся кожным зудом, увеличивается печень и селезенка. При некоторых формах аутоиммунных анемий больные плохо переносят холод; в условиях низких температур у них может развиваться синдром Рейно, крапивница, гемоглобинурия. Вследствие недостаточности кровообращения в мелких сосудах возможны осложнения в виде гангрены пальцев ног и рук.
Токсические анемии протекают с прогрессирующей слабостью, болями в правом подреберье и поясничной области, рвотой, гемоглобинурией, высокой температурой тела. Со 2-3 суток присоединяется желтуха и билирубинемия; на 3-5 сутки возникает печеночная и почечная недостаточность, признаками которых служат гепатомегалия, ферментемия, азотемия, анурия. Отдельные виды приобретенных гемолитических анемий рассмотрены в соответствующих статьях: «Гемоглобинурия» и «Тромбоцитопеническая пурпура», «Гемолитическая болезнь плода».
Осложнения
Каждый вид ГА имеет свои специфические осложнения: например, ЖКБ – при микросфероцитозе, печеночная недостаточность – при токсических формах и т.д. К числу общих осложнений относятся гемолитические кризы, которые могут провоцироваться инфекциями, стрессами, родами у женщин. При остром массивном гемолизе возможно развитие гемолитической комы, характеризующейся коллапсом, спутанным сознанием, олигурией, усилением желтухи. Угрозу жизни больного несут ДВС-синдром, инфаркт селезенки или спонтанный разрыв органа. Неотложной медицинской помощи требуют острая сердечно-сосудистая и почечная недостаточность.
Диагностика
Определение формы ГА на основе анализа причин, симптоматики и объективных данных относится к компетенции гематолога. При первичной беседе выясняется семейный анамнез, частота и тяжесть протекания гемолитических кризов. В процессе осмотра оценивается окраска кожных покровов, склер и видимых слизистых, производится пальпация живота для оценки величины печени и селезенки. Сплено- и гепатомегалия подтверждается при проведении УЗИ печени и селезенки. Лабораторный диагностический комплекс включает:
- Исследование крови. Изменения в гемограмме характеризуются нормо- или гипохромной анемией, лейкопенией, тромбоцитопенией, ретикулоцитозом, ускорением СОЭ. В биохимических пробах крови определяется гипербилирубинемия (увеличение фракции непрямого билирубина), увеличение активности лактатдегидрогеназы. При аутоиммунных анемиях большое диагностическое значение имеет положительная проба Кумбса.
- Анализы мочи и кала. Исследование мочи выявляет протеинурию, уробилинурию, гемосидеринурию, гемоглобинурию. В копрограмме повышено содержание стеркобилина.
- Миелограмму. Для цитологического подтверждения выполняется стернальная пункция. Исследование пунктата костного мозга обнаруживает гиперплазию эритроидного ростка.
В процессе дифференциальной диагностики исключаются гепатиты, цирроз печени, портальная гипертензия, гепатолиенальный синдром, порфирии, гемобластозы. Пациента консультируют гастроэнтеролог, клинический фармаколог, инфекционист и другие специалисты.

Аутоиммунная гемолитическая анемия
Лечение
Различные формы ГА имеют свои особенности и подходы к лечению. При всех вариантах приобретенной гемолитической анемии необходимо позаботиться об устранении влияния гемолизирующих факторов. Во время гемолитических кризов больным необходимы инфузии растворов, плазмы крови; витаминотерапия, по необходимости – гормоно- и антибиотикотерапия. При микросфероцитозе единственно эффективным методом, приводящим к 100 % прекращению гемолиза, является спленэктомия.
При аутоиммунной анемии показана терапия глюкокортикоидными гормонами (преднизолоном), сокращающая или прекращающая гемолиз. В некоторых случаях требуемый эффект достигается назначением иммунодепрессантов (азатиоприна, 6-меркаптопурина, хлорамбуцила), противомалярийных препаратов (хлорохина). При резистентных к медикаментозной терапии формах аутоиммунной анемии выполняется спленэктомия. Лечение гемоглобинурии предполагает переливание отмытых эритроцитов, плазмозаменителей, назначение антикоагулянтов и антиагрегантов. Развитие токсической гемолитической анемии диктует необходимость проведения интенсивной терапии: дезинтоксикации, форсированного диуреза, гемодиализа, по показаниям – введение антидотов.
Прогноз и профилактика
Течение и исход зависят от вида анемии, тяжести протекания кризов, полноты патогенетической терапии. При многих приобретенных вариантах устранение причин и полноценное лечение приводит к полному выздоровлению. Излечения врожденных анемий добиться нельзя, однако возможно достижение длительной ремиссии. При развитии почечной недостаточности и других фатальных осложнений прогноз неблагоприятен. Предупредить развитие ГА позволяет профилактика острых инфекционных заболеваний, интоксикаций, отравлений. Запрещается бесконтрольное самостоятельное использование лекарственных препаратов. Необходимо тщательная подготовка пациентов к гемотрансфузиям, вакцинации с проведением всего комплекса необходимых обследований.