Бронхиальная астма аллергическая форма дифференциальная диагностика
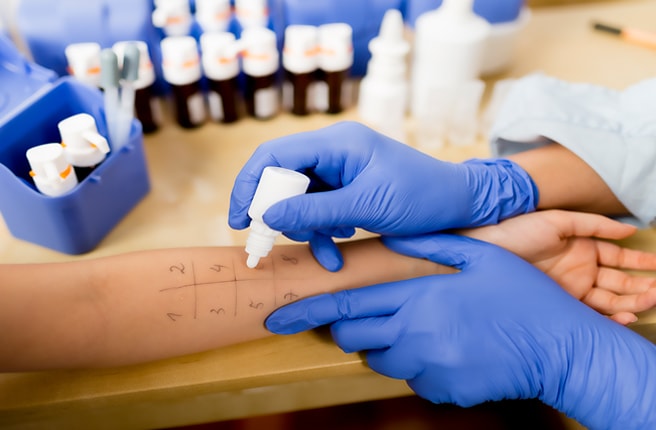
Для того чтобы начать эффективное лечение заболевания, важно сначала поставить правильный диагноз. И в первую очередь требуется исключить болезни, которые имеют такую же симптоматику, как и бронхиальная астма.
Именно для этого и была разработана и успешно применяется дифференциальная диагностика. Подтверждение диагноза при бронхиальной астме – это важный этап, предшествующий лечению болезни.
Бронхиальная астма

Бронхиальная астма – это хроническое неинфекционное заболевание. Воспалительный процесс, протекающий в бронхах, вызывает увеличенное выделение густого, трудно выводящегося секрета. Кроме этого, возможен отек слизистой бронхов.
Пациент испытывает затруднения при дыхании, у него появляется сухой кашель, возможно развитие одышки. Дыхание становится свистящим, выдох значительно длиннее вдоха. Приступ бронхиальной астмы сопровождается удушьем.
Дифференциальная диагностика при бронхиальной астме позволяет исключить заболевания, проявляющиеся похожими симптомами, но требующие совершенно другого лечения.
Необходимость дифференциальной диагностики при бронхиальной астме

Бронхиальная астма на ранних стадиях имеет слабовыраженную симптоматику. Приступы случаются редко. Одышка если и появляется, то только после физической нагрузки.
В этот период ее легко спутать с респираторными заболеваниями, вызывающими подобные симптомы.
Больной чаще всего не обращается к врачу, предпочитая справляться с недомоганием собственными силами.
Однако астма требует совершенно иного лечения, чем инфекционные заболевания. Так как чаще всего приступы развиваются на фоне аллергических реакций, в первую очередь необходимо бороться именно с этой проблемой.
Для того чтобы точно определить заболевание и подтвердить или опровергнуть диагноз «бронхиальная астма», необходима дифференциальная диагностика.
Только после этого врач может назначить правильное лечение и подобрать эффективные препараты.
В чем суть дифференциальной диагностики
Бронхиальная астма – заболевание, которое достаточно трудно диагностировать. Для подтверждения или опровержения диагноза врачу необходимо провести дифференциальную диагностика. Она состоит из следующих этапов:
- Сбор и систематизация жалоб пациента.
- Осмотр больного.
- Выяснение информации о наличии одышки, условиях ее появления.
- Изучение анамнеза пациента, выявление случаев аллергических реакций.
- Проведение клинических исследований крови и мочи, анализ их результатов.
- Оценка функции дыхания. Для этого применяют спирографию и другие методы.
Дифференциальная диагностика требует проведения комплексного обследования. Только опираясь на все собранные данные, можно утверждать, что пациент страдает бронхиальной астмой.
Дифференциальная диагностика бронхиальной астмы
Так как бронхиальная астма по своим симптомам очень похожа на некоторые другие заболевания, важно провести ряд исследований. На основании полученных данных можно поставить дифференциальный диагноз.
Симптомы при бронхиальной астме схожи с проявлениями бронхита, сердечной астмы и других патологий.
Кроме того, состояние удушья, например, может вызвать и перекрывание дыхательных путей инородным телом.
Особенности бронхиальной астмы

Для того чтобы поставить правильный диагноз, важно учитывать всю совокупность признаков. У пациента должны присутствовать характерные для БА симптомы. К ним относят:
- приступы сухого кашля;
- одышку, появляющуюся даже при незначительной физической активности;
- состояние удушья, купирующееся только с помощью расширяющих бронхи лекарственных препаратов.
Все эти симптомы доставляют сильный дискомфорт пациенту и вынуждают обратиться его за врачебной помощью.
Для постановки диагноза врач использует методы дифференциальной диагностики. При этом он в первую очередь обращает внимание на симптомы, которые всегда связаны с бронхиальной астмой.
Бледность кожных покровов, увеличение частоты сердечных сокращений, изменение ритма дыхания – все это относят к типичным симптомам БА у взрослых и детей. Очень часто при аускультации врач может услышать хрипы (свистящие, слышимые с обеих сторон грудной клетки).
Однако важно помнить, что подобную симптоматику могут давать и другие болезни, не связанные с хроническим воспалительным процессом в бронхах. Из наиболее часто встречающихся патологий следует отметить:
- сердечную астму;
- ХОБЛ;
- хронические неспецифические заболевания легких;
- новообразования в легких.
Именно поэтому дифференциальная диагностика является важным инструментом для постановки правильного диагноза.
Отличие от хронического бронхита
Бронхиальная астма по своей симптоматике очень похожа на хронический бронхит. Но при этих патологиях используют совершенно разные схемы лечения.
Именно поэтому очень важно правильно дифференцировать заболевание и не только установить его первопричину, но и определить пути лечения.
При дифференциальной диагностике выявляется ряд принципиальных отличий бронхита от бронхиальной астмы:
- Появление одышки при бронхите не связано с наличием аллергена. Приступообразность проявлений отсутствует.
- Сухие хрипы появляются в первой фазе дыхания и слышны даже на расстоянии.
- При бронхите отсутствует обратимость симптомов.
Для окончательной постановки диагноза следует провести ряд лабораторных исследований. Врач назначает:
- исследование мокроты;
- рентгенографию легких;
- пикфлоуметрию;
- анализ крови и мочи.
На основании всех данных врач может отличить бронхиальную астму от хронического бронхита.
Отличие от сердечной астмы

Дифференциальная диагностика имеет большое значение и для различия сердечной и бронхиальной астмы. Установлено, что многие заболевания сердечно-сосудистой системы, например, левожелудочковая недостаточность, могут давать симптомы, схожие с приступом БА.
Такое состояние пациента называется сердечной астмой. При этом больной страдает от одышки, сильного кашля и учащенного сердцебиения. Могут наблюдаться и приступы удушья.
При развитии приступа сердечной астмы возможен отек легких и бронхов и выделение пенистой мокроты. В этом случае, в отличие от приступа бронхиальной астмы, больному труднее сделать вдох, чем выдох.
Также нет никакой связи между ухудшением состояния больного и воздействием аллергенов или других провоцирующих факторов.
Для снятия приступа зачастую достаточно принять препарат нитроглицеринового ряда.
Из-за схожести симптомов пациенту в обязательном порядке назначают ЭКГ, УЗИ сердца и рентгенографию. Это поможет подтвердить или исключить сердечную астму.
Отличие от ХОБЛ и других заболеваний легких

ХОБЛ (хроническая обструктивная болезнь легких) – заболевание дыхательной системы, сопровождающееся не полностью обратимой обструкцией дыхательных путей. Для него характерен воспалительный процесс в тканях легких.
Данная болезнь неизлечима. По своим проявлениям она может быть похожа на ряд других не менее опасных заболеваний, таких как, например, бронхиальная астма.
Именно поэтому постановка дифдиагноза в этом случае является необходимым действием для назначения правильного лечения.
Проще всего проводить дифференциальную диагностику на ранних стадиях заболевания, до появления осложнений. Если у пациента подозревают ХОБЛ, обязательна проверка и на БА, так как симптомы этих болезней сходны.
Методы исследования врач выбирает, исходя из состояния больного. Однако в любом случае есть ряд анализов, проведение которых необходимо:
- анализ крови;
- рентгенография легких;
- исследование мокроты;
- оценка функции внешнего дыхания.
К основным отличиям ХОБЛ от БА следует отнести:
- Одышка при бронхиальной астме является приступообразной. При ХОБЛ она постоянная. При отсутствии лечения симптомы медленно нарастают.
- В развитии БА большую роль играет наследственная предрасположенность. ХОБЛ не связана с генетическими факторами.
- ХОБЛ часто развивается у курильщиков.
- БА чаще всего диагностируется в детстве, а ХОБЛ — после 40 лет.
- Астму могут сопровождать проявления аллергии.
- При ХОБЛ обструкция бронхов необратима.
- Тяжелая форма ХОБЛ вызывает поражения сердца.
Для диагностики часто назначают тест на диффузную емкость легких. При ХОБЛ она ниже нормы.
Кроме ХОБЛ, похожую симптоматику могут вызывать и другие заболевания легких. Чаще всего встречаются:
- бронхоэктатическая болезнь;
- пневмокониозы.
Дифференциальная диагностика позволяет точно определить заболевание. Это необходимо для назначения корректного лечения.
Методы дифдиагностики
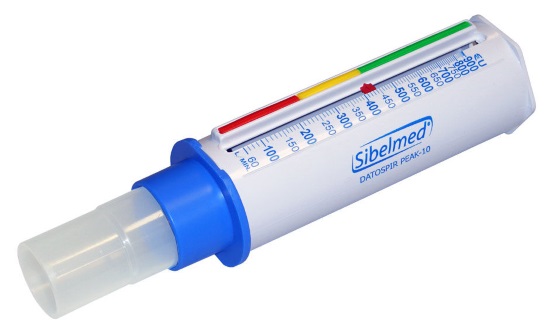
Методы дифференциальной диагностики бронхиальной астмы достаточно разнообразны. Для уточнения диагноза врач использует не только изучение и сопоставление симптомов. Пациенту назначаются разнообразные анализы и обследования.
В обязательном порядке пациент сдает анализы крови и мочи. При этом при бронхиальной астме будет наблюдаться повышенный уровень иммуноглобулина Е, эозинофилов и СОЭ (в период обострения).
Важное значение для дифдиагностики имеет и анализ отделяемой мокроты. В ней также будет выявлен повышенный уровень эозинофилов.
Кроме этого, пациенту назначают:
- Кожные пробы для выявления провоцирующего заболевание аллергена.
- Пикфлоуметрию для оценки скорости выдоха.
- Спирометрию для исследования функции внешнего дыхания.
- Рентгенографию легких.
На основании всех полученных результатов врач ставит пациенту диагноз и назначает лечение.
Дифференциальная диагностика у детей

Дифференциальная диагностика бронхиальной астмы у детей зачастую затруднена из-за того, что маленький пациент не всегда может точно описать свои симптомы.
Вероятность постановки точного диагноза увеличивается, если у пациента есть родственники, страдающие БА, или были документально зафиксированы:
- случаи атопической формы дерматита;
- проявления аллергического ринита, конъюнктивита.
Но даже если такие данные отсутствуют, а у ребенка наблюдается одышка, хрипящее дыхание, сухой кашель и ощущение заложенности грудной клетки, исследования для подтверждения или исключения БА необходимы.
При постановке диагноза следует исключить:
- попадание инородного тела в дыхательные пули;
- воспаление легких и другие инфекционные заболевания;
- кистозный фиброз;
- дисплазию легких и бронхов;
- иммунную недостаточность.
После сбора всех данных, разговора с родителями и ребенком и проведенных исследования врач ставит диагноз.
Действия после подтверждения диагноза
Если с помощью дифференциальной диагностики врач установил диагноз «бронхиальная астма», назначается соответствующее лечение. В зависимости от тяжести заболевания и состояния пациента врач назначает лекарственную терапию, направленную на купирование симптомов.
Лечение бронхиальной астмы проводится в течение всей жизни пациента. Даже в состоянии ремиссии необходимо принимать меры по предотвращению приступов. Отказ от медикаментов может вызвать обострение болезни и развитие тяжелых осложнений.
Кроме этого, больному следует пересмотреть свой образ жизни, выделить время для полноценного сна и отдыха, отказаться от вредных привычек и начать укреплять иммунитет.
В заключение
Дифференциальная диагностика бронхиальной астмы – важнейший врачебный инструмент, позволяющий точно установить диагноз. Это необходимо для максимально эффективной помощи больному.
Так как многие заболевания разных органов и систем имеют похожую симптоматику, но требуют разного лечения, врач должен провести все этапы диагностики для постановки дифдиагноза.
2.3.1.Дифференциально-диагностические признаки сердечной астмы
Приступ
бронхиальной
астмы необходимо дифференцировать от
приступа сердечной астмы,
В
основе которой лежит диффузное поражение
и слабость сердечной мышцы, преимущественно
левого желудочка сердца при митральных
пороках, гипертонии, кардиосклерозе и
т.д. Возникающее на этой почве нарушение
кровообращения с застойными явлениями
в легких лежит в основе притупов сердечной
астмы. Она развивается обычно по типу
смешанной инспираторно-экспираторной
одышки, с выраженным цианозом и другими
проявлениями сердечной недостаточности
кровообращения вплоть до отека легких.
Возраст таких больных – преимущественно
пожилой или старческий. Эта астма не
дает острого вздутия легких;
сопровождается более или менее обильными,
но не сухими, а влажными хрипами, особенно
в нижне-задних отделах легких, при ней
отделяется не белая, стекловидная,
клейкая, а пенистая мокрота, нередко
кровянистая, часто содержащая так
называемые “
клетки
сердечных пороков”
( клетки альвеолярного эпителия).
Характерна тахикардия, глухие тоны
сердца, часто ритм галопа, аритмия,
смещение границ сердца влево. На ЭКГ
часто отклонение электрической оси
сердца влево, гипертрофия левого
желудочка, признаки ишемии миокарда.
Сердечную астму, если она протекает у
человека, не страдающего хроническим
бронхитом, пневмосклерозом, эмфиземой
легких и не наслаивается на бронхиальную
астму ( что бывает), обычно нетрудно
распознать.
2.3.2.Дифференциальная диагностика с хроническим обструктивным бронхитом ( в том числе при так называемой хронической обструктивной болезни легких /хобл или хозл/ ).
В
отличии от БА при хроническом
обструктивном бронхите
( ХОБ)
сопутствующих аллергических заболеваний
как правило нет, в аллергологическом
анамнезе нет указаний на связь одышки
с какими – либо аллергенами;
одышка и затруднеие дыхания постоянны,
не имеют приступообразного характера,
усиливаются после физического напряжения,
сопровождаются кашлем с выделением
мокроты (кашель прордуктивный мучительный
приступообразный, с трудноотделяемой
мокротой, особенно утром и ночью / “
гора родила мышь “
– Б. Е. Вотчал/,
оставляющий после себя на некоторое
время ощущение тяжелого затрудненного
дыхания /
И.
П. Замотаев /));
одышка
появляется при ранее выполняемой
физической нагрузке, перемене температуры
вдыхаемого воздуха ( при переходе из
теплого помещения на холод ) ;
одышка также характеризуется затрудненным
выдохом и изменчивостью в зависимости
от метеоусловий, времени суток, действия
на дыхательные пути раздражающих
факторов:
“ День
на день не приходится “
( Б. Е. Вотчал ).
Аускультативные
изменения в легких:
жесткое дыхание с удлиненным выдохом,
сухие свистящие, реже жужжащие хрипы,
могут выслушиваться на расстоянии.
Сухие хрипы следует выявлять, включая
форсированный выдох, как в положении
стоя, так и лежа. И. П. Замотаев в
дифференциальной диагностике ХОБ, БА
и застойной сердечной недостаточности
( СН) предлагает обращать внимание на
особенности выслушиваемы х хрипов:
так,
при ХОБ обычно хрипы прерывистые в 1
фазу дыхания, при БА хрипы слышны на
протяжении всего выдоха, при застойной
СН хрипы выслушиваются в конце фазы
вдоха.
При
исследовании мокроты при БА мокрота
слизистая, стекловидная, в ее мазке
находят спирали Куршмана ( слизь,
образующая слепки мелких дыхательных
путей ), кристаллы Шарко-Лейдена (
кристаллизированные ферменты эозинофлов),
тогда как при ХОБ они не характерны, а
мокрота слизисто-гнойная, эозинофилии
нет.
Рентгенологические
изменения в легких:
при
ХОБ характерна перибронхиальная и
периавскулярная инфильтрация, “
грязные
“
легочные поля, сетчатый пневмосклероз;
при
БА – дифузное усиление легочного
рисунка, повышенная
“
пневмотизация “(
повышенная прозрачность легочного
рисунка – эмфизематизация ).
В
дифференциальной диагностике важное
значение имеет исследование функции
внешнего дыхания:
при ХОБ
обструктивные нарушения вентиляции
малообратимые, проба с бронхолитиками
часто отрицательная;
у типичных больных ХОБЛ снижение ОФВ1
составляет 50-75 мл в год ( в норме половина
этой величины);
/ОФВ1
– это объем форсированного выдоха за
1 секунду – интегральный показатель,
в норме ОФВ1 равна 75 %
ЖЕЛ (жизненная емкость легких –
максимальный объем воздуха, который
человек способен выдохнуть вслед за
максимальным вдохом – указывает при
прогрессирующем уменьшении на наличие
рестриктивных болезней легких);
при ХОБ ухудшаются показатели спирометрии
МОС
25-75 (
или СОС 25-75
– средня объемная скорость или
максимальная объмная скорость – это
скорость потока форсированного выдоха
в его середине /
т.е.
между 25%
и 75 %
от ФЖЕЛ/
;
этот показатель иначе обозначают и как
максимальный
поток середины выдоха (МПСВ ),
показатель прежде всего отражает
состояние мелких дыхательных путей,
считается не менее информативным, чем
ОФВ1, при выявлении ранних обструктивных
нарушений,
не зависит от усилий пациента .
При
БА
обструктивные нарушения вентиляции
могут быть обратимыми в межприступный
период, часто проба с бронхолитиками
положительная( например, после ингаляции
беротека);
наибольшую
диагностическую ценность имеет снижение
ОФВ1 и
пиковой объемной скорости (ПОС) выдоха
– это мощность выдоха, максимальная
объемная скорость, которую больной
может развить при форсированном выдохе;
показатель отражает проходимость
дыхательных путей на уровне трахеи и
крупных бронхов, зависит от мышечного
усилия пациента;
в настоящее время для его определения
используется и прибор индивидуального
пользования для контроля эффективности
бронхолитической терапии самим
пациентом;
ФЖЕЛ
(форсированная жизненная емкость легких
– то же, чо и ЖЕЛ, за исключением того,
что дыхание производится с максимально
возможными силой и скоростью)
ограничена;
отношение ОФВ1/
ФЖЕЛ снижено, но, как это уже было
отмечено выше, может повышаться после
ингаляции бронхолитиков.
Изменения
в крови:
в
период обострения ХОБ – лейкоцитоз,
увеличение СОЭ;
при
БА -эозинофилия, увеличение СОЭ не
закономерно.
Кожные
пробы с аллергенами:
при ХОБ отрицательные, при БА – часто
положительные.
Для
подтверждения диагноза ХОБ важна
оценка наличия
обострения бронхиальной инфекции
( Замотаев И.П., 1996 ). К минимальным
признакам обострения следует отнести:
а) появление немотивированной общей
слабости;
б)
озноб, в) усиление кашля;
г)
появление гнойной мокроты или ее усилени
е; д)
потливость затылка, надплечий, особенно
в ночное время ( симптом влажной подушки
по Б.Е. Вотчалу);
е) появление или усиление одышки;
ж) субфебрильная температура тела,
выявляемая при 2 – часовом термометрировании,
или суточные ее колебания в пределах
до 10 градусов при нормальных цифрах.
2.3.3.Дифференциально-диагностические
признаки других хронических неспецифических
заболеваний легких ( ХНЗЛ)
При
ряде других хронических заболеваний
легких ( диффузный
пневмосклероз, эмфизема
легких,бронхоэктатическая
болезнь,пневмокониозы,особенно силикоз)
отмечается нарастающее усиление
одышки,которая носит экспираторный
характер, беспокоя больных в состоянии
покоя;
дыхание у таких больных сопровождается
мучительным кашлем с трудно отделяемой
мокротой, Дифференцируя астматические
приступы, следует учитывать данные
анамнеза, эффективность предшествующей
терапии, влияние отхождения мокроты на
выраженность уд ушья . Знание военным
врачем профессиональных болезней
необходимо, потому что к нему обращаются
порой за медицинской помощью члены
семей военнослужащих, а иногда и
гражданское население, проживающее в
районе дислокации гарнизонов. Довольно
распространены болезни легких,
развивающиеся под влиянием длительного
контакта с пылью растительного (
хлопковая, льняная, конопляная, мучная,
древесная) или животного ( шерстяная,
пуховая) происхождения. Эти болезни
называют биссинозом.
Болезнь начинается с упорнного сухого
кашля, удушья, боли в груди, охриплости
голоса, лихорадки продолжительностью
в 2-3 дня. После перерыва в работе
болезненные проявления исчезают. В
понедельник после воскресного отдыха
состояние больного вновь ухудшается.
2.3.4.Дифференциально-диагностические
признаки опухоли легкого
Основные
клинические симптомы:
в отличии от пароксизмов удушья при
БА опухолевый процесс
вызывает постоянное затруднение
дыхания, нередко без кашля, могут быть
пароксизмы удушья на вдохе или
выдохе.Тип одышки — инспираторная или
смешанная. При аускультации данные
могут отсутствовать;
нередко не прослушиваются дыхательные
шумы над участком поражения. Характерен
рестриктивный тип нарушения легочной
вентиляции. Кожные аллергологические
пробы отрицательные. Бронхологические
исследования могут выявить не
бронхоспазм, бронхиальную обструкцию,
характерные для БА, а сужение просвета
бронха. Рентгенологические исследования
обнаруживают гомогенное интенсивное
затемнение, ателектаз, односторонний
плеврит.Приступы удушья, клинически
подобные БА.наблюда.ются у 3%
больных раком
легкого(карциноид бронха, бронхиальная
карцинома,бронхогенный рак.) При
центральном раке
частым симптомом является кашель, сухой
или с небольшим количеством мокроты,
иногда с прожилками крови, не приносящий
о блегчения. Появление крови в мокроте
связано с поверхностным распадом или
изъязвлением опухоли. Периодическое
повышение температуры тела и появление
симптомов интоксикации наблюдаются
при вторичных воспалительных изменениях
в легочной ткани, связанных с окклюзией
бронха и ателектазом ( обтурационная
пневмония). Боли в грудной клетке
возникают на стороне поражения при
вовлечении в процесс плевры и развитии
ателектаза. Указанные клинические
проявления совершенно не характерны
для БА. Однако именно этих больных
обычно направляют в терапевтические
отделения с диагнозом“,
бронхиальная астма”,
или “
астмоидный бронхит “
после
длительного и безуспешного лечения
бронхолитическими препаратами. Существуют
и другие отличительные признаки
карциноида:
мокрота,
откаливаемая такими пациентами во время
приступов удушья или после их
окончания,нередко содержит примесь
алой крови. У таких больных сухие хрипы
либо совсем не определяются, либо
отмечаются только над одним сегментом
легкого, тогда как во время приступа
удушья или после его окончания при БА,
как известно, сухие хрипы выслушиваются
у больных над обоими легкими.
Диагноз
карциноида бронха становится очевидным
только после того, как у больного во
время приступа возникают красно-фиолетовые
или розовые пятна на лице, шее, верхней
половине туловища. Во всех подобного
рода случаях карциноидной опухоли в
моче больных обнаруживают слегка
повышенное содержание 5-оксииндолилуксусной
кислоты. К сожалению, правильный диагноз
в этом периоде болезни уже не может
помочь больному, так как появление
приливов указывает на существование
метастазов опухоли в печень Карциноид
бронха следует подозревать у каждого
больного с приступами удушья, возникающими
на фоне субфебрильной температуры тела
и протекающими с выделением мокроты с
примесью крови. В каждом подобном случае
больной должен быть направлен на
тщательное бронхологическое исследование,
включающее бронхоскопию и бронхографию.
2.3.5.Удушье при опухоли средостения.
Тяжелая
одышка, преходящая в удушье,-обязательный
признак компрессионного синдрома при
значительном увеличении лимфатических
узлов средостения. Одновременно с
удушьем у этих больных нередко можно
увидеть и признаки, указывающие на
сдпвление верхней полой вены и трахеи:
одутловатость лица, цианоз, утолщение
шеи, набухлость ее подкожных вен. Иногда
на фоне удушья у больного появляются
приступы коклюшеподобного кашля. Позднее
всех развивается расширение подкожных
вен передней поверхности груди и верхней
конечности. Компрессионный синдром
обусловлен чаще всего растущими
лимфатическими узлами средостения при
поражении их лимфосаркомой,
лимфогранулематозом и метастазами рака
или опухолями других органов средостения.
2.3.6.Удушье
при остром описторхозе или аскаридозе
может наблюдаться в стадии миграции
паразита по кровеносной системе. Аскариды
относятся к геогельминтам, распространенным
по всему земному шару. Основные очаги
описторхоза рассполагаются в бассейне
Оби-Иртыша, Волги-Камы, Дона, Северной
Двины. Поражение легких отмечается, как
правило, у недавно приехавших в
эндемический очаг. Лица, давно проживающие
в этом очаге, болеют описторхозом без
приступов удушья. Симптомы, напоминающие
астму, приступы удушья, кашель, большое
число сухих хрипов, появляются на фоне
лихорадки, сохраняющейся в промежутках
между приступами, как и одышка, а также
большое количество хрипов. Обследование
больного позволяет выявить и другие
признаки описторхоза:
выраженную
эозинофилию,увеличение печени,болевые
синдромы,характерные для холецистита,холангита
или панкреатита.Диагноз верифицируется
легче всего выявлением описторхисов в
кале или дуоденальном содержимом.
2.3.7.Удушье
при аспиргиллезе и бронхопульмональном
микозе. Человек
постоянно крнтактирует с различными
плесневыми грибами, в частности с
аспергиллами, которые попадая в
дыхательные пути, могут находиться там
как сапрофиты или становятся аллергенами
у атопических субъектов, вызывая
повышенную продукцию иммуноглобулина
Е и соответствующую клинику, напоминающую
бронхиальную астму. Характерно сочетание
астмы и аллергического альвеолита.
Некоторые микозы сопровождаются
лихорадкой. В анализах крови у части
больных можно обнаружить грибы. Нахначение
амфотерицина приводит к исчезновению
лихорадки и удушья.
2.3.8.Дифференциально-диагностические
признаки доброкачественной аденомы
бронха
Доброкачественная аденома бронха
осложняется приступами экспираторной
одышки примерно у 1/3
больных. Болезнь чаще всего встречается
у лиц молодого и среднего возраста.
Гиповентиляция соответственного стенозу
сегмента или доли легкого приводит к
ослаблению дыхательных шумов, высокому
стоянию диафрагмы, а позднее к возникновению
рецидивирующих пневмоний на больной
стороне. Ослабленное дыхание, сухие и
влажные хрипы над легкими принимают
иногда за обструктивный бронхит, эмфизему
легких или бронхиальную астму. Эти
ошибки удается избежать при подробном
собирании анамнеза. Боль в груди и
повышение температуры тела у больного
аденомой бронха появляются задолго до
приступов удушья. Они держатся как во
время обострения болезни, так и в периоде
улучшения общего состояния. Приступы
БА не сопровождаются лихорадкой, а боль
в груди обусловлена кашлем. В промежутках
между приступами они полностью исчезают.
Приступы кровохарканья с выделением
алой крови нередко возникают у больных
аденомой бронха как бы среди полного
здоровья. Приступы удушья при БА не
осложняются кровохарканьем. Асиметрия
стояния куполов диафрагмы при БА не
наблюдается.Аденому бронха следует
подозревать у каждого больного молодого
возраста с болью в груди, кашлем,
повторными кровохарканиями и
лихорадкой.Бронхоскопия, томография и
бронхография почти всегда выявляют
аденому, так как она локализуется, как
правило, в центральных бронхах.
2.3.9.Дифференциально-диагностические
признаки механической обтурации бронха
инородным телом
Приступы
удушья при механической обтурации
бронхов особенно часто встречаются у
маленьких детей. Данный вопрос изучается
в неотложной педиатрии.
Соседние файлы в папке Внутренние
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #


