Жидкий стул и анемия
09.06.2016
Пару слов о том, что такое синдром СРК. Каковы последствия этой болезни? Рассказать, что одним из последствий является анемия.
Почему? Пошаговая инструкция что делать, если диагностировали анемию из-за СРК.
Синдром раздраженного кишечника на сегодняшний день является одним из самых проблемных заболеваний в гастроэнтерологии. Это состояние по разным оценкам имеют около 10 процентов населения, то есть каждый 10-й из нас.
При этом симптомы достаточно мучительные и реально заставляют людей страдать. К счастью буквально недавно были разработаны новые стандарты диагностики и лечения этой болезни, которых ждали целых 10 лет!
Подозревать синдром раздраженного кишечника можно, если есть боли в животе, связанные с нарушением стула. Стул может быть жидкий или твердый, или иногда жидкий, или иногда твердый, или иногда такой, а в другие периоды времени другой.
То есть при наличии болей в животе чаще 1 раза в неделю и изменений стула можно думать о синдроме раздраженного кишечника.
Первое, что нужно сделать, если у вас возникли такие симптомы и сохраняются в течение месяца или дольше, это обратиться к врачу для проведения обследования. Обследование назначается в зависимости от состояния живота, может быть минимальным (какие-то общие анализы) или достаточно полным, включая колоноскопию.
В принципе, в зависимости от состояния могут быть использованы разным методы – ирригоскопия, компьютерная томография с двойным контрастированием, капсульная эндоскопия и другие, все решается индивидуально. Однако у многих пациентов даже не требуется дополнительное обследование.
Самое важное, что при синдроме раздраженного кишечника практически все анализы нормальные и не имеют отклонений от нормы, но живот продолжает болеть и проблемы со стулом сохраняются!
Если при синдроме раздраженного кишечника у вас нашли анемию или снижение гемоглобина, или снижение уровня железа, то дело плохо. Значит беспокоящий вас недуг вовсе не синдром раздраженного кишечника, а одно из воспалительных заболеваний кишечника!
Это может быть язвенный колит, болезнь Крона, дивертикулярная болезнь, полипоз кишечника или другие болезни. В такой ситуации обязательно нужен осмотр и дополнительное обследование, потому что болезнь может быть серьезной.
Для лечения воспалительных заболеваний кишечника, важно понимать какое именно воспаление возникло. От этого будет зависеть способ и длительность лечения. В любом случае, это будут достаточно специальные лекарства, которые назначит врач.
Для лечения анемии при воспалительных заболеваниях кишечника подходят не все лекарства, а вернее, подходит только одно – Сидерал Форте. Потому что в отличие от любого другого препарата железа он не имеет побочного действия на кишечник и даже при нарушении всасывания пищи в кишечнике железо из него попадет в организм.
Чтобы лечить синдром раздраженного кишечника важно быть уверенным, что нет других болезней кишечника. После этого можно приступать и к лечению. В зависимости от типа болей, частоты и консистенции стула используются разные варианты лечения.
При болях и запорах используется коррекция питания, специальная диета. Затем приступают к волокнам и осмотическим слабительным. При боли и диарее используются средства, замедляющие сокращения кишечника. Если же диарея сохранялась долго, более месяца, необходимо убирать из кишечника избыточный бактериальный рост и восстанавливать моторику кишечника.
При синдроме раздраженного кишечника также нарушается и чувствительность нервных волокон, расположенных в кишечнике. Именно поэтому боли могут восприниматься и чувствоваться намного сильнее, чем ситуация в кишечнике на самом деле. Самое сложное в лечении –
 это восстановления чувствительности кишечника.
это восстановления чувствительности кишечника.
Для этого используются различные лекарства, действующие на специальные рецепторы.
Синдром раздраженного кишечника не смертельный, но очень мучительный.
Берегите кишечник!
Автор: Сергей Вялов, врач-гастроэнтеролог в GMS Clinic, к.м.н. Член Американской гастроэнтерологической ассоциации (AGA) и Российской гастроэнтерологической ассоциации (РГА)
Главная
Гастроэнтерология
Заболевания кишечника
Понос, метеоризм, анемия и другие признаки синдрома нарушенного всасывания
Причинами нарушений всасывания в кишечнике могут быть:
- врожденные нарушения всасывания, для которых характерны изолированные дефекты транспорта (всасывания) отдельных аминокислот, моносахаридов и жирных кислот;
- первичные, т .е. генетически детерминированные, нарушения всасывания, вызываемые глютеном и другими веществами;
- вторичные нарушения всасывания, возникающие при заболеваниях тонкой кишки или других органов и систем.
В таблице показаны клинические симптомы плохого всасывания, связанные с поражением различных органов и систем организма, и конкретные причины их возникновения.
Клиническая характеристика нарушений всасывания
| Орган, система | Клинические симптомы | Причины |
| Желудок, кишечник | Диарея | Нарушение всасывания пищевых веществ; секреция воды и ионов; влияние невсосавшихся желчных и жирных кислот на слизистую оболочку толстой кишки |
|   | Снижение массы тела | Нарушение всасывания пищевых веществ |
|   | Метеоризм | Микробный метаболизм невсосавшихся углеводов |
|   | Боль в животе | Расширение и спазмы кишки, поражение висцеральной и париетальной брюшины |
|   | Глоссит, стоматит, хейлит | Дефицит железа, рибофлавина, никотиновой кислоты |
| Гемопоэз | Анемия микроцитарная | Дефицит железа, пиридоксина |
|   | Анемия макроцитарная | Дефицит витамина В12 и фолиевой кислоты |
|   | Кровотечения | Дефицит витамина К |
| Кости,суставы, мышцы | Остеопороз, остеоартроз, судороги | Нарушение всасывания кальция и витамина D. Дефицит кальция, магния и витамина D |
| Эндокринная система | Аменорея, импотенция, инфантилизм, вторичный гипопитуитаризм, адреналовая недостаточность | Выраженные нарушения всасывания |
|   | Вторичный гиперпаратиреоидизм | Длительный дефицит кальция и витамина D |
| Кожа,ногти, волосы | Геморрагии | Дефицит витамина К |
|   | Гиперпигментация пеллагроидного типа | Дефицит никотиновой кислоты |
|   | Фолликулярный гиперкератоз | Дефицит витамина А, цинка, эссенциальных жирных кислот |
|   | Отеки | Дефицит белка |
|   | Ломкость и исчерченность ногтей, выпадение волос | Дефицит кальция, железа |
| Зрение | Ксерофтальмия, куриная слепота | Дефицит витаминов В12 и тиамина |
| Нервная система | Периферическая нейропатия | То же |
Степени тяжести нарушения всасывания
Различают 3 степени тяжести нарушения всасывания.
I степень: нарушение всасывания проявляется в основном снижением массы тела (не более 5-10 кг), нерезко выраженными качественными нарушениями питания (симптомами витаминной недостаточности и трофическими нарушениями).
II степень: дефицит массы тела может быть 10 кг и более. Выраженные трофические нарушения, гиповитаминозы, электролитные нарушения (дефицит калия, кальция), у части больных — гипохромная анемия, гипофункция половых и других эндокринных желез.
III степень: дефицит массы тела свыше 10 кг. Выраженные качественные нарушения питания — симптомы витаминной недостаточности, трофические нарушения, нарушения водно-электролитного обмена, анемия, гипопротеинемия, гипопротеинемические отеки, плюригландулярная недостаточность.
Ф.Koмapoв, A.Пapфeнoв
«Понос, метеоризм, анемия и другие признаки синдрома нарушенного всасывания» и другие статьи из раздела Заболевания кишечника
Читайте также:
- Лечение гиполактазии
- Метеоризм, боль в животе слева и выше пупка, урчание, диарея и другие проявления хронического энтерита
- Вся информация по этому вопросу
Сегодня 05.03.2020
с 10:00 до 19:00 на звонки
отвечает врач.

Пару слов о том, что такое синдром СРК. Каковы последствия этой болезни? Рассказать, что одним из последствий является анемия. Почему? Пошаговая инструкция что делать, если диагностировали анемию из-за СРК.
Синдром раздраженного кишечника на сегодняшний день является одним из самых проблемных заболеваний в гастроэнтерологии. Это состояние по разным оценкам имеют около 10 процентов населения, то есть каждый 10-й из нас. При этом симптомы достаточно мучительные и реально заставляют людей страдать. К счастью буквально недавно были разработаны новые стандарты диагностики и лечения этой болезни, которых ждали целых 10 лет!
Подозревать синдром раздраженного кишечника можно, если есть боли в животе, связанные с нарушением стула. Стул может быть жидкий или твердый, или иногда жидкий, или иногда твердый, или иногда такой, а в другие периоды времени другой. То есть при наличии болей в животе чаще 1 раза в неделю и изменений стула можно думать о синдроме раздраженного кишечника.
Первое, что нужно сделать, если у вас возникли такие симптомы и сохраняются в течение месяца или дольше, это обратиться к врачу для проведения обследования. Обследование назначается в зависимости от состояния живота, может быть минимальным (какие-то общие анализы) или достаточно полным, включая колоноскопию. В принципе, в зависимости от состояния могут быть использованы разным методы – ирригоскопия, компьютерная томография с двойным контрастированием, капсульная эндоскопия и другие, все решается индивидуально. Однако у многих пациентов даже не требуется дополнительное обследование.
Самое важное, что при синдроме раздраженного кишечника практически все анализы нормальные и не имеют отклонений от нормы, но живот продолжает болеть и проблемы со стулом сохраняются!

Если при синдроме раздраженного кишечника у вас нашли анемию или снижение гемоглобина, или снижение уровня железа, то дело плохо. Значит беспокоящий вас недуг вовсе не синдром раздраженного кишечника, а одно из воспалительных заболеваний кишечника! Это может быть язвенный колит, болезнь Крона, дивертикулярная болезнь, полипоз кишечника или другие болезни. В такой ситуации обязательно нужен осмотр и дополнительное обследование, потому что болезнь может быть серьезной.
Для лечения воспалительных заболеваний кишечника, важно понимать какое именно воспаление возникло. От этого будет зависеть способ и длительность лечения. В любом случае, это будут достаточно специальные лекарства, которые назначит врач. Для лечения анемии при воспалительных заболеваниях кишечника подходят не все лекарства, а вернее, подходит только одно – Сидерал Форте. Потому что в отличие от любого другого препарата железа он не имеет побочного действия на кишечник и даже при нарушении всасывания пищи в кишечнике железо из него попадет в организм.
Чтобы лечить синдром раздраженного кишечника важно быть уверенным, что нет других болезней кишечника. После этого можно приступать и к лечению. В зависимости от типа болей, частоты и консистенции стула используются разные варианты лечения. При болях и запорах используется коррекция питания, специальная диета. Затем приступают к волокнам и осмотическим слабительным. При боли и диарее используются средства, замедляющие сокращения кишечника. Если же диарея сохранялась долго, более месяца, необходимо убирать из кишечника избыточный бактериальный рост и восстанавливать моторику кишечника.
При синдроме раздраженного кишечника также нарушается и чувствительность нервных волокон, расположенных в кишечнике. Именно поэтому боли могут восприниматься и чувствоваться намного сильнее, чем ситуация в кишечнике на самом деле. Самое сложное в лечении – это восстановления чувствительности кишечника. Для этого используются различные лекарства, действующие на специальные рецепторы.
Синдром раздраженного кишечника не смертельный, но очень мучительный.
Берегите кишечник!
Автор: Сергей Вялов, врач-гастроэнтеролог в GMS Clinic, к.м.н. Член Американской гастроэнтерологической ассоциации (AGA) и Российской гастроэнтерологической ассоциации (РГА)
Железодефицитная анемия — частое осложнение хронического энтерита. Как воспалительные заболевания тонкой кишки, так и атрофия слизистой оболочки приводят к нарушению всасывания железа наряду с всасыванием других веществ и развитие прежде всего железодефицитной анемии. Дефицит железа характерен для глютеновой энтеропатии — заболевание, при котором наблюдается стеаторея, связанная с непереносимостью глютена — склеивающей белковой части ряда злаковых растений (пшеница, рожь, овес, ячмень). Глютеновая энтеропатия встречается как у детей, так и у взрослых.
Для хронического энтерита характерно чувство давления, тяжести, распирания в животе, часто наблюдается урчание, булькание. Сильный болевой синдром наблюдается редко. Стул чаще всего учащенный кашицеобразный с кусочками непереваренной пищи, но без слизи. Акт дефекации безболезнен. Стул от 2—3 до 10—15 раз в сутки. Иногда при энтеритах поносы могут отсутствовать, наблюдаются запоры.
Для хронического энтерита характерна непереносимость молока, нередко после его употребления появляются боли в животе, усиливается понос. Вначале при энтеритах обнаруживаются лишь симптомы, характеризующие изменения в системе пищеварения: обложен язык, живот вздут и болезнен в мезогастральной области (по данным А. Я. Губергрица и В. Н. Шмакова, в 94% случаев). Характерно громкое урчание и плеск в слепой кишке, болезненность в зоне слева и выше пупка, в области подвздошной кишки.
Постепенно больные худеют, появляются признаки обезвоживания, интоксикации, появляются трофические расстройства. У некоторых больных обнаруживаются признаки демпинг-синдрома, витаминной недостаточности, понижается тургор кожи, появляются боли в мышцах, суставах, костях, иногда неприятные ощущения в области сердца. Характерны ангулярный стоматит, своеобразный дерматит кожи лица, признаки эндокринной недостаточности. Хронические энтериты гематологически чаще всего проявляются дефицитом железа. Мегалобластная анемия бывает реже. Запасы витамина В12 в организме очень велики. Нарушение всасывания витамина B12 проявляется лишь на 3—4-й год болезни. Дефицит фолиевой кислоты может проявиться раньше.
Стул у больных обильный, неоформленный, нередко светло-желтый. В кале обнаруживается непереваренная пища и слизь. Для энтеритов характерно увеличение количества жира в кале.
Железодефицитные анемии, связанные с кровопотерей в замкнутые полости и нарушением реутилизации железа
Рентгенологически при хроническом энтерите обнаруживаются признаки нарушения тонуса тонкой кишки, изменение рельефа слизистой оболочки кишки. Нередко обнаруживаются, утолщенные, грубые, отечные складки. Иногда при хронических энтеритах обнаруживается низкий уровень жидкости, что бывает связано с усилением брожения, нарушением всасывания в тонкой кишке и значительной экссудацией.
Больные поступают в гематологическую клинику с диагнозом: анемия неясного генеза. Обнаруживается гипохромия эритроцитов, низкое содержание железа. При помощи 51Cr кровопотери обычно выявить не удается. Помогает в диагностике исследование всасывания радиоактивного железа. При постгеморрагических железодефицитных анемиях всасывание железа, как правило, резко возрастает. При хроническом энтерите кишечное всасывание железа резко снижается.
Больная П., 45 лет, с 1971 г. жалуется на боли в животе, метеоризм, тошноту, поносы, чередующиеся с запорами. С 1976 г. отмечается умеренная железодефицитная анемия. В 1978 г. было обморочное состояние. Содержание гемоглобина снизилось до 85 г/л (8,5 г%), цветовой показатель 0,7. Лечилась длительно препаратами железа для внутреннего приема без эффекта. При поступлении в клинику в марте 1979 г. состояние больной удовлетворительное. Жалобы на боли в животе, иногда поносы. Живот умеренно вздут, болезнен в эпигастральной области, в области пупка и по ходу толстой кишки. Печень и селезенка не пальпируются. При гастроскопии выявлена картина гастродуоденита. Обнаружена небольшая грыжа пищеводного отверстия диафрагмы. Гинекологической патологии не выявлено. Менструации по 3 дня через 28 дней, необильные. Анализ крови: Hb 85 г/л (8,5 г %), эр. 4•1012/л, цв. показатель 0,63, СОЭ 36 мм/ч, ретикулоц. 2%, тромбоц. 300•109/л, л. 4,2•109/л, п. 8%, с. 52%, э. 2%, лимф. 30%, мон. 8%. Железо сыворотки 9 мкмоль/л (50 мкг%).
Кровопотери из желудочно-кишечного тракта (при помощи 51Cr) не выявлено. При исследовании всасывания железа было установлено, что у больной всосалось 6,3% от принятой дозы, что значительно ниже нормы.
При рентгенологическом исследовании пищевода, желудка и тонкой кишки установлено следующее: пищевод свободно проходим и не изменен, желудочный пузырь прозрачен, складки слизистой оболочки прослеживаются на всем протяжении. Форма, размеры и положение желудка в пределах нормы; привратник раскрывается своевременно. Луковица двенадцатиперстной кишки обычных размеров, складки слизистой оболочки широкие; просвет двенадцатиперстной кишки шире обычного. Тощая кишка в области fl. duodeno-jejunalis раздута газом. Проксимальные отделы тощей кишки кое-где расширены, образуя резервуары контрастного вещества, кое-где сужены. Нормального рельефа слизистой оболочки тощей кишки проследить не удается. Нижележащие отделы тощей кишки тоже значительно расширены, и в этих отделах длительно задерживается бариевая взвесь. Прохождение бария в тощей кишке своевременное. Остатков бария в тонкой кишке нет. Толстая кишка на всем протяжении заполнена барием. Заключение: рентгенологическая картина хронического энтерита.
Назначены соответствующая диета и препараты железа для парентерального введения. Содержание гемоглобина повысилось до 120 г/л (12 г%). Состояние больной удовлетворительное.
Нарушение всасывания железа наблюдается при тропических энтеритах типа спру. Описано нарушение кишечного всасывания железа при некоторых эндокринных заболеваниях, в частности при синдроме Typнера. При этом у больных нередко выявляется снижение содержания сывороточного железа, повышение общей железосвязывающей способности и гипохромная анемия.
Следует иметь в виду, что нарушение кишечного всасывания — сравнительно редкая причина дефицита железа и что железодефицитная анемия не развивается в результате ахилического гастрита.
Специалистам / Практика / Практика (статья)
Статья |
17-09-2014, 22:10
|
 АнемияВ практике гастроэнтеролога анемический синдром встречается достаточно часто. При этом основными видами анемий у пациентов с патологией органов пищеварения являются железодефицитная и В12-фолиеводефицитная анемии. В патогенезе анемий при заболеваниях желудочно-кишечного тракта ведущими механизмами выступают хроническая кровопотеря и нарушение всасывания гемопоэтических факторов.
АнемияВ практике гастроэнтеролога анемический синдром встречается достаточно часто. При этом основными видами анемий у пациентов с патологией органов пищеварения являются железодефицитная и В12-фолиеводефицитная анемии. В патогенезе анемий при заболеваниях желудочно-кишечного тракта ведущими механизмами выступают хроническая кровопотеря и нарушение всасывания гемопоэтических факторов.
Железодефицитная анемия – наиболее частая форма анемий в гастроэнтерологии, и причиной ее развития являются кровотечения, нарушения всасывания железа, диетические ограничения. Ряд хронических заболеваний пищеварительной системы сопровождается развитием анемии различной степени тяжести. Анемия может являться первым признаком основного заболевания, в частности, опухолевого процесса пищевого канала, а также быть причиной снижения качества жизни пациентов.
Выделяют три глобальные причины развития дефицита железа в организме:
- Недостаточное поступление с пищей или повышенная потребность.
- Нарушение всасывания железа в кишечнике.
- Хронические потери крови.
Заболевания желудочно-кишечного тракта являются одной из основных причин развития железодефицитной анемии, что обусловлено нарушением всасывания железа в кишечнике или его потерями вследствие эрозивно-язвенных, опухолевых или аутоиммунных воспалительных поражений слизистой оболочки кишечника.
Перечень заболеваний пищеварительного тракта, сопровождающихся развитием анемии, достаточно широк. Причиной железодефицитных состояний часто выступают болезни верхних отделов желудочно-кишечного тракта и толстой кишки.
Одной из важных причин развития железодефицитной анемии является нарушение процессов всасывания железа в двенадцатиперстной кишке и проксимальном отделе тощей кишки. Различные заболевания тонкой кишки, сопровождающиеся синдромом мальабсорбции (энтерит, амилоидоз, целиакея, идеопатическая стеаторея), а также оперативные вмешательства на желудке и тонкой кишке (состояние после тотальной гастроэктомии, субтотальной резекции желудка, ваготомии с гастроэктомией, резекция тонкой кишки) приводят к развитию дефицита железа.
Накапливаются данные о потенциальной связи инфекции H. pylory с железодефицитной анемией, которая может быть следствием скрытых кровотечений при эрозивном гастрите и язвенной болезни, нарушение всасывания железа при хеликобактерном атрофическом пангастрите, а также снижения содержания аскорбиновой кислоты в желудке и конкурентного захвата и утилизации железа самой бактерией. Таким образом, эрадикация H. pylory может стать еще одним подходом к лечению железодефицитной анемии в отсутствии других явных ее причин.
Этиологическим фактором анемии может стать прием нестероидных противовоспалительных препаратов (НПВП). Врачам хорошо известна возможность как массивных, так и скрытых кровотечений из эрозий и язв желудка и двенадцатиперстной кишки при НПВП-гастропатии. Однако, железодефицитная анемия может быть следствием НПВП-энтеропатии, другими клиническими проявлениями которой могут служить гипоальбуминемия, мальабсорбция и наличие измененной крови в кале.
Причиной нарушения всасывания гемопоэтических факторов являются и заболевания тонкой кишки. К ним можно отнести целиакию (половина пациентов с неясной этиологией железодефицитной анемии, резистентной к терапии препаратами железа), резекцию участка тонкой кишки, синдром избыточного бактериального роста в тонкой кишке, диабетическую энетропатию, амилоидоз, склеродермию, болезнь Уиппла, туберкулез, лимфому тонкой кишки, тропическое спру, паразитарные заболевания (лямблиоз) и гельминтозы (дифиллоботриоз).
Воспалительные заболевания кишечника, прежде всего, неспецифический язвенный колит и болезнь Крона, часто сопровождаются развитием анемии. Ведущими механизмами при этом выступают кровопотеря у пациентов с язвенным колитом и болезнью Крона, а также мальабсорбция при вовлечении в процесс тощей и подвздошной кишки при болезни Крона.
Ведущей причиной анемии при патологии нижних отделов желудочно-кишечного тракта, особенно у пациентов старше 50 лет, служит колоректальный рак. Хроническая кровопотеря наблюдается при полипах толстой кишки, дивертикулезе, ишемическом колите, геморрое и анальных трещинах.
Анемический синдром часто делает необходимым тщательное обследование желудочно-кишечного тракта. Для уточнения вида анемии проводят исследования общего и биохимического анализа крови.
Среди причин железодефицитной анемии (почти 30-50% всех случаев) прежде всего рассматривают острые или хронические кровопотери из желудочно-кишечного тракта.
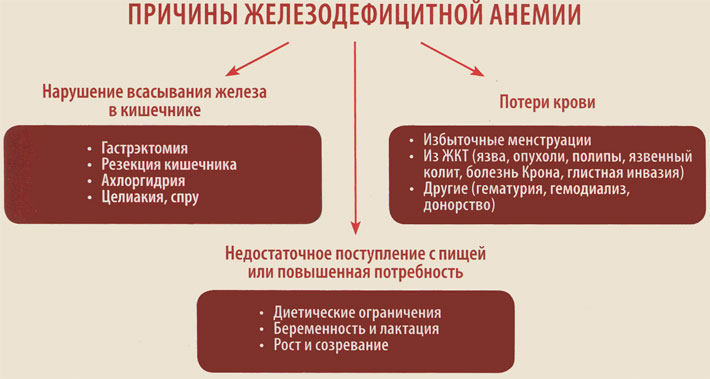
Причины железодефицитной анемии
Как показали результаты открытого мультицентрового исследования, проведенного в Украине в 2008 году и базировавшиеся на анализе 1299 историй болезней больных железодефицитной анемией, основной причиной развития были эрозивно-язвенные поражения пищевого канала (44,58%) и заболевания, сопровождающиеся синдромом мальабсорбции. Циррозы печени являлись причиной железодефицитной анемии в 10,39% случаев, воспалительные заболевания кишечника – 4,54% больных.
Диагностируется железодефицитная анемия у больных с гастроэнтерологическими заболеваниями по совокупности анамнестических данных (указания на оперативные вмешательства на желудке или кишечнике, прием нестероидных или гормональных противовоспалительных препаратов, антикоагулянтов и антиагрегантов, язвенный анамнез, наличие хронических заболеваний печени и воспалительных заболеваний кишечника и т.д.), клинических проявлений (наличие специфического сидеропенического синдрома, проявляющегося сухостью и истончением кожи, ангулярный хейлит, дисфагия, ломкость ногтей, их поперечная исчерченность, вогнутость ногтевой пластинки, извращение вкуса и обоняния, симптом «голубых склер», мышечная слабость) и лабораторных показателей.
Диагностика анемии основывается, главным образом, на данных лабораторных исследований, в первую очередь – на результатах клинического исследования крови с определением концентрации гемоглобина.
Верхние отделы желудочно-кишечного тракта | Нижние отделы желудочно-кишечного такта | Весь желудочно-кишечный тракт |
— Язва желудка | — Аденома толстой кишки | — Болезнь Крона |
Согласно рекомендациям ВОЗ, критерием анемии является снижение концентрации гемоглобина до уровня 120 г/л для женщин (во время беременности – менее 110 г/л), для мужчин – менее 130 г/л. По степени тяжести различают анемию легкую (уровень гемоглобина крови 90-110 г/л), средней тяжести (гемоглобин – 70-89 г/л) и тяжелую (гемоглобин менее 70 г/л).
В лабораторной диагностике железодефицитной анемии основное практическое значение имеют три показателя: сывороточные концентрации железа, ферритина и общая железосвязывающая способность сыворотки (ОЖСС). ОЖСС – это общее количество железа, которое может связаться с трансферином. В норме сывороточная концентрация железа составляет 12-30 мкМоль/л (50-150мкг%), а ОЖСС – 30-85 мкМоль/л (300-360 мкг%).
Важное значение в лечении железодефицитной анемии имеет место устранение причин ее развития (оперативное лечение опухоли желудка, кишечника, лечение энтерита, коррекция алиментарной недостаточности и др.), а также возмещение дефицита железа в крови и тканях и достижение полной клинико-гематологической ремиссии. В ряде случаев радикальное устранение причины железодефицитной анемии невозможно, и тогда основное значение приобретает патогенетическая терапия железосодержащими лекарственными препаратами.
В качестве заместительной терапии при железодефицитной анемии используют препараты железа.
Терапия железодефицитной анемии при заболеваниях желудочно-кишечного тракта проводится преимущественно препаратами железа для перорального приема, за исключением случаев тяжелой мальабсорбции и состояний после резекции тонкой кишки.
Рекомендуемая ВОЗ оптимальная доза составляет 120 мг элементарного железа в сутки. Более высокие дозы не увеличивают эффективность, однако могут вызвать диспепсические явления вследствие раздражения желудочно-кишечного тракта. Лечение препаратами железа должно быть длительным.
Суточная доза для профилактики анемии и лечения легкой формы заболевания составляет 50-60 мг Fe2+, а для лечения выраженной анемии – 100-120 мг Fe2+.
При выборе препаратов железа необходимо учитывать и их состав.
В настоящее время существуют препараты двухвалентного и трехвалентного железа. По мнению специалистов, наибольшей биодоступностью обладает двухвалентная форма железа, именно поэтому старт терапии начинают с препаратов этой группы. Согласно проведенным клиническим исследованиям, терапия препаратами двухвалентного железа позволяет за более короткий временной интервал нормализовать показатели красной крови.
Таким образом, анемический синдром достаточно часто является «маской» многих распространенных и тяжелых заболеваний желудочно-кишечного тракта. Ключевыми моментами диагностики являются определение вида и причины развития анемии, а залогом успешного лечения служат своевременная терапия основного заболевания и правильная патогенетическая терапия с восполнением дефицита железа.


