Тромбоз глубоких вен при атеросклерозе
Думаю, что каждый человек в нашей стране знает, что есть «хороший» и «плохой» холестерин.
«Хороший» — это тот самый, который участвует в выработке жизненно необходимых стероидных гормонов (например, тестостерона), желчных кислот и витамина D. Он очень важен для нормального функционирования организма, вырабатывается в организме самостоятельно, участвует в местной регуляции и входит в состав многих биологически-активных веществ.
Кроме того, существует фракция «вредного» или «плохого» холестерина, которая не перерабатывается и не утилизируется, что и приводит к ее накоплению, циркуляции в крови и пропитыванию им стенок сосудов.
Именно таким образом избыток холестерина в крови приводит к образованию атеросклеротических пятен и полос из жира, которые со временем обрастают фибрином, образуя бляшку. Конечно, это очень образное деление, всё в действительности куда сложнее. Но всё же.
Что такое тромбоз и атеросклероз?
Тромбозом называется свертывание крови внутри сосуда, то есть образование плотного сгустка, прикрепленного к стенке сосуда.
Чаще всего тромбы образуются в сосудах с небольшим давлением и маленькой скоростью кровотока, например, в венах нижних конечностей. Но иногда, чаще всего при повреждении сосудистой стенки, тромб может образоваться и в иных сосудах, даже не самых подходящих для этого. Именно тогда может возникнуть артериальный тромб – опасное заболевание, которое требует немедленного лечения.
Еще чаще тромбы образуются в сердце (например, при нарушениях его ритма, что является весомым фактором тромбообразования), отрываются от его стенок и закупоривают какой либо сосуд, питающий определенный орган.
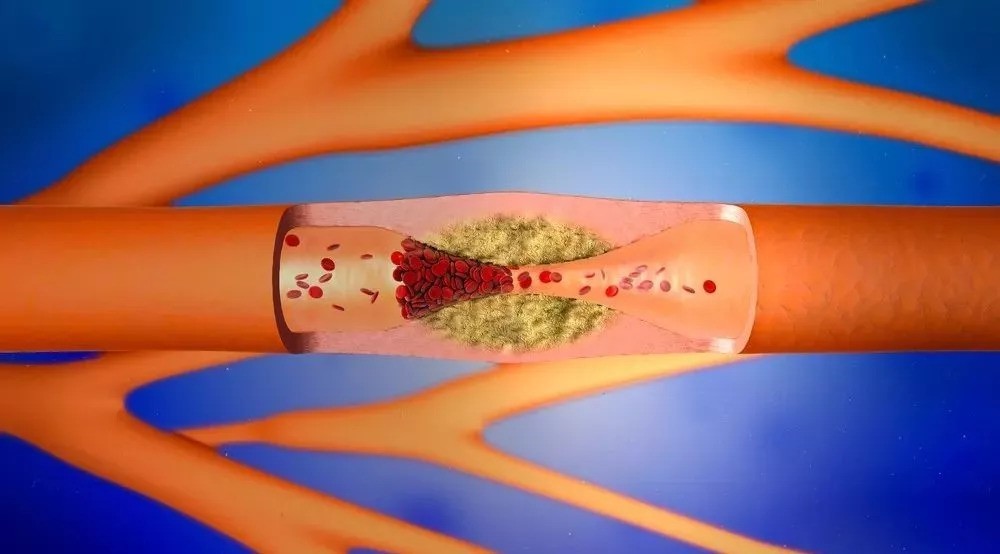
Симптомы и причины возникновения
Эти два процесса – атеросклероз и тромбоз – связаны между собой, да и тромбируются чаще уже измененные стенки сосудов.
Причинами возникновения тромбоза артерий чаще всего являются случаи повреждения их стенки – травматические (механическое повреждение при ушибах, переломах, при сдавлении сосуда), химические (действие химических агентов или лекарственных препаратов), инфекционное (воспалительные процессы тканей вокруг сосудов) либо ятрогенные (возникают после хирургических вмешательств, операций на сосудах).
Процесс образования атеросклеротической бляшки протекает не быстро, поэтому у больного есть время обратить внимание на признаки заболевания. Примерно такие же симптомы, но гораздо более выраженные, наблюдаются при внезапной закупорке артерий тромбом. Поэтому разберем симптомы вместе:
- Болезненные ощущения – ткани, которые недополучают кислород и питательные вещества из-за перекрытого полностью или частично сосуда, находятся в состоянии ишемии. Они медленно повреждаются, клетки отмирают – это и вызывает боль. Болезненные ощущения в мышечной ткани чаще возникают при физических нагрузках, а в органах сохраняются постоянно.
- Бледность кожных покровов – артериальное малокровие вызывает недостаточное кровенаполнение капиллярного русла, из-за чего и возникает бледный цвет кожных покровов. По этой же причине снижается чувствительность участка кожи, ведь нервные окончания не питаются. Могут наблюдаться и другие нарушения, в зависимости от локализации тромба – специфические симптомы органной недостаточности, в зависимости от того, какой орган страдает.
- Отсутствие пульса – наличие тромба и его локализация может быть установлена по наличию пульса на артерии. Например, если в области паховой артерии пульс сохранен, бедренной также присутствует, а в подколенной ямке не пальпируется, значит – тромб находится где то в районе бедра. Ну а точнее, конечно же, определяется по данным УЗИ или артериографии.
«Забиваться» атеросклерозом или тромбом может абсолютно любая артерия человеческого тела. И в зависимости от того, какую часть тела эта артерия кровоснабжает и насколько она крупная, и зависит клиническая картина.
Разберем три примера
- Брыжеечные артерии. Это артерии, по которым снабжается кровью кишечник. Соответственно, при закупорке одной из артерий (а их всего две, но они питают разные части кишечника) возникает клиника мезентериального тромбоза. И обусловлена она сначала обратимой ишемией, а затем необратимой гибелью какой то его части или всего кишечника целиком. Возникают сильные нестерпимые боли в животе, тошнота, рвота, вздутие живота, стул с примесью крови.
- Инфаркт миокарда. Это пожалуй тот самый яркий пример, о котором все знают. При закупорке коронарных артерий начинает страдать сердце. И чем дольше оно остается без кислорода и питательных веществ, тем необратимее изменения. Главный признак — это боли в сердце. Они могут локализоваться за грудиной или левой половине грудной клетки, отдавать в левую руку (плечо или кисть), даже быть локализованы в верхней части живота.
- Нижние конечности. При закупорке артерий нижних конечностей наблюдается их ишемия с последующими необратимыми изменениями — развивается гангрена конечности. Она может развиваться только на одном из пальцев, занимать стопу или даже всю конечность — зависит от уровня окклюзии.
Но так или иначе, признаки будут похожи: внезапно возникший острый, сильный и постоянный болевой синдром, похолодание и бледность её с дальнейшим переходом в мраморный или синюшный цвет, а затем — развитие некроза. Любой из этих признаков — веский повод вызвать скорую медицинскую помощь.
Профилактика
Лечения, зная о любви русского человека начитаться советов из Интернета, специально касаться не буду. Лишь скажу, что существует достаточное большое количество лекарств, снижающих уровень холестерина в крови. В первую очередь это статины.
Можно ли снизить его содержание правильным питанием? Оказывается, можно.
При помощи питания содержание вредного холестерина можно уменьшить – в первую очередь, уменьшив его потребление в составе жареных продуктов, животных жиров, сладостей, кондитерских изделий с кремом. Для улучшения метаболизма холестерина нужно больше потреблять эти продукты:
- Цитрусовые – чистят организм механически, потому как содержат пектин, который связывается с жирами в желудке и выводит их. Рекомендуется к употреблению как раз после жирной пищи, по окончанию застолья.
- Бобовые – обладают отличным свойством детоксикации и содержат много белка, что позволяет заменить ими жареное мясо.
- Морковь – богата пектином еще больше, чем цитрусовые. Витамины, которые входят в ее состав, нормализуют все виды обмена, в том числе улучшают метаболизм холестерина.
- Овсянка – подходит для регулярного употребления, при этом достаточно эффективно снижает уровень холестерина.
- Фисташки – богаты полезными жирными кислотами, которые необходимы организму и вытесняют «вредный» холестерин. Растительные стеролы уменьшают количество холестерина в свободной циркуляции, препятствуя его попаданию в кровь.
- Чай – содержит танин, который снижает уровень холестерина незначительно, но равномерно, что подходит для контроля его уровня. В этом смысле более полезен зеленый или травяной чай.
- Болгарский перец – сок сладкого перца богат витаминами, укрепляет стенку сосудов, обладает отличным антисклеротическим эффектом.
- Авокадо. В нем содержится большое количество фитостеринов (спиртов растительного происхождения), которые снижают количество «вредного» и повышают уровень «хорошего» холестерина. Кроме авокадо, схожими свойствами обладают свежая клубника, клюква, черноплодная рябина и малина.
- Морепродукты. К победе над «плохим» холестерином подходят далеко не все дары моря. Диетологи рекомендуют употреблять больше нежирной рыбы, такой как сардина и красный лосось. Не забывайте употреблять природный статин — рыбий жир.
Напоследок лишь добавлю, что в любом лечении важно не переусердствовать. Берегите себя, и начинайте лечение с небольших дозировок.Обязательно посоветуйтесь со специалистом на предмет противопоказаний!
Понравилась статья? Делитесь своими впечатлениями в комментариях, мне всегда важна обратная связь. Также подписывайтесь на мой канал в Telegram.

Тромбофлебит, атеросклероз и их диагностика
На сегодняшний день известны такие заболевания сосудов, как атеросклероз, варикоз, болезнь Бюргера, тромбофлебит, а также механические повреждения (раны) и другие патологии.
Патологии – это пороки развития сосудов, которые также носят название ангиодисплазий. Они возникают на этапе внутриутробного развития зародыша, примерно на 4-6 неделях.
Осмотр
Для постановки точного диагноза врач осматривает больного, пальпирует, аускультирует, изучает анамнез, выясняет обстоятельства жизни и условия труда, отмечая факторы, которые могут быть причиной появления или развития болезни.
К таким факторам относятся
- частые переохлаждения,
- курение,
- длительная работа на ногах и пр.
Пациент, страдающий тем или иным сосудистым недугом, может жаловаться на ощущение озноба в ногах, скорое наступление усталости при ходьбе, отеки и боли в нижних конечностях к концу дня и т.д.
Осмотр производится в положении больного вертикально и горизонтально. При этом сравниваются симметричные участки тела и конечностей, отмечается их конфигурация.
Также врач обращает внимание на оттенок кожи пациента, наличие участков гиперемии и пигментации, особенности картины подкожных вен, локализацию, распространенность и характер их расширений.
Пульс прощупывается на параллельно идущих магистральных артериях во всех точках сосудов, доступных для пальпации. Чаще всего пульс определяют на запястьях и стопах. Исследование пульса могут затруднять отеки конечностей.
При пальпации сосудов можно выявить аневризматическое расширение артерий. Методом аускультации выслушивают систолический шум, наблюдаемый при стенозах. Если градиент АД на конечностях превышает 200 мм рт.ст., это также подтверждает наличие стенотического процесса.
Функциональные пробы
Выявление состояния периферического кровообращения важно при подозрении на тромбофлебию или облитерирующее заболевание сосудов конечностей. Для этого проводятся функциональные пробы.
При проведении пробы Оппеля больного укладывают и просят вытянуть ноги, поднять их на 45о и держать в таком положении 1 минуту. Побледнение в области подошвы является признаком недостаточности периферического кровообращения. В норме кожные покровы не должны менять свой цвет.
При проведении пробы Самюэлса пациента укладывают и просят вытянуть ноги, поднять их на 45о и 25-30 раз согнуть-разогнуть в голеностопах. Побледнение подошв через какое-то время свидетельствует о нарушении периферического кровообращения и степени его выраженности.
При проведении пробы Гольдфламса пациента также в лежачем положении просят вытянуть нижние конечности, поднять их на 45о и 25 раз согнуть-разогнуть ноги в голеностопах. Побледнение подошв и утомляемость мышц через определенное время говорит о наличии нарушения периферического кровотока, и кроме этого, позволяет определить уровень его выраженности и локализацию.
Пациентам с варикозом на ногах проводят пробы Троянова-Тренделенбурга или «кашлевого толчка». Это необходимо для анализа состояния клапанного аппарата и проходимости глубоко расположенных вен.
При проведении данной пробы пациента укладывают, просят поднять ногу и держать, пока подкожные вены полностью не опорожнятся. Затем на верхнюю часть бедра накладывают медицинский жгут, после чего исследуемого просят встать. Если после удаления жгута варикозно расширенные вены заполняются ретроградно, это свидетельствует о недостаточности входного клапана большой подкожной вены.
При проведении пробы «кашлевого толчка» пациента просят покашлять, а врач в это время пальпирует большую подкожную вену ноги. Определение легкого толчка в проекции устья пальпируемой вены подтверждает положительность пробы.
Для оценки состояния глубоких венозных сосудов перед операцией по иссечению расширенных подкожных вен используется маршевая проба Дельбе-Пертеса. При проведении данной пробы на верхнюю часть голени пациента накладывают жгут и просят немного походить. Опорожнение поверхностных вен в таком состоянии является признаком хорошей проходимости глубоко расположенных вен.
Аппаратная диагностика
Для получения наиболее полной информации о состоянии сосудов проводят ангиографию. Данная процедура представляет собой рентгеноконтрастное исследование, выполняется в хирургических отделениях больниц и медицинских центров. Разновидностью ангиографии является аортография. Как следует из названия, данное исследование позволяет обнаружить изменения в аорте и ее крупных ответвлениях.
В ходе проведения исследования в сосуд вводят рентгеноконтрасное вещество. Это делается одним из трех способов:
- введение в просвет аорты;
- методом транслюмбальной аортографии (пункция чреспоясничным доступом);
- чрескожная катетеризация через артерию бедра.
Последний способ является наиболее распространенным. Исследование заболеваний крупных артерий, в частности, аневризмы аорты, проводится при помощи томографа. Данный метод называется компьютерной томографией.
Для оценки состояния внутренних стенок сосудов при разных заболеваниях в процессе проведения операции используется ангиоскопия – исследование с помощью специального устройства, которое называется эндоскопом.
В условиях стационара проводят более полное исследование состояния кровеносных сосудов с использованием инструментальных методов диагностики. Информативными методами исследования заболеваний кровеносных сосудов являются анализы сегментарного давления на разных участках магистральных артерий и анализ лодыжечного индекса, который представляет собой отношение показателя сегментарного давления на стопе к показателю давления на лучевой артерии. Его нормальное значение – 1-1,2.
Для исследования мышечного кровотока у пациентов с заболеваниями вен конечностей используют радионуклидные методы, флеботонометрию и окклюзионную плетизмографию. Венозное давление для оценки функции мышечно-венозной помпы голени измеряют в двух положениях пациента: горизонтальном и вертикальном при ходьбе.
Компания «Русский доктор» помогает пациентам с сосудистой патологией получить точную диагностику патологий и своевременное лечение.
Важная защитная функция организма – формирование сгустков крови с помощью тромбоцитов и фибрина, которые при повреждении сосудов предотвращают потерю крови. Это процесс свёртываемости, за который отвечает система гомеостаза.
Но иногда свертываемость идет не на благо, а становится серьезной патологией. Формирование тромба без повреждения сосуда приводит к тому, что по кровотоку начинает блуждать сгусток – эмбол. Он перекрывает просвет вены и закупоривает ее, что приводит к тромбозу. Закупорка кровеносного сосуда вызывает нарушение кровообращения и недостаточное снабжение органов. В случае полного перекрытия просвета сосуда развивается гипоксия, из-за которой начинается отмирание клеток.
Интересный факт:
Статистика тромбоэмболии – закупорки сосудов тромбом, не ведется досконально. Но по приблизительным подсчетам за год от нее умирают более десяти миллионов людей. В Европе и в США от этой патологии умирает больше людей, чем суммарно от рака и СПИДа.
Основная опасность болезни – частая внезапность. У человека, практически ничего не подозревающего, отрывается тромб и развивается тромбоэмболия (закупорка) легочной артерий и тогда шансов на своевременную помощь и удачный исход, достаточно мало.
Тромбоз по локализации может быть венозным и артериальным. Венозный, в свою очередь, разделяют на тромбофлебит поверхностных вен и тромбоз глубоких вен. Согласно статистике, на поверхностные вены приходится более 90 процентов тромбоза, на глубокие – 5-10 процентов.
Тромбоз глубоких вен (ТГВ) рассмотрим в этом материале подробнее.
Что такое тромбоз глубоких вен?
Глубокими называют вены, которые невидимы при осмотре. Они находятся в межмышечных фасциальных каналах и отводят кровь от групп глубоких мышц. Тромбоз глубоких вен нижних конечностей – это образование тромба в этих сосудах и последующее ухудшение кровотока.
При тромбозе глубоких вен кровь может поступать к сердцу только по мелким сосудам, из-за чего в месте закупорки вены образуется отечность и повышение температуры конечности, в которой развивается проблема.
Этот диагноз – жизнеугрожающий. Часто он может вызывать нарушение кровотока жизненно важных органов и даже летальный исход.
Существует несколько классификаций патологии. Основные из них:
- по локализации;
- по стадии развития;
- по этиологии;
- по клиническому течению.
По локализации ТГВ делят на сегменты, в которых развивается проблема:
| Сегмент | Пораженные глубокие вены |
| Нижний | Магистральные вены нижних конечностей. |
| Средний | Наружная и общая подвздошная вены. |
| Верхний | Нижняя полая вены. |
Болезнь чаще развивается именно в этих сосудах. При ее развитии в других глубоких венах, патологию относят к сегменту, в котором она расположена.
Развивается тромбоз глубоки вен тремя стадиями:
- острой – до одного месяца;
- подострой – после завершения острой и до трех месяцев;
- хронической – после трех месяцев с начала болезни.
Острый тромбоз глубоких вен
Наиболее опасная стадия заболевания – острая. В период до одного месяца от момента зарождения болезни должны уложиться все терапевтические действия для купирования болезни и исключения риска развития осложнений.
Если упустить момент для лекарственного вмешательства, то переход на подострую стадию не произойдет. Тромбоз глубоких вен будет провоцировать осложнения, которые могут стать причиной летального исхода.
Важно правильно диагностировать заболевание на момент его зарождения. Это оставит время для выбора правильной тактики лечения и предупреждения осложнений.
По этиологии тромбоз глубоких вен нижних конечностей может быть:
- первичный,
- врожденный.
В клиническом протекании выделяют стадию компенсации и стадию декомпенсации.
Единой системы классификации тромбоза глубоких вен не существует. В общей сложности есть более двадцати вариантов разделения этого диагноза. Перечисленные – наиболее распространенные.
Причины тромбоза глубоких вен
Основных патогенетических причин развития тромбоза три:
- повреждение стенок вены,
- нарушение скорости кровотока,
- нарушение состава крови.
Это прямые причины тромбоза закупорки сосудов.
А они вызываются целым рядом причин, которые относят к факторам риска развития тромбоза ног. Их разделяют на три группы:
- врожденные,
- приобретенные,
- смешанные.
Врожденные факторы риска
Врожденные или генетические факторы риска – это особенности организма конкретного человека, из-за которых у него повышается вероятность формирования тромбов. К факторам этой группы относят:
- дефицит антитромбина – вещества, которое угнетает процесс свёртываемости крови;
- проблемы с системой гомеостаза;
- врожденные патологии системы кровообращения;
- проблемы с секрецией и усвоением протеинов C и S.
Врожденные факторы – самые опасные. Они практически не диагностируются без видимых проявлений и могут проявляться сразу проблемами с кровообращением.
Приобретенные факторы риска
В эту группу относят приобретённые болезни, вредные привычки и сопутствующие факторы риска развития тромбоза.
Самые распространенные факторы риска тромбоза глубоких вен приведем в таблице:
| Фактор риска | Частота, с которой встречается |
| Повышенное артериальное давление(гипертензия) | 75% |
| Варикозное расширение вен | 62% |
| Хроническое ожирение | 56% |
| Атеросклероз | 44% |
| Сахарный диабет | 37% |
| Курение | 21% |
Эти цифры взяты из исследования специалистов Гомельского государственного медицинского университета.
Кроме этих причин, факторами риска тромбоза глубоких вен являются:
- хроническая болезнь легких;
- переломы в голени;
- присутствие катетера в центральной вене;
- патологии печени;
- инфаркт в возрасте до 45-ти лет;
- общий наркоз;
- оперативное вмешательство на костях;
- онкологические заболевания;
- использование оральных контрацептивов.
Смешанные факторы риска
В этой группе факторы, связанные со свёртываемостью крови: высокие уровни гомоцистеина (аминокислоты, провоцирующей формирование тромбов и атеросклеротических бляшек) и фибриногена (белка, растворенного в плазме крови).
Признаки тромбоза глубоких вен
Тромбоз глубоких вен имеет несколько специфических симптомов, но может протекать и бессимптомно. На проблему с кровообращением указывают:
- выраженная отечность в месте закупорки сосуда;
- изменение цвета кожи, часто по всей конечности;
- невыраженная боль, которая усиливается при нагрузке на ноги;
- ощутимо более теплая или горячая нога с тромбозом (гипертермия).
Случаи бессимптомного протекания более опасные. Из-за несвоевременного лечения болезнь может перетекать в серьезные осложнения, вызывая необратимые последствия.
Если поднялась температура ноги
Один из самых ярких признаков стремительного развития или осложнения тромбоза глубоких вен – гиперемия локального характера. Измерить точно температуру ноги невозможно, но тактильно ощущается, что одна конечность теплее другой.
Этот признак – повод для немедленной госпитализации, чтобы не упустить дальнейших осложнений, в частности, тромбоэмболии легочной артерии.
Диагностика
Диагностируется тромбоз глубоких вен комплексом методов. На первом этапе врач собирает анамнез пациента, в котором собираются данные о присутствии факторов развития болезни: врожденных, приобретенных и смешанных.
На втором этапе проводится осмотр пациента, анализ крови и коагулограмма. Эти исследования должны зафиксировать визуальные признаки тромбоза глубоких вен, продемонстрировать показатели свёртываемости крови и ее характеристики.
Третий этап – инструментальное обследование, проводится для уточнения диагноза и определения характера болезни.
Основа инструментальной диагностики тромбоза глубоких вен – ультразвуковое дуплексное сканирование вен. Этот метод оценивает основные показатели гемодинамики и выявляет структурные изменения в стенках сосудов.
Процедура продолжительная, но только она показывает присутствие нескольких патологий, в числе которых и тромбоз глубоких вен.
Если провести ультразвуковое дуплексное сканирование вен нет возможности, заболевание диагностируется другими методами:
- мультиспиральной компьютерной томографией;
- МРТ-ангиографией.
Выбор метода диагностики остается за врачом.
Лечение тромбоза
Лечение выбирается в зависимости от каждого конкретного случая. Существуют два основных варианта терапии тромбоза:
- медикаментозная,
- хирургическая.
Медикаментозное лечение – самый распространенный способ терапии тромбоза ног. Чаще его используют самостоятельно. При необходимости хирургического вмешательства сопутствующей терапией выступает медикаментозное лечение.
Терапия тромбоза глубоких вен должна решать пять задач:
- снижение роста тромба;
- исключение развития тромбоэмболии легочной артерии;
- профилактика развития венозной гангрены путем борьбы с отечностью;
- восстановление просвета сосуда;
- рецидивная профилактика.
Медикаментозное лечение
Пациент с диагностированным тромбозом глубоких вен помещается в стационар, в хирургическое или, при его наличии, ангиохирургическое отделение. Строгий постельный режим больному необходим до устранения выраженной отечности и до исключения риска развития флотирующего тромбоза.
Медикаментозная терапия ТГВ строится на препаратах четырех групп:
| Группа препаратов | Описание |
| Антикоагулянты | Основная группа лекарств при тромбозе. Используются для снижения показателей свертываемости крови и профилактики развития тромбов. |
| Антиагреганты | Группа лекарств для препятствия развития тромбов. Уменьшает способность тромбоцитов и эритроцитов к адгезии с эндотелием кровеносных сосудов. |
| Нестероидные противовоспалительные препараты | Лекарства для снятия основных симптомов ТГВ: воспалительной реакции венозной стенки и болевых проявлений. |
| Флебоактивные препараты | Лекарства для улучшения венозного и лимфатического кровотока. Повышают тонус венозных стенок и снимают отечность. |
Антибиотики при тромбозе глубоких вен используются редко. Показания к их назначению:
- высокий риск септических осложнений;
- гнойничковые поражения кожи.
Антикоагулянты – наиболее эффективная группа препаратов для лечения тромбоза глубоких вен. Результат их действия один: снижение показателей свертываемости. Но по механизму его достижения антикоагулянты бывают:
- прямые,
- непрямые.
Прямые антикоагулянты непосредственно вмешиваются в процесс свертываемости, угнетая один из его факторов. Наиболее распространенный коагулянт – гепарин, препятствует работе тромбина.
Непрямые коагулянты непосредственно на факторы свертываемости крови не влияют. Они угнетают процесс синтеза веществ, которые участвуют в свертываемости.
На первом этапе лечения ТГВ назначаются прямые антикоагулянты, чаще всего гепарин. Его доза и длительность терапии зависят от ряда факторов, главный из которых – временные показатели свертываемости крови.
На втором этапе прямые антикоагулянты заменяются непрямыми. Во время перехода необходим прием препаратов обоих групп одновременно, на протяжении трех-четырех дней.
Длительность медикаментозной терапии тромбоза составляет от трех месяцев до полугода, так как в этот период возможны рецидивы патологии.
Хирургическое лечение
Самый распространенный способ хирургического лечения тромбоза глубоких вен – установка кава-фильтра – небольшого инструмента для фильтрации потока крови и улавливания тромбов.
Этот метод – один из самых эффективных в профилактике развития тромбоэмболии легочной артерии.
Кава-фильтр устанавливается в нижнюю полую вену при помощи катетера. Он не препятствует естественному кровотоку, но эффективно улавливает тромбы.
Кава-фильтры бывают временными и постоянными, выбор конкретного зависит от особенностей пациента.
Ставят фильтрующий элемент под местной анестезией в отделения с сосудистой спецификацией. Сама процедура, номинально, не сложная, но для ее проведения необходим комплекс оборудования и несколько специалистов, среди которых и анестезиолог.
Также существуют другие хирургические методы лечения ТГВ:
- тромбэктомия,
- пликация,
- перевязка магистральных вен.
Тромбэктомия – это процедура по удалению тромба хирургическим путем. Во время тромбэктомии делается надрез сосуда в месте образования тромба и его удаляют специальным инструментом. Тромбэктомия – наиболее эффективный и радикальный способ лечения тромбоза.
Также возможны варианты, когда при тромбэктомии удаляется участок пораженного сосуда. Такой способ устаревший, но используется и сейчас при тяжелом протекании заболевания.
Пликация нижней полой вены – это операция по организации естественной фильтрации крови от крупных тромбоэмболов. Во время пликации просвет сосуда металлическими скобками делят на несколько мелких каналов. Это не замедляет проток крови, но препятствует продвижению по кровотоку тромбов.
Пликация – это альтернатива установке кава-фильтра, когда его интеграция в сосуд невозможна.
Перевязка магистральных вен – один из самых старых способов профилактики тромбоэмболии легочной артерии. Перевязывают выше места образования тромба только ту вену, нарушение кровотока по которой не станет причиной критической дисфункции венозного оттока.
По эффективности перевязка – один из лучших методов, но он сейчас используется редко из-за многих противопоказаний и наличия менее травматических методов лечения ТГВ.
Лечится ли тромбоз навсегда
Вопрос полного восстановления после тромбоза глубоких вен нужно рассматривать в двух плоскостях.
Если смотреть со стороны лечения проявлений заболевания, то да – болезнь можно вылечить: убрать тромб хирургическим или медикаментозным путем.
Но если смотреть более глобально, то полностью избавиться от вероятности развития болезни невозможно. Особенно это актуально для людей, у которых есть врожденные факторы риска заболевания.
Их можно корректировать, подавлять их влияние на систему кровообращения, снижать вероятность развития болезни, но полностью от них избавиться нельзя. Это не значит, что с врожденными факторами риска жизнь человека превращается в постоянную борьбу. Но ему необходимы постоянные превентивные меры, которые снижают риск развития болезни.
Профилактика важна для всех. Даже отсутствие врожденных факторов риска не позволяет быть уверенным в том, что ТГВ не коснется человека. Ведь с приобретенных факторов часть можно исключить, но некоторые не поддаются контролю. Они могут проявляться вне зависимости от поведения и образа жизни.
Можно с уверенностью сказать одно: эффективная терапия проблемы существует, при своевременной диагностике риск развития непоправимых последствий – минимальный. Но каждый должен самостоятельно снижать риск возникновения болезни: за счет своевременного лечения провоцирующих патологий, за счет отказа от вредных привычек, за счет правильного питания.
Такие шаги намного важнее клинического лечения, так как они не допускают возникновения заболевания.
Осложнения
Основное осложнение тромбоза глубоких вен – посттромбофлебитическая болезнь. Она – прямое следствие лечения заболевания.
Механизм ее развития заключается в нарушениях, которые возникают в кровотоке после удаления тромбов. На его месте появляется соединительная ткань, которая не может работать так, как естественная стенка сосуда.
Это приводит увеличению давления в кровеносных сосудах, разрушению клапанов и общему нарушению кровотока.
Посттромбофлебитическая болезнь – серьезное осложнение ТГВ, которое требует полноценной медикаментозной терапии. Врач, который наблюдает за реабилитацией пациента после тромбоза, может достаточно точно определить начало развития болезни по жалобам пациента и простому осмотру. Поэтому завершенное лечение тромбоза глубоких вен – лучшая профилактика его осложнений.
На начальных стадиях осложнения легче купируются, а их профилактика дает хорошие результаты.
Реабилитация после ТГВ
Реабилитация пациентов после тромбоза глубоких вен нужна для решения трех задач:
- профилактики повторного развития заболевания;
- профилактики развития посттромбофлебитической болезни;
- компенсации венозного оттока.
Главные методы реабилитационной программы:
- регулярная двигательная активность;
- ограничение по времени статического вертикального пребывания тела;
- использование компрессионного трикотажа.
Реабилитация – важный процесс. Если опустить его, то риск возврата болезни в более сложной форме очень высок.
Врачи подчеркивают, что без реабилитационной программы нельзя говорить о полной победе над тромбозом глубоких вен.
Профилактика ТГВ
Профилактические меры для снижения риска развития тромбоза глубоких вен – это мероприятия для улучшения кровотока в нижних конечностях и для снижение вероятности образования тромбов.
Для человека, в анамнезе которого нет ни врожденных, ни приобретенных факторов риска, профилактика ТГВ заключается в:
- регулярных физических нагрузках;
- отсутствии длительного обездвиживания;
- достаточном количестве жидкости в рационе;
- ношении удобной обуви;
- отсутствии статических нагрузок на ноги.
Этот список расширяется по мере того, какие из факторов риска есть у человека.
Один из наиболее эффективных методов профилактики – использование компрессионных чулков.
Сдавливание, которое оказывает такой трикотаж, помогает поддерживать адекватное состояние кровотока. В результате полноценного движения крови по глубоким венам снижается склонность крови к образованию тромбов.
Такие чулки получили широкое распространение у людей с варикозом и у тех, кому приходится много летать. На высоте давление воздуха ниже и то давление, которое создает компрессионный трикотаж, компенсирует его.
Исследования показывают, что компрессионные чулки в полете исключают риск развития ТГВ и снижают уровень отечности. На данный момент — это наиболее эффективный метод профилактики для людей с факторами риска ТГВ.
Нельзя забывать и о здоровом образе жизни. Курение, алкоголь, неправильное питание – все это факторы, способствующие формированию тромбов. Если их исключить, риск развития тромбоза резко уменьшится.