Субъективное обследование при бронхите
Ф.И.О: ХХХ.
Возраст: 37 лет (1968 г.р.).
Место жительства: …
Профессия: электромонтажник.
Место работы: …
Дата госпитализации: 23 мая 2005 года.
Кем направлен: Поликлиника № 1.
Диагноз при поступлении: Острый бронхит.
Жалобы при поступлении:
Температура 37, 5 °С, общее недомогание, насморк, чувство саднения за грудиной, кашель с трудно отделяемой мокротой, при частых приступах кашля возникает боль в верхней части живота.
Анамнез заболевания:
ХХХ считает себя больным в течение суток:
На фоне ОРВИ (насморк) у пациента поднялась температура (ближе к вечеру), появился кашель, чувство саднения за грудиной, а при приступах кашля и боль в верхней части живота. На следующее утро пациент после приёма у участкового врача был госпитализирован в стационар 23 мая 2005 года.
Эпидемиологический анамнез:
Пациент отрицает контакты с инфекционными больными, переливания крови. А также контакты с инфицированными больными туберкулёзом и венерическими заболеваниями. Операций пациент не переносил.
Анамнез жизни:
Среди перенесённых заболеваний числятся: ОРВИ и аденовирусные инфекции.
Наследственность пациента: мать страдает гипертонической болезнью; отец и сестра здоровы.
Богданов Р. П. проживает в двух комнатной хорошо освещённой, сухой и комфортабельной квартире с женой и ребёнком (дочерью). Питание у пациента удовлетворительное.
Пациент отрицает какие — либо вредные привычки.
Аллергологический анамнез: у больного существует аллергия на тополиный пух. На продукты питания и медикаментозные препараты аллергия отсутствует.
Общий осмотр:
Общее состояние удовлетворительное. Сознание ясное. Положение активное, осанка прямая, походка ровная. Телосложение правильное, соответствует возрасту и полу. Астенической конституции. Телесные повреждения, физические недостатки и аномалии развития отсутствуют. Питание удовлетворительное. Кожа обычной окраски, чистая, тёплая, гладкая, нормальной влажности, средней толщины, умеренной плотности, эластичность (тургор) её в норме, целостность кожи не нарушены. Подкожная жировая клетчатка однородной консистенции, отёков и пастозности нет. Волосяной покров развит в соответствии с возрастом и полом. Кожа волосистой части головы чистая. Волосы и ногти не изменены.
Местный осмотр:
Лицо, уши, нос и глаза без патологических изменений. Наружные слуховые проходы без отделяемого. Слух не нарушен. Носовое дыхание затрудненно в связи с серозным отделяемым. Слизистая оболочка конъюнктивы, полости рта, глотки слегка гиперимирована, чистая, гладкая. Губы не изменены. Дёсны крепкие, без наложений, не кровоточат, плотно прилегают к шейкам зубов. Зубы устойчивы к расшатыванию, кариозных и разрушенных зубов нет. Язык влажный, без налёта. Миндалины не выступают из-за нёбных дужек, однородные, с чистой поверхностью, лакуны не глубокие, без отделяемого. Акт глотания не нарушен. Голос не изменён и соответствует полу.
Форма шеи обычная, с ровными контурами. Щитовидная железа визуально не определяется. Пальпируется её перешеек однородной мягкоэластической консистенции, безболезненный, легко смещаем при глотании, не спаян с кожей и окружающими тканями. Лимфатические узлы (затылочные, подчелюстные, шейные и подмышечные) не увеличены. Грудные железы без патологии.
Мышечная система развита удовлетворительно, мышцы безболезненные, тонус и сила их достаточные.
Целостность костей не нарушена, кости при пальпации и поколачивании безболезненны. Костно-суставная система развита пропорционально, деформация отсутствует. Суставы внешне не изменены (не отёчны, безболезненны и без деформаций). Конфигурация позвоночника правильная. Движения в суставах и позвоночнике в полном объёме.
Сердечнососудистая система:
При осмотре пациента отёков не обнаружено, одышка также отсутствует. Кожные покровы и слизистые оболочки по окраске физиологичны. При осмотре выявляется верхушечный толчок, расположенный в пятом межреберье на 1,5 см. кнутри от левой срединно-ключичной линии. Сердечный толчок, выпячивания в прекордиальной области, ретростернальная и эпигастральная пульсации визуально не определяются. Набухание шейных (яремных) вен, расширение подкожных вен туловища и конечностей, а также видимая пульсация сонных и периферических артерий отсутствуют.
При пальпации лучевых артерий пульс удовлетворительного наполнения, одинаковый на обеих руках, синхронный, равномерный, ритмичный, частота сердечных сокращений составляет 81 удар в минуту, нормального напряжения, сосудистая стенка вне пульсовой волны не прощупывается. При пальпации верхушечный толчок не высокий, умеренной силы, шириной около 1,5 см. и совпадает во времени с пульсом на лучевых артериях. Сердечный толчок, феномены диастолического и систолического дрожания в прекордиальной области, ретростернальная и эпигастральная пульсации пальпаторно не определяются. Пульсация височных артерий и дистальных артерий нижних конечностей сохранена и одинакова с обеих сторон.
Перкуторно границы сердца:
Верхняя граница — относительной сердечной тупости, определяемая по левой окологрудинной линии, находится на третьем ребре, абсолютной сердечной тупости — на четвёртом ребре.
Нижняя граница — идёт от пятого правого рёберного хряща до верхушки сердца.
Левая граница — на уровне пятого межреберья расположена на 1,5 см. кнутри от левой срединно-ключичной линии.
Правая граница относительной сердечной тупости на уровне четвёртого межреберья проходит по правому краю грудины; абсолютной сердечной тупости — по левому краю грудины.
Верхушка сердца — пятое межреберье 1,5 см. слева от грудины.
При аускультации число сердечных сокращений соответствует пульсу. Тоны сердца ясные (не расщеплены, нет дополнительных тонов), чистые (шумы отсутствуют) во всех точках выслушивания. Соотношение громкости тонов не изменено: над верхушкой сердца и у основания мечевидного отростка 1-ый тон громче 2-го, над аортой и легочной артерией 2-ой тон громче 1-го.
Артериальное давление на правой руке 122/90 мм. рт. ст., на левой — 120/90 мм. рт. ст. Разница давления на плечевых артериях составляет 2 мм. рт. ст. Пульсовое давление 30 — 32 мм. рт. ст.
Дыхательная система
При осмотре: грудная клетка правильной формы (астеническая), правая и левая её половины симметричны, одинаково участвуют в акте дыхания, ключицы и лопатки находятся на одном уровне. Над- и подключичные ямки умеренно выражены, одинаковы с обеих сторон. Ход рёбер обычный, межрёберные промежутки не расширены. Частота дыхания составляет 22 в минуту. Дыхание осуществляется через рот в связи с тем, что из носовых ходов выделяется серозное отделяемое Дыхательные движения ритмичные, средней глубины, обе половины грудной клетки равномерно участвуют в акте дыхания. Преобладает брюшной тип дыхания. Соотношение продолжительности фаз вдоха и выдоха не обнаружено. Дыхание совершается бесшумно, без участия вспомогательной мускулатуры.
Грудная клетка при сдавливании упругая и податливая. При пальпации целостность рёбер не нарушена. Поверхность их гладкая; болезненность при ощупывании рёбер, межрёберных промежутков и грудных мышц не выявляется. Голосовое дрожание выражено умеренно, одинаковое на симметричных участках грудной клетки. При сравнительной перкуссии над всей поверхностью лёгких определяется ясный легочной звук.
Перкуторно границы лёгких:
Топографическая линия. | Правое лёгкое. | Левое лёгкое. |
Окологрудинная | 5-ое межреберье | — |
Среднеключичная | 6-ое межреберье | — |
Передняя подмышечная | 7-ое межреберье | 7-ое межреберье |
Средняя подмышечная | 8-ое межреберье | 8-ое межреберье |
Задняя подмышечная | 9-ое межреберье | 9-ое межреберье |
Лопаточная | 10-ое межреберье | 10-ое межреберье |
Околопозвоночная | Остистый отросток 11-го грудного позвонка | Остистый отросток 11-го грудного позвонка |
Подвижность нижнего легочного края по задним подмышечным линиям 6 см. с обеих сторон.
Высота стояния верхушек правого и левого лёгкого спереди на 3 см. выше ключицы, сзади — на уровне остистого отростка 7-го шейного позвонка.
Ширина верхушек лёгких (поля Кренига) по 5 см. с обеих сторон.
При аускультации над лёгкими с обеих сторон определяется жёсткое дыхание, а также крупно пузырчатые хрипы.
Пищеварительная система:
Пациент отрицает какие — либо изменения стула.
При осмотре живот обычных размеров, правильной формы, симметричный, равномерно участвует в акте дыхания. Видимая перистальтика, грыжевые выпячивания и расширение подкожных вен живота не определяются.
При поверхностной пальпации живот мягкий, безболезненный. Брюшной пресс развит, расхождение прямых мышц отсутствует, пупочное кольцо не расширенно. Симптом Щёткина — Блюмберга отрицательный.
При глубокой пальпации живот безболезнен. А также отрицательные симптомы Мёрфи, Кера, Образцова, Ситковского, Ортнера.
При глубокой скользящей пальпации живота в левой подвздошной области пальпируется сигмовидная кишка в виде гладкого, умеренно плотного тяжа диаметром с большой палец руки. Она безболезненна, легко смещается, не урчит, вяло и редко перестальтирует. В правой подвздошной области пальпируется слепая кишка в форме гладкого, мягкоэластического, несколько расширенного книзу цилиндра диаметром в два поперечных пальца; она безболезненна, умеренно подвижна, урчит при надавливании. Восходящий и нисходящий отделы толстой кишки пальпируются соответственно в правом и левом флангах живота в виде подвижных, умеренно плотных, безболезненных цилиндров. Поперечная ободочная кишка определяется в пупочной области в виде поперечно лежащего, дугообразно изогнутого книзу, умерено плотного цилиндра. Она безболезненна, легко смещается вверх и вниз. Выше пупка прощупывается большая кривизна желудка в виде гладкого, мягкого, малоподвижного, слегка болезненного валика, идущего поперечно по позвоночнику в обе стороны от него. Тонкая кишка, мезентериальные лимфатические узлы и поджелудочная железа не пальпируются.
Печень в положении лёжа на спине и стоя не пальпируется.
Перкуторно границы печени по правой срединно-ключичной линии: верхняя — на 6-ом ребре; нижняя — по краю правой рёберной дуги.
Размеры печени по Курлову:
Первый размер — по правой среднеключичной линии от верхней до нижней границы абсолютной тупости печени — 9 см.
Второй размер — по передней срединной линии — 8 см.
Третий размер — по краю правой рёберной дуги — 8 см.
Желчный пузырь не прощупывается, пальпация в его проекции безболезненна. Селезёнка в положениях лёжа на спине и на правом боку не пальпируется.
Дополнительные патологические образования в брюшной полости не пальпируются. Признаки скопления свободной жидкости в брюшной полости методами перкуссии не определяются. При аускультации живота выявляются шумы перистальтики кишечника в виде периодического урчания и переливания жидкости.
Шум трения брюшины, а также систолический шум над аортой и мезентеральными артериями отсутствуют.
Мочеполовая система:
Пациент отрицает какие-либо расстройства мочеиспускания.
Поясничная область при осмотре не изменена. Отёки не выявлены. Почки в положениях лёжа на спине и стоя не пальпируются. Проникающая пальпация в проекции почек и мочеточников, а также поколачивание по поясничной области в месте 12 ребра безболезненны с обеих сторон. При аускультации шумы над почечными артериями отсутствуют. Мочевой пузырь пальпаторно и перкуторно не определяется.
Нервно — психический статус:
Сознание ясное, речь внятная, чувствительность в норме, походка ровная. Настроение устойчивое, ориентировка во времени, пространстве и в конкретной ситуации сохранена. Внимание устойчивое.
Голосовое
дрожание и перкуторный звук не меняются.
Аускультативно — жёсткое дыхание,
хрипы: на ранних стадиях заболевания —
сухие, различной тональности, а с
появлением мокроты — влажные, меняющие
характер после откашливания.
Лабораторные исследования
В
ОАК — умеренный нейтрофильный лейкоцитоз
и небольшое увеличение СОЭ. Возможно
появление СРБ, повышение концентрации
сиаловых кислот, α2-глобулиновой
фракции белков плазмы. Бактериоскопия
мокроты, окрашенной по Граму, позволяет
оценить тип патогенной микрофлоры и
обоснованно назначить АБ препарат. Всем
кашляющим и выделяющим мокроту более
2 нед показана бактериоскопия мазка
мокроты, окрашенного по Цилю-Нильсену,
для исключения туберкулёза. Бак.
исследование мокроты даёт возможность
идентифицировать возбудителя и
определить его чувствительность к АБ.
Инструментальные исследования
• Исследование
функции внешнего дыхания (ФВД) позволяет
своевременно выявить нарушения
бронхиальной проходимости (спирометрия,
пикфлоуметрия). Обструктивный синдром
особенно характерен для бронхиолита.
• Рентгенологическое
исследование органов грудной клетки
показано при сохранении симптомов ОБ
более 10 дней (в пределах этого срока при
благоприятном течении заболевания
должна быть положительная динамика)
либо в случае когда пациент с кашлем
последние 2 года не проходил планового
флюорографического обследования. При
ОБ м.б. усиление лёгочного рисунка.
• Бронхоскопия
не относится к обязательным исследованиям
при ОБ. При диагностической фибробронхоскопии
выявляют катаральный или гнойный
эндобронхит и исключают более серьёзные
заболевания.
ЛЕЧЕНИЕ
проводят
амбулаторно. Необходимость в госпитализации
может возникнуть в отдельных случаях
бронхиолита с тяжёлой ДН.
ОБЩИЕ
МЕРОПРИЯТИЯ:
обильное
питьё (чай с лимоном, малиновым вареньем,
мёдом, предварительно подогретые
щелочные минеральные воды). Полезен
увлажнённый воздух (особенно в засушливом
климате и зимой в любом климате), так
как снижение гидратации ведёт к повышению
вязкости бронхиальной слизи и нарушает
её отхаркивание. Рекомендуют избегать
контактов с факторами, вызывающими
кашель (дым, пыль), а курильщикам —
прекратить курение.
МЕДИКАМЕНТОЗНАЯ
ТЕРАПИЯ
• Противовирусные
препараты
— в первые 24-48 ч ОРВИ (ремантадин). У
больных ОБ, развившимся на фоне гриппа,
в комплексную терапию можно включать
иммуноглобулин противогриппозный
человека (2-4 мл в/м 1-2 раза), интерферон.
Как противовирусным, так и антибактериальным
действием обладает фузафунгин в
ингаляциях ( 0,125 мг/доза, по 4 ингаляции
каждые 4 часа).
• Антибиотики
при остром бронхите назначают при
наличии гнойной мокроты, возрасте
пациента более 50 лет, рецидивирующем
характере заболевания; в остальных
случаях они не показаны. Препараты
выбора – макролиды перорально (мидекамицин
по 400 мг 2 раза в сутки 5-7 дней, спирамицин
по 3 млн МЕ 2-3 раза в сутки в течение
7-10 дней, азитромицин по 500 мг 1 раз в
сутки 3 дня подряд, кларитромицин по
250-500 мг 2 раза в сутки в течение
5-7 сут). Альтернативные препараты —
аминопенициллины (амоксициллин перорально
по 500 мг 3 раза в сутки 5-7 дней). Применение
аминогликозидов, а также парентеральное
введение других АБ в амбулаторных
условиях не рекомендовано. Длительное
необоснованное применение АБ опасно
развитием дисбактериоза и более тяжёлых
состояний, вызванных условно патогенной
микрофлорой.
• Отхаркивающие
препараты
(ацетилцистеин, амброксол и пр.) для
облегчения отхождения мокроты и улучшения
её реологических свойств — с первого
дня заболевания. С этой же целью
рекомендуют щелочные ингаляции, обильное
щелочное питьё, отхаркивающие сборы
лекарственных растений.
• Противокашлевые
препараты
( преноксдиазин, глауцин, бутамират) —
только для купирования мучительного
сухого кашля. Длительный приём этих
препаратов, а также их сочетание с
отхаркивающими средствами способствуют
застою мокроты в бронхах и затяжному
течению заболевания.
• Противовоспалительные
и жаропонижающие средства
( ибупрофен), комбинированные препараты
(парацетамол+фенилэфрин+аскорбиновая
кислота, парацетамол+фенирамин+аскорбиновая
кислота, парацетамол+хлорфенамин+аскорбиновая
кислота) — при Т тела выше 38,5 °С,
сильной саднящей боли за грудиной,
выраженном увеличении СОЭ и других
воспалительных изменениях крови.
• Бронхорасширяющие
средства
(ипратропия бромид — ингаляции по 2 дозы
3-4 раза в день) назначают только при
верифицированном спирометрией
бронхообструктивном синдроме. При
осложнении бронхиолитом целесообразны
ингаляции комбинированных препаратов
с м-холиноблокирующими и адреномиметическими
свойствами (например, фенотерол+ипратропия
бромид).
• Глюкокортикоиды(ГК
) назначают только при присоединении
бронхиолита (преднизолон в дозе
20-25 мг/сут перорально 7-10 дней с
последующим постепенным снижением дозы
и возможным переходом на ингаляционные
ГК, например беклометазон 250-500 мкг/сут
до 1 мес).
Прогноз
ОБ
благоприятный. Полное излечение
происходит в течение 2-4 нед. При
бронхиолите — зависит от своевременного
начала интенсивного лечения ( возможно
развитие хронической дыхательной
недостаточности).
Профилактика
ОБ заключается в предупреждении ОРВИ
[противогриппозная вакцинация, в
эпидемический по гриппу период —
лекарственная профилактика противовирусными
ЛС (ремантадин по 100 мг 2 раза в день или
амантадин по 100 мг 2 раза в день перорально)].
Важное значение имеют закаливание
организма, отказ от курения, охрана
воздушной среды от пыли и раздражающих
газов, а также санация верхних дыхательных
путей при наличии в них очагов хронической
инфекции. Следует обращать внимание на
соблюдение правил личной гигиены —
частое мытьё рук, минимизировать контакты
«глаза-руки», «нос-руки»,
поскольку многие вирусы передаются
именно контактным путём.
ОСТРЫЙ
БРОНХИТ
Острый
бронхит (ОБ) — остро возникшее воспаление
бронхов, основным клиническим признаком
которого является кашель (сухой или с
мокротой), продолжающийся не более 3
нед.
Как
правило, ОБ сопровождается симптомами
интоксикации и симптомами инфекции
верхних дыхательных путей (ИВДП).
Распространенность
и актуальность
Распространенность
острого бронхита составляет 2-40% и зависит
от популяции (взрослые иммунокомпетентные,
взрослые с ослабленным иммунитетом,
дети, пожилые и т.д.) и эпидемиологической
ситуации; так, в холодное время года
заболеваемость ОБ в 2 раза выше.
Этиология
Вирусы
гриппа, парагриппа, респираторный
синцитиальный вирус, человеческий
метапневмовирус и др. (коронавирусы,
аденовирусы и риновирусы чаще поражают
верхние дыхательные пути) являются
причиной болезни в 85-90% случаев.
Микоплазмы (М.
pneumoniae) обнаруживаются
у 1% больных. Хламидии (Chi.
pneumoniae) выявляются
у 5% заболевших. Бордетеллы коклюша (В.
Pertussis, В. parapertussis) высеваются
у иммунизированных взрослых лиц. Острый
бронхит бактериальной этиологии
встречается крайне редко и возможен
при интубации, наличии трахеостомы или
бактериальной суперинфекции.
Причиной
острого бронхита могут быть и различные
факторы, оказывающие раздражающее
действие на слизистую бронхов: физические
(горячий, сухой или холодный воздух,
табачный дым, большая влажность) и
химические (кислоты, щелочи, кремний и
др.), но они рассматриваются как часть
общего токсического поражения (например,
ожоговый бронхит при ожоговой болезни).
Факторами
риска, способствующими
развитию ОБ, являются респираторные
вирусные заболевания, очаги хронической
инфекции в носоглотке, иммунодефицитные
состояния, пожилой и детский возраст,
рефлюкс-эзофагит, ХОБЛ, хронический
синусит, переохлаждение, алкоголизм,
курение (в том числе пассивное), воздушные
поллютанты (пыль, химические агенты),
аллергические заболевания (БА,
аллергический ринит, аллергический
конъюнктивит и др.), наличие трахеостомы.
Патогенез
Этиологические
факторы, инициирующие воспалительный
процесс, вызывают повреждение бронхиального
эпителия, что приводит к его гибели и
оголению подлежащих слоев. Это вызывает
активацию клеток иммунного ответа и
выделение ими медиаторов воспаления,
ко-
торые
вновь активируют иммунокомпетентные
клетки, создавая так называемый
воспалительный порочный круг (рис. 2).
Все
это приводит к активации ирритативных
рецепторов и С-волокон, что способствует
запуску кашлевого рефлекса. Таким
образом, в основе кашля при ОБ лежит
воспалительный процесс в слизистой
бронхов. В результате изменяется и
рецепторный профиль респираторного
тракта: увеличивается активность
α-адренорецепторов и снижается активность
β-адренорецепторов, что приводит к отеку
и повышенной секреции слизи.
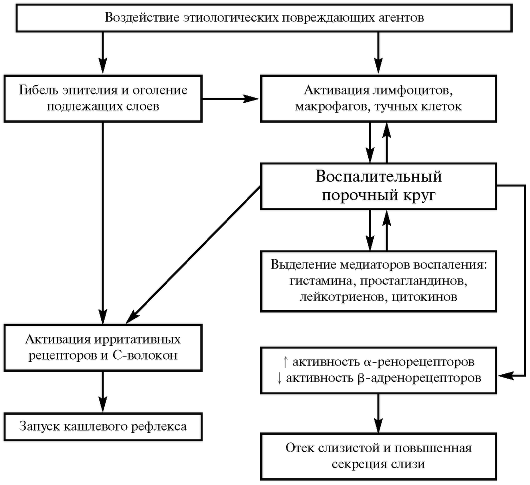 Рис. 2. Схема
Рис. 2. Схема
патогенеза острого бронхита
Классификация
По этиологическому фактору
различают:
1) инфекционные
(вирусные, микоплазменные, хламидийные
и т.д.) бронхиты;
2) неинфекционные
(от воздействия химических и физических
агентов, например токсический и ожоговый);
3) смешанные
острые бронхиты (сочетание факторов).
По локализации воспалительного
процесса выделяют:
1) проксимальный
(ОБ крупных и средних бронхов);
2) дистальный
(ОБ мелких бронхов);
3) бронхиолит
(поражение бронхиол).
По характеру воспалительного
процесса различают:
1) катаральный;
2) гнойный;
3) геморрагический;
4) фибринозный;
5) гнилостный;
6) гнойно-некротический.
По функциональной
характеристике:
1) необструктивный;
2) обструктивный.
Клиника
Симптомы
поражения слизистой дыхательных
путей. Основной
жалобой больных с ОБ является остро
возникший кашель, сначала
сухой (или с отделением небольшого
количества слизистой мокроты),
приобретающий у некоторых больных
надсадный, мучительный характер, затем
продуктивный, со слизистой, а позднее
и слизисто-гнойной мокротой. Возможны
ощущение саднения за грудиной, одышка.
Вирусы,
вызывающие ОБ, могут поражать и слизистую
верхних дыхательных путей, поэтому у
больных могут наблюдаться симптомы
ИВДП: насморк,
боль в горле, охриплость голоса. При
одновременном поражении глотки и гортани
(обычно при парагриппе) возможна осиплость
голоса. При поражении аденовирусом
возможны симптомы фарингита и
конъюнктивита. Одышка при остром бронхите
может возникать при поражении мелких
бронхов и как усугубление фоновой
патологии легких или сердца.
Также
ОБ сопровождается и общими
симптомами интоксикации: слабостью,
потливостью, ознобом, головными болями,
болями в спине и мышцах. Температура
тела при ОБ обычно ниже 38 °С.
При
аускультации легких выслушивается
везикулярное дыхание с удлиненным
выдохом, выслушиваются диффузные сухие
свистящие и жужжащие хрипы. Иногда могут
иметь место и влажные хрипы, но в отличие
от пневмонии они не обнаруживаются над
определенным фокусом поражения.
Диагностика
Диагноз
ОБ является первым, который необходимо
подтвердить или исключить у взрослых
с остро возникшим кашлем продолжительностью
не более 3 нед независимо от наличия
мокроты и при отсутствии очевидных
признаков пневмонии или хронического
заболевания легких.
Рентгенологическое и лабораторные исследования
проводятся для исключения других
заболеваний при продолжающемся кашле
и при подозрении на пневмонию.
Бактериологическое (посев мокроты) и
бактериоскопическое исследования,
определение антител к вирусам, хламидиям
и микоплазмам помогают уточнить этиологию
ОБ и используются для оценки
эпидемиологической обстановки и в
тяжело протекающих случаях.
Формулировка
диагноза
Формулировка
диагноза обычно не представляет
сложности, так как в амбулаторных
условиях чаще всего встречается острый
бронхит вирусной этиологии с поражением
проксимальных отделов бронхиального
древа нетяжелого течения. В таком случае
устанавливается диагноз «острый
бронхит». Более детальная характеристика
бронхита нужна, если имеются соответствующие
данные: при микробиологическом
подтверждении этиологии бронхита
указывается этиологический фактор
(например, хламидийный), при наличии
данных о характере воспаления указывается
тип воспалительного процесса (гнойный,
геморрагический), при признаках поражения
дистальных отделов бронхов отмечается,
что имеется бронхиолит, при наличии
дыхательной недостаточности указывается
степень ДН. Однако такая детальная
формулировка диагноза обычно возникает
в случае тяжелого течения ОБ (что бывает
нечасто), при поражении мелких бронхов,
когда есть необходимость
в
госпитализации пациента и проведении
дополнительных методов обследования.
Дифференциальная
диагностика
При
дифференциальной диагностике необходимо
исключить следующие заболевания:
пневмонию (табл. 11), коклюшную инфекцию,
бронхиальную
астму, обострение хронического бронхита,
острый или хронический синусит,
туберкулез.
Для
диагностики коклюша важно выяснить,
были ли у обследуемого контакты с
больными данной патологией. При длительно
сохраняющемся кашле без указаний на
контакт также необходимо проводить
серологическую диагностику коклюша.
Для
исключения кашлевого варианта БА имеют
значение анамнез (указания пациента на
наличие аллергии, усиление кашля в
ночные и утренние часы, его появление
при физической нагрузке и вдыхании
холодного воздуха) и результаты
функциональных провокационных проб.
Течение
и прогноз
Прогноз
при неосложненном ОБ благоприятный. В
большинстве случаев больной полностью
выздоравливает. При возникновении
бронхообструктивного синдрома излечение
затягивается, и заболевание может
трансформироваться хроническую форму.
У части пациентов изменяется
чувствительность бронхиального древа
к различным раздражителям, что приводит
к мучительному, длительному (до 1,5 мес.)
кашлю. ОБ может осложниться развитием
пневмонии.
Лечение
В
подавляющем большинстве случаев лечение
ОБ осуществляется в амбулаторных
условиях. Госпитализация при ОБ показана
при тяжелом течении (обычно при развитии
бронхиолита или обострении сопутствующих
заболеваний) и необходимости проведения
дифференциальной диагностики.
Немедикаментозное
лечение:
1. Устранение
воздействия факторов окружающей среды
— отказ от курения, в том числе и устранение
пассивного курения, проветривание и
уборка помещения.
2. Применение
средств, уменьшающих кашель и улучшающих
отделение мокроты (горчичники, растирания,
паровые ингаляции, ингаляции ментола,
эвкалипта).
Медикаментозное
лечение:
1. Антибактериальная
терапия
Антибиотикотерапия
при неосложненном ОБ не показана,
поскольку часто он имеет вирусную
этиологию. Неоправданная антибиотикотерапия
неэффективна и приводит к росту
лекарственной устойчивости микроорганизмов
и повышению затрат на лечение.
Лишь
у ограниченного числа больных при
подозрении на хламидийную или
микоплазменную этиологию ОБ (молодой
возраст, наличие сухого кашля, указание
на заболевание хламидиозом в семье или
на работе) возможно назначение современных
макролидов (кларитромицин, азитромицин)
сроком на 10-14 дней; при подозрении на
коклюш (при указании на контакт с больным
у иммунизированных лиц) назначают
эритромицин 1-2 г в сутки сроком на 7-14
дней.
2. Противовирусная
терапия
С
учетом вирусной этиологии ОБ в течение
первых двух дней возможно назначение
противовирусных средств (амантадин,
ремантадин, занамивир, озельтамивир на
3-5 дней) с осторожностью назначают
занамивир у больных с ХОБЛ, так как
препарат может снизить бронхиальную
проходимость.
3. Противовоспалительная
терапия
Основной
причиной кашля при ОБ является
воспалительный процесс. Противовоспалительный
препарат фенспирид (эреспал) назначают
в дозе 80 мг 2-3 раза в сутки сроком на 7-10
дней.
4. Противокашлевые
средства
Назначают
в первые дни заболевания при мучительном
сухом кашле; возможно назначение средств
центрального (синекод по 1 драже 2 раза
в день) или периферического (либексин
по 0,1 г 3-4 раза в день) действия. Однако
при наличии мокроты эти средства могут
препятствовать ее отхождению.
5. Отхаркивающие
средства
Показаны
для облегчения отхождения мокроты,
улучшения ее реологических свойств и
восстановления мукоцилиарного транспорта.
При
длительности заболевания более 1 мес и
отсутствии эффекта от проводимой терапии
необходимо исключить другие причины
затяжного кашля.
Экспертиза
трудоспособности
Ориентировочная
продолжительность временной
нетрудоспособности при ОБ составляет
5-7 дней. Она может увеличиваться в
холодное время года, при наличии
производственных вредностей и вредных
условий труда (например, во вдыхаемом
воздухе присутствуют токсические и
раздражающие вещества). Кашель может
беспокоить пациента до 1-1,5 мес, и если
он не мешает труду пациент может быть
признан трудоспособным.
Профилактика
Профилактика
предусматривает проведение мероприятий,
направленных на снижение риска вирусной
инфекции, вызывающей острые респираторные
заболевания.
К
ним относятся: 1)
соблюдение правил личной гигиены (уровни
доказательности А и В); 2) ежегодная
противогриппозная вакцинация (уровни
доказательности А и В); 3) профилактическое
назначение противогриппозных лекарственных
средств (уровни доказательности А и В).
Соседние файлы в предмете [НЕСОРТИРОВАННОЕ]
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #


