Ступенчатый подход к базисному лечению бронхиальной астмы у детей
В основе лечения бронхиальной астмы лежит ступенчатый подход. Для этого разработано пять ступеней, где определены стратегии терапии в зависимости от клинического течения, наличия обострений или возможности их развития, степени контроля над заболеванием. Преимущество такого подхода заключается в том, что он дает возможность достигать высокой степени контроля над бронхиальной астмой, применяя лекарства в минимальном объеме.
Принципы ступенчатого лечения бронхиальной астмы
Бронхиальная астма – хроническое воспаление бронхов аллергического происхождения, которое может возникать в любом возрасте. К сожалению, полностью излечить эту болезнь нельзя, но возможно взять ее под контроль и жить полноценной жизнью. Достигается это с помощью элиминации провоцирующих факторов и подбора оптимального поддерживающего лечения. Именно для выбора минимального объема медикаментов, их дозировки при максимальном контроле симптомов и прогрессирования патологии разработана ступенчатая терапия бронхиальной астмы.
 5 ступеней лечения астмы GINA
5 ступеней лечения астмы GINA
Основные принципы такого подхода к лечению:
- подбор оптимального медикаментозного лечения совместно с пациентом и его близкими;
- непрерывная оценка клинического течения болезни, уровня ее контроля;
- своевременная коррекция терапии;
- при отсутствии клинического эффекта – переход на более высокую ступень;
- при полном контроле над заболеванием в течение 3 мес. – переход на уровень ниже;
- если при среднетяжелом течении бронхиальной астмы не было базисной терапии, то лечение начинается со 2-й ступени;
- при неконтролируемом заболевании начинают с 3-й ступени;
- если необходимо, применяются препараты неотложной помощи на любом этапе лечения.
На каждом уровне выполняется терапевтический цикл, который включает оценку степени контроля над болезнью, курс терапевтических мероприятий, направленных на достижение высокого контроля и мониторинг состояния для поддержания периода ремиссии.
Пять ступеней терапии астмы
Перед началом терапии специалист определяет уровень контроля заболевания на основании данных объективного осмотра, анализа жалоб, частоты обострений, результатов функциональных методов диагностики. Таким образом, бронхиальная астма может быть:
- контролируемая – дневные приступы не чаще 2-х раз в неделю, с необязательным применением средств неотложной терапии, обострений нет, функция легких не нарушена, обострений нет;
- частично контролируемая (персистирующая) – симптомы болезни возникают чаще 2 раз в неделю, в том числе ночью, требуют неотложной терапии, обострения не реже 1 раза в год, функция легких снижена, активность умеренно нарушена;
- неконтролируемая (тяжелая) – приступы возникают днем и ночью, могут быть неоднократными, активность снижена, функция легких нарушена, обострения происходят каждую неделю.
Исходя из степени контроля выбирают определенный уровень терапии. Каждая ступень содержит вариант базисного лечения и альтернативного. На любом этапе пациент может применять лекарства неотложной терапии короткого или длительного действия.

Первая ступень
Этот уровень подходит пациентам с контролируемой бронхиальной астмой. Лечение включает применение по потребности (при развитии приступа удушья) бета2-агонистов быстрого действия в ингаляционной форме. Как альтернативное лечение применяются ингаляции антихолинергических средств или прием внутрь короткодействующих бета2-агонистов или теофиллинов.
Этот же подход к лечению используется при бронхоспазме, который спровоцирован физической нагрузкой. Особенно, если это является единственным проявлением заболевания. Для профилактики приступа ингалируют препарат до нагрузки или сразу после нее.
Вторая ступень
На этом и последующих уровнях пациентам необходимо регулярно использовать поддерживающую терапию и средства неотложной помощи при приступах. В любом возрасте допустимо назначение низкодозированных гормональных средств в ингаляционной форме. Если их прием невозможен из-за неприятия пациентом, выраженных побочных эффектов или при хроническом рините, то в качестве альтернативы назначают антилейкотриеновые препараты.
Третья ступень
Взрослым пациентам назначают комбинацию ингаляционного глюкокортикостероида (ИГКС) в низкой дозе и длительно действующего бета2-агониста. Препараты могут использоваться по отдельности или в составе комбинированной лекарственной формы. Сочетание Будесонида и Формотерола также подходит для купирования острого приступа удушья.
Другой вариант лечения – повышение дозировки ИГКС до средних значений. При этом рекомендуется для лучшей доставки лекарственного вещества, снижения побочных эффектов применять спейсеры. Кроме того, для поддерживающей терапии возможно использование ИГКС совместно с антилейкотиенами или медленным теофиллином.
Четвертая ступень
Если контроль над заболеванием не установлен на предыдущем уровне, то необходимо полное обследование пациента с исключением другого заболевания или установления формы бронхиальной астмы, трудно поддающейся терапии. Рекомендуется по возможности обратиться к специалисту, имеющему большой положительный опыт лечения этой болезни.
Для установления контроля выбирают комбинации ингаляционных гормонов и бета2-агонистов длительного действия, при этом ИГКС назначаются в средних и высоких дозировках. Как альтернатива, к ИГКС в средних дозах могут добавляться антилейкотриены или средние дозы медленного теофиллина.
Пятая ступень
На этом уровне к предшествовавшему лечению добавляют прием внутрь гормональных препаратов системного действия. Такой выбор помогает улучшить состояние пациента, снизить частоту приступов, но вызывает тяжелые побочные эффекты, о которых больной должен быть оповещен. Как вариант терапии могут применяться антитела к иммуноглобулину Е, что достоверно повышает уровень контроля над тяжелой астмой.
Переход ступенью ниже
Мониторинг течения заболевания должен осуществляться регулярно с одинаковыми промежутками времени. После назначения терапии контроль проводится через 3 месяца, а при обострении через 1 месяц. Во время визита к врачу оценивается состояние пациента и решается вопрос о необходимости смены терапевтической ступени.
Переход ступенью ниже с большой вероятностью возможен со 2-3 уровня. При этом постепенно снижают дозу препаратов, их количество (в течение 3 месяцев); при отсутствии ухудшений переходят на монотерапию (2 ступень). Далее при хорошем исходе оставляют только препарат неотложной помощи по требованию (1 уровень). Для перехода на ступень ниже требуется 1 год, в течении которого уровень контроля за заболеванием остается высоким.
Особенности ступенчатого лечения астмы у детей
У детей любого возраста терапия начинается с применения низкодозированных ИГКС (2 ступень). При отсутствии эффекта в течение 3-х месяцев рекомендуется постепенное повышение дозировки препаратов (3 ступень). Для купирования острого приступа используется назначение системных гормональных средств коротким курсом в минимально допустимых дозах.
Для эффективного контроля бронхиальной астмы у детей необходимо тщательно подходить к обучению ребенка (с 6-ти лет) и родителей технике применения ингаляторов. В детском и подростковом возрасте болезнь может быть полностью излечена, поэтому мониторинг состояния и коррекция доз должны проводиться не реже 1 раза в полгода.
Заключение
Ступенчатая терапия бронхиальной астмы позволяет добиться высокого контроля над заболеванием путем назначения минимального объема лекарственных препаратов и постоянного мониторинга состояния пациента. Важно соблюдение основных принципов такого подхода к лечению как специалистом, так и больным.
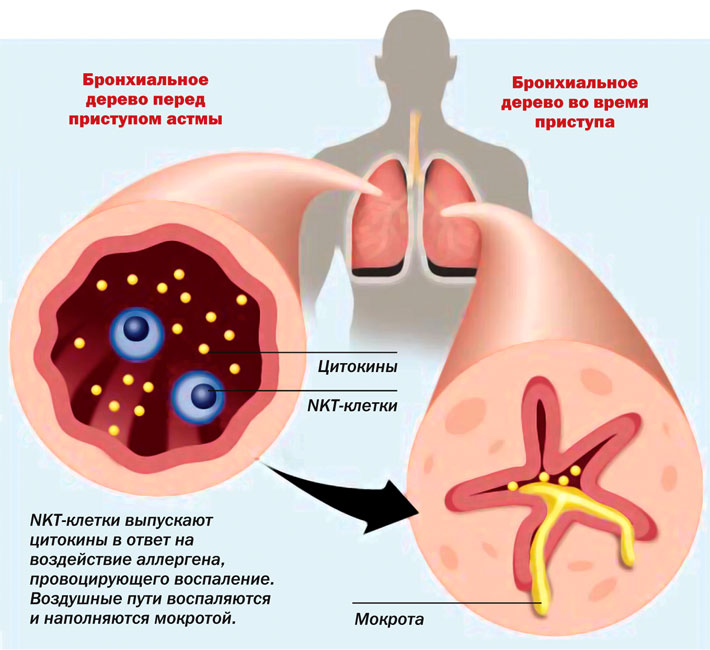
Бронхиальная астма у детей развивается на основе хронического аллергического воспаления бронхов и их гиперреактивности. Характеризуется периодически возникающими приступами затруднённого дыхания или удушья в результате распространённой бронхиальной обструкции, обусловленной бронхоконстрикцией, гиперсекрецией слизи, отёком стенки бронха. Бронхиальная астма, особенно в грудном и раннем возрасте — не единственное заболевание, сопровождаемое периодически возникающими приступами обструкции. Международный консенсус не отождествляет рецидивирующий обструктивный бронхит с бронхиальной астмой, хотя и признаёт, что в ряде случаев так протекает дебют бронхиальной астмы. В отличие от бронхита при бронхиальной астме обострения имеют характер приступа и развиваются (хотя бы в части случаев) в ответ на воздействие неинфекционных аллергенов.
ЭТИОЛОГИЯ И ПАТОГЕНЕЗ
■ Развитие астматического приступа связано с действием причинных ингаляционных аллергенов, но у детей первого года жизни лекарственные и пищевые аллергены играют не меньшую роль.
Основные бытовые и пыльцевые аллергены:
■ клещи рода Dermatophagoides;
■эпидермис кошек, собак, хомяков;
■ шерсть, перо, слюна млекопитающих и птиц;
■ хитин и экскременты тараканов, сухой рыбий корм (дафнии);
■ в сырых помещениях — споры грибов;
■ в конце марта—мае — пыльца деревьев (ольха, берёза, лещина, ива, дуб, тополь);
■ в летние месяцы — пыльца злаковых (тимофеевка, ежа, костёр, пшеница, рожь);
■ в августе—сентябре — сорные травы (амброзия, лебеда, крапива, полынь).
■ У половины больных сенсибилизация поливалентна. Антибиотики (особенно пенициллины), сульфаниламиды, витаминные препараты могут вызвать приступ как во время лечения ими, так и при попадании их в окружающую среду (при производстве) или продукты питания (использование в животноводстве).
■ Ацетилсалициловая кислота (например, аспирин*) и другие НПВС могут вызывать приступы «аспириновой» астмы, что связано не с сенсибилизацией, а с нарушением синтеза простагландинов.
■ Способствовать развитию бронхиальной астмы могут:
■ метеорологические факторы;
■ поллютанты (табачный дым, промышленные выбросы);
■ вирусные инфекции (респираторно-синцитиальные, рино- и другие вирусы), повышающие гиперреактивность бронхов.
■ Желудочно-пищеводный рефлюкс нередко вызывает обструктивные нарушения; рефлюкс выявляют у многих больных бронхиальной астмой. Частым стимулом, вызывающим бронхоспазм и приступы удушья, оказывается физическая нагрузка. Вызвать приступ может и психологический стресс.
диагностика
Критерии диагноза бронхиальной астмы:
■ приступы удушья;
■ астматический статус;
■ астматический бронхит;
■ приступы спастического кашля (часто ночного).
Позитивный аллергологический анамнез: отягощенная наследственность, проявления атопии в прошлом, непереносимость пищевых продуктов, ЛС, положительные кожные пробы в прошлом повышают вероятность диагноза бронхиальной астмы у ребёнка.
Симптоматика приступа бронхиальной астмы складывается из обструкции бронхов (удлинённый выдох и свистящие сухие хрипы, ортопноэ) и признаков, характеризующих степень дыхательной недостаточности.
Критерии оценки тяжести приступа бронхиальной астмы у детей (Национальная программа «Бронхиальная астма у детей. Стратегия лечения и профилактики» М., 1997). Используемый ниже показатель объёма форсированного выдоха за 1 с (ОФВ,) — объём воздуха, изгоняемый с максимальным усилием из лёгких в течение 1-й секунды выдоха после глубокого вдоха. Нормальное значение ОФВ,=75% ЖЕЛ (жизненной ёмкости лёгких).
■ Лёгкий приступ бронхиальной астмы
□ Физическая активность сохранена.
□ Речь сохранена.
□ Состояние сознания: иногда возбуждение.
□ Дыхание учащено.
□ Участие вспомогательных мыши нерезкое
□ Свистящее дыхание: в конце выдоха.
□ Пульс учащен.
□ ОФВ, >80% нормы.
□ раС02 <45 мм рт.ст.
■ Среднетяжёлый приступ бронхиальной астмы
□ Физическая активность ограничена
□ Речь: отдельные фразы.
□ Состояние сознания: возбуждение.
□ Дыхание: экспираторная одышка.
□ Участие вспомогательных мышц выражено
□ Свистящее дыхание: выражено.
□ Пульс учащен.
□ ОФВ, 50-80% нормы.
□ ра02 >60 мм рт.ст. □ paC02 <45 мм рт.ст.
■ Тяжёлый приступ бронхиальной астмы
□ Физическая активность затруднена.
□ Речь затруднена
□ Состояние сознания: возбуждение, испуг.
□ ЧДД >40 в минуту.
□ Участие вспомогательных мышц выражено резко.
□ Свистящее дыхание: резкое.
□ Пульс >120 в минуту.
□ ОФВ, 33-50% нормы.
□ раО, <60 мм рт.ст.
□ РаС02 >45 мм рт.ст.
■ Астматический статус
□ Физическая активность отсутствует.
□ Речь отсутствует.
□ Состояние сознания: спутанность, кома.
□ Дыхание: тахи- или брадипноэ.
□ Участие вспомогательных мышц: парадоксальное дыхание.
□ «Немое лёгкое».
□ Тахи- или брадикардия.
□ ОФВ, <33% нормы.
Степень тяжести бронхиальной астмы. В детском возрасте часто наблюдают атопическую форму бронхиальной астмы. Наиболее тяжело протекает астматический статус, при котором обструкция связана не только и не столько с бронхоспазмом, сколько с гиперсекрецией слизи и
экссудата. Богатый белком экссудат заполняет мелкие бронхи и часто формирует их слепки. Соответственно дыхательные шумы исчезают, создавая картину «немого лёгкого». Такое состояние чревато остановкой дыхания.
Критерии тяжести бронхиальной астмы у детей
Признаки | Лёгкая | Среднетяжёлая | Тяжёлая |
Частота приступов | < 1 в месяц | 3—4 в месяц | >1 в неделю |
Характер приступа | Лёгкий | Среднетяжёлый, с нарушением функции внешнего дыхания (ФВД) | Тяжёлый или астматический статус |
Ночные приступы | Редкие или нет | 2—3 раза в неделю | Почти ежедневно |
Физическая активность | Нормальная | Снижена | Резко снижена |
Колебания пиковой скорости выдоха (ПСВ) | <20% в сутки | 20-30% в сутки | >30% в сутки |
Характер ремиссии | Без симптомов, норма ФВД | Неполная: клинически и по показателям ФВД | С дыхательной недостаточностью |
Ремиссия | 3 и более месяца | 2—3 мес | 1—2 мес |
Физическое развитие | Ненарушено | Не нарушено | Отставание |
Способ купирования приступов | Спонтанно или одной дозой бронхолитика | Бронхолитики в ингаляциях, в/в, в/м, иногда ингаляционные глюкокортикоиды | В/в, в/м бронхолитики + глюкокортикоиды |
Лечение
Ступенчатый подход к базисному лечению бронхиальной астмы у детей*
Ступень 1 Лёгкая | Ступень 2 Среднетяжёлая | Ступень 3 Тяжёлая |
Базисная терапия, направленная на предупреждение приступа | ||
Стабилизаторы мембран тучных клеток | Стабилизаторы мембран тучных клеток, при малой эффективности в течение 6—8 нед — средние дозы ингаляционных глюкокортикоидов | глюкокортикоиды — высокие дозы. При неполном контроле повысить их дозу или + пероральные глюкокортикоиды (1-2 нед) |
Пролонгированные: теофиллины или β2-адреноагонисты | ||
Симптоматическое лечение (для быстрого купирования симптомов) | ||
Эпизодически: β2-адреноагонисты и (или) ипратропия бромид или аминофиллин 5 мг/кг | β2-адреноагонисты до 4 раз в сутки и (или) ипратропия бромид или аминофиллин в разовой дозе 5 мг/кг | |
В условиях скорой помощи препаратами выбора являются β2- адреноагонисты, предпочтительно в форме ингаляций через небулайзер.
■ Дексаметазон в/м в дозе 0,6 мг/кг массы тела или
■ Сальбутамол в виде:
— дозированного аэрозоля по 1—2 дозы 3—4 раза в сутки или
— ингаляций через небулайзер по 1,25—2,5 мг 3—4 раза в сутки или
— внутрь в дозе 3—8 мг/сут или
■ Фенотерол:
— дозированный аэрозоль (например, беротек Н*) 2 дозы (200 мкг), повторно 1 доза (100 мкг) через 5 мин или
— беротек* — раствор для ингаляций через небулаизер 1 мг/мл фенотерола: детям до 6 лет 50 мкг/кг (10 капель соответствуют 0,5 мл), детям 6—14 лет — до 1,0 мл (20 капель), 3-4 раза в день или
■ Фенотерол + ипратропия бромид:
— дозированный аэрозоль (беродуал*: в 1 дозе 50 мкг фенотерола и 20 мкг ипратропия бромида) по 1-2 ингаляции 2-3 раза в сутки;
— беродуал* — раствор для ингаляций через небулаизер (в 1 мл 0,5 мг фенотерола и 0,25 мг ипратропия бромида): детям до 6 лет до 50 мкг/кг фенотерола (10 капель соответствуют 0,5 мл) на приём, детям 6-12 лет — 10-40 капель на приём 3 раза в день.
□ Если ребёнок применяет дозированные аэрозоли, их лучше вводить через спейсер по 1—2 дозы каждые 20 мин в течение 1 часа.
□ При отсутствии небулайзера β2-адреноагонист можно вводить в/м, при нетяжёлых приступах — внутрь.
□ Добавление ипратропия бромида [атровент* — 20 мкг/доза, беродуал* (МНН: фенотерол + ипратропия бромид)] повышает эффективность лечения.
□ Лечившиеся ранее по поводу астматического статуса дети должны получить дозу глюкокортикоида (дексаметазон в/м) в начале даже нетяжёлого приступа или, по крайней мере, при отсутствии эффекта от первой дозы β2-адреноагониста.
■ При нетяжёлых приступах, снимаемых β2-адреноагонистами, госпитализация не показана. По окончании приступа глюкокортикоиды отменяют сразу, так как кратковременное их введение не влияет на функции надпочечников. Дальнейшее лечение на фоне базисной терапии, определяемой по степени тяжести бронхиальной астмы, проводят β2-адреноагонистами. Интенсивность лечения зависит от стойкости симптоматики.
Вместо β2-адреноагонистов допустимо применение эуфиллина* (МНН: аминофиллин) внутрь в разовой дозе 4—5 мг/кг (максимально) при 3— 4 приёмах в сутки. Эуфиллин* часто даёт побочные реакции, поэтому необходимо тщательное наблюдение.
■ При тяжёлом приступе и астматическом статусе показана госпитализация. На догоспитальном этапе на фоне оксигенации и гидратации по показаниям (в/в со смесью равных частей 0,9% р-ра натрия хлорида и 5% р-ра декстрозы 10—20 мл/кг в течение 3—5 ч) вводят:
□ β2-адреноагонисты каждые 20 мин;
□ глюкокортикоиды в/в или в/м в высоких дозах;
□ фторированные глюкокортикоиды (дексаметазон) и гидрокортизон часто более эффективны, чем преднизолон.
Глюкокортикоидные препараты
Препарат | Доза внутрь | Доза парентерально |
Гидрокортизон | 5 мг/(кгхсут) | в/м 25мг/(кгхсут) |
Преднизолон | 1-2 мг/(кгхсут) | в/м, в/в 5-10 мг/(кгхсут) |
Триамцинолон | 0,5-1,0 мг/(кгхсут) | |
Метилпреднизолон | 2—4 мг/(кгхсут) | При шоке в/в до 30 мг/кг на одно введение |
Дексаметазон | 0,1-0,2 мг/(кгхсут) | в/м, в/в 0,5— 1,0 мг/(кгхсут) |
□ При отсутствии от этой терапии в течение часа эффекта вводят эуфиллин* в/в:
— начальная доза 5 мг/кг за первые 30 мин инфузии;
— далее по 1 мг/кг/ч капельно или дробно каждые 4-6 ч.
□ Во время приступа, особенно тяжёлого, следует избегать седативных средств, а также муколитиков (ацетилцистеин), которые могут усилить обструкцию. Антибиотики назначают только при наличии явного очага бактериальной инфекции.
□ Контроль за лечением приступа бронхиальной астмы осуществляют по степени выраженности объективных признаков (диспноэ, участие вспомогательных мышц, выраженность дыхательных шумов, пневмотахометрия, при тяжёлых приступах — газовый состав крови).
□ Важно разъяснить родителям нецелесообразность и опасность применения неэффективных препаратов [но-шпа* (МНН: дротаверин) папаверин, бронхолитин* (глауцин + эфедрин + базиликовое масло)], что препятствуют эффективному лечению. Популярная фитотерапия (лекарственные травы) может быть опасной при пыльцевой сенсибилизации. Немедикаментозные методы лечения: дыхательные приёмы, физиотерапия, акупунктура, спелеотерапия, — можно использовать, но не как самостоятельные, а только как вспомогательные методы на фоне базисной терапии. Снятие лёгкого приступа с помощью некоторых из них возможно, но вряд ли целесообразно при наличии простых и безопасных современных препаратов, действующих быстрее и надёжнее.
_______________________
ОФВ — объем форсированного выдоха
ФВД — функции внешнего дыхания
ПСВ — пиковая скорость выдоха