Степень тяжести бронхиальной астмы определяется

Бронхиальная астма является недугом с хроническим течением. Она опасна для жизни больного из-за приступов удушья и оказывает существенное воздействие на работу сердца, сосудистой и дыхательной систем. Такое действие обусловлено приступами бронхиальных спазмов, которые вызывают сбои в дыхании, отеками слизистых оболочек и увеличением секреции слизи в бронхиальном дереве.
Данное заболевание встречается очень часто – им поражено до 10% всего населения планеты. При этом особую категорию риска составляют дети – бронхиальная астма диагностируется у 12-15% маленьких пациентов. Заболевание может классифицироваться по множеству признаков, поэтому выделяют разные виды, формы и фазы. Эффективность терапии и прогноз зависят во многом от степени тяжести недуга.
О заболевании
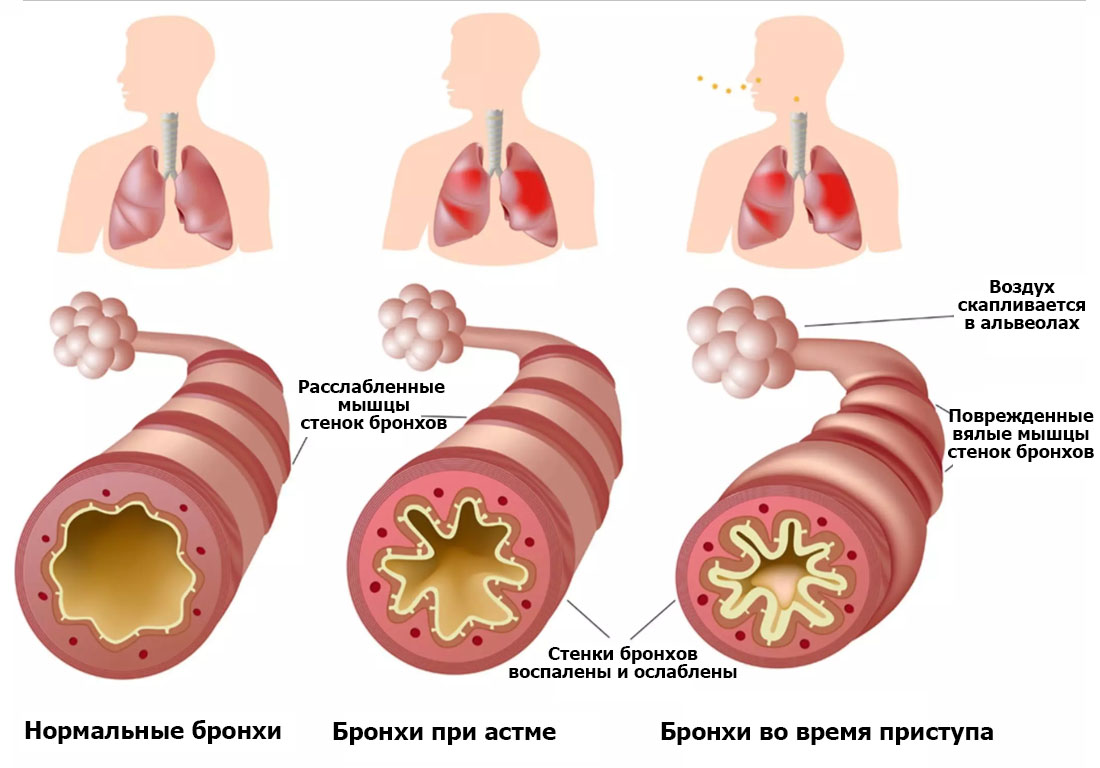
Бронхиальную астму относят к категории заболеваний, провоцируемых аллергической реакцией на отдельные раздражители, в результате чего нарушается дыхание пациента. Спазм бронхов, отечность их слизистых оболочек, усиление секреции слизи приводит к уменьшению поступления в легкие кислорода, вследствие чего происходит удушье.
Возникает заболевание чаще всего из-за чрезвычайной чувствительности к аллергенам, которые в большом количестве присутствуют во внешней среде. Часто встречается тяжелая форма, которую приобретает бронхиальная астма из-за отсутствия квалифицированного лечения.
Симптомы и особенности течения бронхиальной астмы
Основа недуга – гиперреактивность бронхов при воздействии внешних раздражителей. Это очень сильная реакция, сопровождающаяся сужением просвета при формировании отека и продуцировании слизи в большом количестве. К таким процессам приводит несколько групп факторов. Во-первых, это причины внутреннего происхождения, которые обусловливают прогрессирование недуга:
- генетические предпосылки – присутствие в кругу родственников лиц, страдающих подобным недугом или аллергиями;
- чрезмерная масса тела, поскольку при ожирении диафрагма расположена высоко, а легкие вентилируются в недостаточной степени;
- половая принадлежность – мальчики больше предрасположены к болезни из-за узости просветов бронхов, хотя в зрелом возрасте недугу больше подвержены женщины.
Во-вторых, существуют факторы внешнего происхождения, которые провоцируют развитие заболевания. Это аллергены, которые вызывают реакцию организма в области бронхиального дерева:
- частицы пыли в помещении;
- продукты и отдельные ингредиенты – шоколад, морепродукты, молочные продукты, орехи и т. д.;
- шерсть домашних любимцев, птичьи перья;
- плесень или грибки в помещениях;
- медикаментозные средства.
Аллергический тип

Не является редкостью аллергическая реакция на несколько типов раздражителей. При этом не следует забывать и о триггерах, т. е. факторах, которые могут непосредственно провоцировать спазмы в бронхах. К ним относят:
- дым при курении табачных изделий;
- слишком высокие физические нагрузки;
- разное по частоте и регулярности взаимодействие со средствами бытовой химии – порошками, парфюмерными продуктами, чистящими средствами;
- вещества-загрязнители окружающей среды, например выхлопы автомобилей, выбросы промышленных предприятий;
- особенности климатических условий – чрезмерно сухой или холодный воздух;
- инфекционные недуги респираторного типа.
Бронхиальная астма во многих случаях может развиваться как обычный бронхит, и не все врачи сразу идентифицируют недуг. Среди симптомов выделяются:
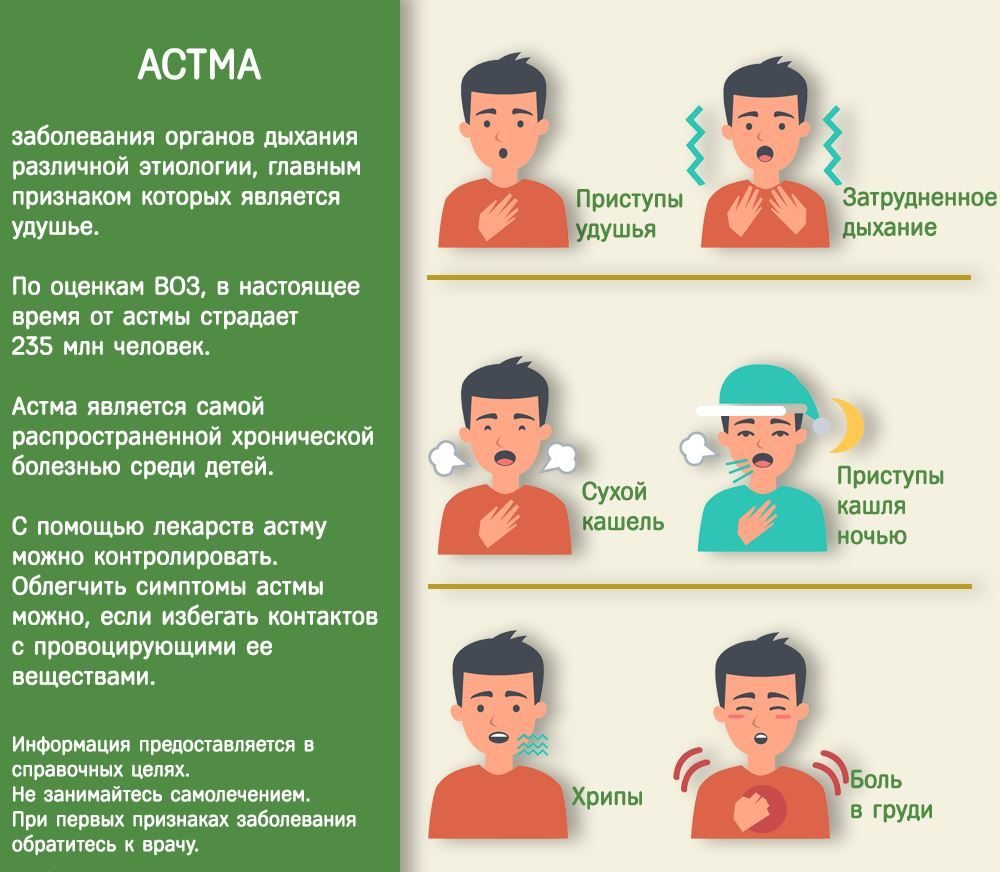
- приступы удушья;
- сильная одышка, сопровождающаяся кашлем;
- затрудненное дыхание со слышимыми свистами и хрипами;
- ощущение тяжести в груди.
Особенности проявления симптоматики
Эти типичные признаки недуга могут самопроизвольно исчезать. В некоторых случаях они устраняются вследствие приема медикаментов с противовоспалительным эффектом. Симптомы могут проявляться вариативно, однако характерной для заболевания является повторяемость обострений под действием аллергенов, вследствие повышения влажности воздуха, снижения температуры или больших нагрузок.
При бронхиальной астме возникают приступы, сопровождающиеся удушьем и кашлем. Их провоцируют воспалительные процессы иммунного характера, которые активизируются под действием аллергенов или из-за поражения организма возбудителями респираторных заболеваний.
На следующем этапе продуцируются биологически активные вещества, происходит изменение тонуса мышц бронхов, что сопровождается нарушением их функций. Результатом становятся развитие отека слизистой оболочки бронхов, изменение количества выделяемого секрета при одновременно происходящих спазмах гладкой мускулатуры.
Во время приступа астмы увеличивается вязкость выделяемого секрета, который начинает закупоривать просветы бронхов. Продвижение воздуха по ним становится затрудненным. Сложность выдоха провоцирует проявление одышки экспираторного характера. Именно на этот специфический признак недуга следует обращать внимание в первую очередь. Результатом становится появление свистов и хрипов при дыхании.
При отсутствии лечения может развиваться тяжелая форма бронхиальной астмы — становится более выраженной симптоматика и усложняется купирование приступов удушья. Поэтому своевременная диагностика и адекватное лечение становятся залогом быстрого облегчения состояния больного, увеличения длительности периода ремиссии. Чтобы оценить степень бронхоспазма, применяются разнообразные методы, например:
- спирография, оценивающая объемные характеристики дыхания;
- пикфлоуметрия для измерения максимальной объемной скорости выдоха.
Заниматься самолечением при бронхиальной астме недопустимо, поскольку это может вызвать осложнения, а приступ удушья способен привести даже к летальному исходу. Устранить приступ собственными силами можно исключительно в случаях недуга атопического типа, когда проблема провоцируется цветением растительности во время отдельных сезонов.
Особенность течения заболевания состоит в том, что на раннем этапе оно не всегда может точно диагностироваться. Часто ставится ложный диагноз «бронхит», а поэтому адекватное лечение в этот период не назначается. Все терапевтические усилия оказываются безрезультатными.
Классификация заболевания по степени тяжести
Течение недуга характеризуются сменяющимися периодами обострения и временного затишья (ремиссии). При этом важно правильно оценить тяжесть заболевания. Сделать это можно при помощи нескольких параметров:
- число наблюдающихся приступов ночью в течение недели;
- общее число приступов, которые возникают днем на протяжении недели;
- частота и длительность применения лекарственных средств с краткосрочным эффектом типа «бета2-агонисты»;
- проблемы со сном и ограничения в физической активности пациента;
- значения параметров ОФВ1 и ПОС и их динамика при обострении недуга;
- изменения показателя ПОС на протяжении суток.
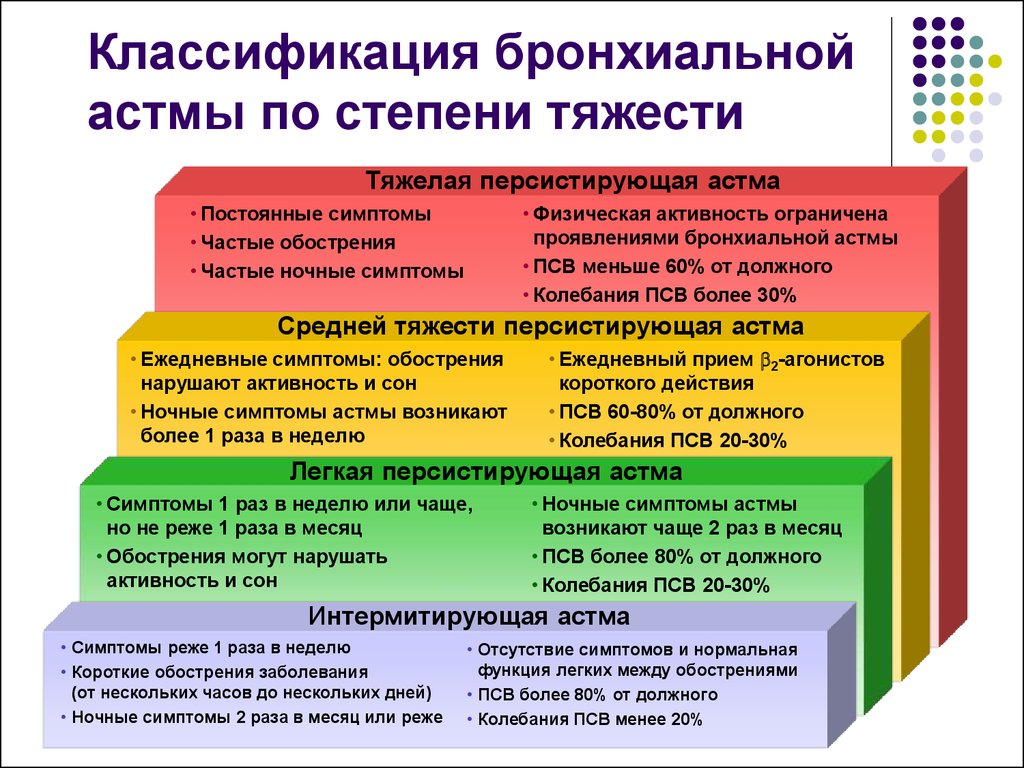
Тяжесть недуга может быть разной, поэтому при классификации бронхиальной астмы выделяют такие виды:
- недуг с интермиттирующим типом течения (периодический);
- заболевание персистирующего типа с легким течением;
- персистирующая астма с проявлениями средней тяжести;
- тяжелая астма персистирующего типа.
Интермиттирующая астма

Бронхиальная астма легкой степени может иметь интермиттирующее течение. В этом случае обострения недуга являются краткосрочными, возникающими эпизодически. Длительность составляет несколько часов, но может достигать и нескольких суток.
Дневные проявления удушья в виде одышки или кашлевого синдрома возникают реже 1 раза в течение 1 недели. А вот ночью приступ может случиться до 2 раз за 30 дней. Скорость выдоха на пиковом уровне равна 80% от базового нормального значения. Суточные колебания скорости не превышают 20%.
Во время ремиссии астма в такой форме никак не проявляется, симптомы попросту отсутствуют, благодаря чему функционирование легких остается в норме.
Обычно приступы начинаются вследствие непосредственного взаимодействия с аллергенами. Также может быть обострение из-за простудных недугов. Пациенты отмечают, что обострение случается после бытовых работ, связанных с уборкой в помещении или на улице.
Вдыхание пыльцы растений, общение с животными, действие запахов или дыма от сигарет становятся провокаторами приступа. В этом случае особых изменений в состоянии пациента не наблюдается, активность не падает, речь не изменяется. Однако на некоторые признаки стоит обратить внимание:
- увеличенная длительность выдоха;
- тяжелое дыхание;
- появление слабых свистов во время выдоха;
- дыхание становится более жестким, возникают признаки хрипов;
- сердцебиение ускоряется.
Особенности интермиттирующего типа

В данной форме недуг выявляется недостаточно часто. Это обусловлено рядом факторов:
- Невыраженность симптоматики и отсутствие существенных изменений в самочувствии приводит к игнорированию признаков самими больными.
- Эпизодическая астма по своей симптоматике схожа с другими недугами, поражающими органы дыхания.
- Провоцирующие факторы оказывают смешанное воздействие – заболевание становится результатом действия аллергенов и инфекционных болезней.
Постановка диагноза проводится при помощи обследований:
- общих анализов крови и мочи;
- кожных аллергопроб;
- рентгенологического исследования органов грудной полости;
- оценки функциональных параметров внешнего дыхания под воздействием бета2-агонистов.
Легкая персистирующая
Для легкого течения бронхиальной астмы в данной форме характерна скорость выдоха на пиковом уровне до 80% от первоначального базового уровня. На протяжении 24 часов данный показатель может меняться в пределах 30%. Приступы удушья, сопровождающиеся кашлем и одышкой, происходят не более 1 раза в день, но могут быть реже – всего 1 раз в неделю.
Ночные приступы случаются не чаще двух раз в течение 30 дней. Проявляющиеся симптомы, связанные с обострением недуга, непосредственно влияют на работоспособность пациента, могут снижать активность в течение дня, ухудшать сон ночью.
Персистирующая средней тяжести

Астма в среднетяжелой форме проявляется симптоматикой, которая негативно воздействует на активность больного в течение дня и его сон в ночной период. Если дневные приступы происходят практически ежедневно, то ночью удушье наблюдается не реже 1 раза в течение недели. Пиковая скорость при выдохе составляет 60-80% от требуемого уровня.
Для астмы средней тяжести характерны следующие особенности:
- показатели проходимости бронхов существенно ухудшены – дыхание приобретает жесткость, отмечается отдышка, выдох затруднен;
- слышны четкие хрипы;
- в процессе кашля может выделяться мокрота;
- грудная клетка бочкообразная, при перкуссии слышен коробочный звук;
- нагрузка физического характера сопровождается одышкой;
- симптомы заболевания проявляются и в период отсутствия приступа.
Приступы удушья случаются часто, они могут угрожать жизни. Пациент испытывает сильный страх, его кожный покров бледнеет, а носогубный треугольник приобретает оттенок синюшности. Во время приступа человек наклоняется вперед и опирается руками, например, о стол, при дыхании используется дополнительная мускулатура.
Тяжелая персистирующая астма

Астма носит смешанный характер. Провоцирующими факторами выступают триггеры в виде аллергических раздражителей и инфекции. Обострения достаточно частые, приступы могут повторяться каждый день и каждую ночь. Пиковая скорость при выдохе не превышает 60% от нормы. Колебания могут превышать 30%.
Состояние больного очень тяжелое. Физическая активность ограничена, бронхоспазмы проявляются в спонтанной форме без видимых причин. Обострения отличаются высокой частотой и интенсивностью. Тяжелое течение бронхиальной астмы не поддается контролю со стороны пациента. Для мониторинга состояния каждый день проводится пикфлоуметрия.
Приступ характеризуется рядом проявлений:
- нарушения дыхания;
- устойчивая тревожность, нарастание паники, страха, появление холодного пота;
- вынужденная поза пациента;
- свистящие звуки при дыхании, которые можно услышать на расстоянии;
- повышение артериального давления и появление тахикардии;
- сильные хрипы сухого или влажного типа при дыхании.
Терапия астмы тяжелого течения не всегда эффективна, а поэтому может наблюдаться развитие астматического статуса, когда необходимо применение специальных аппаратов для поддержания жизненно важных процессов. Причиной такого состояния могут быть:
- массированное воздействие аллергена;
- присоединение ОРВИ;
- передозировка бета2-агонистами;
- резкое изменение лечения, отказ от гормональных средств.
Астматический статус развивается, если приступ не удается купировать на протяжении 6 часов. При этом содержание кислорода в крови падает, происходит накопление углекислого газа, прекращается выведение мокроты из бронхов. Лечение проводится исключительно в стационарных условиях.
Лечение бронхиальной астмы

Эффективность терапии интермиттирующей астмы зависит от правильности лечения. На ранних стадиях требуется создать условия для предотвращения прогрессирования недуга и максимального увеличения периодов ремиссии. Врачи назначают бета2-агонисты с коротким периодом действия, а также теофиллины. Цель – купирование приступов и предотвращение ухудшения состояния.
Препараты назначаются в форме ингалятора или таблеток для перорального приема. Обычно их употребляют перед нагрузками или до взаимодействия с раздражающими компонентами. Для повышения эффективности лечения пациенту рекомендуется изменить образ жизни. Антивоспалительные средства обычно не применяются.
Основные направления в лечении
Больные астмой в легкой персистирующей форме уже требуют серьезного ежедневного лечения. Профилактика обострений проводится с помощью кортикостероидов в форме ингаляторов, а также препаратов с кромогликатом натрия, недокромилом, теофиллинов.
Дозировка кортикостероидов на начальном этапе составляет 200-500 мкг в сутки. При прогрессировании недуга дозу повышают до 750-800 мкг ежедневно. Перед сном следует использовать бронходилататоры продолжительного действия.
Больные астмой средней персистирующей степени вынуждены каждый день принимать бета2-агонисты и противовоспалительные медикаментозные препараты. Такая комплексная терапия позволяет предотвратить ухудшение состояния пациента. Назначаются беклометазона дипропионат, а также другие ингаляторы-аналоги, содержащие кортикостероиды.
Дозировка — 800-2000 мкг (в каждом случае — подбирается индивидуально!). Однако и без употребления бронходилататоров длительного действия не обойтись. Они оказываются незаменимыми при ночных приступах. В курс терапии включаются теофиллины.
При тяжелом течении бронхиальной астмы курс терапии направлен на смягчение симптоматики. Назначают прием таких препаратов:
- Кортикостероиды в больших дозах. Приемлемой на начальном этапе дозой считается та, что обеспечивает контроль симптоматики. После появления эффекта дозировка часто уменьшается. Врачи назначают глюкокортикостероиды системного действия. Форма этих препаратов различна – это могут быть ингаляторы с аэрозолем, таблетки, капли.
- Бронхолитики. К этим препаратам относятся средства разных групп. Предпочтение отдается метилксантинам и бета2-агонистам. Дадут определенный эффект холинолитики.
- Нестероидные противовоспалительные средства. Использование данных медикаментов связано со смешанной этиологией недуга – астма возникает из-за аллергенов, физических нагрузок, климатических условий. Применяют препараты с кромогликатом или недокромилом натрия.
Лечение тяжелой астмы проводится с использованием лекарств, которые часто обладают существенными побочными эффектами и противопоказаниями. В большинстве случаев лечение ведется в условиях стационара.
Особенности у детей
Для детей характерна атопическая форма недуга. Она непосредственно связана с аллергическими проявлениями. Провоцирующим фактором выступают проблемы с питанием в течение первых лет жизни и условия окружающей среды. В этот период требуется:
- обеспечить регулярное и непрерывное грудное вскармливание новорожденных;
- вводить прикорм не раньше, чем малыш достигнет 6-месячного возраста, причем необходимо исключать продукты, которые могут вызвать аллергию;
- создать наилучшие условия для жизни и развития малыша;
- исключить воздействие провоцирующих аллергию факторов, например, сигаретного дыма или агрессивной бытовой химии;
- своевременно диагностировать и лечить болезни органов дыхания у малышей.
Взрослые пациенты сталкиваются с астмой как осложнением болезней органов дыхания в хронической форме или последствием длительного воздействия вредных условий окружающей среды – табачного дыма, выхлопов авто, промышленных выбросов. Поэтому следует своевременно исключить эти факторы и начать лечение болезней системы дыхания.
Профилактика осложнений

Важно принимать меры, направленные на уменьшение тяжести недуга и предотвращение обострения. Это особенно важно, если у пациентов диагностирована бронхиальная астма в тяжелой степени. Для этого целесообразно исключить контакт с аллергеном, который предварительно надо точно выявить. Чтобы уменьшить вредное воздействие аллергенов, следует:
- регулярно проводить влажную уборку, не реже 1-2 раз в 7 дней;
- в жилье астматиков исключить наличие ковровых изделий, мягкой мебели, предметов, на которых может оседать пыль;
- стирать постельное белье еженедельно с использованием горячей воды и хозяйственного мыла;
- применять чехлы для подушек или матрацев;
- уничтожать насекомых;
- не включать в рацион продукты, провоцирующие аллергическую реакцию организма.
Все указанные меры помогут не допустить развитие недуга и повысить эффективность терапии.
Профилактика приступов бронхиальной астмы
В комплекс мероприятий включаются действия по предотвращению аллергических реакций и недугов органов дыхательной системы.
Они особенно важны для лиц со склонностью к аллергии, а также людей в состоянии предастмы, когда заболевание еще не развилось. Профилактические мероприятия необходимы для:
- лиц с наследственной предрасположенностью к астме;
- пациентов с аллергическими реакциями;
- лиц с иммунологически доказанной сенсибилизацией.
Им нужна терапия, направленная на десенсибилизацию, с использованием препаратов противоаллергического действия.
На современном этапе не представляется возможным полностью «излечить болезнь», поэтому основной целью лечения астмы является достижение и поддержание оптимального ее контроля.

Содержание:
- Степени тяжести
- Уровни и критерии контроля
- Тяжелая и неконтролируемая астма
- План само выведения
Бронхиальная астма является хроническим воспалительным заболеванием дыхательных путей с прогрессирующим течением. В связи с этим, у большинства пациентов симптомы астмы наблюдаются на протяжении всей жизни.
На современном этапе не представляется возможным полностью «излечить болезнь», поэтому основной целью лечения астмы является достижение и поддержание оптимального ее контроля. Понятие «контроль астмы» включает в себя не только отсутствие клинических проявлений болезни, потребности в «спасательной» терапии, снижения функции легких, но также и предотвращение отдаленных рисков, таких как обострение болезни и побочные эффекты приема лекарственных препаратов.
Успешное лечение и контроль бронхиальной астмы не возможно без установления партнерских, доверительных отношений между врачом и пациентом. Основная задача врача – это, прежде всего, правильное определение степени тяжести заболевания и выбор соответствующей базисной противовоспалительной терапии. Тем не менее, значительная часть работы лежит именно на больном, и от его стараний во многом зависит дальнейший прогноз и течение заболевания.
Степени тяжести астмы
Бронхиальную астму классифицируют по разным критериям, но с практической точки зрения наиболее целесообразна классификация болезни по форме и по степени тяжести. Именно такой подход обеспечивает оптимальный подбор лечебных мероприятий и план ведения больного.
По форме бронхиальную астму разделяют на: аллергическую (атопическую), неаллергическую и смешанную.
Степень тяжести астмы до начала лечения определяется на основании оценки клинической картины и показателей функции внешнего дыхания по следующим показателям:
- Число ночных эпизодов за неделю. Эпизоды — это приступы, сопровождающееся свистящими хрипами, кашлем, затруднением дыхания
- количество дневных эпизодов в день и за неделю
- выраженность нарушений ночного сна и дневной активности
- значения пиковой скорости выдоха (ПСВ), объема форсированного выдоха в первую секунду (ОФВ1) и их сравнение с нормальными или лучшими персональными показателями, колебания ПСВ и ОФВ1 за сутки. Для измерения ПСВ используется метод пикфлуометрия, ОФВ1 — спирометрия.
Классификация бронхиальной астмы по тяжести:
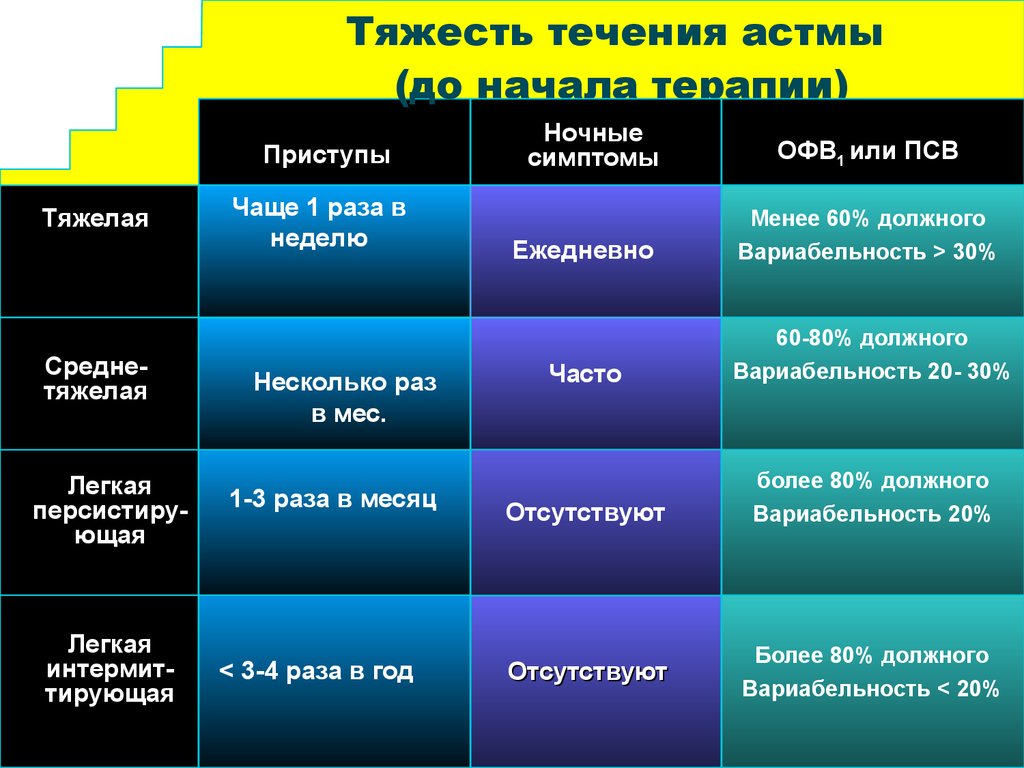
- Интермитирующая астма: Обострения короткие; дневные симптомы появляются реже 1 раза в неделю; ночные симптомы не более 2 раз в месяц; ОФВ1 или ПСВ≥80% от должного, суточные колебания ПСВ менее 20%.
- Персистирующая легкая астма: Обострения нарушают физическую активность и сон; симптомы чаще 1 раза в неделю, но реже 1 раза в день; ночные симптомы чаще 2 раз в месяц; ОФВ1 или ПСВ≥ 80% от должного, суточные колебания ПСВ 20%-30%.
- Персистирующая средней тяжести астма: ежедневные симптомы; обострения нарушают физическую активность и сон; ночные симптомы чаще 1 раза в неделю; ОФВ1 или ПСВ – 60-80% от должной, разброс показателей ПСВ >30%.
- Персистирующая тяжелая астма: симптомы постоянные, ограничена физическая активность; ночные симптомы частые; ОФВ1 или ПСВ 30%.
В дальнейшем на фоне проводимого лечения, степень тяжести уточняется с учетом ответа на проводимую базисную терапию.
Следует помнить, что степень тяжести — это не постоянная характеристика и может существенно меняться с течением времени.
Уровни контроля бронхиальной астмы
Классификация астмы по уровню контроля имеет не менее важное значение, чем по степени тяжести. Полный контроль бронхиальной астмы любой степени тяжести предполагает полноценную жизнь без ограничений в повседневной деятельности, учебе, спорте. Неконтролируемая астма приводит к раннему развитию осложнений, значительно ухудшающих качество жизни, тяжелым приступам с высокой вероятностью летального исхода./
Критерии контроля бронхиальной астмы
Для оценки уровня контроля астмы используют следующие показатели (за период 4 недели):
- дневные симптомы, повторяющиеся чаще 2-х раз в неделю
- ночные пробуждения, вызванные эпизодами астмы
- любое ограничение активности из-за астмы
- потребность в дополнительной симптоматической (не базисной) терапии чаще 2-х раз в неделю.
Таким образом, выделяют следующие уровни контроля астмы:
- контролируемая — не наблюдается ничего из перечисленного
- частично контролируемая — соответствует 1-2 указанным критериям
- неконтролируемая астма — соответствует 3-4 критериям.
При недостаточно контролируемой астме объем базисной терапии увеличивают, а при хорошем контроле над бронхиальной астмой, наоборот — снижают. Таким образом, достижение стойкой ремиссии не только не предотвращает осложнения, но и снижает вероятность негативных последствий лечения.
Основными причинами отсутствия контроля астмы являются:
- неадекватная базисная терапия (отсутствие или недостаточный объем терапии,
- неправильная техника ингаляций,
- несоблюдение режима терапии,
- сложившиеся стереотипы назначения малоэффективных препаратов а также необоснованное использование лекарств с недоказанной клинической эффективностью (кетотифен, бромгексин, аминофиллин, теофедрин и др)
- наличие сопутствующей патологии (заболевания сердечно-сосудистой системы, ЖКТ, эндокринная патология, аллергопатология и др.)
Важную роль в достижении контроля бронхиальной астмы играет приверженность терапии, т.е. четкое выполнение рекомендаций врача, включая прием препаратов, соблюдение диеты и изменение образа жизни. Зачастую пациенты нестрого выполняют врачебные предписания, вследствие сложившихся у них стереотипов лечения, высокой стоимости препаратов, недостаточной информированности о заболевании и способах лечения.
Для обеспечения хорошего контроля астмы, важное значение имеет наличие адекватной экологической обстановки, проведение элиминационных мероприятий, выявление и лечение сопутствующих заболеваний. На сегодняшний день достижение контроля астмы возможно у большинства пациентов при условии правильной оценки тяжести, назначения адекватной противоастматической длительной базисной терапии, соблюдения режима лечения и правильной техники ингаляции.
Для оценки степени контроля у пациентов старше 12 лет, разработан тест по контролю над бронхиальной астмой, состоящий из 5 вопросов и 5 вариантов ответов на каждый из них. Каждому ответу соответствует определенное количество баллов. Если итоговая сумма составляет 25 баллов, то контроль — хороший, 20-24 балла — недостаточный, менее 20 баллов — неудовлетворительный. В такой ситуации обязательно требуется помощь врача. Тестирование можно пройти прямо сейчас, на нашем сайте.
Тяжелая и неконтролируемая астма
При определении понятия «тяжелая бронхиальная астма» необходимо отличать ее от неконтролируемой. Прежде, чем будет рассмотрен диагноз тяжелой астмы, необходимо исключить наиболее часто встречающиеся проблемы:
- Плохая техника ингаляции (до 80% больных)
- Низкая приверженность лечению (до 50% больных)
- Заболевания со сходной симптоматикой – другие болезни органов дыхания (опухоли, ХОБЛ, синдром ночного апноэ, трахеобронхиальная дискинезия, ОРВИ)
- Сопутствующие заболевания и состояния: сердечно-сосудистые заболевания (сердечная астма, ТЭЛА), гастро-эзофагальная рефлюксная болезнь, некоторые неврологические расстройства, частое и бесконтрольное применение короткодействующих β2-агонистов.
Убедившись, что степень бронхиальной астмой соответствует тяжелой, врач, как правило, увеличивает объем терапии, что чаще приводит к уменьшению симптомов и улучшению состояния пациента. Тем не менее, эффективность оценивается через 2–3 месяца терапии. При отсутствии положительного результата, лечение может быть сокращено врачом до прежнего уровня и рассмотрены альтернативные варианты лечения.
В некоторых ситуациях (во время вирусных инфекций или сезонного воздействия аллергенов) может потребоваться краткосрочное увеличение объема терапии (на 1–2 недели) за счет увеличения дозы ингаляционных кортикостероидов. Это может быть проведено врачом либо пациентом самостоятельно после предварительной консультации.
Хотя большинство пациентов могут достигнуть цели лечения и хорошо контролировать БА, некоторые пациенты не достигают контроля, несмотря на оптимально подобранную терапию. Термин «трудная в лечении» бронхиальная астма подразумевает под собой наличие различных сопутствующих заболеваний, продолжение контакта с аллергенами, низкую приверженность лечению, неадекватную ингаляционную технику.
План само выведения при бронхиальной астме
Тактика само выведения начинающихся обострений астмы подразумевает следующее:
- постоянное наблюдение за симптомами, ведение дневника
- регулярное измерение пиковой скорости выдоха (ПСВ)
- наличие индивидуального плана действий
- регулярный контакт пациента со специалистом для обсуждения вопросов лечения.
Пациенты с БА должны регулярно наблюдаться для контроля симптомов, факторов риска и возникновения обострений, а также фиксировать любые нежелательные реакции на лечение. Частота визитов к врачу зависит от исходной тяжести астмы, и составляет обычно один раз в 1-3 месяца после первого визита, в последующем каждые 3-12 месяцев. После купирования обострения болезни (в том числе после выписки из стационара) контрольный осмотр должен быть проведен в течение первой недели.
Врач совместно с пациентом составляет и обсуждает письменный индивидуальный план действий по изменению объема терапии с последующим четким выполнением инструкции со стороны пациента. Лечение назначается только врачом с учетом конкретной ситуации и сопутствующих заболеваний. Самостоятельно изменять терапию нельзя. Некоторые пациенты часто прибегают к снижению дозы стероидных препаратов из-за боязни побочных эффектов, а также предпочитают использовать лекарства при необходимости вместо того, чтобы применять поддерживающую терапию для профилактики обострений. Также распространенной ошибкой является частое использование препаратов быстрого действия (вентолин, сальбутамол, беротек и др.), которые в течение 50 лет были первой линией лечения бронхиальной астмы, а в настоящее время они вообще не рекомендованы к применению. Использование пролонгированных форм ГКС в виде внутримышечных инъекций (дипроспан) для лечения астмы также не рекомендуется в связи с развитием привыкания (тахифилаксии) и другими серьезными побочными эффектами.
Сроки уменьшения объема контролирующей терапии всегда индивидуальны и определяются только врачом. Переход на меньший объем терапии (ступень вниз) возможен при полном контроле астмы в течение 3-х и более месяцев.
Объем контролирующей терапии астмы не уменьшается в следующих ситуациях:
- наличие у пациента факторов риска обострений (курение, контакт с аллергенами и др.)
- наличие признаков респираторной инфекции
- планирование поездок/путешествий
- беременность
На течение астмы и ее контроль может существенно влиять правильность использования ингалятора. В идеале, ингаляторы назначаются только после того, как пациент прошел обучение по использованию устройства и показал удовлетворительную технику ингаляции. Выбор ингаляционного устройства для лечения стабильной астмы должен основываться на предпочтении пациента и оценке правильности использования ингалятора.
Постоянный контроль за функцией легких в домашних условиях с помощью пикфлуометра позволяет контролировать течение бронхиальной астмы и своевременно проводить коррекцию терапии. Для того чтобы помочь пациенту ориентироваться в оценке своего состояния, была разработана методика с использованием принципа «светофора». В соответствии с нею, врач на графике пациента обозначает зеленым цветом границы нормальных значений (более 80% от должных), желтым цветом – ПСВ в пределах 60-80% от должных значений и красным цветом – менее 60%. Переход в «желтую зону» указывает на начинающееся обострение и необходимость приема препаратов в соответствии с индивидуальным планом. «Красная зона» — сигнал тревоги, являющийся показанием к приему препаратов экстренной помощи и незамедлительному обращению к врачу.
Ведение дневника самоконтроля – еще одно необходимое условие успешности лечения. Пациент регулярно освещает в дневнике следующие аспекты:
- число, характер и выраженность дневных симптомов (кашель, хрипы, одышка и др.) Необходимо зафиксировать факты ограничений в работе, учебе, занятиях спортом из-за астмы и отразить при выявлении их взаимосвязи с началом приступа
- количество, характер и время возникновения ночных эпизодов и указать какие меры помогли добиться облегчения состояния
- суточная потребно


