Стандарты по бронхиальной астме 2016
Об утверждении стандарта медицинской помощи больным с астмой
В соответствии со ст.39 Основ законодательства Российской Федерации об охране здоровья граждан от 22 июля 1993 года N 5487-1 (Ведомости Съезда народных депутатов Российской Федерации и Верховного Совета Российской Федерации, 1993, N 33, ст.1318; Собрание законодательства Российской Федерации, 2003, N 2, ст.167; 2004, N 35, ст.3607; 2005, N 10, ст.763)
приказываю:
1. Утвердить прилагаемый стандарт медицинской помощи больным с астмой.
2. Рекомендовать руководителям государственных и муниципальных учреждений здравоохранения использовать стандарт медицинской помощи больным с астмой при оказании скорой медицинской помощи.
Заместитель Министра
В.Стародубов
Стандарт медицинской помощи больным с бронхиальной астмой
УТВЕРЖДЕН
приказом Министерства
здравоохранения и
социального развития
Российской Федерации
от 25 сентября 2006 года N 678
1. Модель пациента 1
Категория возрастная: взрослые
Нозологическая форма: бронхиальная астма
Код по МКБ-10: J45
Фаза: острое состояние
Стадия: первое обращение
Осложнения: вне зависимости от осложнений
Условия оказания: скорая медицинская помощь
1.1 Диагностика
Код | Наименование | Частота предоставления | Количество |
А01.09.001 | Сбор жалоб и анамнеза при болезнях легких и бронхов | 1 | 1 |
А02.09.001 | Измерение частоты дыхания | 1 | 1 |
А01.09.002 | Визуальное исследование при болезнях легких и бронхов | 1 | 1 |
А01.09.004 | Перкуссия при болезнях легких и бронхов | 1 | 1 |
А01.09.005 | Аускультация при болезнях легких и бронхов | 1 | 1 |
А02.10.002 | Измерение частоты сердцебиения | 1 | 1 |
А02.12.001 | Исследование пульса | 1 | 1 |
А02.31.001 | Термометрия общая | 1 | 1 |
А02.12.002 | Измерение артериального давления на периферических артериях | 1 | 1 |
А05.10.001 | Регистрация электрокардиограммы | 1 | 1 |
А05.10.007 | Расшифровка, описание и интерпретация электрокардиограммы | 1 | 1 |
А12.09.001.001 | Исследование неспровоцированных дыхательных объемов и потоков с помощью пикфлоуметра | 1 | 1 |
1.2 Лечение из расчета 30 минут
Код | Наименование | Частота предоставления | Количество |
А01.09.001 | Сбор жалоб и анамнеза при болезнях легких и бронхов | 1 | 1 |
А02.09.001 | Измерение частоты дыхания | 1 | 1 |
А02.10.002 | Измерение частоты сердцебиения | 1 | 1 |
А02.12.001 | Исследование пульса | 1 | 1 |
А02.12.002 | Измерение артериального давления на периферических артериях | 1 | 1 |
А12.09.002.001 | Исследования дыхательных объемов при медикаментозной провокации с помощью пикфлоуметра | 1 | 1 |
А25.09.001 | Назначение лекарственной терапии при заболеваниях нижних дыхательных путей и легочной ткани | 1 | 1 |
А11.12.003 | Внутривенное введение лекарственных средств | 0,5 | 1 |
А11.09.008.001 | Ингаляторное введение лекарственных средств через небулайзер и кислорода | 1 | 1 |
F05.01.02 | Транспортировка пациента службой скорой медицинской помощи вне медицинского учреждения (организация) | 0.3 | 1 |
1.3 Лекарственные препараты
Фармако- | АТХ группа* | Международное непатентованное наименование | Частота назначения | ОДД** | ЭКД*** |
_______________ ** Ориентировочная дневная доза. *** Эквивалентная курсовая доза. | |||||
Средства, влияющие на органы дыхания | 1 | ||||
Противоастматические средства | 1 | ||||
Будесонид | 1 | 500 мкг | 2000 мкг | ||
Амброксол | 0,7 | 15 мг | 22,5 мг | ||
Сальбутамол | 0,5 | 2,5 мг | 5 мг | ||
Ипратропия бромид | 0,2 | 0,25 мг | 0,5 мг | ||
Ипратропия бромид моногидрат + фенотерол гидробромид | 0,5 | 0,5 мг | 0,5 мг | ||
Аминофиллин | 0,1 | 240 мг | 480 мг | ||
Гормоны и средства, влияющие на эндокринную систему | 0,5 | ||||
Неполовые гормоны, синтетические субстанции и антигормоны | 1 | ||||
Преднизолон | 1 | 60 мг | 180 мг | ||
2. Модель пациента 2
Категория возрастная: взрослые
Нозологическая форма: бронхиальная астма
Код по МКБ-10: J46
Фаза: острое состояние
Стадия: первое обращение
Осложнения: астматический статус
Условия оказания: скорая медицинская помощь
2.1 Диагностика
Код | Наименование | Частота предоставления | Количество |
А01.09.001 | Сбор жалоб и анамнеза при болезнях легких и бронхов | 1 | 1 |
А01.09.002 | Визуальное исследование при болезнях легких и бронхов | 1 | 1 |
А02.09.001 | Измерение частоты дыхания | 1 | 1 |
А01.09.004 | Перкуссия при болезнях легких и бронхов | 1 | 1 |
А01.09.005 | Аускультация при болезнях легких и бронхов | 1 | 1 |
А02.10.002 | Измерение частоты сердцебиения | 1 | 1 |
А02.12.001 | Исследование пульса | 1 | 1 |
А02.12.002 | Измерение артериального давления на периферических артериях | 1 | 1 |
А02.31.001 | Термометрия общая | 1 | 1 |
2.2 Лечение из расчета 30 минут
Код | Наименование | Частота предоставления | Количество |
А01.09.001 | Сбор жалоб и анамнеза при болезнях легких и бронхов | 1 | 1 |
А02.09.001 | Измерение частоты дыхания | 1 | 1 |
А01.09.005 | Аускультация при болезнях легких и бронхов | 1 | 1 |
А02.10.002 | Измерение частоты сердцебиения | 1 | 1 |
А02.12.001 | Исследование пульса | 1 | 1 |
А02.12.002 | Измерение артериального давления на периферических артериях | 1 | 1 |
А25.09.001 | Назначение лекарственной терапии при заболеваниях нижних дыхательных путей и легочной ткани | 1 | 1 |
A11.12.003 | Внутривенное введение лекарственных средств | 1 | 1 |
A11.09.008.001 | Ингаляторное введение лекарственных средств через небулайзер и кислорода | 1 | 1 |
A16.09.011 | Искусственная вентиляция легких | 0,05 | 1 |
F05.01.02 | Транспортировка пациента службой скорой медицинской помощи вне медицинского учреждения (организация) | 1 | 1 |
2.3 Лекарственные препараты
Фармако- | АТХ группа* | Международное непатентованное наименование | Частота назначения | ОДД** | ЭКД*** |
_______________ ** Ориентировочная дневная доза. *** Эквивалентная курсовая доза. | |||||
Средства, влияющие на органы дыхания | 1 | ||||
Противоастматические средства | 1 | ||||
Будесонид | 1 | 500 мкг | 2000 мкг | ||
Амброксол | 0,8 | 15 мг | 22,5 мг | ||
Сальбутамол | 1 | 2,5 мг | 5 мг | ||
Гормоны и средства, влияющие на эндокринную систему | 1 | ||||
Неполовые гормоны, синтетические субстанции и антигормоны | 1 | ||||
Преднизолон | 1 | 60 мг | 180 мг | ||
Средства для лечения заболеваний желудочно-кишечного тракта | 0,05 | ||||
Спазмолитические средства | 1 | ||||
Атропин | 1 | 0,5 мг | 1 мг | ||
Средства, влияющие на кровь | 1 | ||||
Растворы и плазмозаменители | 1 | ||||
Натрия хлорид | 1 | 200 мл | 200 мл | ||
Текст документа сверен по:
рассылка

Бронхиальная астма – распространенное заболевание, встречающееся у 4-10% населения. В детском возрасте процент возрастает до 10-15.
Для бронхиальной астмы разработаны особые стандарты лечения. Однако часто на начальных стадиях ее неверно диагностируют и проводят неправильную терапию.
Поэтому в случае болезни, симптомом которой является свистящий хрип, стоит всегда помнить, что это может быть астма.
Общие сведения о заболевании
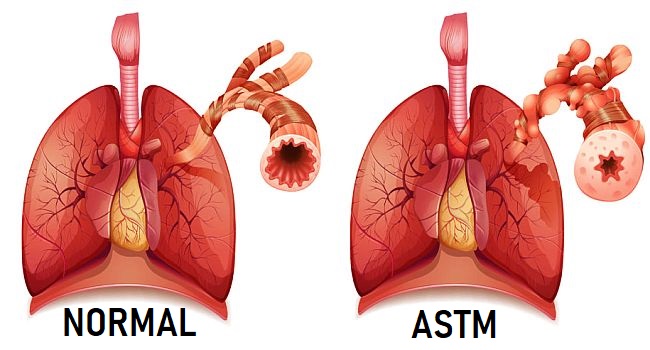
Бронхиальная астма представляет собой хроническую патологию воспалительного характера, поражающую дыхательные пути. Возникающие периодически приступы удушья являются основным клиническим проявлением заболевания.
Диагноз устанавливает врач после проведения комплексного обследования пациента. Для того чтобы не спутать бронхиальную астму с другими заболеваниями дыхательных путей, изучают снимки грудной клетки, полученные при компьютерной томографии или рентгенографии.
Система терапии и стандарты оказания помощи при бронхиальной астме
Стандарты лечения существуют для многих заболеваний, они представляют собой поэтапный комплекс мер, необходимый для постановки диагноза по всем необходимым критериям и эффективного лечения заболевания.
Стандарт лечения астмы включает современные методы лечения патологии, проверенные временем и улучшающие состояние больного.
Стандарты, по которым оказывается помощь больным, утверждаются Министерством здравоохранения.
В соответствии с ними проверяется медицинская документация, заполненная врачом, анализируется правильность назначенного комплекса обследований и терапии. Использование стандартов лечения астмы обусловлено несколькими причинами:
- Помощь, которая оказывается больному, в этом случае является эффективной и не приносит вреда здоровью.
- По стандартам работают все специалисты как в государственных, так и в частных лечебных учреждениях.
- В стандарты включены последние научные данные о патологии. Это позволяет более эффективно проводить лечение.
- Создается база статистических данных, единая для всех.
Как определяется степень тяжести болезни согласно стандартам
Степень тяжести бронхиальной астмы устанавливается при диагностике. От нее зависит выбор терапии заболевания. При диагностике учитывают интенсивность клинических симптомов астмы и результаты дополнительных исследований, а именно:
- При сборе анамнеза выясняется частота приступов и время их появления.
- Назначается анализ мочи, крови, обязательно исследование мокроты.
- Оценивается эффективность назначенной медикаментозной терапии.
- Оцениваются показатели внешнего дыхания, их отклонение от нормы.
По степени тяжести болезнь классифицируют следующим образом:
- 1-я степень — самая легкая форма болезни. Одышка, приступы и хрипы появляются не чаще одного раза в неделю. Приступы возникают после контакта с аллергенами, возможны во время простуды или при уборке дома, протирании пыли.
Также приступ может начаться от сигаретного дыма или резкого запаха. Речь пациента не нарушена, состояние в период между приступами в норме. При приступе возможна тахикардия, при выдохе слышен свистящий звук, а вдох удлиненный.
- 2-я степень: симптомы проявляются уже чаще, но приступ удушья возникает не более трех раз в неделю.
При приступе пациенту становится тяжело дышать. В легких прослушиваются сухие хрипы. При кашле иногда отделяется мокрота. Состояние пациента беспокойное. Кожа бледнеет, а в области носогубного треугольника она приобретает синеватый оттенок. Выдох бывает затрудненным, с громким свистом.
- 3-я степень: удушье может возникать у астматика ежедневно. Необходима постоянная поддерживающая терапия и медицинское наблюдение.
Наблюдается систематическое нарушение дыхания. У больного появляется холодный пот, его охватывает страх и паника. Свист во время дыхания отчетливо слышен даже с расстояния. Повышается артериальное давление.
- 4-я степень: обострения случаются несколько раз в день, часто симптомы удушья беспокоят ночью. Физическая активность пациента ограничена, так как нагрузка часто провоцирует приступ. Нарушается сон больного. Необходим ежедневный прием препаратов.
- 5-я степень: тяжелое течение астмы, слабо поддающееся коррекции. Назначаются большие дозировки сильнодействующих препаратов. Речь пациента прерывистая. Физическая активность сильно ограничена. Возможен летальный исход при приступе.
Диагностика заболевания в соответствии со стандартами

Диагностика состоит из нескольких этапов, каждый из которых связан с предыдущим.
- Сбор анамнеза и жалоб. Чаще всего пациент жалуется на одышку, затрудненный выдох, кашель, периодические приступы удушья. Важным критерием является изменение симптоматики при использовании бронхолитиков. Также выясняются факторы риска: наследственность, аллергические реакции и т. д.
- Объективный осмотр. Врач фиксирует одышку у пациента, симптомы возбуждения при приступе, хрипы при аускультации.
- Функциональные тесты. Наиболее простым методом является пикфлоуметрия. Тестирование позволяет врачу оценить тяжесть состояния. Пикфлоуметр должен иметь дома каждый астматик для ежедневного контроля.
- Выявление аллергенов с помощью различных методик. Применяют скарификационные пробы, возможно проведение провокационных тестов.
- Для дифференциальной диагностики назначаются дополнительные методы обследования: рентгенографию органов грудной клетки, ЭКГ, общий анализ крови, исследование мокроты.
Особенно тщательно нужно сопоставлять симптомы и результаты анализов у детей и пожилых людей, так как симптоматика часто отличается от стандартной.
Лечение бронхиальной астмы у взрослых

Все средства, которые используются при лечении бронхиальной астмы, указаны в стандарте медицинской помощи.
Главным показателем эффективности лечения является достижение полного контроля над БА.
Ступенчатая терапия при бронхиальной астме
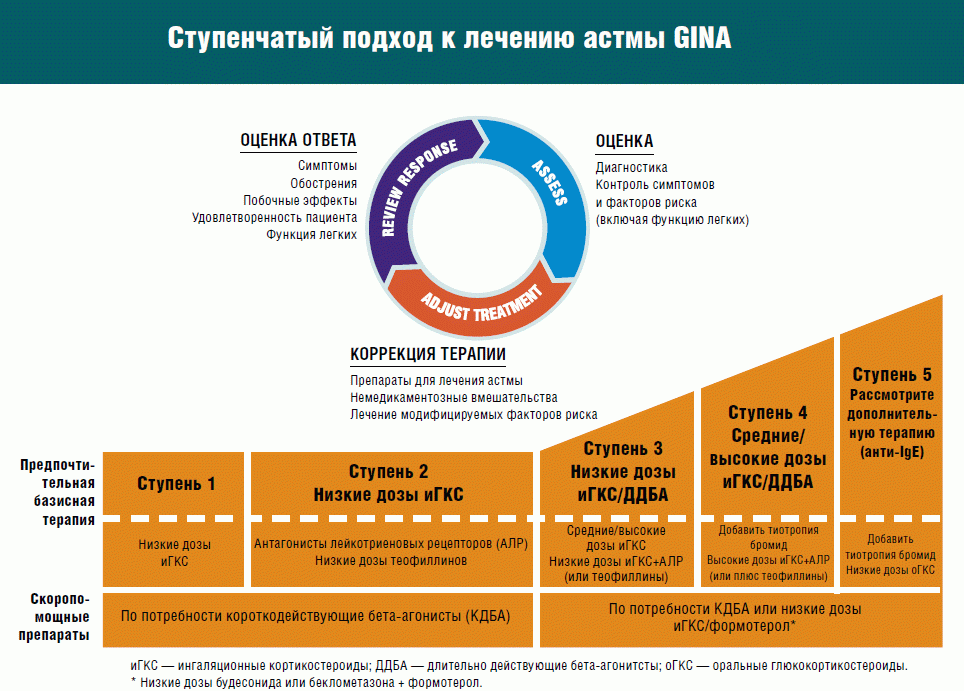
Принцип лечения заключается в следующем: терапия будет зависеть от степени нарушения функций бронхиального дерева. Количество препаратов и их дозировка с каждой ступенью увеличиваются.
Препараты подбираются с учетом сопутствующих патологий, индивидуальной непереносимости. Каждая ступень предполагает выбор между той или иной группой препаратов.
Если назначенные лекарства не приносят эффекта, осуществляется переход на новый уровень. Все этапы прописаны в стандарте лечения бронхиальной астмы.
- 1-я ступень. Перед тренировками, занятиями спортом, другой физической нагрузкой принимаются ингаляционные препараты, такие как бета2-агонисты, недокромил натрия. Иногда используют теофиллины короткого действия. Однако от их использования часто появляются побочные эффекты, поэтому их применение нежелательно.
- 2-я ступень. Лекарства те же, что и на 1-й ступени, но прием длительный и ежедневный. Используются теофиллины длительного действия. Иногда для лечения применяются ингаляционные гормональные препараты в дозировке до 800 мкг/день.
- 3-я ступень. Пациенту назначаются кортикостероиды в виде аэрозолей в дозировке 800-2000 мкг/день. Помимо них используют бронходилататоры длительного действия в качестве поддерживающей терапии, для уменьшения частоты ночных приступов удушья. В момент приступа применяются бета2-агонисты короткого действия.
- 4-я ступень Астма не поддается контролю, можно только улучшить состояние больного, уменьшить число приступов. Используют ингаляционные гормоны в больших дозах (800-2000 мкг), при тяжелых обострениях кортикостероиды принимают перорально. Бета2-агонисты быстрого действия применяют при приступе у взрослых, но не более 4 раз в сутки.
Помощь при обострениях

Обострения БА происходят из-за неправильно подобранной терапии или несоблюдения больным рекомендаций врача. Еще одна возможная причина – длительный контакт с аллергенами.
Часто подобные состояния требуют неотложной медицинской помощи. Нарастает одышка, свистящие хрипы слышны на расстоянии.
При приступе применяются следующие группы препаратов:
- ингаляционные бета2-агонисты: сальбутамол, фенотерол;
- глюкокортикоиды в виде ингаляций;
- ГКС в пероральной форме при тяжелых проявлениях астмы;
- антихолинергические средства – используются при состоянии удушья, угрожающем[М27] жизни больного;
- увлажненный кислород в тех случаях, когда у астматика есть признаки гипоксемии.
Лечение заболевания у детей

Для начала необходимо устранить воздействие аллергена на дыхательные пути ребенка. Терапия астмы у детей (как и у других категорий больных) состоит из базисной терапии и препаратов для купирования приступа.
У детей возникают сложности с применением ингалятора, предпочтительнее использовать спейсер, который является промежуточной емкостью для аэрозоля. Для ингаляций также используют небулайзер.
Для базисной терапии назначают антигистаминные средства и стабилизаторы клеточных мембран. В тяжелых случаях применяют гормональную терапию.
Немедикаментозная терапия бронхиальной астмы по стандартам лечения включает применение ЛФК, массажа, физиопроцедур и санаторно-курортное лечение.
Методы лечения подбираются индивидуально для каждого пациента. Одним из современных методов лечения астмы является аллерген-специфическая иммунотерапия, целью которой является снижение чувствительности организма к определенному аллергену.
Профилактика бронхиальной астмы

Все меры профилактики делятся на те, что направлены на предупреждение развития заболевания и те, что могут замедлить прогрессирование болезни.
Меры первичной профилактики в обязательном порядке должны принимать курильщики, люди с наследственной предрасположенностью к астме и те, кто работает во вредных условиях. Они должны соблюдать все правила гигиены, своевременно лечить заболевания дыхательной системы, исключить контакт с аллергенами и вести здоровый образ жизни.
Профилактика приступов у астматиков включает одновременно лечение и мероприятия по предупреждению обострений.
Исключается действие аллергена, обязателен постоянный прием препаратов, назначенных врачом в соответствии со степенью тяжести астмы. Нельзя самостоятельно отменять препарат или увеличивать дозировку, так как это может привести к нарастанию симптомов.
Медицинская сестра в соответствии с назначением врача должна обучить пациента ежедневно контролировать параметры внешнего дыхания, используя пикфлоуметр в домашних условиях.
Если это возможно, то каждый день нужно выделять время для небольших физических нагрузок.
В заключение
Астма – это патология, которую при правильном подходе к лечению в соответствии с современными стандартами можно полностью контролировать. Лечение бронхиальной астмы должен назначать специалист.
При этом учитывается степень тяжести заболевания, индивидуальные особенности пациента. В лечении важно наблюдать за реакцией организма на назначаемые препараты.
При обострениях очень важно вовремя принять меры, при необходимости госпитализировать пациента для предотвращения развития осложнений и астматического статуса.
Современные методы лечения бронхиальной астмы
Стандарты лечения бронхиальной астмы
Протоколы лечения бронхиальной астмы
Бронхиальная астма
Профиль: терапевтический.
Этап: поликлинический.
Цель этапа: купирование приступов удушья, обострения болезни.
Длительность лечения: 7-10 дней.
Коды МКБ:
J45- Астма
J45.0- Астма с преобладанием аллергического компонента
J45.1- Неаллергическая астма
J45.8 — Смешанная астма
J45.9 — Астма неуточненная
J46 — Астматический статус.
Определение: Бронхиальная астма (БА) — хроническое заболевание дыхательных путей, основным патогенетическим механизмом которого является гиперреактивность бронхов, обусловленная воспалением, а основным клиническим проявлением — приступы удушья (преимущественно экспираторного характера) вследствие бронхоспазма, гиперсекреции и отека слизистой оболочки бронхов. Приступы удушья, а также характерные для БА кашель, чувство «заложенности» в груди, эпизоды свистящих дистанционных хрипов возникают преимущественно в ночные или утренние часы и сопровождаются частично или полностью обратимой (спонтанно или вследствие лечения) бронхиальной обструкцией.
Классификация:
Классификация астмы основывается на совместной оценке симптомов клинической картины и показателей функции легких:
1. По этиологии: атопическая (экзогенная); неатопическая (эндогенная); смешанная.
2. По тяжести заболевания различают:
— ступень I (легкая интермиттирующая): количество симптомов днем < 2 раз в неделю;
отсутствие и нормальные показатели ПСВ (пиковая скорость выдоха) между обострениями, количество симптомов но чью < 2 раз в месяц; ОФВ1 или ПСВ >
80% нормы, разброс показателей ПСВ менее 20%.
— ступень II (легкая персистирующая); количество симптомов днем > 1 раза в неделю, но <1 раза в день; приступы нарушают активность; ночные симптомы > 2 раз в месяц; ОФВ1 или ПСВ > 80% нормы, разброс показателей ПСВ 20%-30%.
— ступень III (персистирующая, средней тяжести); симптомы ежедневно, приступы нарушают активность; ночные симптомы > 1 раза в неделю; ОФВ1 или ПСВ — 60- 80% нормы, разброс показателей ПСВ > 30%.
— ступень IV (тяжелая персистирующая): симптомы постоянные, ограничена физическая
активность; ночные симптомы частые; ОФВ 1 или ПСВ < 60% нормы, разброс показателей ПСВ > 30%.
3. По фазе течения: обострение, нестабильная ремиссия, ремиссия, стабильная ремиссия (более 2 лет).
Факторы риска: аллергены клещей, домашней пыли (такие мелкие, что невидимы невооруженным глазом), курение табака (курит ли сам пациент или он вдыхает дым, когда курят другие), аллергены животных, покрытых шерстью, аллергены тараканов, пыльца и плесневые грибы вне помещений, плесневые грибы внутри помещений, физическая активность, лекарства.
Критерии диагностики: В анамнезе любое из следующих проявлений:
кашель, особенно ночью; повторяющиеся хрипы; повторяющееся затрудненное дыхание; повторяющееся чувство сдавления грудной клетки; симптомы возникают или ухудшаются ночью; симптомы становятся тяжелее при контакте с триггерами; важным клиническим маркером бронхиальной астмы является исчезновение симптомов спонтанно или после применения бронходилататоров и противовоспалительных препаратов. Наличие атопических заболеваний у больного или его родственников.
Обратимое или изменяющееся снижение проходимости дыхательных путей по показаниям спирометра (ОФВ 1 или ФЖЕЛ) или пикфлоуметра (пиковая скорость выдоха — ПСВ).
При использовании пикфлоуметра можно подумать об астме, если:
— ПСВ увеличивается более чем на 15% через 15-20 минут после вдыхания быстродействующих b2-агонистов, или
— ПСВ, измеренная вечером, отличается более чем на 20% от утренних значений у пациентов, принимающих бронходилятаторы и более чем на 10% у пациентов, не принимающих бронходилятаторы, или
— ПСВ снижается более чем на 15% после 6 минут непрерывного бега или физической нагрузки.
В ОАК может быть выявлена эозинофилия.
В ОАМ возможно выявление незначительной протеинурии или нет изменений.
Для дифференциальной диагностики: рентгенография грудной клетки (отсутствие изменения легочной ткани).
Термометрия. При стойком и длительном повышении температуры тела исследование гемокультуры на бактериемию на высоте лихорадки с определением чувствительности флоры к антибиотикам.
Перечень основных диагностических мероприятий:
1. Общий анализ крови
2. Общий анализ мочи
3. Микрореакция
4. Общий анализ мокроты
5. Флюорография
6. Исследование функций внешнего дыхания Перечень дополнительных диагностических мероприятий:
1. Рентгенография органов грудной клетки
2. Консультация пульмонолога
3. Консультация стоматолога
4. Консультация отоларинголога
5. Кожные пробы
6. Провокационные пробы
7. Цитология мокроты, исследование мокроты на БК
8. Анализ чувствительности микробов к антибиотикам
9. Проведение аллергопроб
10. Исследование внешнего дыхания с бронхолитиком и/или бронхопровокатором.
Тактика лечения: Исключить контакт с причинным аллергеном, влияния неспецифических раздражителей (курения, профессиональной вредности, поллютантов, резких запахов и др.).
Купирование приступов: ингаляционные b2-агонисты быстрого действия (сальбутамол, фенотерол); b2-агонисты длительного действия с быстрым началом действия (сальметерол, формотерол); ингаляционные холинолитики (ипратропия бромид); комбинированные ЛС, включающие холинолитики и b2-агонисты; метилксантины короткого действия (аминофиллин); системные ГКС (преднизолон).
Для длительного ведения астмы рекомендуется ступенчатый подход в зависимости от степени тяжести.
Для всех уровней: дополнительно к регулярной ежедневной терапии, при необходимости должны применяться ингаляционные b2-агонисты быстрого действия, но не чаще 3-4 раз в день, фиксированная комбинация фенотерола и ипротропия бромида.
Ступень I — ежедневного приема для контроля заболевания не требуется. Рекомендуется назначать бронходилататоры короткого действия по потребности не более 1-2 раза в сутки.
Ступень II — Ингаляционный ГКС: беклометазон дипропионат 200-500 мкг в 1-2 приема, флутиказона пропионат 120 доз (100-200 мкг 2 раза в сутки), будесонид 100-250 мкг/сут.
Альтернативное лечение: назначение пролонгированных препаратов теофиллина (теотард, теопэк 200-400 мг/сутки), кромонов (ингаляции кромоглициевой кислоты 10 мг 4 раза в сутки или интал 5 мг/доза), блокаторов лейкотриеновых рецепторов (зафирлукаст 20 мг 2 раза в день). Бронходилататоры короткого действия (сальбутамол, фенотерол) по потребности не более 3-4 раз в сутки.
Ступень III — Ингаляционный ГКС: беклометазон дипропионат (800-1600 мкг в 3-4 приема) флутиказона пропионат 120 доз (400-1000 мкг 3-4 раза в сутки), Будесонид 800-1600 мкг/сут или. или ИГКС в стандартной дозе в сочетании с агонистами b2 -адренорецепторов длительного действия (сальметерол по 50 мкг 2 раза в день или формотерол по 12 мкг 2 раза в день), фиксированная комбинация фенотерола и ипротропия бромида либо с пролонгированным препаратом теофиллина. Бронходилататоры короткого действия (сальбутамол, фенотерол) по потребности, но не более 3-4 раз в сутки. Альтернативное лечение: назначение пролонгированных препаратов теофиллина (200-700 мг/сутки), кромонов (ингаляции кромоглициевой кислоты 20 мг 4-8 раз в сутки или интал 5 мг/доза), блокаторов лейкотриеновых рецепторов (зафирлукаст 20 мг 2 раза в день).
Ступень IV — Ингаляционный ГКС: беклометазон дипропионат 100 мкг — 10 доз (более 1000 мкг) в сутки флутиказона пропионат по 100-200 мкг 3-4 раза в сутки, будесонид более 800 мкг/сут, или эквивалент плюс ингаляционный b2-агонист длительного действия (сальметерол, формотерол), фиксированная комбинация фенотерола и ипротропия бромида; плюс один или более из следующих препаратов, если это необходимо: теофиллин замедленного высвобождения, антилейкотриеновый препарат, пероральный b2_агонист длительного действия, пероральный ГКС.
При наличии гнойной мокроты, высоком лейкоцитозе, ускоренном СОЭ назначают курс антибактериальной терапии учетом антибиотикограмм (спирамицин 3000 000 ЕД х 2 раза, 5-7 дней, амоксициллин+клавулановая кислота 625 мг х 2 раза, 7 дней, кларитромицин 250 мг х 2раза, 5-7 дней, цефтриаксон 1,0 х 1 раз, 5 дней).
Больным с вязкой мокротой назначают муколитики (амброксол, карбоцистеин, ацетилцистеин).
Перечень основных медикаментов:
1. Бекламетазон аэрозоль 200 доз
2. Ипратропия бромид аэрозоль 100 доз
3. Кромоглициевая кислота аэрозоль дозированный 5 мг; капсула 20 мг
4. Сальбутамол аэрозоль 100 мкг/доза; капсула 2 мг, 8 мг; раствор для небулайзера 20 мл
5. Теофиллин таблетка 100 мг, 200 мг, 300 мг; капсула 100 мг; 200 мг; 300 мг; капсула ретард 350 мг
6. Фенотерол аэрозоль 200 доз
7. Амброксол таблетка 30 мг; сироп 30 мг/5 мл
8. Преднизолон, таблетка 5 мг; раствор для инъекций 30мг/1 мл
9. Буденосид 100 мг, аэрозоль
10. Ипратропия бромид 21 мкг+фенотерола гидробромид 50 мкг.
Перечень дополнительных медикаментов:
1. Флютиказон аэрозоль 60 доз, 120 доз (или их комбинация: салметерол, флютиказона пропионат, 25/50 мкг; 25/250 мкг)
2. Кларитромицин 500 мг, табл.
3. Спирамицин 3 млн. ЕД, табл.
4. Аминофиллин раствор для инъекций 2,4% в ампуле 5 мл, 10 мл
5. Салметерол аэрозоль для ингаляции 25 мкг/доза
6. Амоксициллин+клавулановая кислота 625 мг
7. Азитромицин 500 мг.
Критерии перевода на следующий этап лечения: неэффективность бронхолитической терапии, некупируемые приступы удушья в течение 6-8 часов, нарастание дыхательной недостаточности, «немое легкое».
Федеральные клинические рекомендации по диагностике и лечению бронхиальной астмы (РФ 2013)