Сосуды сетчатки при анемии

Описание
Болезни крови, или болезни кроветворного аппарата,
включают большую группу клинических форм, различающихся по характеру
патологического процесса (например, при агранулоцитозах наступает угнетение миелоидного
ростка кроветворения, при миелолейкозах, наоборот, гиперплазия его), быстроте
развития (острое, подострое и хроническое течение), выраженности
морфо-логических и функциональных изменений кроветворного аппарата.
Болезни крови но носят локального характера, а, будучи
генерализованными, оказывают существенное влияние па другие системы и органы, в
том числе и орган зрения. Эти изменения имеют в своей основе самые
разнообразные факторы: влияние на коагулирующие свойства крови в сторону
гипокоагуляции или гиперкоагуляции, непосредственное воздействие на сосудистую
стенку и др.
Большое количество нозологических форм болезней крови
принято делить на несколько групп с учетом механизмов развития основных
изменений кроветворного аппарата, клинической картины, изменений периферической
крови и костного мозга.
Выделяют группу анемий, основным признаком которых
является уменьшение числа эритроцитов или содержания гемоглобина (нередко того
и другого) в связи с кровопотерей, усиленным гемолизом в сосудистом русле, ослаблением
продукции красной крови при угнетении эритроидного ростка костного мозга.
Противоположностью анемий является истинная эритремия, в
основе которой лежит гиперплазия эритроидного ростка костного мозга с
увеличением в периферической крови как общего числа эритроцитов, так и числа
молодых форм.
Большую группу составляют лейкозы, в основе которых лежит
гиперплазия миелоидного (при миэлолейкозах) или лимфоидного (при лимфолейкозах)
ростка кроветворения с увеличением в большинстве случаев абсолютного числа
лейкоцитов в периферической крови и появлением незрелых форм ядерных клеток.
Угнетение гранулоцитарного ростка костного мозга ведет к развитию
агранулоцитоза. Самостоятельную группу составляют заболевания с повышенной
кровоточивостью — геморрагические диатезы.
Наиболее часто из болезней этой группы встречаются
тромбоцитопеническая пурпура (болезнь Верльгофа), возникающая вследствие
угнетения созревания тромбоцитов (тромбоцитопения), и геморрагический васкулит
(болезнь Шенлейна—Геноха), ведущий к повышенной проницаемости мелких
кровеносных сосудов. Подробное описание этих заболеваний приводится в
специальных руководствах по гематологии. Данная выше общая характеристика
сущности патологического процесса необходима для понимания основных изменений
органа зрения и механизмов их развития.
Изменения глаза при анемиях.
Характер изменений довольно полиморфный. Основным
гематологическим сдвигом является снижение эритроцитов и гемоглобина. Степень
выраженности процесса неодинакова при различных клинических формах, а также
продолжительности заболевания.
Развернутая симптоматика имеет место при тяжелых формах
анемий типа Аддисона — Бирмера (злокачественная, пернициозная), а также при
анемиях, возникающих после массивных кровопотерь (острые геморрагические).
Анемии проявляются бледной окраской кожных покровов и слизистых оболочек,
кровоизлияниями, в основе которых лежит гипоксия тканей (в том числе и
сосудистых стенок), а также нередко развивающаяся тромбоцитопения. Эти сдвиги и
предопределяют изменения органа зрения.
Чаще изменения глазного яблока, в частности глазного дна,
наблюдаются при тяжелых и далеко зашедших формах анемии. На переднем отрезке
глазного яблока обнаруживаются кровоизлияния под конъюнктиву и в толщу век.
Можно обнаружить параличи наружных мышц глазного яблока,
но в основном изменения происходят во внутренних оболочках глаза. На глазном
дне возникает расширение сосудов сетчатки, образуются микро-аневризмы сосудов,
микрокровоизлияния (в основном из капилляров). Кровоизлияния могут быть в виде
мазков, полос.
Если они располагаются в наружных слоях сетчатки, то
принимают круглую форму. Чаще они концентрируются вокруг диска зрительного
нерва и желтого пятна (рис. 107). Вначале они темного цвета, а их центральная
зона имеет серовато-белый оттенок. Эта особенность кровоизлияний при анемиях
отличает их от геморрагий при ангиоспастических ретинопатиях. Кровоизлияния при
анемиях могут быть также преретинальными.
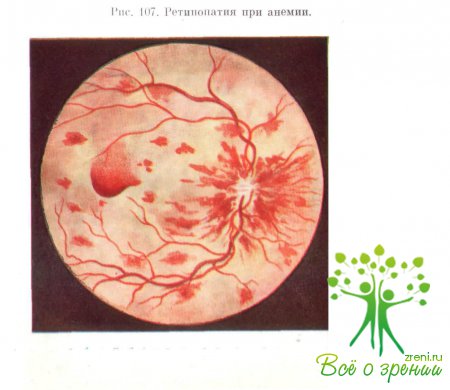
Вследствие гипоксии в тканях глаза образуются экссудаты.
Они имеют разную величину и беловато-сероватый цвет. В случае наличия крупных
кровоизлияний последние располагаются вблизи крупных сосудов. Иногда экссудаты
сливаются, образуя фигуру «звезды».
Особенно выраженные изменения глазного яблока и глазного
дна наблюдаются при пернициозной (злокачественной) анемии. Офтальмолог обычно
констатирует отек век, гипертрофию слезных желез, параличи наружных мышц
глазного яблока.
Глазное дно бледное, причем резко обесцвечен диск
зрительного нерва, что иногда напоминает картину начинающейся атрофии его
ткани. В отдельных случаях наблюдается отек ткани диска вцлоть до явлений
застойного соска. Характерны бледность сосудов, отсутствие разницы в окраске
артерий и вен.
Вокруг диска и в области желтого пятна обычно видны
многочисленные кровоизлияния, иногда настолько малоконтрастные, что это
затрудняет диагностику. В тяжелых случаях обратного развития процесса на
глазном дне не происходит.
При анемиях наблюдается также отслойка сетчатки. По мере
выздоровления или улучшения общего состояния отслойка обычно самостоятельно
исчезает и на этих участках сохраняется только распыление пигмента. В общей
клинической картине изменений глазного яблока могут возникнуть оптический
неврит, ослабление зрачковых рефлексов, прогрессирование возрастных помутнений
в хрусталике.
Изменения глаз при лейкозах.
Лейкозы характеризуются извращением гемопоэза, при
котором превалирует один из ростков лейкопоэза. Основным гематологическим
симптомом болезни является наличие в периферической крови незрелых лейкоцитов,
а также в большинстве случаев увеличение количества лейкоцитов.
При длительном течении болезни (реже при острых формах и
в ранние сроки) развиваются анемия и тромбоцитопения. Изменения глаз при
лейкозах описаны еще в 60-х годах XIX века, по более детально изучены в
последнее десятилетие.
Отличительной особенностью глазного дна при лейкозах
является его бледный с желтоватым оттенком фон. Сосуды также бледные, однако
различие в окраске артерий и вен сохраняется. Сосуды сопровождаются белыми
полосами. Калибр артерий остается нормальным или несколько увеличен, причем
сосудистые стволы явно извилистые.
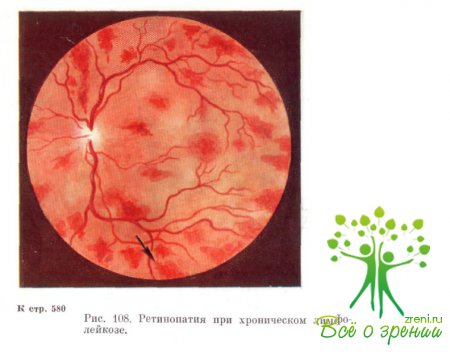
Вены чаще расширены и извиты, неравномерны по калибру.
Диск зрительного нерва бледноват, отечен, границы часто не определяются (рис.
108). На глазном дне отмечаются серовато-беловатые очаги круглой или овальной
формы, причем каждый из них окаймлен кольцом красноватого цвета. В центральных
отделах глазного дна, а также по периферии видны кровоизлияния в сетчатку.
Могут быть и преретинальные кровоизлияния. В зависимости от локализации
поражения глазного дна имеют место жалобы на большее или меньшее снижение
остроты зрения.
При всех формах лейкозов наблюдаются субконъюнктивальные
кровоизлияния незначительных размеров, может быть отек век, особенно в области
слезной железы, экзофтальм. При острых лейкозах, особенно при наличии менингеальных
и гипертензивных симптомов, можно обнаружить застойный диск зрительного нерва,
нистагм, нарушения функций наружных мышц глазного яблока и другие признаки
поражения черепных нервов.
Изменения глаз при геморрагических диатезах.
Геморрагические диатезы различаются по этиологии и
патогенезу. Основным клиническим признаком их является повышенная
кровоточивость. Этим признаком обусловливается глазная симптоматика. При
болезни Верльгофа кровоточивость связана с угнетением свертываемости крови за
счет снижения в ней тромбоцитов ниже критического уровня (10-1010/л). При болезни Шенлейна — Геноха повышенная
кровоточивость обусловлена патологической проницаемостью сосудистой стенки,
пораженной воспалением.
Эти патогенетические особенности способствуют лучшему
пониманию сущности поражения глаз и их дифференциальной диагностике при
различных геморрагических диатезах. Изменения глазного яблока проявляются в
виде кровоизлияний. Они могут быть петехиальными и более обширными, локализуясь
в коже век, конъюнктиве. На глазном дне кровоизлияния обнаруживаются обычно во
внутренних слоях сетчатки вблизи диска зрительного нерва в виде полос. Иногда
они становятся более обширными, приобретая пре- и субретинальный характер.
Кровоизлияния на глазном дне часто сопровождаются
экссудатами. Нередко встречаются геморрагии, происходящие из сосудов хориоидеи
и радужной оболочки. В последнем случае кровоизлияния могут сочетаться с
явлениями ирига.
Изменение глаз при эритремии.
Эритремия является заболеванием, вызванным гиперплазией
эритроидного ростка костного мозга. Оно характеризуется резким увеличением
количества эритроцитов и появлением их молодых форм (макроцигов, нормобластов).
Функциональное состояние эритроцитов меняется: усиливаются их агрегация и
адгезия.
В связи с изменением реологических свойств крови
ухудшается микроциркуляция. Это приводит к образованию микротромбов. Тромбы
могут образовываться и в крупных сосудах. Нарушение кровообращения на микро- и
макродиркуляторном уровне является основным выражением эритремии, в том числе в
сосудистой сети глаза.
Больные обычно жалуются на снижение зрения. В одних
случаях это ощущение перед глазами легкого тумана, в других — невозможность
чтения. Может наблюдаться полная потеря зрительных функций. Больные отмечают
также диплопию, светобоязнь, выпадение поля зрения в виде гемианопсий и
различной формы скотом. Все указанные симптомы зависят от интенсивности общих
поражений и изменений со стороны тканей глаз.
Офтальмолог обнаруживает значительное расширение вен
конъюнктивы глазного яблока. Сосуды радужной оболочки также расширены и
избыточно полнокровны, что придает радужке в целом красновато-коричневый цвет.
Глазное дно имеет темную, цианотическую окраску; диск зрительного нерва отечен,
красного цвета. Вены расширены и извитые.
Вблизи сильно расширенных вен сосредоточено большое
количество кровоизлияний. Картина глазного дна может напоминать нарушения,
имеющие место при. тромбозе вены сетчатки. Артерии остаются неизмененными.
Следует отметить, что в ряде случаев при болезнях крови изменения органа зрения
выявляются первыми, что служит основанием для более детального и
целенаправленного обследования кроветворного аппарата больных, например при
эритремиях.
Интерпретация выявленных изменений органа зрения должна
проводиться в комплексе, с обязательным подробным общеклиническим обследованием
больного, изучением результатов анализа периферической крови, а при
необходимости — с исследованием состояния костного мозга (миелограмма). Анализ
всех полученных сведений позволяет правильно интерпретировать глазные симптомы,
помогает своевременно устанавливать диагноз заболевания крови, а в ряде случаев
судить о его прогнозе.
При ретинопатии патологический процесс затрагивает ретинальные сосуды, что приводит к нарушению кровотока по ним. В результате сетчатка претерпевает дистрофию, а зрительный нерв – атрофию. Это заболевания часто приводит к слепоте. Течение ретинопатии обычно безболезненное, однако при этом заболевании возникают скотомы перед глазами в виде пятен, пелены. Также наблюдается прогрессирующее угасание зрительной функции. Чтобы диагностировать ретинопатию, необходимо провести осмотр у специалистов офтальмологического, неврологического, эндокринологического и кардиологического профиля. Также следует исследовать границы поля зрения, остроту зрения, выполнить биомикроскопию, офтальмоскопию, флуоресцентную ангиографию сосудов глазного дна, УЗИ глазного яблока, ЭФИ. В случае ретинопатии необходимо компенсировать сопутствующие системные патологи. На лрезультат лечения могут оказать положительное влияние антикоагулянты, витамины, вазодилататоры, сеансы гипербарической оксигенации, лазерной коагуляции сетчатки.

Под термином ретинопатия понимают офтальмологическое заболевание различного происхождения, при котором происходят изменения сетчатки. При этом первичные ретинопатия не является следствием воспалительных процессов или других заболеваний. Первичные ретинопатии можно разделить на острую заднюю многофокусную, центральную серозную, наружную экссудативную формы. Вторичные ретинопатии объединяют в себе гипертоническую, диабетическую, травматическую, вызванную заболеваниями крови. В отдельную форму относят ретинопатию, которая возникает у недоношенных детей. В данном случае заболевание представляет интерес как для офтальмологов, так и для педиатров.
Первичные ретинопатии
Центральная серозная ретинопатия
Причины первичной ретинопатии выяснить до сих пор не удалось. В связи с этим заболевание это принято относить к идиопатическим патологиям. При центральной серозной ретинопатии происходит отслойка в области желтого пятна. Заболевание это чаще диагностируют у пациентов мужского пола в возрасте 20-40 лет, которые не страдают сопутствующими системными изменениями. В анамнезе могут быть указания на частые мигренозные головные боли, эмоциональное перенапряжение, стресс. Сетчатка при этом типе ретинопатии поражается с одной стороны.
Симптомами центральной ретинопатии являются микропсия, которая сопровождается уменьшением окружающих предметов, скотомы, общее снижение остроты и сужение полей зрения. Отличительной чертой от других заболевания считается улучшение зрительной функции при использовании слабоположительных линз.
При патоморфологическом обследовании в случае центральной серозной формы ретинопатии можно выявить отслойку пигментного эпителиального слоя в области макулы. Во время офтальмоскопии выявляют круглое или овальной формы выбухание, отличающееся более темным цветом по сравнению с окружающими клетками, сероватые или желтоватые преципитаты. Также не удается выявить фовеального рефлекса, который в норме представлен полоской вокруг центральной ямки сетчатой оболочки.
При лечении серозной формы центральной ретинопатии можно применят лазеркоагуляцию сетчатки. Терапия направлена на улучшение мироциркуляции в зоне поражения, укрепление стенки сосудов, снижение степени отека тканей сетчатки. Для этого применяют также оксигенобаротерапию. Примерно в 80% случаев при условии эффективного лечения отслойку сетчатки удается остановить. Зрение при этом восстанавливается до исходного уровня.
Острая задняя многофокусная пигментная эпителиопатия
При острой задней многофокусной ретинопатии поржение располагается с одной или обеих сторон. В этом случае в субретинальном слое образуются очаги беловато-серого цвета плоской формы, которые в дальнейшем приводят к формированию очагов депигментации. При осмотре дна выявляется извитость и расширение венозного русла, отек зрительного нерва, периваскулярный отек в периферической зоне сетчатки.

В большинстве случаев эта форма заболевания сопровождается помутнением вещества стекловидного тела, также присоединяется иридоциклит и эписклерит. Центральное зрение начинет страдать довольно рано, так как появляются центральные и парацентральные скотомы.
Для лечения задней многофокусной ретинопатии могут применяться витамины, препараты для расширения сосудов (пентоксифиллин, кавинтон), ангиопротекторы (солкосерил). Также используют ретробульбарное введение кортикостероидных средств и сеансы гипербарической оксигенации. Прогноз при этом типе ретинопатии чаще благоприятный.
Наружная экссудативная ретинопатия
При наружной экссудативной форме ретинопатии, которая также называется болезнью Коутса, поражение сетчатки обычно одностороннее. Пациенты чаще молодые мужчины, у которых под сосудами сетчатой оболочки начинает скапливаться экссудат, кристаллы холестерина и геморрагии. Все изменения располагаются в основном в периферической зоне глазного дна, тогда как макула обычно интактна. При ангиографии сетчатки выявляют большое количество артериовенозных шунтов и микроаневризм.
При наружной экссудативной форме ретинопатии симптомы заболевания прогрессируют медленно, но неуклонно. Лечение проводят с применением лазерной коагуляции сетчатки или сеансами гипербарической оксигенации. На прогноз оказывает влияние развитие глаукомы, иридоциклита, вероятная отслойка сетчатки, которая требует экстренных мер.
Вторичные ретинопатии
Гипертоническая ретинопатия
При гипертонической ретинопатии ведущая роль в развитии патологии принадлежит почечной недостаточности, артериальной гипертензии, токсикозу беременных. При этой форме артериолы глазного дна подвергаются спазму, а в дальнейшем – гиалинозу и эластофиброзу стенок. При этом тяжесть изменения зависит от степени гипертензии и длительности системной патологии.
Течение гипертонической ретинопатии можно разделить на четыре стадии:
- В стадии гипертонической ангиопатии имеются необратимые функциональные изменения венул и аретриол сетчатой оболочки.
- При гипертоническом ангиосклерозе поражаются ретинальные сосуды, при этом происходят органические трансформации, проявляющиеся уплотнением стенки сосуда и снижением из прозрачности.
- При гипертонической ретинопатии возникают очаговые изменения в сетчатке, которые включают отложение липидов, геморрагии, плазморрагии, слои белкового экссудата, образование зон ишемического инфаркта. Иногда возникает частичный гемофтальм. Симптомы этой стадии включают снижение зрительной функции, появление скотом. При проведении мощной антигипертензивной терапии эти изменения могут регрессировать, что приводит к исчезновению симптомов.
- При гипертонической нейроретинопатии возникают не только ангиосклероз и ангиопатии, но и отек диска зрительного нерва, очаги экссудации и отслойки сетчатки. Чаще подобные изменения появляются на фоне злокачественного течения гипертонии или в случае почечного генеза повышенного давления. Нередко эта стадия приводит к атрофии зрительного нерва и потере зрительной функции необратимого характера.
При диагностическом поиске у пациентов с гипертонической ретинопатией важно провести консультацию кардиолога, офтальмолога, выполнить флуоресцентную ангиографию и офтальмоскопию. При объективном обследовании можно выявить изменения размера сосудов сетчатки, облитерацию их просвета (полную или частичную), субретинальную экссудацию. Характерным является симптом Салюса-Гунна, при котором происходит смещение вены в области перекреста в глубжележащие ретинальные слои, так как на нее оказывает давление напряженная и уплотненная артерия.
При лечении этого типа ретинопатии важно нормализовать системное давление, назначить витамины, антикоагулянты. Используют для лечения гипербарическую оксигенацию и лазерную коагуляцию сетчатки. Среди осложнений гипертонической ретинопатии следует перечислить тромбоз вен сетчатки и рецидивирующий гемофтальм.
Прогноз этого типа заболевания серьезный, так как нередко значительно снижается зрительная функция, а иногда возникает полная слепота. При этом ретинопатия осложняет течение не только основной патологии, но и беременности, в связи с чем иногда встает вопрос о прерывании последней.
Атеросклеротическая ретинопатия
Как понятно из названия, причиной развития данного типа ретинопатии является атеросклеротическое поражение. При этом происходят изменения в сетчатке, котоыре заключаются в ангиосклерозе и ангиопатии. Они сходны с признаками гипертонической ретинопатии, а на стадии нейроретинопатии возникают геморрагии, побледнение диска зрительного нерва, а по ходу вен откладывается кристаллический экссудат.
Для диагностики атеросклеротической природы ретинопатии применяют непрямую и прямую офтальмоскопию, а также ангиографию сетчатки. Специфического лечения данной патологии не существует. Важно справиться с основным заболеванием. Для этого назначаются антисклеротические и сосудорасширяющие препараты, дезагреганты, ангиопротекторы и диуретики. Для уменьшения проявлений нейроретинопатии применяют электрофорез с протеолитическими ферментами. Осложнениями этого типа ретинопатии нередко становятся атрофия зрительного нерва и окклюзия артерий сетчатки.
Диабетическая ретинопатия
Диабетическая ретинопатия развивается на фоне сахарного диабета 1 или 2 типа. При этом факторами риска является как уровень сахара крови, так и длительное течение заболевания и развитие сопутствующих патологий (нефропатия, гипертония, анемия, гиперлипидемия, ожирение). При сахарном диабете ретинопатия является одним из частых осложнений основного заболевания. Она нередко приводит к значительному снижению зрения и слепоте.

В течении диабетической ретинопатии тоже выделяют стадии патологического процесса:
- диабетическая ангиопатия
- диабетическая ретинопатия
- пролиферирующая диабетическая ретинопатия.
Две начальные стадии ретинопатии протекают аналогично другим типам вторичной ретинопатии (гипертонической, атеросклеротической). В случае пролиферирующей стадии сначала возникает неоваскуляризация сетчатки, а затем вновь образованные сосуды врастают в стекловидное тело. Это приводит к разрастанию глиальной ткани и повторяющимся кровоизлияниям в вещество стекловидного тела. В связи с деформацией стекловидного тела и натяжением волокон возникает отслоение сетчатки, что является причиной слепоты при диабете.
На ранних стадиях ретинопатии возникает снижение зрения, нередко появляются пятна или пелена перед глазами. Пациент испытывает затруднения при чтении или работе с мелкими деталями. В стадии пролиферации возникают необратимые изменения и слепота.
При офтальмоскопии после медикаментозного мидриаза можно обнаружить характерные изменения. Для изучения поля зрения и поражения периферических областей применяют периметрию. При УЗИ глазного яблока можно обнаружить области кровоизлияний, уплотнений или рубцовой ткани, расположенные в толщине глаза. Оценить жизнеспособность сетчатки и определить электрический потенциал можно во время электроретинографии. При ретинальной ангиографии и лазерной сканирующей томографии врач детально оценивает состояние сетчатой оболочки.
Дополнительно пациентам с диабетической ретинопатией нужно выполнить определение остроты зрения, диафоноскопию глаза, биомикроскопическое исследование, можно также определить критическую частоту слияния мельканий и провести другие исследования.
Для лечения ретинопатии при диабете нужно контролировать гликемию, своевременно принимать противодиабетические средства, антиоксиданты, ангиопротекторы и лекарства для улучшения микроциркуляции. Если имеется угроза развития отслоения сетчатки, то выполняют лазеркоагуляцию. При наличии обширных повреждений вещества стекловидного тела и образовании рубцовой ткани выполняют витрэктомию и другие типы витреоретинальных операций.
Среди осложнений диабетической ретинопатии могут возникнуть гемофтальм, катаракта, снижение прозрачности стекловидного тела, образование рубцовой ткани, слепота в результате отслойки сетчатки.
Ретинопатия при заболеваниях крови
Различные заболевания крови (миеломная болезнь, лейкоз, полицинемия, анемия, макроглобулинемия Вальденстрема) могут приводить к формированию ретинопатии. При каждой форме имеются свои характерные офтальмоскопические признаки. Например, в случае полицитемии вены сетчатки становятся темно-красного цвета, а глазное дно приобретает цианотичный оттенок. Иногда возникает тромбоз вен, а также отек диска зрительного нерва.
При анемии глазное дно становится более бледным, сосуды сетчатки расширяются, а вены и артерии становятся практически неотличимы. Нередко на фоне анемии возникают экстраретинальные и субретинальные кровоизлияния, а также экссудативная отслойка сетчатки.
Лейкоз приводит к извитости вен, развитию кровоизлияний, отека сетчатки и диска зрительного нерва, появляются также зоны экссудата.
Миеломная болезнь сопровождается сгущением крови, парапротеинемией и диспротеинемией. При этом происходит расширение вен и артерий сетчатки, формируются микроаневризмы. Это сопровождается тромботической окклюзией вен и кровоизлияниями в вещество глаза.
При ретинопатии на фоне патологии крови необходимо, в первую очередь, справиться с первичным заболеванием. Также можно провести лазеркоагуляцию. Прогноз при данном типе ретинопатии неблагоприятный.
Травматическая ретинопатия
При резком или внезапном сдавлении грудной клетки возникает спазм артериол. В результате гипоксии из их просвета проникает транссудат, который и приводит к развитию травматической ретинопатии. Непосредственно после травмы может возникнуть кровоизлияние и другие органическое поражения сетчатки. При травматической ретинопатии также возникает атрофия зрительного нерва.
Травма может поражать и непосредственно глазное яблоко, приводя к его контузии. В результате возникают так называемые Берлиновские помутнеия сетчатки. Этот тип травматической ретинопатии является следствием субхориоидального кровоизлияния, отека глубоких слоев сетчатки, а также проникновением транссудата в пространство между сосудистой оболочкой и сетчаткой.
Лечить травматическую ретинопатию можно при помощи витамином, антигипоксантов и гипербарической оксигенации.
Ретинопатия недоношенных

Ретинопатия недоношенных относится к особой группе патологий сетчатки, она связана с недостаточным развитием клеток этой оболочки в связи с ранним появлением ребенка на свет. Чтобы все структуры глазного яблока смогли завершить правильное развитие, недоношенные дети должны пребывать в зрительном покое. Местное тканевое дыхание должно осуществляться бескислородным путем, то есть гликолизом. Напротив, чтобы выходить недоношенного ребенка для стимуляции метаболических процессов необходима дополнительная оксигенация. Это приводит к тому, что бескислородное дыхание (гликолиз) в сетчатке и сосудистой оболочке глаза угнетаются.
Дети, которые появились на свет ранее 31 недели гестации или массой менее 1500 граммов наиболее подвержены развитию ретинопатии. Также факторами риска являются нестабильность системных функций, длительная кислородотерапия, переливание крови.
Дети из группы риска должны быть осмотрены и обследованы в отделении офтальмологии через 3-4 недели после появления на свет. Обследование повторяют каждые две недели до тех пор, пока сетчатка не закончить свое формирование. Поздние осложнения при ретинопатии недоношенных включают близорукость, амблиопию, косоглазие, глаукому, низкую остроту зрения, отслойку сетчатки.
На ранних стадиях этого типа ретинопатии может быть самопроизвольное излечение, в связи с чем целесообразна выжидательная тактика. В других ситуациях проводят лазерную коагуляцию, криоретинопексию, иногда витрэктомию и склеропломбировку.

Профилактика ретинопатии
Чтобы предотвратить формирование различных типов ретинопатии, нужно постоянно и регулярно наблюдать за пациентом. Особенно это актуально для людей из группы риска (с сахарным диабетом, патологией почек, атеросклерозом, заболеваниями крови, после травм, беременностью, отягощенной гипертензией и нефропатией).
Чтобы предотвратить ретинопатию у недоношенных детей, нужно на этапе беременности выделять женщин с факторами риска преждевременных родов. Новорожденные, у которых была диагностирована ретинопатия, нуждаются в регулярном обследовании детским офтальмологом до 18-летнего возраста.
В профилактике ретинопатии важную роль играет согласованность тактики лечение врачей различных специальностей (педиатров, кардиологов, травматологов, эндокринологов, акушеров-гинекологов, неврологов и, конечно, офтальмологов).


