Снятие обострения бронхиальной астмы
Бронхиальная астма – хроническая воспалительная болезнь бронхов, сопровождающаяся приступами удушья, кашлем, чувством сдавливания груди, образованием скоплений слизи. Астма подразделяется на 4 вида:
- экзогенная (развивается под действием аллергенов);
- атопическая (врожденная предрасположенность к аллергии);
- эндогенная (развивается в результате воздействия инфекции, холода, тяжелого стресса, резкого физического усилия);
- смешанная (много факторов сразу).
Патологический процесс при данном заболевании затрагивает весь организм, проявляясь на уровне клеточных изменений. Вылечить бронхиальную астму нельзя, это пожизненный недуг; больной обучается с помощью правильно назначенного лечения осуществлять контроль за своим состоянием, не допуская развития обострений.
Стадии астмы
Степень тяжести состояния больного оценивается по степени выраженности следующих факторов:
- число ночных приступов за день, неделю, месяц;
- число дневных приступов за день, неделю;
- значения функции внешнего дыхания (ФВД) за сутки;
- колебания показаний ФВД за сутки;
- оценка физического состояния пациента.
Больному регулярно проводится спирометрия, которая определяет объем форсированного выдоха за 1 с (ОФВ1) и форсированную жизненную емкость легких (ФЖЕЛ). Каждый человек, страдающий данным недугом, обязан иметь дома пикфлоуметр – небольшой аппарат для измерения пиковой скорости выдоха (ПСВ). Существуют оптимальные значения показаний спирометрии и пикфлоуметрии, в сравнении с которыми пациент оценивает свое состояние.
В зависимости от степени тяжести состояния больного выделяют 4 стадии заболевания:
- Интермиттирующая. Она характеризуется: нечасто возникающими приступами, быстро купируемым обострением, нечасто возникающими ночными приступами (меньше 2 приступов в месяц), значения ФВД близки к норме, разница показаний ПСВ невелика.
- Легкая персистирующая. Ее признаки: несколько приступов удушья в неделю, более 2 ночных приступов в месяц, значения ФВД близки к норме, разница показаний ПСВ невелика.
- Персистирующая средней тяжести. Ее признаки: удушье наступает почти ежедневно, ночное удушье случается несколько раз за неделю, значения ФВД снижены и составляют 60-80% от нормы, разница показаний ПСВ выше 30%.
- Тяжелая персистирующая. Ее признаки: удушье наступает каждый день, частые приступы ночью, значения ФВД составляют чуть более половины нормы, разница показаний ПСВ превышает 30 %.
Приемы лечения заболевания
Лицам, страдающим астмой, обязательно нужно иметь дома два вида лекарств: для симптоматического лечения (снятия приступа) и для базисной терапии (осуществление контроля над болезнью). Первая группа лекарств – бронходилататоры (вызывают расширение бронхов): сальбутамол, саламол. Выпускаются в аэрозольной форме; прием осуществляется путем вдыхания 1-2 доз минимум дважды в сутки в период ремиссии и 4-8 раз в сутки при среднетяжелом ее обострении.
Вторая группа лекарств – ингаляционные глюкокортикостероиды (ИГКС): беклазон, пульмикорт. Они прекращают воспаление в бронхах, противодействуют аллергической реакции. Эти препараты являются основным терапевтическим средством и должны применяться ежедневно, минимум дважды в сутки вне обострения астмы (через 30 минут после приема бронходилататора) и по показаниям (по рекомендации врача) во время обострения. ИКГС более безопасны для организма, чем системные гормональные препараты, применяемые при тяжелом обострении бронхиальной астмы. Пациенты, состоящие на учете у врача-пульмонолога, получают средства базисной терапии бесплатно по рецепту врача.
Существуют лекарственные средства комбинированного действия, сочетающие в себе и базисные, и сиптоматические препараты, например, серетид и симбикорт. Конечно, удобнее пользоваться одним аэрозолем вместо двух, тем более что симбикорт можно применять по схеме гибкого дозирования до 8 раз в сутки: при ухудшении самочувствия пациент применяет лекарство чаще, при улучшении – реже. Такая схема позволяет больному успешно контролировать болезнь и минимизирует наступление ухудшения. Но симбикорт стоит дорого и не входит в перечень бесплатно назначаемых лекарств, поэтому, к сожалению, он недоступен большинству пациентов.
В принципе, схема гибкого дозирования подходит и для традиционных противоастматических препаратов. Главное, чтобы астматик чувствовал приближение обострения и сразу же увеличивал частоту ингаляций, при затруднениях консультируясь со специалистом.
Обострение бронхиальной астмы
Обострение астмы – нарастающее ухудшение состояния больного, характеризующееся комбинацией основных симптомов заболевания: одышки, кашля, затрудненности выдоха с характерным свистом, ощущением сдавленности в груди. В период ухудшения полость бронхов резко сужается, вследствие чего резко снижаются показатели функции внешнего дыхания: объем форсированного выдоха (ОФВ1), форсированная жизненная емкость легких (ФЖЕЛ), пиковая скорость выдоха (ПСВ). Снижение значений на 30-50% указывает на развивающееся обострение астмы.
Причины ухудшения:
- ошибка врача в подборе лечения;
- невыполнение пациентом назначений врача;
- воздействие триггера (аллергена, инфекции, резкого физического усилия; метеозависимость, лекарственная аллергия, курение).
Обострение бронхиальной астмы подразделяют на легкое, среднетяжелое и тяжелое. Больному и его близким следует очень внимательно отслеживать изменение состояния; если привычные средства не помогают даже при увеличении дозы и частоты приема, необходимо немедленно вызвать врача. Некорректная оценка степени тяжести ухудшения и промедление с госпитализацией страдающего этим недугом может стоить ему жизни.
Пациент должен быть заранее проинформирован врачом о действиях при потере контроля над болезнью и хранить дома поэтапный план действий в письменном виде.
Типы обострения астмы
Ухудшение течения заболевания развивается по двум типам:
- Нарастание обструкции бронхов наступает постепенно, в течение одного или 3-5 дней. Сужение полости бронхов и обильное выделение слизи провоцирует закупорку бронхиальных трубочек слизью и как следствие приступ удушья. Длительную обструкцию вызывает воздействие на организм больного респираторной инфекции либо низкая эффективность назначенной пациенту противовоспалительной терапии. Это самый распространенный тип.
- Вследствие спазма бронхов удушье наступает стремительно. В случае промедления с оказанием помощи или неправильных действий врача и родных может наступить смерть пациента. Этот тип резкого ухудшения встречается единично у больных молодого возраста при шоковом ответе на аллерген или сильный стресс.
Тяжелое обострение астмы, продолжающееся более суток, называется астматическим статусом. Это случай, когда обязательна экстренная госпитализация в отделение интенсивной терапии или реанимации. Астматический статус по характеристикам степени тяжести подразделяется на I, II и III степени. В больничных условиях проводят следующие лечебно-реанимационные действия:
- устранение гипоксии с помощью подачи увлажненного кислорода через маску;
- снятие отека слизистой бронхов с помощью системных глюкокортикоидов (внутривенно) и других лекарств;
- восстановление проходимости бронхов путем бронхоскопии и лаважа легких, разжижение мокроты ингаляционным путем;
- при III степени показана искусственная вентиляция легких.
Пациенты, перенесшие астматический статус, относятся к группе риска летального исхода от астмы. В нее входят:
- получавшие лечение системными глюкокортикоидами не позже 6 месяцев до наступления статуса;
- перенесшие госпитализацию по поводу основного заболевания в текущем году;
- страдающие психическими заболеваниями;
- относящиеся к маргинальному слою общества;
- подростки и пожилые люди;
- халатно относящиеся к лечению;
- принимающие более трех противоастматических лекарств (тяжелое течение);
- принимающие глюкокортикоиды бессистемно;
- страдающие диабетом, эпилепсией;
- бесконтрольно принимающие сальбутамол и подобные препараты (свыше 1 баллончика в месяц);
- лица с моментально развивающимися симптомами удушья (2-й тип).
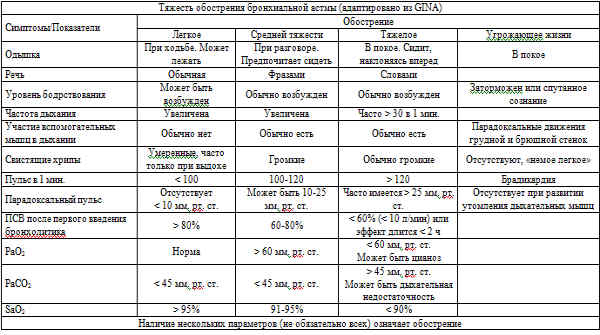
Оценка степени тяжести обострения астмы по выраженности симптомов приведена в таблице:
Лечение обострения бронхиальной астмы
Лечение обострения астмы и в больнице, и дома завершается следующими результатами:
- купирование обструкции бронхов;
- восстановление ФВД до нормы;
- вывод из состояния гипоксии;
- подбор эффективной схемы лечения;
- составление и разъяснение больному подробного плана действий при наступлении возможных дальнейших обострений астмы.
Чем раньше будет начато лечение, тем оно эффективнее. Больной должен без паники адекватно оценить свое состояние и воспользоваться рекомендованным алгоритмом действий.
При первых признаках одышки следует до 3-х раз в течение часа принять (вдохнуть) бронходилататор (например, сальбутамол), чтобы купировать приступ удушья. Если в через час его состояние улучшится, свободное дыхание восстановится и ПСВ станет близкой к норме, больше ничего предпринимать не надо.
Важно определить и устранить провоцирующие ухудшение факторы: если оно случилось из-за ОРВИ, нужно начать лечение и позаботиться о поддержании иммунитета; при аллергии на пыль и резкие запахи ежедневно проводить влажную уборку без использования синтетических моющих средств, прекратить пользоваться парфюмерией, лаком для волос.
Бронходилататоры и ингаляционные глюкокортикостероиды (ИКГС) в первые 2-3 суток после обострения необходимо применять чаще, чем обычно (4-8 раз), затем перейти на привычные дозы.
Если же приступ удушья не проходит в течение часа на фоне применения бронходилататора и ИКГС, следует немедленно вызвать скорую помощь и приступить к приему системных кортикостероидов (например, преднизолона, упаковку которого обязательно должен иметь дома больной). Однократно следует принять 4-5 таблеток преднизолона.
Системный кортикостероид влияет на все обменные процессы в организме и оказывает мощное противовоспалительное, противоотечное, и противоаллергическое действие, резко уменьшает секрецию мокроты в бронхах. Улучшение состояния обычно наступает через 4-6 часов после приема преднизолона или подобного препарата. Так как системные кортикостероиды имеют множество побочных эффектов (вызывают язву желудка, остеопороз и другие серьезные заболевания), их назначают короткими курсами по 4-10 дней с обязательным приемом защищающих слизистую ЖКТ препаратов (например, омеза). После купирования обострения кортикостероиды отменяют.
Во время лечения системными препаратами и после него больной продолжает принимать обычную базисную и симптоматическую терапию, если врач не назначил более высоких доз или не перевел пациента на другие препараты.
Практически всегда действие системных кортикостероидов значительно улучшает самочувствие больного в течение суток. Если же положительного ответа на бронходилататоры не наступает в течение часа, а на преднизолон – в течение 2-6 часов прогрессирует ухудшение состояния, то пациент принадлежит к группе риска смертельного исхода и ему требуется немедленная госпитализация.
Лечение обострения бронхиальной астмы в больнице
При поступлении больного врач оценивает степень тяжести состояния, собирает историю болезни (когда и по какой причине началось ухудшение, какие лекарства принимались и с каким эффектом, были ли госпитализации по поводу астмы в текущем году, относится ли пациент к группе риска). При осмотре определяется, нет ли осложнений основного заболевания. Выполняются различные инструментальные и лабораторные исследования.
Лечение начинают до начала обследования. Через маску проводят насыщение легких пациента кислородом. Бронходилататоры вводят через небулайзер, при непроходимости бронхов из-за слизистых пробок – внутривенно или парентерально. При тяжелом обострении добавляют дополнительные бронходилататоры, эуфиллин (особенно эффективен для купирования приступов удушья у ребенка).
Основным терапевтическим средством служат системные кортикостероиды, вводимые в повышенных дозах парентерально, затем перорально. Снижение их дозировки производят постепенно, но не ранее, чем после улучшения показателей ФВД до нормальных значений. Другие виды лечения применяются редко и по конкретным показаниям: например, антибактериальная терапия – только при подтвержденной бактериальной инфекции.
Если предпринятые меры не вызвали адекватного ответа и состояние больного ухудшается, его переводят в отделение интенсивной терапии или в реанимацию.
Пациент готов к выписке, если:
- его физическая активность близка к норме;
- результаты лабораторного и инструментального обследования положительные;
- отсутствуют ночные приступы;
- потребность в сальбутамоле или аналогах не более 4-х раз в сутки;
- после ингаляции бронходилататора ПСВ больше 70%, суточные колебания не более 20%;
- больному подобрана адекватная состоянию базисная терапия, которую он продолжает после выписки принимать дома.
Вот пример составленного врачом плана действий при обострении астмы:
Симптомы | Степень опасности | Препараты | Дальнейшие действия |
ПСВ __________
| нет | Продолжать лечение по обычной схеме | Посетить врача в назначенное время |
ПСВ от ________ до_______
| СРЕДНЯЯ ОПАСНОСТЬ | Продолжить лечение по усиленной схеме + удвоить дозу беклазона + принять однократно 4 таблетки пред- низолона (20 мг) | ОБЯЗАТЕЛЬНО ПОСЕТИТЬ ВРАЧА! |
ПСВ __________
| ВЫСОКАЯ ОПАСНОСТЬ! | Сальбутамол по 2 вдоха через 20 мин трижды + принять 6 табл (30 мг) преднизолона | СРОЧНО ВЫЗВАТЬ СКОРУЮ ПОМОЩЬ! |
Профилактика эпизодов ухудшения болезни
Бронхиальная астма имеет свойство ухудшаться после каждого эпизода обострения, а также с возрастом пациента. У детей, перенесших заболевание в раннем возрасте, оно отступает к пубертату, но у них все же сохраняются признаки дисфункции легких и гиперчувствительность бронхов к раздражителям (инфекциям, холоду, аллергенам, физической нагрузке). У ребенка, заболевшего в 6-7 лет или в подростковом возрасте, прогноз обычно неблагоприятен. Именно поэтому следует стремиться к постоянному контролю болезни и по возможности не допускать ухудшения состояния здоровья. Этому способствуют:
- точное и неукоснительное соблюдение предписаний врача;
- полный отказ от курения, недопущение пассивного курения;
- создание благоприятной среды обитания (отсутствие в доме ковров, ежедневная влажная уборка, использование очистителей воздуха и пылесосов со специальным фильтром, отказ от использования парфюмерии и синтетических моющих средств);
- исключение очагов инфекций;
- тщательная терапия ОРВИ и любых воспалительных процессов в организме;
- укрепление иммунитета, щадящее закаливание (обливание прохладной водой, хождение босиком в летнее время);
- длительные ежедневные прогулки на свежем воздухе;
- ежедневное выполнение дыхательной гимнастики и ЛФК;
- соблюдение принципов здорового питания и щадящей диеты, во избежание пищевой аллергии;
- применение лекарственных средств с осторожностью и только после согласования с лечащим врачом;
- выбор профессии и рода деятельности, не связанных с профессиональной вредностью, скоплениями пыли, резкими запахами, пребыванием в многолюдных местах;
- отказ от содержания домашних животных и ухода за ними.
Поскольку астма – наследственное заболевание, то по отношению к детям, в семейном анамнезе которых есть случаи заболевания этим недугом, профилактика играет важную роль и применять ее нужно с рождения.
В приоритете будет длительное сохранение грудного вскармливания, поддержание идеальной чистоты и состава воздуха в помещении, где находится ребенок (отсутствие пыли, плесени, повышенной влажности, применение очистителя, недопущение пассивного курения), щадящее закаливание, частые прогулки, диета. В этом случае риск заболевания ребенка тяжелым недугом будет минимальным.
 При длительном затишье, когда клиническая картина внушительное время отсутствует, больному с диагнозом «бронхиальная астма» кажется, что болезнь отступила и больше обострений не будет. Более того, самочувствие не вызывает жалоб, а трудоспособность сохраняется на достойном уровне.
При длительном затишье, когда клиническая картина внушительное время отсутствует, больному с диагнозом «бронхиальная астма» кажется, что болезнь отступила и больше обострений не будет. Более того, самочувствие не вызывает жалоб, а трудоспособность сохраняется на достойном уровне.
Но в том и состоит «коварность» заболевания, что астматический приступ возникает внезапно, без видимых на первый взгляд причин или даже при незначительном контакте с тем или иным аллергеном.
Так можно ли предупредить обострение бронхиальной астмы? Избежать его? Или стоит настраиваться на неуклонно прогрессирующий многолетний процесс?
Суть патологии
Бронхиальная астма – хроническое заболевание, которое характеризируется переменчивой клинической картиной: обострение недуга сменяется длительным перерывом без какой-либо астматической симптоматики. За перерывом снова следует острый период и т.д.
И хотя медицинские источники часто описывают бронхиальную астму как заболевание воспалительного характера, что поражает дыхательную систему (в частности, бронхиальное дерево) и предписывают недугу ряд симптомов и признаков, ключевым звеном патологии является бронхоспазм, нередко именуемый бронхиальной обструкцией/приступом удушья/экспираторной одышкой.

Проявляется он в виде мучительного непродуктивного сухого кашля, что сопровождается сильным дискомфортом в грудной клетке, а также необходимости прикладывать дополнительные усилия для выдоха. Да, при бронхиальной астме именно выдох вызывает трудности из-за отека гладких тканей бронхов. Чтобы облегчить свое состояние больной на машинальном уровне принимает довольно специфическую позу (ортопноэ): сидя, расставив ноги, слегка наклонившись вперед и упершись в что-то руками. В таком положении ему легче выдохнуть, хотя приступ это не блокирует.
В качестве сопутствующих признаков обострения бронхиальной астмы часто считаются:
- боль в грудной клетке;
- хрипы при прослушивании бронхов;
- ослабленное дыхание;
- выделение скудного количества бесцветной мокроты после кашлевого приступа;
- хроническая усталость, сонливость;
- тахикардия;
- чувство нехватки воздуха.
При аллергической этиологии заболевания могут наблюдаться также ринит, кожные высыпания, слезотечение, чихание.
В зависимости от частоты и продолжительности бронхоспазма, специалисты выделяют 4 основные степени тяжести заболевания:
- легкая интермиттирующия (обострение недуга длится совсем недолго, ночные приступы практически отсутствуют);
- легкая персистирующая (патологические процессы наблюдаются несколько раз в неделю, самочувствие больного значительно ухудшается);
- средняя персистирующая (бронхоспазмы наблюдаются почти каждый день, трудоспособность пациента падает, частота бронхообструкции в ночное время суток превышает 1 раз в неделю);
- тяжелая персистирующая (приступы удушья беспокоят ежедневно, больному тяжело дышать и активно передвигаться).
Причиной всех упомянутых форм обострения могут быть как иммунологические, так и неиммунологические процессы. Да, аллергическая астма обостряется вследствие воздействия разного рода аллергенов. Неаллергическая, в свою очередь, часто провоцируется многими бытовыми факторами или общим состоянием здоровья:
- частые заболевания респираторного характера;
- регулярное физическое переутомление;
- вредные условия труда на производстве;
- резкая смена погодных условий;
- прием лекарственных препаратов;
- склонность к алкоголизму, табакокурение;
- внезапная отмена специальных медикаментозных средств лечения бронхиальной астмы.
Важно! Астматикам следует быть предельно осторожными с медикаментами, поскольку многие из них, без предварительного исследования, могут не только спровоцировать обострение недуга, но и вызвать анафилактический шок. Часто его называют клинической формой астматического заболевания, которую, несмотря на тяжесть проявления и реальную угрозу жизни больного из-за тотальной дыхательной недостаточности, можно купировать специальными блокаторами.
Вторая форма – метаболическая, протекает не так остро, но практически не поддается быстрому купированию и требует более тщательного подхода в стационарных условиях.

Как быстро снять обострение?
В зависимости от происхождения астматического заболевания меняется и алгоритм снятия острой симптоматики.
Да, для аллергической бронхиальной астмы достаточно устранить аллерген, за чем должно последовать существенное облегчение состояние больного. Сделать это можно с помощью специальных антигистаминных средств (в виде таблеток, внутримышечных инъекций, аэрозоля).
Для астматической болезни неаллергического происхождения потребуются медикаментозные препараты-блокаторы. Зачастую они более популярны в виде ингаляторов, которые рекомендуется пациентам носить с собой во избежание тяжелой формы приступа. Не менее важными считаются: активная терапия заболеваний дыхательной системы, что могли спровоцировать приступ удушья/кашля, отказ от вредных привычек, смена места жительства на более экологически чистое, налаживание правильного рациона питания.
В случае анафилактического шока риск летального исхода значительно повышается, что требует немедленной скорой помощи, а именно подкожного введения раствора адреналина.
В любой ситуации пациент должен понимать, что бронхообструкция реально опасна и требует острожного применения лекарственных препаратов, избегания аллергенов, переутомления, нервных срывов.
Внимание! Вооружиться купирующими средствами стоит не только больному, но и его близким. Ведь в момент острого приступа паника может помешать астматику сориентироваться и оказать себе неотложную помощь.
Как лечить обострение?
Имеется в виду не мгновенное купирование бронхоспазма или острой аллергической реакции на тот или иной «возбудитель», а именно лечение бронхиальной астмы. Лечение, финальным результатом которого должен стать период абсолютного «затишья», длительного, без явной клинической картины.

Многие медицинские источники наводят несколько официальных «целей», которых пытаются достигнуть, составляя алгоритм ликвидации обострения астматического заболевания:
- эффективное устранение симптомов болезни;
- достижение контроля над симптоматикой;
- стабилизация работы дыхательной системы, легочной вентиляции;
- повышение работоспособности пациента, улучшение его самочувствия;
- снятие синдрома бронхообструкции;
- профилактика очередного обострения/побочных явлений активной лекарственной терапии;
- предотвращение летального исхода.
Для реализации каждого пункта из данного списка потребуется четкий план действий. Однако, как показывает практика, первая его половина практически идентична, независимо от этиологии астматического заболевания, а также степени его тяжести:
- консультация специалиста/вызов на дом дежурной бригады;
- детальное обследование пациента (лучше в условиях стационара): общие анализы (крови/мочи), рентген, ЭКГ, проба на аллергены;
- исследование приступов обострения (их длительность, тяжесть, причины возникновения);
- назначение специальных препаратов, проверка реакции организма на индивидуальную переносимость.
Важно! Доктору предстоит не только назначить действенные медикаментозные препараты, но и научить больного ими пользоваться. Да, если прием таблеток не составит труда, то применение ингалятора/небулайзера/аэрозоля может вызвать вопросы, особенно у маленьких детей и пожилых людей.
После установления точного диагноза, лечащему врачу предстоит подобрать наиболее эффективные препараты для своего пациента, а также озвучить ряд рекомендаций. Для аллергической бронхиальной астмы:
- Устранить аллерген, если он уже известен. В некоторых случаях это сделать невозможно, поэтому придется соблюдать хотя бы минимальные меры безопасности, а также принимать антигистаминные препараты.
- Всегда носить с собой подобранный специалистом «блокатор» для купирования внезапного приступа удушья. Ведь нередко иммунная система организма остро реагирует даже не на сам аллерген, а на его «производные».
Для неаллергической астмы:
- Ликвидировать причину обострения недуга (вылечить респираторные заболевания дыхательной системы, отказаться от вредной еды и пагубных привычек, поменять работу/место жительства, если именно их экологические условия спровоцировали прогрессирование бронхиальной астмы).
- Регулярно принимать медикаменты, больше гулять на свежем воздухе.
- Ограничить физическую активность, но не отказаться от нее вовсе.
Чем лечить обострение?
Этот вопрос стоит задавать только опытному специалисту, но никак не работнику аптечной сети. Более того, не стоит привлекать к терапии народную медицину, не посоветовавшись заранее с доктором.

Это не значит, что она неэффективна по отношению к бронхиальной астме. Нет, некоторые средства помогут предотвратить бронхоспазмы и другие клинические проявления недуга, например, отвары корня солодки и тимьяна, сосновых почек, плодов фенхеля, молодых листочков сирени, настойки из оливкового масла и чеснока.
Но! Для этого следует быть абсолютно уверенным в положительной реакции организма на тот или иной компонент целебного отвара или настойки.
Более же быстродействующими окажутся традиционные средства лечения:
| Препараты-блокаторы | Обладают наиболее быстрым действием и применяются в случае приступа удушья. |
| Антигистаминные средства | Помогают снизить чувствительность рецепторов к аллергену и не дают защитной системе так остро реагировать. |
| Кромоны | Снимают астматическое обострение у детей и подростков. |
| Антагонисты иммуноглобулина Е | Снижают чувствительность бронхов к тем или иным аллергенным факторам. |
| Глюкокортикоиды | Поддерживают самочувствие больного на должном уровне. Наиболее эффективны в виде спрея. |
Внимание! Все препараты назначаются в индивидуальном порядке, индивидуальной дозировке. Более того, их эффективность и наличие побочных явлений строго контролируются специалистами.
Немаловажным аспектом в устранении обострения бронхиальной астмы считается и настрой пациента. Ведь основная клиническая картина может быть спровоцирована именно нервной системой. По этой причине больному назначается покой, отдых, витаминные комплексы для поддержания всего организма, качественное питание и лекарственная терапия. При выполнении всех этих условий, болезнь быстро отступит, не заставляя о себе вспоминать.
Полезное видео
Обязательно посмотрите видео если у Вас есть ребёнок школьного возраста: