Скачать презентацию на тему бронхит у детей
Создайте Ваш сайт учителя
Курсы ПК и ППК
Видеоуроки
Олимпиады
Вебинары для учителей
- Главная
- Прочее
- Презентации
- Презентация на тему «Бронхит у детей»
Презентация по ПМ. 02. Участие в лечебно-диагностическом и реабилитационном процессах МДК.02.01.01. Особенности оказания сестринской помощи детям на тему «Бронхиты у детей»
Просмотр содержимого документа
«Презентация на тему «Бронхит у детей»»
СОГБПОУ «Вяземский медицинский колледж имени Е.О. Мухина» ПМ. 02. Участие в лечебно-диагностическом и реабилитационном процессах МДК. 02.01.01. Особенности оказания сестринской помощи детям
Презентация на тему:
«БРОНХИТ У ДЕТЕЙ»
Выполнила: обучающаяся группы 31С Попова Екатерина
Преподаватель педиатрии:
Мыринова С.Н.
г. Вязьма, 2017 год

Бронхит — это воспалительное заболевание бронхов различной этиологии (инфекционной, аллергической и др.), протекающее без признаков поражения легочной ткани.
- Частота заболеваемости бронхитом в детском возрасте обуславливается несформированной до конца дыхательной и иммунной системой.

ВИДЫ БРОНХИТА
Существует несколько классификаций бронхита у детей. В зависимости от происхождения этот недуг может являться первичным либо вторичным .
- В первом случае болезнь развивается непосредственно в бронхиальном дереве и не проникает глубже.
- Вторичный бронхит у детей уже выступает в качестве осложнения какой-либо иной патологии, например, гриппа или ОРЗ. В таком случае распространение инфекции в бронхи происходит из других частей дыхательной системы.

По характеру течения бронхит в детском возрасте бывает:
- острым – наблюдается повышение температуры, сухой кашель и одышка в сочетании с общей повышенной утомляемостью и ослабленностью организма.
- хроническим – характеризуется стертой клинической картиной с периодическими обострениями;
- рецидивирующим – частота обострений составляет три и более рецидива за год, со средней длительностью в один месяц.

По степени распространенности патологического процесса, бронхит можно разделить на:
- ограниченный – воспалительный процесс не распространяется за пределы одного сегмента легкого.
- распространенный – воспаление охватывает две и более доли бронхов;
- диффузный – патологический процесс распространяется почти на всю область бронхов ребенка.
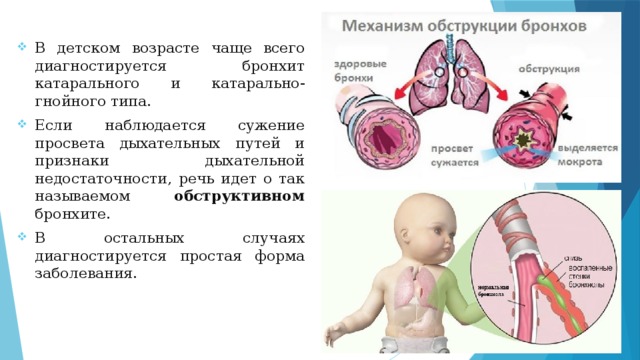
- В детском возрасте чаще всего диагностируется бронхит катарального и катарально-гнойного типа.
- Если наблюдается сужение просвета дыхательных путей и признаки дыхательной недостаточности, речь идет о так называемом обструктивном бронхите.
- В остальных случаях диагностируется простая форма заболевания.

ПРИЧИНЫ РАЗВИТИЯ БРОНХИТА
- вирусные инфекции – вирус попадает сначала в верхние дыхательные пути, а затем проникает дальше, провоцируя воспалительный процесс на слизистой бронхов;
- бактериальные инфекции – возбудитель может проникнуть в дыхательные пути вместе с каким-либо инородным предметом, который ребенок засунет в рот;
- переохлаждение ;
- запыленность помещения ;
- вдыхание паров химикатов ;
- врожденные аномалии дыхательной системы ребенка;
- недолеченные вирусные и простудные болезни ;
- слабый иммунитет.

КЛИНИЧЕСКИЕ ОСОБЕННОСТИ БРОНХИТА
- Сухой кашель , который постепенно становится влажным с отделением мокроты.
- Неприятные ощущения за грудиной .
- Повышенная потливость .
- Субфебрильная температура .
- При трахеобронхитах — осиплость
голоса .

ДИАГНОСТИКА БРОНХИТА
- бактериологический посев мокроты;
- общее и биохимическое исследование крови (умеренное ускорение СОЭ);
- исследование мазков из гортани и носоглотки;
- определение функций внешнего дыхания (отмечается снижение на 15-20% ЖЁЛ);
- рентгенографическое исследование легких;
- бронхография и бронхоскопия;
- аускультация.

ЛЕЧЕНИЕ БРОНХИТА
- Соблюдение постельного режима в первые сутки заболевания. Оставаться в постели рекомендуется до тех пор, пока ребенок не будет чувствовать себя хорошо, а температура его тела не вернется в норму.
- Соблюдение особой диеты с употреблением легкой пищи с преобладанием молочных продуктов, овощей и фруктов (молочно-растительная диета). При отсутствии аппетита кормить насильно ребенка не следует. Также важно обеспечить обильное питье.
- Жаропонижающие средства в возрастной дозировке при повышении температуры тела выше 38,5-39,0 °С.
- Препарат выбора — парацетамол. Разовая доза парацетамола составляет 10-15 мг/кг перорально, 10-20 мг/кг в свечах. Из списка используемых жаропонижающих препаратов исключены амидопирин, антипирин, фенацетин. Не рекомендуют из-за возможных побочных эффектов использовать кислоту ацетилсалициловую (аспирин) и натрия метамизол (анальгин).
- Препарат выбора — парацетамол. Разовая доза парацетамола составляет 10-15 мг/кг перорально, 10-20 мг/кг в свечах. Из списка используемых жаропонижающих препаратов исключены амидопирин, антипирин, фенацетин. Не рекомендуют из-за возможных побочных эффектов использовать кислоту ацетилсалициловую (аспирин) и натрия метамизол (анальгин).
- Препарат выбора — парацетамол. Разовая доза парацетамола составляет 10-15 мг/кг перорально, 10-20 мг/кг в свечах.
- Из списка используемых жаропонижающих препаратов исключены амидопирин, антипирин, фенацетин.
- Не рекомендуют из-за возможных побочных эффектов использовать кислоту ацетилсалициловую (аспирин) и натрия метамизол (анальгин).
- При бронхитах вирусной природы врач-педиатр может назначить полоскания горла лекарственными или травяными растворами для уменьшения воспалительного процесса.
- Прием отхаркивающих препаратов (препараты термопсиса, алтея, солевые растворы) и муколитических (цистеин, ацетилцистеин, химотрипсин, бромгексин, амброксол) по назначению врача.

- Противовирусные препараты , которые следует начинать на ранных сроках болезней (Арбидол, Афлубин, Ацикловир, Виферон или Циклоферон).
- Паровые ингаляции с щелочными растворами, в том числе минеральными.
- Дренирование и удаление мокроты с помощью лечебной гимнастики, вибрационного массажа, постурального дренажа.

ПРОФИЛАКТИКА БРОНХИТА
- организация полноценного отдыха ребенка;
- предоставление возможности употребления достаточного объема питья;
- обеспечение кондиционирования воздуха помещений;
- проведение сеансов оздоровительного массажа, в том числе легкого массажа грудной клетки;
- повышение иммунитета ребенка;
- соблюдение гигиены;
- своевременное лечение респираторных заболеваний.

СПАСИБО ЗА ВНИМАНИЕ
Автор: Мыринова Светлана Николаевна
Дата: 02.03.2017
Номер свидетельства: 397071
Пожалуйста, введите ваш Email.
Если вы хотите увидеть все свои работы, то вам необходимо войти или зарегистрироваться
Источник
1. Бронхиты у детей.
2. Болезни органов дыхания
Патологический процесс при заболеваниях органов дыхания
может локализоваться в различных отделах дыхательной
системы. По рабочей классификации БОД (В.К. Таточенко,
С.В. Рачинский) различают:
1. Болезни верхних дыхательных путей (ринит, фарингит,
ларингит, трахеит).
2. Бронхиты (острый бронхит обструктивный бронхит и
бронхиолит).
3. Пневмонии (очаговая бронхопневмония, сегментарная
пневмония, крупозная пневмония ,интерстициальная
пневмония).
4. Бронхиальная астма.
3. Актуальность проблемы БОД
На структуру заболеваний дыхательной системы существенное
влияние оказывают возрастные АФО, тесно связанные с морфологической
и функциональной незрелостью органов дыхания.
Дыхательные пути (носовые ходы, глотка, гортань, трахея и бронхи) на
все протяжении относительно узкие, выстланы рыхлой слизистой
оболочкой, имеют обильное кровоснабжение.
Функции слизистых желез снижены, поэтому защитной слизи
вырабатывается мало, и содержание секреторных иммуноглобулинов «А»
низкое. Поэтому слизистая относительно сухая, легко ранимая, и склонна к
развитию отека.
Только к 8-10 годам дыхательная система становится практически такой
же как у взрослых.
3
4.
Инфекционный процесс в
бронхах развивается в
результате несостоятельности
защитной системы и вследствие
тропности возбудителей к
эпителию респираторного
тракта
(вирулентность возбудителя,
массивность инфицирования и
состояние защитных механизмов
макроорганизма)
—
4
Быстрая элиминация
возбудителя
Инфекционная болезнь
Манифестная
Бессимптомная
Субклиническая
Носительство
5. Эпидемиология
Источник заражения- больной человек или вирусоноситель.
Механизм передачи – воздушно-капельный.
Входные ворота- слизистая оболочка ротоглотки, а также
слизистая оболочка других отделов дыхательного тракта.
5
6. Определение
БРОНХИТ — это воспалительное заболевание бронхов различной этиологии
(инфекционной, аллергической, токсической, физико-химической и др.),
протекающее без признаков поражения легочной ткани, клиническим
проявлением которого является кашель, образование мокроты, а при
поражении мелких бронхов — одышка
6
7. Острый бронхит
Острый бронхит- воспаление бронхов, редко бывает у детей как
самостоятельная болезнь, на фоне ОРВИ, развивается постепенно.
Кашель вначале сухой, навязчивый. с болями в грудной клетке,
затем с 3-4 дня более мягкий, влажный. Дети раннего возраста до 4
лет мокроту обычно заглатывают. Температура субфебрильная,
головная боль.
При аускультации на все протяжении легких прослушиваются
непостоянные сухие, затем среднепузырчатые влажные хрипы.
Количество хрипов и их локализация меняются в течение дня,
особенно после кашля. Кашель может быть до 3 недель, дольше, чем
при пневмонии.
Симптомы интоксикации выражены умеренно. Аппетит снижен.
Острый бронхит заканчивается выздоровлением через 2-3 недели.
7
8. Обструктивный бронхит
Встречается чаще у детей раннего возраста с выраженной
аллергической реакцией. ВОЗ определил обструкцию
дыхательных путей как сужение или окклюзию. Сужение ДП
при бронхите вызвано отеком слизистой оболочки и
выделение секрета в просвет бронхов.
Другим механизмом развития обструкции является
бронхиолоспазм. В клинике имеют место симптомы
дыхательной недостаточности: цианоз вокруг рта,
экспираторная одышка, участие вспомогательной
мускулатуры в акте дыхания, свистящее дыхание. При
аускультации прослушиваютсяы сухие и влажные хрипы с
обеих сторон, которые слышны на расстоянии.
9.
9
10. ЭТИОЛОГИЯ БРОНХИТОВ
Возбудители
Представители
Вирусы
10
Парагрипп 1 и 3 типа РС-вирус Аденовирус Риновирус
Коронавирус Вирус гриппа
Цитомегаловирус Энтеровирус Вирус герпеса Вирус кори и
др.
Внутриклеточные Mycoplasma pneumoniae – до 20-25% случаев
возбудители
Mycoplasma hominis
Clamydia trachomatis
Clamydophyila pneumoniae – до 7% случаев
Бактерии
Грибы
Strept. рneumoniae
Haemoph. Influenzae
Moraxella catarralis
Staph. аureus
Streptococcus
Enterococcus
Klebsiela pneumoniae
Pseudomonas aeruginosa
Candida albicans
Aspergillus
11.
Механизм возникновения
и развития инфекции
Проникновение возбудителя в дыхательные пути
(тропность, вирулентность возбудителя, массивность инфицирования)
Фиксация на поверхности слизистой оболочки
Размножение на слизистой оболочке, повреждение
эпителия дыхательных путей
(организм отвечает защитной воспалительной реакцией и
созданием средств иммунной защиты)
Инфекционное заболевание
(возникает если защитных сил организма недостаточно)
Мукоцолиарная защита
11
Иммунная защита
12.
13. Рецидивирующие бронхиты
Рецидивирующий бронхит – бронхит без явлений обструкции,
эпизоды которого повторяются 2-3 раза в течение 1-2- х лет на фоне
ОРВИ, характеризуются длительностью клинических проявлений (2
недели и более)
Рецидивирующий обструктивный бронхит – обструктивный бронхит
эпизоды которого повторяются у детей раннего возраста на фоне
ОРВИ 3 и более раз в году
На практике: 3 эпизода простого или обструктивного бронхита в
году
13
14. Лечение
Симптоматическое:
1.
Антибиотики при гнойном бронхите.
2.
Детям 3-4 лет можно применять антибактериальную терапию.
3.
Ингаляции с «Лазолваном»
4.
Пастуральный дренаж.
5.
Вибрационный массаж для отхождения мокроты.
15. Профилактика
1.
2.
3.
4.
5.
6.
Лечение хронических очагов инфекции.
Закаливание.
Ежедневная зарядка.
Прием адаптогенов в осенне-зимний период.
Вакцинация.
Соблюдение правил личной гигиены.
16. Спасибо за внимание!
Источник
Заведующая кафедрой педиатрии, кмн
Гирина Асия Ахмедовна
Геппе Н.А., Розинова Н.Н., Мизерницкий Ю.Л. и др. Рабочая классификация основных клинических форм бронхолегочных заболеваний у детей.
Острые респираторные заболевания у детей: лечение и профилактика. Научно-практическая программа. Москва, 2004;
В. К. Таточенко. Болезни органов дыхания у детей. Москва, 2012 г.
В. К. Таточенко. Практическая пульмонология детского возраста. Москва. 2006 г.
Бронхит – воспалительное заболевание бронхов различной этиологии (инфекционной, аллергической, физико-химической и т. д.).
Актуальность:
Заболеваемость острым бронхитом составляет 72-250 на 1000 детей в год, гораздо выше, чем пневмонией (В.К. Таточенко, 2006).
По данным американских исследователей около 5% людей ежегодно обращаются к врачу по поводу острого бронхита. Бронхит является девятой наиболее частой причиной обращения за амбулаторной медицинской помощью в США.
Исследования, проведенные в Великобритании, показали среднюю заболеваемость острым бронхитом 54 на 1000, начиная от 36 на 1000 у молодых лиц, и до 225 на 1000 у людей старше 85 лет. ( Gerald L. Mandell, John E. Bennett, and Raphael Dolin Mandell, Mandell, Douglas, and Bennett’s Principles and Practice of Infectious Diseases , Seventh Edition, 61, 2010, 873-876).
Кашель является наиболее частой причиной обращения за медицинской помощью. В исследовании, проведенном в Австралии, было показано, что более 80% детей в течение года более 5 раз обращались к врачу по поводу кашля, 50% — более 10 раз ( Robert W. Wilmott, Thomas F. Boat, Andrew Bush, Victor Chernick, Robin R. Deterding, and Felix Ratjen. Kendig and Chernick’s Disorders of the Respiratory Tract in Children,Eighth Edition.2012.26,437-442).
острый простой бронхит
острый обструктивный бронхит
острый бронхиолит
рецидивирующий бронхит
облитерирующий бронхиолит
хронический бронхит
— острое воспаление слизистой оболочки бронхов, вызываемое различными инфекционными, реже физическими или химическими факторами.
Этиология:
Вирусы: РС-вирус, вирусы парагриппа (чаще 3), гриппа (чаще А, В), коронавирусы, аденовирус (тип 1-7,12), метапневмовирус (HMPV).
Микоплазмы.
H. Influanzae и Str. Pneumoniae ( неинвазивное размножение условно-патогенной флоры, не вызывающей характерных нарушений для бактериального воспаления).
Стафилококки и псевдомонады (при нарушении механизма самоочищения бронхов:инородное тело, носители трахеостомы, интубация, муковисцидоз).
Предрасполагающие факторы?
Острый бронхит
Вирусы поражают клетки слизистой бронхов и:
Развивается воспаление
Увеличивается чувствительность нервных окончаний к потоку воздуха
Появляется сухой кашель
Увеличивается секреция слизи
Нарушается работа мукоцилиарного транспорта
Сужается просвет бронхов
Кашель становится влажным
Нормальная слизь
Здоровая слизистая
Воспаленная слизистая
Увеличенное количество вязкой слизи
Здоровый бронх
Больной бронх

Критерии диагностики :
Клинические: субфебрильная температура, кашель, диффузные сухие и разнокалиберные влажные хрипы в легких.
Рентгенологические: изменение легочного рисунка при отсутствии инфильтративных и очаговых теней в легких.
Классиф. клинич. форм болезней легких у детей 2009г.
Школьный возраст
Фебрильная температура
Отсутствие признаков токсикоза
Мелкопузырчатые хрипы с преобладанием в одном из легких
Возможен БОС
Увеличение СОЭ на фоне нормального количества лимфоцитов
У детей раннего возраста:
Cl. trachomatis
2-4 мес. жизни
Урогенитальная патология у матери
Нет температурной реакции
Навязчивый кашель
Мелко- и среднепузырчатые хрипы
ОАК: лейкоцитоз, ускоренное СОЭ, эозинофилия
У детей старшего возраста:
Cl. Pneumoniae
Навязчивый кашель
Возможен БОС
острый бронхит, протекающий с синдромом диффузной бронхиальной обструкции.
Чаще у детей на втором – третьем году жизни, реже на первом году (катамнез детей с БА!). АНАМНЕЗ!!!
Чаще на 2-3 день ОРВИ.
С возрастом частота ООБ снижается, у детей с отягощенным аллергологическим анамнезом – формирование типичных признаком бронхиальной астмы.
Критерии диагностики :
Клинические : экспираторная одышка, шумное свистящее дыхание на фоне ОРИ, рассеянные сухие и разнокалиберные влажные хрипы в легких.
Рентгенологические : усиление легочного рисунка, повышение прозрачности легочной ткани при отсутствии инфильтративных и очаговых теней в легких. Встречается, в основном, у детей первых 4 лет жизни.
Классиф. клинич. форм болезней легких у детей 2009г.
— воспалительное заболевание нижних дыхательных путей с преимущественным поражением мелких бронхов и бронхиол.
55-60% при РС-инфекции (не исключается генетическая предрасположенность).
Реже вирус парагриппа, риновирус (40% недоношенных с весом < 1500 г), метапневмовирус.
Развивается преимущественно у детей первых месяцев жизни на 3-4-й день респираторной инфекции.
Тяжесть состояния обусловлена обструктивным синдромом и дыхательной недостаточностью.
Факторы риска: наличие старших детей в семье (61%) и возраст до 6 мес. (61%)
Критерии диагностики:
Клинические: выраженная одышка экспираторного или смешанного
характера, периоральный цианоз, малопродуктивный кашель, диффузные мелкие влажные и крепитирующие хрипы.
Рентгенологические : вздутие легких, усиление сосудистого рисунка. Развивается, в основном, у детей первого года жизни на фоне ОРИ.
Классиф. клинич. форм болезней легких у детей 2009г.
Valkonen H. et al., Allergy 2009; 64:1359-65
n = 520, период 1988-2001 гг.,
Турку, Финляндия

Возраст
«здоровые»
%
БЛД
%
0 — 6 мес.
4,4
56,2
6 – 12 мес.
1,5
21,4
12 – 24 мес.
0,4
7,3
0,3 – 1% исходно здоровых доношенных детей
В 30 раз выше у недоношенных с очень низкой массой тела
В 20 раз выше у родившихся до 32 недель ГВ
Holman et al., PIDJ 2003
РСВ-бронхиолит обусловливает до 20% смертей
родившихся до 32 недель ГВ

— бронхит без явлений обструкции, эпизоды которого повторяются 2-3 раза в течение 1-2 лет на фоне ОРВИ.
Бронхиальная гиперреактивность в 60% при РБ.
Роль дисплазии соединительной ткани: 90% имеют пролапс митрального клапана, повышенную эластичность кожи, высокую подвижность суставов.
Клиника как при остром простом бронхите.
У детей без аллергии купируется в 2-4 года, у детей с аллергией – вероятна трансформацию в БА!
Частота выявления микроорганизмов
(из мокроты и трахеального аспирата) – 46,8%
Структура
этиологически
значимых бактерий
•
Str
.
pneumoniae
— 51%
• H.
influenzae
— 31%
•
M o r a xella
cat. — 2%
монокультура
— 85%
•
Др
.
микрофлора — 16%
ассоциации — 15%
Этиология рецидивирующих
бронхитов у детей
Середа Е.В., 2010
Вероятность развития БА в школьном возрасте у ребенка, перенесших 4 БОС и более, составляет 80%, если имеется хотя бы один из больших признаков:
один из родителей с диагностированной астмой;
атопический дерматит;
Сенсибилизацию к аэроаллергенам по данным кожной пробы или анализа ИГЕ –антител в крови
Или два из малых признаков:
пищевая аллергия;
эозинофилия крови более 4%;
БОС вне связи с ОРВИ.
хроническое распространенное воспалительное поражение бронхов. У детей – вторичный!
Критерии первичного ХБ:
Кашель с мокротой, постоянные хрипы в течение 3 мес. и более;
3 обострения в год и более на протяжении двух последовательных лет;
Исключение заболевания, протекающих с вторичным хроническим бронхитом (цилиарная дисфункция, ВПР, муковисцидоз, трахеостома и др.).
– полиэтиологическое хроническое заболевание мелких дыхательных путей, являющееся следствием острого бронхиолита.
Морфологическая основа — концентрическое сужение или полная облитерация просвета бронхиол и артериол при отсутствии изменений в альвеолярных ходах и альвеолах, приводящие к развитию эмфиземы и нарушению легочного кровотока.
Редукция легочного кровотока – гипертензия малого круга – повышенная нагрузка на правые отделы сердца — образование «легочного сердца».
Первичный
Инфекции (аденовирус, РС-вирус, вирус парагриппа, микоплазма пневмонии, легионелла, вирус кори)
Аспирация и ингаляция (тальк, содержимое желудка, токсические газы, продукты горения, азотная, серная, соляная кислоты, 100% кислород при респираторной терапии новорожденных – бронхолегочная дисплазия — K.Hardy1988;1993 )
В результате трансплантации
Вторичный
муковисцидоз
первичная цилиарная дискинезия
системные заболевания соединительной ткани
пороки сердца с обогащением малого круга
Возраст
«здоровые»
%
БЛД
%
0 — 6 мес.
4,4
56,2
6 – 12 мес.
1,5
21,4
12 – 24 мес.
0,4
7,3
Клиника:
Тяжелое течение, выраженные дыхательные нарушения на фоне стойко высокой температуры, гипоксемии, гиперкапнии, цианоза. Обилие мелкопузырчатых хрипов, крепитация на фоне удлиненного выдоха.
Критерии диагностики:
Клинические: острый бронхиолит в анамнезе, одышка, малоподуктивный кашель, физикальные изменения в виде крепитации, мелкопузырчатых хрипов, стойкая необратимая обструкция дыхательных путей.
Рентгенологически: мозаичность легочного рисунка за счет множественных областей повышенной прозрачности и сниженной васкуляризации, признаки «воздушной ловушки». При сцинтиграфии – нарушение легочного кровотока.
Синдром одностороннего сверхпрозрачного легкого (синдром Маклеода) – частный случай данного заболевания.
О бзорная рентгенография легких
Симптом: повышение воздушности легочной ткани
Чувствительность метода – 44-82%
К омпьютерная томография легких
Прямые признаки : утолщение стенок и сужение просвета мелких дыхательных путей
Чувствительность –10-20%
Косвенные признаки :негомогенность вентиляции, воздушная ловушка при экспираторном сканировании Специфичность -89%. Чувствительность 100-44% Konen E, Gutierres et al 2004
Другие изменения: участки пневмосклероза, бронхоэктазы, перибронхиальные изменения, эмфизема, буллы


Синдром облитерирующего бронхиолита ( OBS- Estene M., Maurer J;2002)
ФВД – стойкие нарушения бронхиальной проходимости
Снижение : FEV1 ; FEV 25- 75%; FEV1/FVC

Бронхит, как и ОРВИ – самый частый повод лекарственной терапии!
Агрессивная реклама
Полипрагмазия
Избыточное лечение
Излишние расходы
Антигистаминные средства, банки, горчичники, ингаляции паровые.
Требования к патогенетическому лечению бронхита
Эвакуация секрета
Подавление воспаления
Борьба с вирусами и бактериями
Ликвидация бронхоспазма


Обильное питье до 100 мл/кг/сут.
Противокашлевые средства центрального действия при сухом мучительном кашле в первые 1-2 дня ( синекод капли 4 раза в день: 2-12 мес. по 10, 1-3 г- по 15 кап.; сироп 3-6 лет по 5 мл, 6-12 лет – по 10 мл.
стоптуссин капли до 7 кг по 8, 7-12 кг – по 9, 12-20 кг – по 14, 30-40 кг – по 16 кап 3-4 раза в день, 40-50 кг – по 25 кап. 3 раза в день ).
Отхаркивающие средства при малопродуктивном кашле (содержат алкалоиды или сапонины, усиливают перистальтику бронхов за счет стимуляции гастропульмонального рефлекса. Эффективность данной группы не доказана). Геделикс, глицирам, доктор Мом, мукалтин.
Муколитики – при вязкой, трудно отделяемой мокроте: собственно муколитические препараты ( дорназа альфа (Пульмозим), ацетилцистеин (Флуимуцил), месна, карбоцистеин ) и муколитические препараты с отхаркивающим эффектом ( бромгексин 0,004, 0,008, до 2 лет 2 мг, 2-6 лет – 4 мг, 6-10 лет – 6-8 мг, старше 10 лет 8 мг 3 раза в день; амброксол (лазолван, халиксол, табл 30 мг, сироп, < 5 л – 7,5 мг, 5-12 лет – 15 мг, > 12 лет 30 мг 3 раза в день после еды; ингаляции < 5 л 2 мл, > 5 лет 2-3 мл 2 раза в день).
НЕЛЬЗЯ СОЧЕТАТЬ ПРОТИВОКАШЛЕВЫЕ И ОТХАРКИВАЮЩИЕ СРЕДСТВА!
ОТХАРКИВАЮЩИЕ
РЕФЛЕКТОР-НОГО ДЕЙСТВИЯ
РЕЗОРБТИВ-НОГО ДЕЙСТВИЯ
КОМБИНИРОВАННЫЕ
МУКОАКТИВНЫЕ
МУКОЛИ-ТИКИ
МУКОКИНЕ-ТИКИ
МУКОРЕГУ-ЛЯТОРЫ
ПРОТИВОКАШЛЕВЫЕ
ЦЕНТРАЛЬНОГО ДЕЙСТВИЯ
ПЕРИФЕРИЧЕСКОГО ДЕЙСТВИЯ
КОМБИНИРОВАННЫЕ
НАРКОТИЧЕСКИЕ
НЕНАРКОТИЧЕСКИЕ
Лекарственные препараты,
используемые для лечения
кашля
амброксол
амброксол
S
S
S
S
S
S
S
S
S
ss
s
ss
s
s
s
s
Разжижают мокроту, разрывая дисульфидные связи между волокнами мокроты, облегчает выделение мокроты
Предотвращают застой и инфицирование мокроты
Противовирусные препараты (при выраженных симптомах ОРВИ): ремантадин, орвирем (1-3 г 10 мл, 3-7 лет – 15 мл 3 раза), осельтамивир (2-4 мг/кг/сут с 1 г). Индукторы эндогенного интерферона: арбидол (2-6 лет 0,05 г, 6-12 лет 0,1 г, > 12 лет – 0,2 г 4 раза), анаферон.
Фенспирид (эреспал) – противоспалительное средство.
Массаж и дренаж грудной клетки, дыхательная гимнастика, активная стимуляция кашлевого рефлекса.
Антибактериальная терапия – не показана. Только при наличии бактериальной инфекции.
Госпитализация при выраженной дыхательной недостаточности. Горчичники, фитопрепараты, эфирные масла, антигистаминные препараты 1 поколения!
Бронходилататоры:
беродуал (β2-адреномиметик фенотерол+холинолитик ипратропия бромид), ДАИ(фенотерол 50 мкг/доза+ипратропия бромид 20 мкг/доза), 1-2 дозы 2-3 раза в день, либо в виде раствора для ингаляций через небулайзер (в 1 мл фенотерола 0,5 мг+ипратропия бромид 0,25 мг), до 6 лет 10 капель на прием, старше 10 лет 20 капель.
сальбутамол в виде таблеток, сиропа. 3-8 мг/кг/сут.
метилксантины, эуфиллин в дозе 4-5 мг/кг/сут.
Глюкокортикостероиды:
Преднизолон 5 мг/кг или дексаметазон 1 мг/кг.
Бронходилататоры: беродуал, ипратропия бромид 0,15 мл/кг 3 раза в день.
Глюкортикостероидные препараты : преднизолон 1-2 мг/кг.
Дыхательная поддержка: при снижении SatO2 до 90%. Показания к ИВЛ:
ослабление дыхательного шума на вдохе;
периферический цианоз и/или SatO2 менее 88-90% при дыхании 40% О2;
снижение болевой реакции, нарушение сознания;
падение РаО2 < 60 мм рт ст и/или увеличение Ра СО2 > 55 мм рт ст.
Вибромассаж и постуральный дренаж.
Антибактериальная терапия?
наличие выраженных симптомов интоксикации и длительной гипертермии (более 3 дней), особенно у грудных детей;
затяжное течение заболевания без тенденции к его разрешению в течение 7–10 дней;
наличие выраженного трудно поддающегося терапии бронхообструктивного синдрома;
нарастание признаков инфекционного токсикоза и дыхательной недостаточности;
воспалительные изменения в анализах периферической крови, говорящие о бактериальной этиологии бронхита (нейтрофильный лейкоцитоз, увеличенная СОЭ);
наличие у ребенка неблагоприятного преморбидного фона, способного создать реальную угрозу развития пневмонии (так называемые модифицирующие факторы).
Самсыгина Г.А., 2009 г.
Антибиотики широкого спектра:
— Амоксициллин 30-60 мг/кг/сут, 3 раза в сутки
— Амоксициллин-клавуналат 40-60 мг/кг/сут по амоксициллину 3 раза в сутки
Макролиды:
азитромицин 10 мг/кг/сут 1 раз в сутки
кларитромицин 7,5-15 мг/кг/сут, 2 раза в сутки
Спирамицин 150000 МЕ/кг/сут 2-3 раза в сутки
Системные ГК внутрь
Кислород, СРАР или ИВЛ по показаниям.
Минимум в/в инфузий жидкости (не более 15-20 гм/кг/сут).
Спазмолитики.
Лечение острого эпизода как при остром простом бронхите. Системные АБТ только при обострении очагов в ЛОР-органах.
В межрецидивный период:
Микроклимат: исключить курение. Необходимо частое проветривание. Влажность не менее 60%.
Закаливание
ЛФК
санация очагов инфекции
бактериальные лизаты
Базисная терапия ИКС при наличии факторов риска БА: будесонид 0,5 мг/сут. Альтернативные схемы!
Монтелукаст (сингуляр), таб 10 мг, 6-14 лет 5 мг. 15 лет и старше 10 мг.
Паливизумаб (Синагис), моноклональные антитела к белку слияния (белок F) РС-вируса: недоношенные менее 35 нед., БЛД, гемодинамические значимые ВПС. 5 инъекций в дозе 15 мг/кг с интервалом 1 мес.
Мировой опыт использования C инагиса составляет около 10 лет
Синагис высоко эффективен для профилактики тяжелой РСВ-инфекции:
— у недоношенных детей < 6 мес. ( < 35 недель гестации);
— у детей < 2 лет с бронхолегочной дисплазией
— у детей < 2 лет с гемодинамически значимыми врожденными пороками сердца.

Источник

