Скачать бесплатно у детей бронхиальная астма

Название: Бронхиальная астма у детей
Автор: Балаболкин И.И., Булгакова В.А.
Год издания: 2015
Размер: 3.11 МБ
Формат: pdf
Язык: Русский
Практическое руководство «Бронхиальная астма у детей» под ред., Балаболкина И.И., и соавт., рассматривает современное состояние проблемы бронхиальной астмы у детей различных возрастных групп. Описана распространенность данной патологии у детей. Изложены особенности патогенеза: структура причинно-значимой сенсибилизации, участие иммунной системы, значение генетических факторов, а также механизмы развития воспалительного процесса дыхательных путей. Представлена классификация бронхиальной астмы. Освещены клинические особенности заболевания у детей разных возрастных групп и новорожденных, возрастные особенности течения данной патологии, возможные осложнения. Большое внимание уделено диагностике бронхиальной астмы: описаны функциональные методики, а также аллергологическая диагностика. Изложены принципы неотложной терапии астматического состояния, острой бронхиальной астмы; базисной терапии. Для пульмонологов, анестезиологов-реаниматологов, педиатров, аллергологов.
Также рекомендуем скачать

Название: Внебольничная пневмония
Автор: Синопальников А.И., Фесенко О.В.
Год издания: 2017
Размер: 2.03 МБ
Формат: pdf
Язык: Русский
Описание: Книга «Внебольничная пневмония» характеризует такую проблему современной медицины, как внебольничная пневмония — довольно распространенное заболевание, которое несмотря на свою изученность продолжает … Скачать книгу бесплатно

Название: Респираторная медицина. Том 1.
Автор: Чучалин А.Г.
Год издания: 2017
Размер: 30.42 МБ
Формат: pdf
Язык: Русский
Описание: Первый том руководства «Респираторная медицина» под редакцией А.Г. Чучалина рассматривает анатомо-физиологические, генетические и морфофункциональные особенности дыхательной системы, в книге приведена… Скачать книгу бесплатно

Название: Респираторная медицина. Том 2.
Автор: Чучалин А.Г.
Год издания: 2017
Размер: 22.05 МБ
Формат: pdf
Язык: Русский
Описание: Второй том руководства «Респираторная медицина» под редакцией А.Г. Чучалина рассматривает респираторные инфекции (вирусные инфекции, пневмонии, острый абсцесс и гангрена легких, туберкулез дыхательной… Скачать книгу бесплатно

Название: Респираторная медицина. Том 3.
Автор: Чучалин А.Г.
Год издания: 2017
Размер: 15.22 МБ
Формат: pdf
Язык: Русский
Описание: Третий том руководства «Респираторная медицина» под редакцией А.Г. Чучалина освещает такие вопросы пульмонологии, как инфильтративные и интерстициальные болезни легких (идиопатическая интерстициальная… Скачать книгу бесплатно

Название: Хроническая обструктивная болезнь легких. Руководство для практикующих врачей.
Автор: Чучалин А.Г., Овчаренко С.И., Лещенко И.В.
Год издания: 2016
Размер: 3.14 МБ
Формат: pdf
Язык: Русский
Описание: Представленная книга «Хроническая обструктивная болезнь легких. Руководство для практикующих врачей» рассматривает базовые вопросы ХОБЛ, необходимые в понимании врачу-практику, освещая такие практичес… Скачать книгу бесплатно

Название: Нозокомиальная пневмония у взрослых. 2-е издание
Автор: Гельфанд Б.Р.
Год издания: 2016
Размер: 0.94 МБ
Формат: pdf
Язык: Русский
Описание: Клиническое руководство «Нозокомиальная пневмония у взрослых» под ред., Гельфанда Б.Р., рассматривает современные данные о эпидемиологии, этиопатогенезе, клинической картине, принципах диагностики, и … Скачать книгу бесплатно

Название: Бронхиальная астма и хроническая обструктивная болезнь легких.
Автор: Баур К., Прейссер А., Лещенко И.В.
Год издания: 2010
Размер: 11.07 МБ
Формат: pdf
Язык: Русский
Описание: Представленное руководство «Бронхиальная астма и хроническая обструктивная болезнь легких» содержит развернуто основные вопросы рассматриваемых патологий, где освещены определение понятия, эпидемиолог… Скачать книгу бесплатно

Название: Функциональная диагностика в пульмонологии
Автор: Чучалин А.Г.
Год издания: 2009
Размер: 4.16 МБ
Формат: djvu
Язык: Русский
Описание: Практическое руководство «Функциональная диагностика в пульмонологии» под ред., Чучалина А.Г., рассматривает принципы и возможности использования современных методик диагностики в терапии бронхо-легоч… Скачать книгу бесплатно

Название: Клиническая пульмонология
Автор: Нарышкина С.В., Коротич О.П., Круглякова Л.В,
Год издания: 2010
Размер: 2.6 МБ
Формат: pdf
Язык: Русский
Описание: Учебное пособие «Клиническая пульмонология» под ред., Нарышкиной С.В., рассматривает эпидемиологию, факторы риска, патогенез и патоморфологические изменения, клинические проявления нагноительных забол… Скачать книгу бесплатно

Название: Практика лечения больных муковисцидозом
Автор: Орлов А.В,, Симонова О.И., Рославцева Е.А.
Год издания: 2012
Размер: 1.12 МБ
Формат: pdf
Язык: Русский
Описание: Учебное пособие «Практика лечения больных муковисцидозом» под ред., Орлова А.В., и соавт., рассматривает общие принципы лечения муковисцидоза, особенности фармакотерапии. Представлены дозировки лекарс… Скачать книгу бесплатно

Бронхиальная астма у детей – это хроническое аллергическое заболевание дыхательных путей, сопровождающееся воспалением и изменением реактивности бронхов, а также возникающей на этом фоне бронхиальной обструкцией. Бронхиальная астма у детей протекает с явлениями экспираторной одышки, свистящими хрипами, приступообразным кашлем, эпизодами удушья. Диагноз бронхиальной астмы у детей устанавливается с учетом аллергологического анамнеза; проведения спирометрии, пикфлоуметрии, рентгенографии органов грудной клетки, кожных аллергопроб; определения IgE, газового состава крови, исследования мокроты. Лечение бронхиальной астмы у детей предполагает элиминацию аллергенов, использование аэрозольных бронхолитиков и противовоспалительных препаратов, антигистаминных средств, проведение специфической иммунотерапии.
Общие сведения
Бронхиальная астма у детей – хронический аллергический (инфекционно-аллергический) воспалительный процесс в бронхах, приводящий к обратимому нарушению бронхиальной проходимости. Бронхиальная астма встречается у детей разных географических регионов в 5-10% случаев. Бронхиальная астма у детей чаще развивается в дошкольном возрасте (80%); нередко первые приступы возникают уже на первом году жизни. Изучение особенностей возникновения, течения, диагностики и лечения бронхиальной астмы у детей требует междисциплинарного взаимодействия педиатрии, детской пульмонологии и аллергологии-иммунологии.
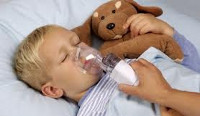
Бронхиальная астма у детей
Причины
Бронхиальная астма у ребенка возникает при участии генетической предрасположенности и факторов окружающей среды. У большинства детей с бронхиальной астмой имеется отягощенная наследственность по аллергическим заболеваниям — поллинозу, атопическому дерматиту, пищевой аллергии и др.
Сенсибилизирующими факторами окружающей среды могут выступать ингаляционные и пищевые аллергены, бактериальные и вирусные инфекции, химические и лекарственные вещества. Ингаляционными аллергенами, провоцирующими бронхиальную астму у детей, чаще выступают домашняя и книжная пыль, шерсть животных, продукты жизнедеятельности домашних клещей, плесневые грибки, сухой корм для животных или рыб, пыльца цветущих деревьев и трав.
Пищевая аллергия служит причиной бронхиальной астмы у детей в 4-6% случаев. Чаще всего этому способствует ранний перевод на искусственное вскармливание, непереносимость животного белка, продуктов растительного происхождения, искусственных красителей и др. Пищевая аллергия у детей часто развивается на фоне заболеваний ЖКТ: гастрита, энтероколита, панкреатита, дисбактериоза кишечника.
Триггерами бронхиальной астмы у детей могут являться вирусы – возбудители гриппа, парагриппа, ОРВИ, а также бактериальная инфекция (стрептококк, стафилококк, пневмококк, клебсиелла, нейссерия), хламидии, микоплазмы и другие микроорганизмы, колонизирующие слизистую бронхов. У некоторых детей с бронхиальной астмой сенсибилизация может вызываться промышленными аллергенами, приемом лекарственных средств (антибиотиков, сульфаниламидов, витаминов и др.).
Факторами обострения бронхиальной астмы у детей, провоцирующими развитие бронхоспазма, могут выступать инфекции, холодный воздух, метеочувствительность, табачный дым, физические нагрузки, эмоциональный стресс.
Патогенез
В патогенезе бронхиальной астмы у детей выделяют: иммунологическую, иммунохимическую, патофизиологическую и условно-рефлекторную фазы. В иммунологической стадии под влиянием аллергена продуцируются антитела класса IgE, которые фиксируются на клетках-мишенях (главным образом, тучных клетках слизистой бронхов). В иммунохимическую стадию повторный контакт с аллергеном сопровождается его связыванием с IgE на поверхности клеток-мишеней. Этот процесс протекает с дегрануляцией тучных клеток, активацией эозинофилов и выделением медиаторов, обладающих вазоактивным и бронхоспастическим эффектом. В патофизиологическую стадию бронхиальной астмы у детей под влиянием медиаторов возникает отек слизистой оболочки бронхов, бронхоспазм, воспаление и гиперсекреция слизи. В дальнейшем приступы бронхиальной астмы у детей возникают по условно-рефлекторному механизму.
Симптомы
Течение бронхиальной астмы у детей имеет циклический характер, в котором выделяют периоды предвестников, приступов удушья, послеприступный и межприступный периоды. Во время периода предвестников у детей с бронхиальной астмой может отмечаться беспокойство, нарушение сна, головная боль, зуд кожи и глаз, заложенность носа, сухой кашель. Продолжительность периода предвестников – от нескольких минут до нескольких суток.
Собственно приступ удушья сопровождается ощущением сдавления в груди и нехватки воздуха, одышкой экспираторного типа. Дыхание становится свистящим, с участием вспомогательной мускулатуры; на расстоянии слышны хрипы. Во время приступа бронхиальной астмы ребенок испуган, принимает положение ортопноэ, не может разговаривать, ловит воздух ртом. Кожа лица становится бледной с выраженным цианозом носогубного треугольника и ушных раковин, покрывается холодным потом. Во время приступа бронхиальной астмы у детей отмечается малопродуктивный кашель с трудноотделяемой густой, вязкой мокротой.
При аускультации определяется жесткое или ослабленное дыхание с большим количеством сухих свистящих хрипов; при перкуссии — коробочный звук. Со стороны сердечно-сосудистой системы выявляется тахикардия, повышение АД, приглушение сердечных тонов. При длительности приступа бронхиальной астмы от 6 часов и более, говорят о развитии у детей астматического статуса.
Приступ бронхиальной астмы у детей завершается отхождением густой мокроты, что приводит к облегчению дыхания. Сразу после приступа ребенок ощущает сонливость, общую слабость; он заторможен и вял. Тахикардия сменяется брадикардией, повышенное АД – артериальной гипотонией.
Во время межприступных периодов дети с бронхиальной астмой могут чувствовать себя практически нормально. По тяжести клинического течения различают 3 степени бронхиальной астмы у детей (на основании частоты приступов и показателей ФВД). При легкой степени бронхиальной астмы у детей приступы удушья редкие (реже 1 раза в месяц) и быстро купируются. В межприступные периоды общее самочувствие не нарушено, показатели спирометрии соответствуют возрастной норме.
Среднетяжелая степень бронхиальной астмы у детей протекает с частотой обострений 3-4 раза в месяц; скоростные показатели спирометрии составляют 80-60% от нормы. При тяжелой степени бронхиальной астмы приступы удушья у детей возникают 3-4 раза в месяц; показатели ФВД составляют менее 60% от возрастной нормы.
Диагностика
При постановке диагноза бронхиальной астмы у детей учитывают данные семейного и аллергологического анамнеза, физикального, инструментального и лабораторного обследования. Диагностика бронхиальной астмы у детей требует участия различных специалистов: педиатра, детского пульмонолога, детского аллерголога-иммунолога.
В комплекс инструментального обследования входит проведение спирометрии (детям старше 5 лет), тестов с бронхолитиками и физической нагрузкой (велоэргометрией), пикфлоуметрии, рентгенографии легких и органов грудной клетки.
Лабораторные исследования при подозрении на бронхиальную астму у детей включают клинический анализ крови и мочи, общий анализ мокроты, определение общего и специфических IgE, исследование газового состава крови. Важным звеном диагностики бронхиальной астмы у детей служит постановка кожных аллергических проб.
В процессе диагностики требуется исключение других заболеваний у детей, протекающих с бронхообструкцией: инородных тел бронхов, трахео- и бронхомаляции, муковисцидоза, облитерирующего бронхиолита, обструктивного бронхита, бронхогенных кист и др.
Лечение бронхиальной астмы у детей
К основным направлениям лечения бронхиальной астмы у детей относятся: выявление и элиминация аллергенов, рациональная медикаментозная терапия, направленная на снижение количества обострений и купирование приступов удушья, немедикаментозная восстановительная терапия.
При выявлении бронхиальной астмы у детей, прежде всего, необходимо исключить контакт с факторами, провоцирующими обострение заболевания. С этой целью может рекомендоваться гипоаллергенная диета, организация гипоаллергенного быта, отмена лекарственных препаратов, расставание с домашними питомцами, смена места жительства и др. Показан длительный профилактический прием антигистаминных средств. При невозможности избавиться от потенциальных аллергенов проводится специфическая иммунотерапия, предполагающая гипосенсибилизацию организма путем введении (сублингвального, перорального или парентерального) постепенно возрастающих доз причинно значимого аллергена.
Основу лекарственной терапии бронхиальной астмы у детей составляют ингаляции стабилизаторов мембран тучных клеток (недокромила, кромоглициевой кислоты), глюкокортикоидов (беклометазона, флутиказона, флунизолида, будезонида и др.), бронхолитиков (сальбутамола, фенотерола), комбинированных препаратов. Подбор схемы лечения, сочетания препаратов и дозировки осуществляет врач. Показателем эффективности терапии бронхиальной астмы у детей служит длительная ремиссия и отсутствие прогрессирования заболевания.
При развитии приступа бронхиальной астмы у детей проводятся повторные ингаляции бронхолитиков, кислородотерапия, небулайзерная терапия, парентеральное введение глюкокортикоидов.
В межприступный период детям с бронхиальной астмой назначаются курсы физиотерапии (аэроионотерапии, индуктотермии, ДМВ-терапии, магнитотерапии, электрофореза, ультрафонофореза), водолечения, массажа грудной клетки, точечного массажа, дыхательной гимнастики, спелеотерапии и др. Гомеопатическая терапия в ряде случаев позволяет предупредить рецидивы заболевания и снизить дозу гормональных препаратов. Подбор и назначение препаратов осуществляется детским гомеопатом.
Прогноз и профилактика
Проявления бронхиальной астмы у детей могут уменьшиться, исчезнуть или усилиться после полового созревания. У 60-80% детей бронхиальная астма остается на всю жизнь. Тяжелое течение бронхиальной астмы у детей приводит к гормональной зависимости и инвалидизации. На течение и прогноз бронхиальной астмы влияют сроки начала и систематичность лечения.
Профилактика бронхиальной астмы у детей включает своевременное выявление и исключение причинно значимых аллергенов, специфическую и неспецифическую иммунопрофилактику, лечение аллергозов. Необходимо обучение родителей и детей методам регулярного контроля состояния бронхиальной проходимости при помощи пикфлоуметрии.
1. ЛЕКЦИЯ «БРОНХИАЛЬНАЯ АСТМА У ДЕТЕЙ»
Д.м.н., профессор Т.Г.Маланичева
2. БА- хроническое воспалительное заболевание дыхательных путей, которое проявляется:
— обратимой обструкцией дыхательных
путей, вследствие бронхоспазма, отека
слизистой бронхов, гиперсекреции слизи;
— эпизодами кашля, свистящих хрипов,
одышки, чувства стеснения в груди,
связанными с воздействием специфических
и неспецифических триггеров;
— гиперреактивностью дыхательных путей
3.
ЭТИОЛОГИЯ БА – аллергены
(специфические триггеры)
I. АЭРОАЛЛЕРГЕНЫ ЖИЛИЩ
1. Бытовые — домашняя пыль, клещи
дом. пыли: Dermatophagoideus
pteronissinum и D. farinae,
перо подушки, библиотечная пыль;
2. Эпидермальные (шерсть, пух,
перхоть, экскременты, слюна животных, тараканы);
3. Грибковые: плесневые грибы (Alternaria, Aspergillus, Cladosporium,
Penicillium) и дрожжевые грибы рода
Candida.
4.
ЭТИОЛОГИЯ БА – аллергены
(специфические триггеры)
2. Внешние аллергены
— Пыльцевые : пыльца
деревьев, злаковых и сорных трав.
Три пика цветения:
1-й пик – конец апреля, май
(цветут деревья);
2-й пик – июнь, июль (цветут злаковые травы, липа);
3-й пик – август, сентябрь (цветут
сорные травы)
Вызывают сезонную БА
5.
ЭТИОЛОГИЯ БА – аллергены
(специфические триггеры)
3. Пищевые аллергены:
Коровье молоко, яйца, рыба,
крупы, фрукты, овощи и др.
Вызывают БА у детей раннего возраста.
4. Лекарственные аллергены:
антибиотики, сульфаниламиды, НПВС.
5. Бактериальные аллергены:
Стафилококки, стрептококки,
кишечная палочка и др.
6. НЕСПЕЦИФИЧЕСКИЕ ТРИГГЕРЫ БА — неаллергенные факторы, вызывающие обострение
1. Острая респираторная вирусная инфекция
2. Синуситы
3. Физическая нагрузка
4. Психоэмоциональная нагрузка
5. Изменение метеоситуации
6. Загрязнения атмосферного воздуха
7. Табачный дым
8. Краска, резко пахнущие вещества
9. Пищевые добавки
10. Паразитарные инфекции
7.
ПАТОГЕНЕТИЧЕСКАЯ ОСНОВА БА
АЛЛЕРГИЧЕСКОЕ
ВОСПАЛЕНИЕ
В СЛИЗИСТОЙ
ОБОЛОЧКЕ
БРОНХОВ
НЕСПЕЦИФИЧЕСКАЯ
ГИПЕРРЕАКТИВНОСТЬ
БРОНХОВ
8.
9.
АЛЛЕРГИЧЕСКОЕ ВОСПАЛЕНИЕ
СЛИЗИСТОЙ ОБОЛОЧКИ
БРОНХОВ
ДЕЙСТВИЕ МЕДИАТОРОВ ВОСПАЛЕНИЯ
Ранняя фаза
аллергической
реакции
Поздняя фаза
аллергической
реакции
10.
Ранняя фаза аллергической реакции
Преформированные
медиаторы (гистамин и др.)
Вновь синтезированные
медиаторы (LT, PG и др.)
бронхоспазм, отек слизистой оболочки, гиперсекреция
приступ удушья
11.
12.
Поздняя фаза аллергической реакции
Клеточная инфильтрация
слизистой оболочки бронхов
(эозинофилами, базофилами,
Т-лифмоцитами)
Высвобождение
провоспалительных
цитокинов
Повышение высвобождения
медиаторов и чувствительности эффекторных клеток, утолщение
базальной мембраны
хроническое аллергическое
воспаление слизистой
оболочки бронхов
Гиперреактивность
слизистой оболочки бронхов
13.
Структурные изменения при АСТМЕ
Гладкомышечная гиперплазия
Астма
Эпителиальное
ремоделирование
Норма
Астма
14.
Аллергическое воспаление –
патогенетическая основа развития БА
Основной метод лечения БА –
противовоспалительная терапия
15.
СОВРЕМЕННАЯ КЛАССИФИКАЦИЯ БА
Тяжесть течения
Формы:
Атопическая
Неатопическая
Фазы болезни:
1. Обострение:
— Приступ БА;
— астматическое
состояние
2. Ремиссия
1. Легкое
интермитирующее
2. Легкое
персистирующее
3. Среднетяжелое
Персистирующее
4. Тяжелое
персистирующее
16. Уровни контроля над БА
Характеристика
Контролируемая БА (в
течение 4-х недель)
Частично
контролируемая
БА
Неконтролируемая
БА
Наличие 3-х или
более признаков
частично
контролируемой
БА в течение
любой недели
Дневные
симптомы
Отсутствуют (или <2
эпизодов в неделю)
> 2 эпизодов в неделю
Ограничения
активности
Отсутствуют
Любые
Ночные
симптомы /
пробуждение
Отсутствуют
Любые
Потребность в
препаратах
неотложной
помощи
Отсутствуют (или <2
эпизодов в неделю)
> 2 эпизодов в неделю
Функция легких
(ПВС/ОФВ1)
Нормальная
< 80% от должного
значения или от
наилучшего для
данного пациента
показателя
Обострения
Отсутствуют
1 и более в год
1 в течение 1 недели
17. СИМПТОМЫ АТОПИЧЕСКОЙ БА (90%)
После контакта с аллергеном (через 20-30
мин) появляются предвестники: ринорея,
чиханье, кашель, зуд в глотке и др.
Приступ БА: затрудненное дыхание или
удушье, одышка экспираторного характера,
чувство сдавления в груди, тахипноэ,
дистанционные свистящие хрипы,
вынужденное положение с фиксацией
верхнего плечевого пояса, кашель
приступообразный с вязкой стекловидной
мокротой, участие вспомогательной
мускулатуры в акте дыхания. Цианоз
носогубного треугольника. В легких жесткое
дыхание, сухие свистящие, жужжащие и
крупнопузырчатые влажные хрипы.
Перкуторно — коробочный звук.
Приступ длится от 30-40 мин до нескольких
час. Купируется спонтанно или после
приема бронхолитиков
18. ОСОБЕННОСТИ ТЕЧЕНИЯ БА В ЗАВИСИМОСТИ ОТ ВИДА СЕНСИБИЛИЗАЦИИ
БЫТОВАЯ СЕНСИБИЛИЗАЦИЯ
Круглогодичные обострения
Ухудшение в ночное время в домашней обстановке
Улучшение при смене места жительства
Улучшение при создании гипоаллергенного быта в доме
ЭПИДЕРМАЛЬНАЯ СЕНСИБИЛИЗАЦИЯ
Ухудшение состояния после посещения цирка, зоопарка,
игры с домашними животными
ГРИБКОВАЯ СЕНСИБИЛИЗАЦИЯ
Ухудшение во влажное время года, в сырых помещениях
Плохая переносимость продуктов, содержащих грибы
Реакция на антибиотики пенициллины и цефалоспорины
19. ОСОБЕННОСТИ БА У ДЕТЕЙ РАННЕГО ВОЗРАСТА
В силу анатомо-физиологических особенностей детского
возраста (узость просвета бронхов, обильное кровоснабжение) приступ БА сопровождается выраженным отеком и гиперсекрецией с преобладанием экссудативного компонента
над бронхоспазмом.
Одышка смешанного характера с затрудненным выдохом.
В легких обилие влажных хрипов (влажная астма)
Начальные проявления БА часто протекают на фоне ОРВИ
в виде бронхообструктивного синдрома
Дети грудного возраста, имеющие 3 и более эпизода
свистящих хрипов, связанных с воздействием триггеров,
расцениваются как больные БА.
20. СИМПТОМЫ НЕАТОПИЧЕСКОЙ БА
Появлению приступа предшествуют очаги хронической
инфекции чаще в носоглотке. Развивается у детей > 6 лет.
Приступу БА начинается с обострения очага хронической
инфекции: повышается температура, симптомы
интоксикации. В патогенезе преобладает отек и
гиперсекреция, поэтому приступ носит затяжной характер,
в легких выслушиваются влажные хрипы, плохой эффект
от бронхолитической терапии.
Наследственность по АЗ не отягощена, общий IgE в норме,
кожные тесты положительные с инфекционными
аллергенами
21. ТЯЖЕСТЬ ТЕЧЕНИЯ БА
ЛЕГКАЯ
ИНТЕРМИТИРУЮЩАЯ БА
Симптомы возникают реже 1
раза в неделю;
Короткие обострения;
Ночные симптомы реже 2 раз
в месяц;
ОФВ1 или ПСВ > 80% от
нормы;
Вариабельность показателей
ОФВ1 или ПСВ < 20%
ЛЕГКАЯ
ПЕРСИСТИРУЮЩАЯ БА
Симптомы возникают чаще 1 раз
в неделю, но реже 1 раза в день;
Обострения могут влиять на
физическую активность и сон;
Ночные симптомы чаще 2 раз в
месяц;
ОФВ1 или ПСВ > 80% от нормы;
Вариабельность показателей
ОФВ1 или ПСВ < 20%
22. ТЯЖЕСТЬ ТЕЧЕНИЯ БА
СРЕДНЕТЯЖЕЛАЯ
ПЕРСИСТИРУЮЩАЯ БА
ТЯЖЕЛАЯ
ПЕРСИСТИРУЮЩАЯ БА
Симптомы возникают
ежедневно;
Обострения могут влиять на
физическую активность и сон;
Ночные симптомы чаще 1 раза
в неделю;
Ежедневный прием ингаляционных 2-агонистов
короткого действия;
ОФВ1 или ПСВ от 60% до 80% от
нормы;
Вариабельность показателей
ОФВ1 или ПСВ > 20%
Симптомы возникают
ежедневно;
Частые обострения;
Частые ночные симптомы;
Ограничение физической
активности из-за симптомов
астмы;
ОФВ1 или ПСВ < 60% от
нормы;
Вариабельность показателей
ОФВ1 или ПСВ > 30%
23. АСТМАТИЧЕСКОЕ СОСТОЯНИЕ – максимально выраженный, тяжелый приступ БА, не купирующийся > 6-8 ч.
АСТМАТИЧЕСКОЕ СОСТОЯНИЕ –
максимально выраженный, тяжелый приступ БА,
не купирующийся > 6-8 ч.
ПРИЧИНЫ СТАТУСА: передозировка 2-агонистов короткого
действия, массивный контакт с аллергеном, наслоение
ОРЗ, воздействие ирритантов
I стадия статуса (компенсированная)
Тяжелый, затяжной приступ с выраженными признаками ДН;
Неэффективность бронхолитиков
Нарушение дренажной функции легких
II стадия статуса (субкомпенсированная)
Тотальная обструкция бронхов
Выраженная одышка, дистанционные хрипы
Зона немого легкого
III стадия (декомпенсированная)
Аритмичное дыхание, брадипноэ
Немое легкое, исчезновение дыхательных шумов
Признаки сердечной недостаточности
Потеря сознания
24. ДИАГНОСТИКА БРОНХИАЛЬНОЙ АСТМЫ
1. Сбор аллергологического анамнеза
(отягощенный семейный анамнез по АЗ,
наличие у ребенка АД, АР)
2. Клиника — наличие следующих симптомов:
кашель, усиливающийся преимущественно в
ночное время;
рецидивирующие свистящие хрипы;
повторные эпизоды свистящего дыхания;
рецидивирующее чувство стеснения в грудной
клетке;
Появление или усиление симптомов:
в ночное время;
при воздействии специфических (аллергенов)
или неспецифических триггеров.
25.
3. Исследование ФВД
Спирометрия проводится детям > 5 лет (ОФВ1, ФЖЕЛ,
отношение ОФВ1/ФЖЕЛ)
В основе метода лежит регистрация кривой поток-объем (КПО)
форсированного выдоха жизненной емкости легких (ФЖЕЛ).
В зависимости от отклонения показателей КПО от нормы
устанавливаются нарушения бронхиальной проходимости и
степень их выраженности, а также уровень поражения бронхов:
периферические бронхи, центральные или их сочетание генерализованные нарушения.
26.
. При обострении БА может регистрироваться снижение ОФВ1,
обычно этот показатель после ингаляционной пробы с
бронхолитиком увеличивается вплоть до нормальных величин
РЕЗУЛЬТАТЫ ПРОБЫ С ФОРАДИЛОМ У АНДРЕЯ М., 14 лет
(бронхиальная астма, тяжелое течение)
∆ ОФВ1 = 400 мл
Показатель
∆ ОФВ1 = 1260 мл
Исход
%Д
После БЛ
(через 10′)
%Д
(через 10′)
После БЛ
(через 2 ч)
%Д
(через 2 ч)
ФЖЕЛ
3,83
104,7
3,58
97,7
3,93
107,3
ОФВ1
2,03
66,7
2,43
80,1
3,29
108,3
ИТ
52,9
63,0
68,0
81,0
83,7
99,8
ПОС
4,64
73,1
5,72
90,0
7,50
118,1
МОС25
2,22
40,1
3,00
54,3
5,43
98,2
МОС50
1,02
25,9
1,79
45,7
3,16
80,7
МОС75
0,36
17,9
0,72
35,7
1,61
79,5 28
27.
Детям до 5 лет применяют методы диагностики нарушения
вентиляции с применением спокойного дыхания импульсная осциллометрия и бронхофонография (метод,
основанный на анализе амплитудно-частотных
характеристик спектра дыхательных шумов).
Обзорная бронхофонограмма здорового ребенка
Обзорная бронхофонограмма ребенка в периоде
ремиссии БА,
БА, тяжелого течения
Обзорные бронхофонограммы
(у здорового ребенка отсутствуют изменения в высокочастотной зоне после красного курсора, а у
пациента с бронхиальной астмой видны волны в этой области)
28.
Пикфлоуриметрия.
Проводится
для
ежедневного мониторинга течения БА.
Измеряется ПСВ утром (наиболее низкие
значения) и перед сном (более высокие
значения). В норме дневной разброс
показателей составляет не более 20%.
29.
4. Оценка аллергологического статуса
Кожное тестирование с аллергенами:
скарификационные пробы (в периоде ремиссии);
Определение общего и специфических IgE
По показаниям – провокационные тесты
(назальный, ингаляционный).
5. Рентгенография органов грудной клетки
эмфизематозной вздутие легких
6. Общий анализ крови:
При приступе БА – лейкопения,
эозинопения, которая сменяется
эозинофилией
7. Микроскопия мокроты:
эозинофилы, эпителиальные клетки, кристаллы
Шарко-Лейдена и спирали Куршмана
30. ПРИНЦИПЫ ТЕРАПИИ БРОНХИАЛЬНОЙ АСТМЫ
• предупреждение контакта с
аллергеном
• фармакотерапия
• специфическая
иммунотерапия
• обучение пациента (астма
школа)
31. Элиминация аллергена
Контроль за окружающей средой
При бытовой сенсибилизации
•Ежедневная влажная уборка в отсутствии ребенка
•Ковры, ковролин заменить на линолеум, паркет
•Синтетическая подушка со сменой 1 раз в год
•В комнате ребенка – очиститель воздуха (Овион-С)
•Смена постельного белья не реже 2-х раз в неделю,
использование гипоаллергенного белья
•Заменить мягкую мебель на кожаную
•Мягкие игрушки нужно стирать в горя чей воде или
периодически замораживать
•В комнате ребенка не должно быть телевизора и
компьютера
32. Элиминация аллергена
Контроль за окружающей средой
При грибковой сенсибилизации
•Проживание в сухом помещении. Не допускать высокой
влажности в квартире в течение всего года
•Устранить очаги плесени в жилище
•Уборка ванны с растворами, предупреждающими рост
плесневых грибов 1 раз в месяц
•На кухне должна быть вытяжка над плитой (удаляет пар)
•Сушка одыжды вне жилых помещениях
•В квартире не должно быть комнатных растений
33. Элиминация аллергена
Эпидермальная сенсибилизация
•Полное удаление животных из дома
•Замена ковров, ковролина на линолиум, паркет,
тщательная уборка жилища (так как концентрация
аллергена сохраняется долго после удаления)
•Борьба с тараканами
•Не посещать цирк, зоопарк, избегать контакта с
домашними животными
Пищевая сенсибилизация (дети 1-го года)
•Естественное вскармливание.
•Гипоаллергенная диета матери
•Исключить из питания высокосенсибилизирующие
продукты
34. 2 ВИДА ФАРМАКОТЕРАПИИ БА
БАЗИСНАЯ ИЛИ КОНТРОЛИРУЮЩАЯ –
противовоспалительная терапия,
применяемая для полного контроля
симптомов БА в периоде ремиссии
постоянно (ПОДДЕРЖИВАЮЩАЯ
ТЕРАПИЯ)
СИМПТОМАТИЧЕСКАЯ ИЛИ НЕОТЛОЖНАЯ
ТЕРАПИЯ – применяемая для купирования
приступа БА
35. Базисная терапия БА
Топические кортикостероиды:
– беклометазон (альдецин, бекотид, беклозон легкое
дыхание, беклозон эко, беклофорте) 2-4 раза в сутки;
— будесонид (бенакорт, пульмикорт);
— флутиказон (фликсотид).
— мометанозона фуроат (асманекс) – с 12 лет
Обладают мощной противовоспалительной активностью. Назначаются до полного контроля симптомов.
Антилейкотриеновые препараты – сингуляр (4 мг на
ночь с 2-5 лет, 5 мг – с 6 лет), аколат (с 12 лет по 20
мг/2 раза). Назначают самостоятельно и как
дополнительную терапию вместе с ИКС.
Кромоны: интал, кромогексал, тайлед. Слабая
противовоспалительная активностью. Показаны только
при легкой БА у детей. Назначаются 3-4 раза в день.
36. Базисная терапия БА
2-агонисты пролонгированного действия –
салметерол (серевент), формотерол (форадил). Применяются при недостаточном контроле БА на фоне ИКС.
Вызывают длительную бронходилятацию на 12 ч.
Пролонгированные теофиллины – теопэк, теостат,
теодур. Однократный прием перед сном в дозе 15 мг/кг
предотвращает ночные симптомы. Применяются для
усиления терапии в месте с ИКС или кромонами.
Комбинированные препараты – ИКС + пролонгированный 2-агонист – серетид, тевакомб (флютиказон
100-250-500 мкг+сальметерол-50 мкг) 2 раза в день и
симбикорт (бутесонид 80-160 мкг+формотерол – 4,5
мкг). Симбикорт имеет режим гибкого дизирования:
количество ингаляций/сут — от 1 до 8.
37. КОНТРОЛЬ НАД БА (GINA, 2006)
Уровни контроля
Терапевтические действия
Контролируемая БА
Выбрать
минимальный
поддерживающей
обеспечивающий контроль
Частично контролируемая БА
Рассмотреть
целесообразность
увеличения объема терапии (ступень
вверх) для достижения контроля
Неконтролируемая БА
Увеличивать объем терапии до тех пор,
пока контроль над БА не будет
достигнут
Обострение
Лечить как обострение
объем
терапии,
38. СТУПЕНИ ТЕРАПИИ БА
Ступень 1
Ступень 2
Ступень 3
Ступень 4
Ступень 5
Обучение пациентов
Контроль окружающей среды
β 2-агонист быстрого
действия по
потребности
β 2-агонист быстрого действия по потребности
Выберите один
нет
Низкие дозы ИКС
Антилейкотриеновый
препарат (АЛТП)
Выберите один
Низкие дозы ИКС +
β 2-агонист
длительного
действия / или
комбинированные
препараты
(серетид,
симбикорт)
Средние или высокие
дозы ИКС
Низкие дозы ИКС +
АЛТП
Низкие дозы ИКС +
теофиллин
замедленного
высвобождения
Добавьте один или
более
Добавьте один
или более
Средние или высокие
дозы ИКС
+
β 2-агонист
длительного
действия / или
комбинированн
ые препараты
(серетид,
симбикорт)
Минимальная
возможная
доза
перорального
ГКС
АЛТП
Антитела к IgE
(омализумаб,)
Теофиллин
замедленного
высвобождения
39. Неотложная терапия БА
Для снятия остро возникших нарушений
используют:
2-агонисты короткого действия сальбутамол,
(вентолин, саламол эко легкое дыхание и др.),
фенотерол (беротек)
Антихолинергические препараты (атровент)
Комбинированные препараты ( 2-агонист короткого
действия и антихолинергический препарат) –
беродуал
Ингаляционные КС – пульмикорт через небулайзер
Системные кортикостероиды – преднизолон
Теофиллины короткого действия (эуфиллин)
40.
Легкий и среднетяжелый
приступ БА (ОФВ1, ПСВ > 60%)
Ингаляции 2-агонистов короткого
действия (сальбутамол, фенотерол
— беротек) через ДАИ или
небулайзер. Оценить эффект через
20 мин. Эффект хороший:
наблюдать в течение часа; 2агонисты каждые 4-6 часов в
течение 24-48 ч. Эффект плохой:
повторить ингаляции 2-агонистов
каждые 20 мин в течение часа; ИКС
через небулайзер – пульмикорт по
0,25-0,5 мг 2 р/сут; системные
кортикостероиды – преднизолон 11,5 мг/кг.
41. Тяжелый приступ БА (ОФВ1, ПСВ < 60%)
Тяжелый приступ БА (ОФВ1, ПСВ < 60%)
Ингаляционные 2-агонисты короткого действия
(сальбутамол, беротек) в сочетании с холинолитиками
(атровент) или беродуал каждые 20 мин в течении часа
Отсутствие улучшения: ингаляции КС — пульмикорт
через небулайзер 2 раза/сут; парантерально или внутрь
преднизолон 1-2 мг/кг 3-5 дней; оксигенотерапия
Эффект хороший: продолжить лечение 2агонистами каждые 6-8 часов в течение 48-72 час и
ингаляции пульмикорта.
Эффект плохой: продолжить ингаляционные 2агонисты короткого действия + холинолитики
(атровент) или беродуал каждый час; системные
кортикостероиды – парентерально или внутрь
преднизолон 1-2 мг/кг;
— метилксантины (эуфиллин) внутривенно 4-5 мг/кг
в течение 20-30 минут, затем в дозе 0,6-1 мг/кг/ч
каждые 4-5 ча


