Сатурация бронхит у ребенка
Лечение острого (простого) бронхита сводится к введению противовирусных средств, жаропонижающих при высокой лихорадке, противокашлевых средств при сухом мучительном кашле (у детей редко), отхаркивающих микстур.
Режим. При сравнительно легком течении лечение проводится на дому с назначением постельного режима в лихорадочный период, далее назначается щадящий режим.
Диета – молочно-растительная, с исключением соленых, богатых экстрактивными веществами, блюд и высокоаллергенных продуктов. Пища – механически и термически щадящая, богатая витаминами, легко усвояемая.
В лихорадочном периоде показано обильное теплое питье с увеличением объема потребляемой жидкости в 1,5-2 раза больше возрастных норм (суточная возрастная потребность в возрасте 3 дня составляет 80-100 мл/кг, в 10 дней – 130-150, в 6 месяцев – 120-140, в 2 года – 115-125, в 5 лет 90-100, в 10 лет 70-85, в 14 лет 50-60, в 18 лет – 49-50). В качестве питья используются клюквенный морс, настой шиповника, чай с лимоном, молоко с медом, минеральные воды. При гипертермии показаны чай с малиной, липовым цветом, мятой.
Лечение ОРВИ проводится лейкоцитарным интерфероном (препятствует соединению вирусной РНК с рибосомами клеток, вследствие чего вирус не репродуцируется). Перед употреблением сухой порошок (1000 ЕД в ампуле) растворяют в 2 мл кипяченой воды и капают с лечебной целью по 3-5 капель раствора в каждую ноздрю каждые 1,5-2 часа.
Интерферон не всасывается с поверхности слизистых и быстро инактивируется ферментами, эффект возникает только на месте нанесения и распространения по слизистой оболочке, поэтому терапия эффективна лишь в первые 2 дня течения ОРВИ.
Более эффективно применение интерферона в аэрозолях (1000-3000 ЕД на одну процедуру 2 раза в день в течение 3-5 дней).
Противогриппозный иммуноглобулин, введенный в первые 2-3 дня болезни, существенно сокращает длительность лихорадочной реакции и период токсикоза (только при гриппе). Препарат вводится однократно внутримышечно в дозе 0,1-0,2 мл/кг, повторное введение возможно через 6-8 часов или на следующий день. Показаниями для применения служат тяжелое течение гриппа (нейротоксикоз) и подозрение на бактериальную пневмонию. Противогриппозный иммуноглобулин противопоказан больным бронхиальной астмой, ДБСТ, при атопическом диатезе.
Положительный эффект оказывает лечение вифероном (рекомбинантным интерфероном α2β в сочетании с витаминами Е и С). Детям до 7 лет назначается виферон-1 (150.000 МЕ ИНФ в 1 свече), детям старше 7 лет – виферон-2 (500.000 ЕД ИНФ в 1 свече). Обычно виферон назначают по 1 свече 2 раза в день курсами по 5 дней (проводят 2-3 курса с интервалами 5 дней).
Анаферон – гомеопатический препарат, иммуномодулятор с противовирусной активностью. Выпускается в виде анаферона детского (20 таблеток). С целью лечения ОРВИ, гриппа назначается детям старше 6 месяцев по следующей схеме: 1 день – первые 5 приемов по 1 таблетке с интервалом 30 минут, последующие – через каждые 2-3 часа, сублингвально, 2-5 день – по 1 таблетке 3 раза в день.
Гропринасин (инозин пранобекс) – противовирусное средство прямого действия. Выпускается в таблетках по 500 мг. Назначается детям старше 1 года в суточной дозе 50 мг/кг массы за 3-4 приема на протяжении 5-7 дней.
Эргоферон – противовирусное и антигистаминное средство, содержит антитела в релиз-активной форме (индуктор альфа- и гамма-интерферонов). Назначается сублингвально, до полного рассасывания (детям младшего возраста рекомендуется растворять таблетку в 1 столовой ложке кипяченой воды комнатной температуры) по следующей схеме: в первые 2 часа по 1 таблетке каждые 30 минут, затем в течение первых суток осуществляют еще 3 приема через равные промежутки времени, 2-5 день – по 1 таблетке 3 раза в день до полного выздоровления.
Производные адамантана (ремантадин, мидантан) защищают клетки человека от проникновения в них вируса гриппа (блокируют места связывания вируса с поверхностью клеточной мембраны), на проникшие внутрь вирусы не влияют. Назначаются в первые 2 дня болезни (грипп А) для ограничения распространения вируса в организме и снижения степени тяжести болезни.
Ремантадин (в таблетке 0,05) назначается детям старше года в суточной дозе 4,4 мг/кг (в 2 приема), после 7 лет жизни – в суточной дозе 0,015/год (в 3 приема), мидантан (в таблетке 0,1) – детям после 7 лет жизни в суточной дозе 0,01 мг/год (в 2 приема).
Производное тетрагидронафталина (оксолин) действует аналогично предыдущим препаратам, назначается в виде 0,25 или 0,5% мази для смазывания слизистой оболочки носа 2 раза в день, утром и вечером.
Лечение гипертермии определяется типом лихорадки – «розовым» (теплопродукция соответствует теплоотдаче, кожа гиперемированная, теплая, влажная, поведение ребенка не изменено, прогностически благоприятна) или «бледным» (теплопродукция превышает теплоотдачу, на фоне гипертермии сохраняется ощущение холода или озноб, кожа бледная, цианоз ногтевых лож и губ, конечности холодные, типичны чрезмерная тахикардия, одышка, судороги, прогностически опасна прогрессированием гипертермии).
В общем, лечение гипертермии свыше 38° строится по принципу от простого к сложному. Ребенку назначается дробное и частое питье (у детей старше года дополнительную жидкость дают в виде ягодных и фруктовых компотов).
При «розовом» типе гипертермии вначале используются физические методы охлаждения: ребенка необходимо раскрыть, обтереть салфеткой, смоченной водой комнатной температуры, проветрить помещение.
При отсутствии эффекта назначается антипиретик перорально, причем препаратом выбора у детей с гипертермией является парацетамол (ацитоминофен, тайленол), обладающий сходным жаропонижающим действием с ацетилсалициловой кислотой (угнетение синтеза простагландинов), но дающий меньшее количество побочных эффектов (опасность синдрома Рея у детей до 12 лет при применении аспирина в качестве жаропонижающего). Назначается в разовой дозе 10 мг/кг (в таблетке 0,2), 3-4 раза в день. При рвоте применяется в виде свечей.
Если при «бледной» лихорадке терапию нужно начинать с дачи спазмолитиков (эуфиллин, но-шпа) с последующим назначением антипиретиков и только потом когда дермографизм кожи станет красным, применять физические методы.
По современным рекомендациям, детям с «бледной» лихорадкой и склонностью к судорогам внутривенно или внутримышечно назначаются препараты, снижающие возбудимость ЦНС (в том числе рецепторов симпатической иннервации), расширяющие периферические сосуды. К таким средствам относятся препараты из группы фенотиазинов (пипольфен, дипразин, пропазин) в разовой дозе 0,25 мг/кг без или в сочетании с 0,1% дроперидолом (0,05-0,1 мл/кг) каждые 6 часов.
Отхаркивающие средства. Детям раннего возраста назначаются с осторожностью с обязательным проведением постурального дренажа с вибрационным массажем.
Амброксол-сироп (метаболит производных растительного алкалоида вазоцина – бромгексина, бисольвона, мукосолвона) детям до 2 лет по 2,5 мл 2 раза в день, 3-5 лет по 2,5 мл 3 раза в день, старше 5 лет – по 5 мл 3 раза в день.
Отхаркивающие средства эффективны только при достаточном питье!
Противокашлевые средства при бронхитах нежелательны. Синекорд (бутамират цитрат) в каплях назначается детям от 2 месяцев до 1 года по 10 капель, 1-3 лет по 15 капель, старше 3 лет по 25 капель 3-4 раза в день; в сиропе – детям 3-6 лет по 5 мл, 6-12 лет по 10 мл, 12 лет и старше по 15 мл 4 раза в сутки.
Вибрационный массаж с постуральным дренажем особенно показан при остром бронхите с продуктивным кашлем.
Вибрационный массаж грудной клетки детям старшего возраста проводится энергичным похлопыванием над областью поражения ладонью, сложенной «лодочкой», чем создается колебательное движение как грудной клетки, так и легочных структур, способствующее отхождению мокроты и стимуляции кашля. У младших детей вибромассаж выполняется ритмичными ударами кончиков пальцев одной руки по грудной клетки или по пальцу другой руки (как при перкуссии), расположенному вдоль межреберья.
Для постурального дренажа больному придается положение Квинке (головой вниз, с поднятой тазовой областью) путем свешивания туловища с кровати («упор руками в пол»), применением наклонных плоскостей или выполнением стойки на руках у стены, чем обеспечивается отток секрета из наиболее поражаемых базальных сегментов обеих легких. Длительность процедуры 5-10 минуту, проводится она 2-3 раза в день (первая – сразу после утреннего пробуждения). У детей младшего возраста отсутствие активного кашля требует его стимуляции (нажатием на трахею в области яремной впадины, раздражением корня языка шпателем).
Антигистаминные препараты при бронхитах заметного действия не оказывают, благодаря атропиноподобному действию сушат слизистые оболочки бронхов, вызывая упорный сухой кашель. Использование их в лечении возможно при сопутствующем экссудативно-катаральном диатезе, значительном рините и обилии жидкой мокроты.
Антибиотики в большинстве случаев при остром бронхите не показаны (противовирусным действием не обладают, подавляют иммунитет, чем способствуют наслоению вторичной бактериальной инфекции). Только при микоплазменном и хламидийном бронхите оправдано применение антибиотиков – эритромицина, «новых» макролидов (рулид, вильпрафен).
У детей раннего возраста антибиотики при острых бронхитах показаны в случаях, если имеются тяжелые отягощения преморбидного фона (родовая травма, глубокая недоношенность, гипотрофия) либо при подозрении на наслоение вторичной бактериальной флоры (вялость, отказ от еды, фебрильная температура).
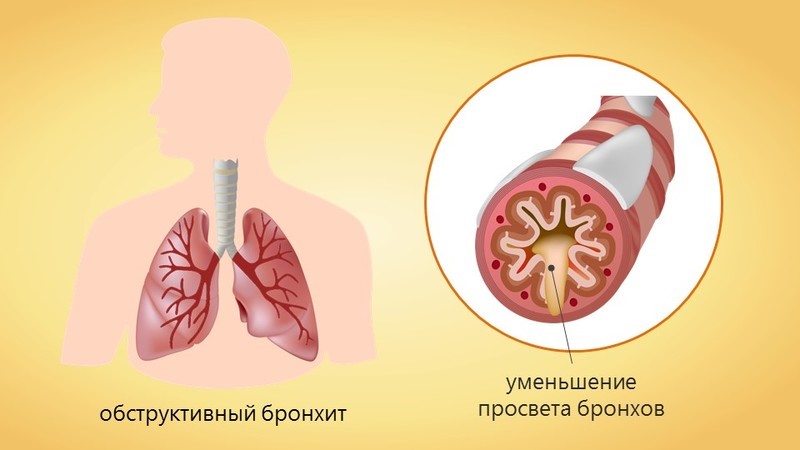
Лечение острого обструктивного бронхита проводится по тем же принципам, что и острого простого. Госпитализации подлежат дети со среднетяжелым и тяжелым течением в связи с необходимостью проведения кислородотерапии.
Режим щадящий, с исключением ненужного для ребенка беспокойства (лишние осмотры, процедуры).
Питание не меняется (для детей первого года необходима небольшая разгрузка). При снижении аппетита в первые 1-3 дня дополнительные меры не требуются. Питье должно обеспечить не только общую потребность в жидкости, но и достаточную гидратацию мокроты и, как следствие, лучшую ее эвакуацию. Больной нуждается в повышенном в 1,3-1,5 раза объеме жидкости, для чего используются любые подслащенные отвары, чай. Растворы для оральной регидратации дают пополам с водой, чаем – около100 мл/кг/сутки. Внутривенные инфузии проводятся только при эксикозе II степени.
Кислородотерапия под тентом при спокойном состоянии ребенка показана при сатурации менее 90. При дыхательной недостаточности кислородо-воздушная смесь с 40% обогащением подается через носовой катетер со скоростью 2 литра в минуту.
Спазмолитическая терапия. При небольшой обструкции введение бронхолитиков необязательно, при более выраженной симптоматике предпочтительны симпатомиметики (селективные бета-2-адреномиметики).
(уровень доказательности А).
Алгоритм лечения обструктивного бронхита у детей раннего возраста предполагает последовательность следующих шагов:
1) Шаг 1-й. Спазмолитик: аэрозоль – сальбутомол (100 мкг),2-3 дозы через спейсер объемом 750 милилитров маленьким детям и 1000 милилитров старшим детям .Если через 15 минут отмечается эффект, назначается поддерживающая терапия симпатомиметиками (сальбутомол – 2-3 дозы 3-4 раза в сутки) или эуфиллином (внутрь) 4-5 мг/кг 3 раза в сутки, после еды.
Если эффекта нет:
2) Шаг 2-й: повторная доза спазмолитика.
Если через 30 минут отмечается эффект, назначается поддерживающая терапия симпатомиметиками (сальбутомол – 1-2 дозы 3-4 раза в сутки) или эуфиллином (внутрь) 4 -5 мг/кг 3 раза в сутки, после еды.
Если эффекта нет:
3) Шаг 3-й повторная доза спазмолитика
Если эффекта нет назначаются стероиды – дексаметазон внутримышечно 0,5-1мг/кг или преднизолон внутримышечно 5 мг/кг, поддерживающая терапия симпатомиметиками (сальбутомол 2-3 дозы 3-4 раза в сутки) или эуфиллином (внутрь) 4-5 мг/кг 3 раза в сутки, после еды.
О наступлении эффекта судят: по снижению частоты дыхания на 15-20 в минуту; уменьшению втяжений межреберий; уменьшению интенсивности экспираторных шумов.
При такой тактике состояние обычно улучшается на 2-3-й день. При улучшении состояния продолжается применение ингаляционного β2-агониста по 2 ингаляции 3-4 раза в день в течение 5 дней.
Если состояние ребенка не улучшается, ребенка следует госпитализировать. До госпитализации рекомендуется дать ребенку (если ребенок может глотать) преднизолон перорально в дозе 1 мг/кг (уровень доказательности В). Если ребенок не может глотать, кортикостероид следует ввести внутримышечно в дозе 1-2 мг/кг/сутки.
В случае невозможности госпитализации ребенка, следует продолжить лечение кортикостероидами в течение 3-х дней и продолжать пытаться госпитализировать ребенка.
Современные рекомендации по применению эуфиллина в стационаре заключаются в использовании первоначальной нагрузочной дозы эуфиллина 7 мг/кг, далее вводить поддерживающие дозы в следующем объеме: до 3 недель жизни 1,5 мг/кг каждые 12 часов, 3-6 недель 2,0 мг/кг каждый 12 часов, от 6 недель до 3 месяцев 3-4 мг/кг каждые 6 часов, старше 6 месяцев 5-6 мг/кг каждые 6 часов. Внутривенно капельно 2,4% эуфиллин вводят на 100-150 мл изотонического раствора натрия хлорида. Считается, что лечение эуфиллином менее эффективно, чем симпатомиметиками, и дает много побочных эффектов.
Дренаж положением (постуральный) и вибрационный массаж уже со второго дня позволяет улучшить эвакуацию мокроты и снизить выраженность бронхоспазма. Эффективность дренажа увеличивается при сочетании его с дыхательной гимнастикой – медленным глубоким дыханием с усиленным выдохом, чем улучшается отделение бронхиального секрета и стимулируется кашель, а также сжиманием нижней апертуры грудной клетки вслед за глубоким вдохом (объем бронхиального дерева при этом уменьшается, что способствует удалению секрета).
Противокашлевые средства не показаны, банки не приносят облегчения, а горчичники, помимо болезненности, усиливают бронхоспазм.
Антибиотики не показаны, их вводят 10-15% больным с фебрильной температурой более 3-х дней, с асимметрией хрипов, с лейкоцитозом и сдвигом формулы влево до исключения пневмонии.
Антигистаминные препараты используются лишь у больных с кожной аллергией, на процессы в бронхах они не влияют и могут усилить сгущение слизи.
Дата добавления: 2016-11-19; просмотров: 814 | Нарушение авторских прав | Изречения для студентов
Читайте также:
Рекомендуемый контект:
Поиск на сайте:
© 2015-2020 lektsii.org — Контакты — Последнее добавление
Источник
Эликсир КОДЕЛАК® БРОНХО С ЧАБРЕЦОМ подходит для лечения кашля с затрудненным отхождением мокроты как у взрослых, так и у детей с 2 лет.
Подробнее о КОДЕЛАК® БРОНХО…
При покупке средств от кашля для ребенка необходимо обращать внимание на возрастные ограничения. Современные противокашлевые препараты в разных формах выпуска и дозировках предназначены для детей разных возрастных групп.
Подробнее о препаратах от кашля…
Для облегчения сухого кашля у детей в зависимости от их возраста используют противокашлевые препараты в разных лекарственных формах выпуска — капли, сироп или таблетки.
Подробнее…
Надсадный лающий кашель у детей является частым признаком поражения верхних дыхательных путей при простуде, а также при ряде инфекционных заболеваний, в том числе при коклюше.
Как помочь ребенку при лающем кашле?
Препарат КОДЕЛАК® БРОНХО С ЧАБРЕЦОМ удачно сочетает изученные свойства синтетических молекул и целебные свойства лекарственных трав.
Подробнее о КОДЕЛАК® БРОНХО…
Бронхит — распространенное заболевание дыхательных путей. У детей чаще всего болезнь протекает остро, имеет инфекционную природу, что обусловлено воздействием респираторных вирусов на слизистую, покрывающую бронхи изнутри. Как и для всех респираторных заболеваний, для вирусного бронхита характерен сезонный рост заболеваемости, с пиком в осенне-зимний период. Следует отметить, что поражение бронхов более типично именно для детей, нежели для взрослых.
Как вылечить острый бронхит у ребенка и при этом не навредить малышу? Об этом пойдет речь в нашей статье.
Бронхит и его симптомы у детей
Как следует уже из названия заболевания, для него характерно воспаление бронхов, слизистой оболочки или всей толщи стенок бронхов. Причиной воспалительного процесса могут быть инфекционные агенты, аллергены, а также негативное воздействие факторов внешней среды — смог, частички пыли, выхлопы автомобилей, вдыхание паров химических веществ и многое другое.
В зависимости от причины, вызвавшей развитие заболевания, выделяют инфекционный и неинфекционный бронхит.
- В подавляющем большинстве случаев причиной острого инфекционного бронхита являются респираторные вирусы — вирусы гриппа и ОРВИ. Значительно реже острый бронхит имеет бактериальную или смешанную вирусно-бактериальную природу. Как правило, бактериальный, или гнойный, бронхит является вторичным. Развивается он на фоне первичной вирусной природы заболевания и, по сути, является его осложнением при неадекватном или несвоевременном лечении.
- Разновидностью неинфекционного бронхита является аллергический, а также обусловленный химическими или физическими факторами.
По продолжительности и цикличности возникающего в бронхах воспалительного процесса бронхит может быть острым или хроническим.
- Для острого типичны «грудной» кашель с возможным периодическим отхождением сгустков мокроты. Также могут быть общие симптомы, свойственные простудным заболеваниям: повышенная температура тела, слабость, недомогание, астения и другие проявления интоксикации. Как правило, продолжительность острого бронхита не превышает 2–3 недель.
- Для хронического бронхита типичны периодически повторяющиеся эпизоды обострений в течение года.
Помимо прочего, вследствие хронического воспалительного процесса происходят вторичные изменения структуры бронхов и формируются нарушения дыхательной функции легких. Обострения бронхита при такой форме болезни повторяются с частотой не менее 3 раз в год[1].
Среди всех болезней органов дыхания у детей на долю острого бронхита приходится около 20%[2]. При этом у детей раннего и младшего дошкольного возраста этот показатель еще выше и достигает 30–40%[3]. Например, у детей в возрасте до 4 лет случаи заболевания острым бронхитом встречаются в 2–4 раза чаще, чем у детей более старших возрастных групп (7–15 лет)[4].
Локальный иммунитет верхних дыхательных путей у детей до 6 лет еще не до конца сформирован, секреторный иммуноглобулин А и противовоспалительные цитокины синтезируются в недостаточном количестве. Поэтому инфекция у детей из носоглотки и горла легко «спускается» в нижние дыхательные пути и вызывает воспаление[5]. Особенно опасен острый бронхит в первые 18 месяцев жизни ребенка. Именно в этот период в его легких происходят формирование бронхиол и альвеол, становление местного иммунитета[6].
Почти в 90% случаев острый бронхит вызывают именно вирусы[7]. Поэтому шанс заболеть значительно повышается осенью и зимой, в период активности гриппа и других ОРВИ[8].
Медицинский факт
Существует около 200 видов различных вирусов, которые могут вызывать острое воспаление бронхов[9]. Чаще всего это вирусы гриппа типов А и В, парагриппа, коронавирусная инфекция, риновирусы или респираторно-синцитиальная инфекция[10].
Когда инфекционный агент попадает на слизистую бронхов, начинается воспалительный процесс. Организм вырабатывает большое количество биологически активных веществ, цитокинов и медиаторов воспаления[11]. Воспаленная слизистая отекает, увеличиваясь в толщине. Как следствие — сужается внутренний просвет бронхов, что может приводить к нарушению вентиляции легких и затрудненному дыханию. Этому аспекту необходимо уделять повышенное внимание, особенно у детей младшего возраста. Даже незначительное воспаление слизистой бронхов может стать причиной дыхательной недостаточности.
Параллельно под влиянием раздражающего действия вирусов и формирующегося воспалительного процесса начинает активнее вырабатываться слизистый секрет бронхов. С его помощью в нормальных условиях бронхи самостоятельно очищают себя изнутри от чужеродных агентов, попавших на их поверхность. Однако при воспалении эвакуационная работа слизистой бронхов нарушается, и выведение секрета становится затруднительным. Как следствие, слизь скапливается в просвете бронхов, затаивается, становится густой и вязкой. Так формируется патологическая мокрота, состоящая из слизистого секрета, отмерших клеток слизистой бронхов, микробов и продуктов их жизнедеятельности. Мокрота служит хорошей питательной средой и субстратом для размножения бактерий. Поэтому застой мокроты в бронхах грозит риском развития вторичных бактериальных осложнений, таких как гнойный бронхит или пневмония.
В связи с этим при лечении бронхита у детей комплекс лечебных действий должен быть направлен на скорейшую борьбу с воспалением, а также разжижение и стимуляцию отхождения мокроты из бронхов.
Типичным симптомом бронхита у детей является кашель. Зачастую он — единственное проявление заболевания. Приступы, как правило, идут «из глубины» грудной клетки и могут сочетаться с неприятными ощущениями за грудиной. Кашель может быть с незначительным отхождением мокроты или вовсе без нее. В детском возрасте процесс отхаркивания намного сложнее, чем у взрослых — мокрота у детей более вязкая, а дыхательная мускулатура, выталкивающая слизистые массы, еще недостаточно развита. Слабая сила кашлевых толчков, анатомически узкий просвет бронхов, сопровождающийся при бронхите дополнительным бронхоспазмом и отеком слизистой, затрудняют выведение мокроты. Вот почему лечение кашля при бронхите у детей должно быть комплексным, направленным как на разжижение густой мокроты, так и на стимуляцию самого процесса отхаркивания, а также на борьбу с воспалением и спазмом гладкой мускулатуры бронхов.
Помимо кашля, проявлениями бронхита у ребенка могут быть также:
- незначительное повышение температуры;
- слабость, астения;
- снижение активности, аппетита;
- ухудшение общего состояния[12].
Дети младшего возраста не могут точно сказать, что именно их беспокоит, но становятся капризными, раздражительными, вялыми[13].
Последствия заболевания
Неправильное или несвоевременное лечение бронхита у ребенка может привести к развитию осложнений, затяжному течению болезни или переходу ее в хроническую форму. Наиболее грозным осложнением бронхита является пневмония. Часто острый бронхит может сочетаться с воспалительными процессами верхних дыхательных путей и ЛОР-органов — синуситом, отитом или тонзиллитом[14].
Если воспалительный процесс в бронхах затягивается, может изменяться само строение слизистой оболочки[15]. В этом случае происходит ее необратимая деформация, которая становится предрасполагающим фактором развития астмы и/или хронической обструктивной болезни легких.
Поэтому не стоит ждать, что острый бронхит пройдет сам по себе. Необходимо своевременно обратиться за помощью к педиатру и далее четко соблюдать его рекомендации.
Как правильно лечить бронхит у ребенка: особенности терапии
Чтобы вылечить бронхит у ребенка, необходимо обеспечить создание ему условий, способствующих скорейшему выздоровлению, и подобрать подходящие лекарственные препараты.
Малышу следует обеспечить покой и полупостельный режим. Воздух в помещении должен быть теплым, но при этом комнату рекомендуется несколько раз в день проветривать. На время проветривания ребенка следует или увести из комнаты, или накрыть одеялом и повернуть спиной к окну.
Желательно, чтобы воздух не был слишком сухим, особенно зимой. Для поддержания оптимальной влажности воздуха можно использовать специальные готовые увлажнители или подручные средства, например, поставить емкость с водой около нагревательных приборов или завесить радиаторы отопления влажной тканью и периодически ее менять. В питании ребенка при бронхите должно быть достаточно белка, дополнительно можно давать поливитамины[16].
Из лекарственных средств используют средства этиотропной терапии — противовирусные препараты и/или антибиотики, в зависимости от вида возбудителя, ставшего причиной болезни. Также применяют широкую палитру симптоматических средств — жаропонижающие, противовоспалительные, муколитические и отхаркивающие препараты. Оптимально использовать 2–3 препарата, которые в совокупности обладают всеми перечисленными свойствами.
В среднем острый бронхит у детей лечат 1–2 недели, если нет осложнений или предрасполагающих к ним факторов. Длительность приема препаратов указывается в инструкции и может несколько отличаться от сроков самого заболевания.
Лекарственные средства для детей
К лекарствам для детей предъявляют повышенные требования. Они должны быть безопасны, а разница между лечебной и токсической дозой должна быть как можно больше. Это уменьшает риск развития нежелательных явлений в случае передозировки при непреднамеренном приеме препарата.
Детские лекарственные средства должны быть удобными для приема и применения у малышей, поэтому предпочтительны жидкие формы выпуска (капли, сиропы, суспензии) или свечи. В сиропах желательно минимизировать наличие спирта, сахара, ароматизаторов, красителей, а также других ингредиентов, несущих потенциальный риск развития аллергических реакций. Зачастую основу детских препаратов образуют натуральные составляющие, в частности растительные средства и экстракты целебных трав. Как мы уже говорили, лучше использовать комбинированные препараты, которые содержат в своем составе несколько компонентов, направленных на комплексное лечебное действие.
Распространенной ошибкой при лечении бронхита является бесконтрольно широкое применение антибактериальных препаратов. Так как в подавляющем большинстве случаев острый бронхит вызывают вирусы, то лечение необходимо начинать с приема противовирусных средств. Антибиотики же следует использовать исключительно по назначению врача. Их выписывают только при бронхите подтвержденной бактериальной природы, при осложнениях и при наличии хронических очагов инфекции[17].
На заметку
Около 86,6% семей в России покупают и применяют антибиотики самостоятельно, без консультации терапевта или педиатра. Чаще всего такое самолечение антибактериальными препаратами проводят при ОРЗ и кашле. Прием антибиотиков не снижает и не предупреждает риск развития бактериальных осложнений вирусного бронхита, не влияет на длительность заболевания, но зато может приводить к дисбактериозу, антибиотик-ассоциированной диареи и другим нарушениям стула, а также к появлению в организме бактерий, устойчивых к действию антибактериальных препаратов[18].
Целесообразно применение противовирусных средств, интерферонов или иммуномодулирующих препаратов, стимулирующих выработку собственных интерферонов в организме[19]. Особенно если ОРВИ началась с поражения верхних дыхательных путей (носа и горла). К таким лекарственным препаратам относят «Арбидол», «Гриппферон», «Генферон Лайт», «Виферон», «Амиксин».
Применять их лучше всего с первых же дней заболевания, оптимально ― в первые 48 часов от момента появления начальных симптомов простуды. Необходимо четко следовать схеме приема, которая указана в инструкции по медицинскому применению этих препаратов. Для детей существуют специальные детские формы и дозировки указанных препаратов, каждую из которых можно использовать с определенного возраста ребенка. Этот момент обязательно следует уточнить перед покупкой лекарственного средства.
При кашле и остром бронхите у детей также используют препараты, которые уменьшают выраженность воспаления в дыхательных путях и в слизистой бронхов. Одним из наиболее популярных действующих веществ является фенспирид (средства на его основе: «Эреспал», «Эриспирус», «Сиресп» и другие). Для детей эти препараты выпускают в виде сиропа.
Облегчение кашля и выведение мокроты из бронхов — главные направления терапии острого бронхита у детей. Они позволяют предотвратить присоединение вторичной бактериальной инфекции, улучшить состояние ребенка, снизить длительность лечения и не допустить осложнений[20].
Стоит особо отметить, что при бронхите не рекомендуется использовать противокашлевые средства, подавляющие или угнетающие кашлевой рефлекс. Подавление кашля препятствует нормальному отхождению мокроты из бронхов, способствует ее застою и несет потенциальный риск развития осложнений. Рекомендуется раннее применение муколитиков, стимулирующих очищение бронхов[21] и способствующих скорейшему переходу кашля из непродуктивного или малопродуктивного в продуктивный с мокротой. Наиболее популярными муколитическими веществами являются амброксол, бромгексин и ацетилцистеин. Основной принцип действия всех муколитиков заключается в разжижении вязкой густой мокроты. Переход мокроты в жидкое состояние уже облегчает ее отхождение.
Вместе с тем у детей этого может быть недостаточно. Слабая сила кашлевых толчков и несформированный навык отхаркивания могут создавать предпосылки к плохому отхождению даже жидкой мокроты и, как следствие, риску «заболачивания» легких. Поэтому часто лечение дополняется применением отхаркивающих средств, активно стимулирующих выведение мокроты из бронхов. Большинство этих средств имеют растительное происхождение — тимьян (чабрец), алтей, термопсис, экстракт листьев плюща, подорожника и т.д. Растительные экстракты входят в состав многих препаратов, которые применяют для лечения бронхита у детей. Например, «Коделак Бронхо с чабрецом», «Бронхикум», «Проспан» и другие.
Также следует отметить, что среди муколитиков отхаркивающим потенциалом обладают молекулы бромгексина и амброксола.
Отдельно стоит рассмотреть группу комбинированных препаратов для лечения бронхита у детей. Они содержат в своем составе сразу несколько компонентов и одновременно обладают комплексным эффектом — муколитическим, отхаркивающим, противовоспалительным, спазмолитическим и даже противовирусным действием.
Примеры таких препаратов — «Аскорил экспекторант» и «Коделак Бронхо». Первый препарат содержит в своем составе бромгексин, гвайфенезин и сальбутамол. «Аскорил экспекторант» способствует разжижению мокроты и ее выведению, имеет бронхолитическое и муколитическое действие. Из аптек его отпускают только по назначению врача, так как препарат имеет рецептурный статус.
«Коделак Бронхо» выпускается в двух лекарственных формах — эликсир и таблетки, несколько отличающихся в своем составе. Эликсир «Коделак бронхо с чабрецом» разрешен к применению у детей с 2 лет и имеет в составе три основных компонента — амброксол, глицират (получаемый из корня солодки) и экстракт травы чабреца. Таблетки «Коделак бронхо» могут применяться у детей с 12 лет и также имеют многокомпонентный состав — амброксол, глицират, термопсис и натрия гидрокарбонат. В комплексе препараты обладают муколитическим, отхаркивающим, противовоспалительным и противовирусным действием. При этом действующие вещества в нем содержатся в тщательно выверенной дозировке — компоненты усиливают действие друг друга[22].
При лечении острого бронхита у детей важно обеспечить ребенку уход и правильно подобрать лекарства. Препараты для выведения мокроты и противовирусные средства можно использовать с первых же дней заболевания. При этом лекарства комплексного действия предпочтительнее. А вот антибиотики следует принимать только после обследования у педиатра.
Источник