Самочувствие больного при атеросклероз хинк 2 ст
Состояние, при котором поступление кислорода к тканям нижних конечностей недостаточно вследствие нарушенного кровотока в артериях. В >97 % случаев причиной является атеросклероз артерий нижних конечностей; другие причины хронической ишемии нижних конечностей →Дифференциальная диагностика.
В зависимости от интенсивности симптомов различают стадии течения болезни →табл. 2.27-1. Часто сосуществуют симптомы атеросклероза других артерий: коронарных, черепных или почечных; иногда аневризма брюшной аорты.
1. Субъективные симптомы: на начальном этапе без жалоб, со временем появляется быстрая утомляемость конечностей, повышенная чувствительность к холоду, парестезии. Больные чаще всего обращаются к врачу по поводу перемежающейся хромоты — боли, появляющейся с достаточно постоянной регулярностью после выполнения определённой мышечной работы (прохождения определённой дистанции). Боль (иногда описываемая больными как онемение, затвердение мышц) в мышцах ниже места стеноза/окклюзии артерии, не иррадиирующая, заставляющая больного остановиться и самостоятельно исчезающая через несколько десятков секунд или несколько минут отдыха. Чаще всего боль локализирована в мышцах голени. Хромота стопы (глубокая боль в срединной части стопы [короткие мышцы стопы]) выступает редко, чаще всего при облитерирующем тромбангиите (болезни Бюргера) и сахарном диабете. У больных с окклюзией аорты или бедренных артерий возможно появление синдрома Лериша — перемежающаяся хромота, отсутствие пульсации в паху, нарушения эрекции.
2. Объективные симптомы: кожа стоп бледная или цианотичная (особенно в вертикальном положении тела), холодная, на запущенных стадиях с трофическими изменениями (депигментация, потеря оволосения, изъязвления и некроз); атрофия мышц, слабая, отсутствующая или асимметрическая пульсация артерий ниже места стеноза/окклюзии, иногда сосудистый шум над крупными артериями конечностей. Больной с сильной болью старается уложить ишемизированную конечность как можно ниже (обычно свешивая её с кровати). На нижних конечностях пульсацию оценивают на таких артериях: артерии тыльной поверхности стопы (на тыльной поверхности между I и II костью плюсны; у 8% здоровых людей не прощупывается), задней большеберцовой (позади медиальной лодыжки), подколенной (в подколенной ямке), бедренной (в паху, несколько ниже Пупартовой связки).
ДИАГНОСТИКАнаверх
Дополнительные методы исследования
1. Лодыжечно-плечевой индекс (син. индекс лодыжка-плечо, ЛПИ): соотношение значений систолического давления, измеренного на стопе с помощью доплеровского детектора непрерывной волны, и систолического давления на плече (при различных значениях на обоих плечах, следует брать во внимание высшее); правильный 8,9–1,15; <0,9 свидетельствует о наличии стенозов (при критической ишемии обычно составляет <0,5), >1,3 говорит о патологической жёсткости сосудов (напр. у больных с сахарным диабетом). При невозможности прижатия артерий голени из-за их жесткости → пальце-плечевой индекс (ППИ): принцип измерения идентичен измерению ЛПИ, измерение систолического давления проводится на большом пальце; давление, измеренное на большом пальце, в норме ниже на ≈10 мм рт. ст. от давления, измеренного на уровне лодыжек; в норме ППИ >0,7 — меньшие значения свидетельствуют о возможной ишемии нижней конечности.
2. Маршевый тест на беговой дорожке: при диагностических сомнениях, особенно при граничных величинах ЛПИ, а также для объективной оценки дистанции прохождения, вызывающей хромоту, перед нагрузкой и на пике нагрузки измеряется ЛПИ; если причиной боли, заставляющей прервать тест, является ишемия, то давление на уровне лодыжек должно быть значительно ниже, чем перед нагрузкой (часто <50 мм рт. ст.).
3. Визуализирующие исследования: УЗИ артерий — основной метод начальной диагностики у больных, отобранных к инвазивному лечению, а также мониторинга результатов оперативного лечения (проходимость протезов и шунтов) и внутрисосудистых вмешательств; этот метод обследования необходимо использовать всегда после подробного объективного обследования, а также после измерения ЛПИ. Ангио-КТ и ангио-МРТ позволяют оценить всю сосудистую систему и характер изменений в стенке сосуда, а также провести отбор пациента к соответствующему инвазивному вмешательству; не используется в качестве скринингового обследования. Артериография проводится при диагностических сомнениях или во время проведения лечебной процедуры.
Диагностические критерии
На основании субъективных и объективных симптомов, а также величины ЛПИ (возм. с маршевым тестом). Если артерии на уровне лодыжек невозможно прижать или ЛПИ >1,40 → необходимо использовать альтернативные методы (напр. ППИ или анализ доплеровской волны). Критическая ишемия конечности диагностируется у больного с хронической ишемией при наличии боли в состоянии покоя, некроза или изъязвления (III/IV стадия по Фонтейну).
Дифференциальная диагностика
1. Другие причины хронической ишемии нижних конечностей, за исключением атеросклероза: облитерирующий тромбангиит, коарктация аорты, болезнь Такаясу, перенесённая механическая травма артерии, радиационное повреждение артерии (особенно бедренных артерий после радиотерапии опухолей брюшной полости или таза), периферические эмболии (эмболический материал может происходить из сердца [фибрилляция предсердий, порок митрального клапана] или из проксимального отдела артериальной системы [напр. из аневризмы аорты]; обычно возникает острая ишемия), синдром захвата подколенной артерии, сдавление подколенной кистой (киста Бейкера), аневризма подколенной артерии (с вторичной периферической эмболией), фиброзная дисплазия наружной бедренной артерии, pseudoxanthoma elasticum, открытая седалищная артерия, синдром бедренного сустава у велосипедистов.
2. Дифференциальная диагностика перемежающейся хромоты (табл. 2.27-2): невралгия седалищного нерва, коксартроз, заболевание вен (боль в состоянии покоя, нарастает в вечернее время и часто исчезает во время небольшой мышечной нагрузки).
ЛЕЧЕНИЕ
1. Стратегия лечения подбирается индивидуально, в зависимости от степени тяжести заболевания, общего состояния и возраста пациента, уровня его активности (в т. ч. вида профессиональной деятельности) и сопутствующих заболеваний. наверх
2. Лечение включает:
1) вторичную профилактику сердечно-сосудистых заболеваний;
2) лечение, увеличивающее дистанцию прохождения до возникновения хромоты — нефармакологические, фармакологические и инвазивные методы.
Нефармакологическое лечение
1. Изменения образа жизни, соответствующие вторичной профилактике сердечно-сосудистых заболеваний →разд. 2.3; чрезвычайно важным является прекращение курения.
2. Регулярные маршевые тренировки: удлиняют дистанцию прохождения до возникновения хромоты; интенсивность марша должна подбираться соответственно жалобам (не может провоцировать боли); можно порекомендовать больному напр. каждодневные прогулки по 3 км или езду на велосипеде по 10 км; положительный эффект исчезает после прекращения тренировок, поэтому их следует выполнять непрерывно.
Фармакологическое лечение
1. Для профилактики сердечно-сосудистых событий каждый больной должен постоянно принимать антитромбоцитарное ЛС — ацетилсалициловую кислоту 75–150 мг/сут, в случае противопоказаний — клопидогрел 75 мг/сут (препараты →табл. 2.5-9) или тиклопидин 250 мг × в день, а также статин, который дополнительно может удлинить дистанцию прохождения, вызывающую хромоту.
2. Эффективность ЛС в удлинении дистанции прохождения, вызывающей хромоту, невысока (напр. цилостазол и нафтидрофурил) или данные относительно эффективности имеют низкий уровень достоверности (L-карнитин, пентоксифиллин).
3. При критической ишемии нижних конечностей у больных, которые не были отобраны к инвазивной реваскуляризации или у которых инвазивное лечение оказалось неэффективным, можно использовать стабильный аналог простациклина — илопрост или простагландин Е1 — алпростадил альфадекс 40–60 мкг/сут. в/в.
Инвазивное лечение
1. Показания: критическая ишемия нижних конечностей (III и IV стадия по Фонтейну), изменения в проксимальных отделах артерий во II стадии по Фонтейну, короткая дистанция прохождения до возникновения хромоты, при которой выполнение профессиональной деятельности или самообслуживание невозможно, а консервативное лечение оказалось неэффективным.
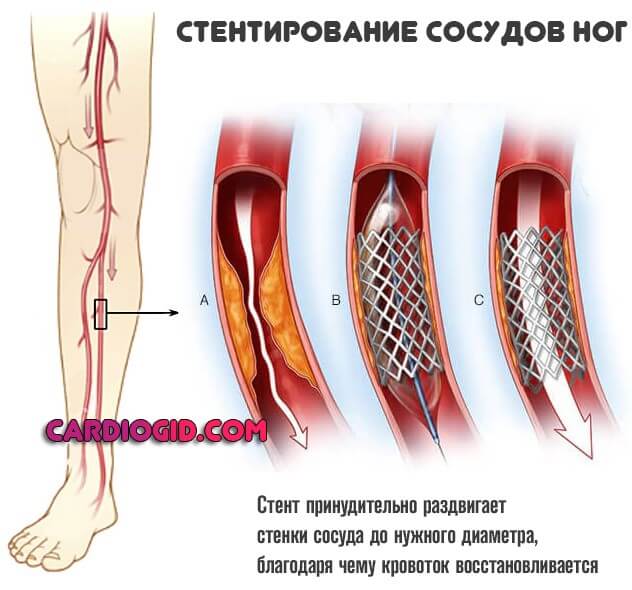
2. Методы лечения: чрескожные внутрисосудистые вмешательства (с имплантацией стента или без), оперативное лечение (вшивание обходного шунта, реже эндартерэктомия).
3. После операции: после имплантации металлического стента ниже паха рекомендуется двойная антитромбоцитарная терапия (АСК + клопидогрел) в течение ≥1 мес. При повышенном риске тромбоза в шунте (напр., перенесенные случаи тромбоза, полицитемия) показано длительное антикоагулянтное лечение АВК (аценокумарол или варфарин). Клинический контроль и УЗИ проводят через 1, 3 и 6 мес. после вмешательства, в последующем через каждые 6 мес.
 Ишемия нижних конечностей очень коварная патология, которая при несвоевременном начале лечения может привести к ампутации. Но ведь в сутолоке обычной жизни мы не обращаем внимания на возникающие симптомы.
Ишемия нижних конечностей очень коварная патология, которая при несвоевременном начале лечения может привести к ампутации. Но ведь в сутолоке обычной жизни мы не обращаем внимания на возникающие симптомы.
Длительно текущее атеросклеротическое поражение брюшного отдела аорты и артерий нижних конечностей сопровождается нарушением кровотока в органах малого таза и ногах. Отсутствие достаточного притока насыщенной кислородом крови приводит к хронической ишемии нижних конечностей (ХИНК) и тяжелым трофическим изменениям в тканях.
Крайним проявлением ХИНК является критическая ишемия нижних конечностей (КИНК), приводящая к появлению глубоких, обширных трофических язв и гангрене ног.
ХИНК, развившаяся на фоне атеросклероза или диабетической стопы, является основной причиной высоких ампутаций конечности.
Что такое ХИНК и КИНК
ХИНК – это патология, развивающаяся в результате недостаточного поступления насыщенной кислородом крови к тканям нижних конечностей.
Внимание. Ведущей причиной развития ХИНК является атеросклеротическое поражение брюшного отдела аорты и артерий ног.
При атеросклерозе артерий, образующаяся в сосудистой интиме бляшка, закупоривает просвет сосуда, создавая препятствие на пути тока крови, а также способствует нарушению гемодинамики и образует благоприятные условия для тромбообразования.
Кроме сужения просвета сосуда, атеросклероз также приводит к нарушению эластических свойств сосудистой стенки, усиливая расстройство кровоснабжения. Помимо развития хронической ишемии нижних конечностей, опасность атеросклероза заключается в высоком риске острых неотложных состояний, обусловленных отрывом бляшки или тромба.
Очень важно! Острая обтурация просвета сосуда тромбом или бляшкой может стать причиной молниеносного развития гангрены конечности.
ХИНК на первой стадии протекает бессимптомно, в дальнейшем, при прогрессировании ишемии появляются жалобы на боли в ногах при ходьбе, перемежающуюся хромоту, мышечную слабость.

Крайним проявлением ХИНК является критическая ишемия нижних конечностей, сопровождающаяся тяжелейшим нарушением артериального кровоснабжения. Приток крови к конечностям настолько снижен, что абсолютно не обеспечивает потребности тканей в кислороде, даже в состоянии покоя.
У пациентов с критической ишемией нижних конечностей появляются глубокие трофические язвы, конечности атрофированные, «высушенные», бледные, развивается ишемическая гангрена.
Ишемия нижних конечностей – классификация

Клиническая картина ишемии нижних конечностей в значительной степени будет зависеть от высоты и протяженности атеросклеротического поражения артерии, длительности ишемии, а также от тяжести ишемических расстройств.
По высоте окклюзии, поражение брюшного отдела аорты может быть:
- низким, при котором поражается бифуркация брюшной аорты ниже НБА (нижняя брыжеечная артерия);
- средним, сопровождающимся окклюзией аорты выше НБА;
- высоким, характеризующимся окклюзией сразу ниже уровней почечных артерий, или до 2 см ниже.
Также существует международная классификация поражения периферических артерий TASC II. Эта классификация разделяет поражения по классам: А, В, С, Д. Для каждого класса рекомендованы различные типы, объемы и варианты хирургического вмешательства.
Справочно. Разделение на классы основано на соотношении риска вмешательства и прогнозируемого ожидаемого улучшения состояния больного.
Эта классификация учитывает анатомические факторы, влияющие на проходимость и степень поражения сосуда (черным цветом на картинках отмечены уровни и объем окклюзии артерии, а также часть сосуда, на которой будет проводиться хирургическое вмешательство). В качестве примера классификация в классе C и B


Основные причины ишемии нижних конечностей
Причины развития ишемии можно разделить на органические поражения сосудов и функциональные заболевания. Главными органическими причинами являются:
- атеросклероз,
- диабетическая стопа,
- эндартериит.
Данная патология может приводить как к хронической, так и к острой ишемии. Острая ишемия НК может развиваться при отрыве атеросклеротических бляшек, с последующей закупоркой просвета сосуда и полным прекращением кровотока в конечности.
Другая распространенная причина развития ИНК – тромбоз. Усиленное тромбообразование может наблюдаться:
- на фоне атеросклероза (закупорка просвета сосуда бляшкой создает благоприятные условия для образования множественных микротромбов);
- при коагулопатиях, сопровождающихся увеличением вязкости крови и склонностью к повышенному тромбообразованию.
Облитерирующий эндартериит сопровождается хроническим поражением артерий (преимущественно артерий ног), с постепенным сужением сосуда, приводящим к полному перекрытию его просвета.
Важно. Первые симптомы эндартериита схожи с симптомами атеросклеротической ишемии нижних конечностей (боли, перемежающаяся хромота). Однако, облитерирующий эндартериит является аллергически-аутоиммунной патологией, поэтому обязательным диагностическим критерием заболевания будет выявление в крови больного специфических аутоантител и ЦИК (циркулирующие иммунные комплексы).
Ведущей причиной ампутации конечностей у пациентов с сахарным диабетом (СД), является синдром диабетической стопы. К диабетическим ангиопатиям относят осложнения СД, проявляющиеся поражениями сосудов.
Сосудистые патологии, возникающие при СД разделяют на:
- микроангиопатии (поражаются сосуды микроциркуляторного русла);
- макроангиопатии (поражаются крупные артерии и вены).
Хроническая ишемия нижних конечностей, связанная с диабетическими ангиопатиями, характеризуется поражением как крупных, так и мелких сосудов. Максимальному риску по развитию КИНК у таких пациентов, служит длительное течение СД (более десяти лет) с частыми эпизодами декомпенсаций.
Внимание. Органические патологии сосудов брюшного отдела аорты и НК, могут сочетаться с атеросклерозом коронарных и церебральных сосудов.
Функциональные причины ишемии нижних конечностей
К развитию ИНК могут приводить и функциональные заболевания артерий. К данной категории патологий относят: 
- ангиотрофоневрозы,
- ангиоспазмы,
- трофопараличи сосудов,
- нейроциркуляторные дистонии.
Если атеросклеротическое поражение брюшного отдела аорты и нижних конечностей встречается в большинстве случаев у мужчин старше 40-ка лет, то функциональные патологии более характерны для молодых женщин с повышенной активностью симпатической нервной системы.
К данной категории причин ишемии относят:
- синдром и болезнь Рейно,
- акроцианоз,
- холодовой эритроцианоз,
- траншейная стопа.
Для синдрома Рейно (вазомоторного спазма, сменяющегося быстрым расширением артериол) специфичны изменения оттенка кожи под воздействием холода или стресса. Поражения всегда симметричны (пальцы кистей, стоп), цвет кожи может варьировать от беловатого (резкое побледнение) до синюшно-багрового.
Внимание. При синдроме Рейно – гангрена не развивается.
Первые проявления болезни Рейно схожи с синдромом Рейно. Однако, в дальнейшем, симптоматика прогрессирует. Отмечается появление мертвенно-бледной окраски ног и рук (при их опускании вниз), возникновение длительно незаживающих язв, панарициев.
Справочно. Функциональное поражение артерий, сопровождающееся возникновением акроцианоза, отмечается у пациентов, вынужденных постоянно работать на холоде. Следует отметить, что подобная ишемия является приходящей и, как правило, не вызывает трофических нарушений в конечностях.
В результате длительных воздействий высокой влажности, в сочетании с умеренными или сниженными температурами, может развиваться синдром траншейной стопы. Это вариант ишемии нижних конечностей, сопровождающийся:
- значительным цианозом кожи,
- отсутствием пульса на периферических артериях стоп,
- развитием трофических нарушений,
- повышенным потоотделением,
- постепенным развитием трофических язв и гангрены.
Факторы риска развития ишемии нижних конечностей
Основными факторами риска развития ХИНК считают:
- мужской пол;
- возраст старше сорока лет;
- курение;
- наличие сахарного диабета с частыми эпизодами декомпенсации;
- артериальную гипертензию;
- нарушение баланса липидов и значительное увеличение уровня триглицеридов и «плохого» холестерина (липопротеинов НП и ОНП);
- наличие аутоиммунных патологий;
- коагулопатии, сопровождающиеся увеличением вязкости крови и склонностью к повышенному тромбообразованию;
- хроническую почечную недостаточность;
- наследственную гипергомоцистеинемию.
Ишемия нижних конечностей. Симптомы
Первыми симптомами ишемии нижних конечностей являются жалобы на зябкость стоп, ощущение ползания мурашек, жжения, боли в мышцах после ходьбы, быструю утомляемость при физ.активности. У мужчин возможны жалобы на возникновение эректильной дисфункции. При прогрессировании ишемии возможны судороги.
Внимание. Наиболее показательным симптомом является жалоба на перемежающуюся хромоту. Ишемия нижних конечностей приводит к тому, что из-за интенсивных болей в икроножных мышцах, пациент должен делать постоянные остановки и отдыхать.
 После небольшого перерыва боли ослабляются, и он снова может двигаться. Однако, после прохождения определенного расстояния (при легкой ишемии – более 500 метров, при тяжелой ХИНК – менее 20-50 метров), он снова вынужден делать перерыв.
После небольшого перерыва боли ослабляются, и он снова может двигаться. Однако, после прохождения определенного расстояния (при легкой ишемии – более 500 метров, при тяжелой ХИНК – менее 20-50 метров), он снова вынужден делать перерыв.
При ХИНК больные жалуются на сильные боли в конечностях даже в покое. Развитие критической ишемии нижних конечностей сопровождается усилением жалоб при принятии горизонтального положения (характерны ночные интенсивные боли).
Для ХИНК характерно значительное нарушение трофики тканей. Кожные покровы – пораженной конечности:
- цианотичные,
- мраморные (появляются синюшно-багровые полосы),
- отечные,
- сухие,
- холодные на ощупь.
Возможно появление трещин, трофических язв, раны и царапины длительно не заживают. Также характерно выпадение волос, помутнение и расслоение ногтей.
Важно. Пульс на периферических артериях стопы, в подколенных артериях не пальпируется.
Дифференциальный диагноз перемежающейся хромоты (ПХ)

Диагностика ишемии нижних конечностей
Важную роль в выставлении диагноза имеют жалобы больного и данные клинического осмотра. Для исключения других заболеваний,  которые также могут сопровождаться перемежающейся хромотой, и для выявления причины развития ИНК, проводят неинвазивную диагностику:
которые также могут сопровождаться перемежающейся хромотой, и для выявления причины развития ИНК, проводят неинвазивную диагностику:
- пальпацию конечности и аускультацию магистральных сосудов;
- электрокардиографию, ЭХОкардиографию; общий и биохимический анализ крови; С-реактивный белок, коагулограмму, сахар крови;
- дуплексное и триплексное сканирование брахиоцефальных, подвздошных артерий, аорты и артерий нижних конечностей;
- ультразвуковую допплерографию артерий НК, с определение сегментарного давления;
- определение ЛПИ (лодыжечно-плечевой индекс);
- реовазографию;
- осциллограцию;
- осмотр глазного дна;
- рентгенографию костей стопы.
Внимание. К важнейшим инвазивным методам диагностики относят рентгеноконтрастную ангиографию аорты, подвздошных артерий и СНК (сосуды нижних конечностей).
Данное исследование выполняют с целью детализации уровня и протяженности обтурации сосуда, характера изменения сосудистой интимы, а также проходимости коллатеральных сосудов.
Для определения показателей микроциркуляции могут использовать:
- видеокапилляроскопию,
- пальцевую плетизмографию,
- радиоизотопную сцинтиграфию,
- лазерную допплеровскую флоуметрию,
- транскутанную оксиметрию.
Лодыжечно-плечевой индекс у пациентов с ХИНК
Внимание. Определение ЛПИ является важнейшей составляющей диагностики ишемии нижних конечностей.
ЛПИ – это индекс соотношения показателей СД (систолическое давление) на стопе и СД на плече (если давление на руках разное, за истинное принимается большее).
Справочно. Нормальным считается индекс, находящийся в пределах от 0.9 до 1.15.
Значения ЛПИ ниже 0.5 свидетельствуют о критической ишемии нижних конечностей. Показатель ниже 0.9 – о ХИНК, а значения выше 1.3 характерны для пациентов с СД (у них наблюдается патологическая жесткость сосудов).

ХИНК и критическая ишемия нижних конечностей. Лечение
Консервативное лечение ХИНК направлено на:
- Устранение болевого синдрома (обычно применяются не наркотические анальгетики, однако при стойкой КИНК, может применяться комбинация наркотических анальгетиков с нейролептиками и седативными средствами);
- Купирование спазма сосудов (назначаются спазмолитики). Могут использоваться средства с непосредственным действием на мышечный компонент артериальной стенки (но-шпа, папаверин и т.д.;) центрально действующие ганглиоблокаторы (мидокалм, падутин); а2-адреноблокаторы (ницерголин).
- Коррекцию расстройств гемодинами и реологических свойств крови (инфузионная, антиагрегантная и антикоагулянтная терапия).
- Нормализацию микроциркуляции (вазопростан, илопростан, сулодексин).
- Устранение метаболических расстройств (пропионил-L-карнитин, солкосерил, актовегин) и стабилизацию окислительных процессов (мексидол, витамин Е, С, эмоксипин).
- Снижение уровня триглицеридов и «плохого» холестерина (гиполипидемическая терапия).
Дополнительно назначается лечебная гимнастика и физиотерапия. Помимо основных методов лечения, рекомендована коррекция образа жизни, отказ от курения, приема спиртных напитков, переход на гиполипидемическую диету и т.д.
Важно. При неэффективности консервативной терапии, применяется оперативное лечение, направленное на восстановление кровоснабжения в конечности.
Острая ишемия нижних конечностей, связанная с тромбозом или отрывом атеросклеротической бляшки, требует экстренного хирургического вмешательства.
Прогноз

Прогноз заболевания зависит от того, на какой стадии ишемии произошло первичное обращение в больницу, длительности ХИНК, обширности поражения сосуда, высоты окклюзии, а также наличие сопутствующих патологий.
При своевременном обращении в лечебное учреждение, прогноз благоприятный.
Внимание! Развитие КИНК является неблагоприятным прогностическим признаком и в большинстве случаев требует ампутации конечности.