Роль лпнп в атеросклерозе
Атеросклероз — заболевание сосудов, которое сопровождается уплотнением и стенозированием их просвета. Развитие атеросклероза ведет к образованию в интиме сосуда липидно-фиброзных бляшек, которые уменьшают просвет и ограничивают кровоток к сердцу, головному мозгу, почкам, нижним конечностям. Атеросклероз в основном поражает средние и крупные артерии.
Липидный спектр плазмы крови состоит из общего холестерина (ОХ), триглицеридов (ТГ), фосфилипидов и одного или нескольких специфических белков (апопротеидов).
В свою очередь, общий холестерин имеет в своем составе:
• липопротеиды низкой плотности (ЛПНП);
• липопротеиды очень низкой плотности (ЛПОНП);
• липопротеиды высокой плотности (ЛПВП).
Холестерин (ХС) выполняет важные биохимические функции в организме. Он необходим для синтеза стероидных и половых гормонов, образования желчи и входит в состав всех клеточных мембран. ХС синтезируется главным образом в печени и в меньшей степени — в других органах и только 20-30% поступает в организм с пищей.
Повышение уровня ХС сыворотки крови в большинстве случаев зависит от повышенного содержания в сыворотке крови ЛПНП. Примерно 2/3 общего ХС транспортируется ЛПНП.
Триглицериды входят в состав практически всех липопротеидов и преобладают в хиломикронах и ЛПОНП. После приема жирной пищи концентрация ТГ в крови быстро повышается, но в норме через 10—12 ч возвращается к исходному уровню. У больных сахарным диабетом, ожирением, метаболическим синдромом ТГ длительно не приходят к норме. Повышенное содержание ТГ в крови предрасполагает к развитию атеросклероза.
Жирные кислоты (ЖК). Они синтезируются в организме из продуктов распада углеводов и поступают с пищей. ЖК используются в организме в качестве источника энергии. В состоянии основного обмена окисление ЖК происходит в миокарде, печени, а во время физической нагрузки — в скелетной мускулатуре. Выделяют насыщенные и полиненасыщенные ЖК. Первые преобладают в пище животного происхождения, а полиненасыщенные — в растительных маслах и рыбьем жире.
Фосфилипиды являются главными структурными компонентами клеточных мембран, их содержание в крови никак не связано с риском развития атеросклероза.
Липопротеиды (ЛП) — воднорастворимые белково-жировые комплексы, в состав которых входят холестерин, белки, фосфолипиды. Основными ЛП в зависимости от их плотности, размеров и состава входящих липидов являются: ЛПОНП, ЛПНП, ЛПВП.
Липопротеиды очень низкой плотности. Они синтезируются в печени и в основном состоят из эндогенных ТГ и в меньшей степени из эфиров ХС (10-15%). Гипертриглицеридемия часто диагностируется у пациентов с инсулин-независимым сахарным диабетом, гипотиреозом, ожирением. ЛПОНП служат фактором риска развития атеросклероза.
Липопротеиды низкой плотности (в-липопротеиды). Они состоят на 60-70% из ХС. Повышенное содержание в плазме ЛПНП отчетливо связано с развитием коронарного, каротидного и периферического атеросклероза. Основной функцией ЛПНП является транспорт липидов в периферические клетки.
Липопротеиды высокой плотности (в-липопротеиды) — антиатерогенные липопротеидные частицы выполняют функцию обратного транспорта ХС из периферических тканей в печень, где ХС подтвергается катаболизму до желчных кислот, которые выводятся из организма и, таким образом, тормозят развитие атеросклероза. Чем выше концентрация ХС ЛПВП, тем эффективнее осуществляется их защитная функция от поражения атеросклерозом.
ЛПВП обладают также такими уникальными свойствами, как способность выступать в роли антиаксидантов, препятствующих образованию окисленных либо атерогенных ЛПНП. ЛПВП выступают и в роли антиагрегантов, профибринолитиков, а также обладают противовоспалительным действием.
Определение уровня общего ХС, ТГ, ЛПНП, ЛПВП (в сыворотке крови) следует проводить не ранее чем через 24 дня после острого ИМ, не раньше, чем через 3 мес после больших операций. Кровь берут утром натощак через 12-14 ч после последнего приема пищи, разрешается пить только воду, прием любой пищи сказывается, впервую очередь, на повышение ТГ.
Патогенез атеросклероза
Признана липидная теория развития атеросклероза, разработанная еще в 1915 г. отечественными учеными Н.Н. Аничковым и С.С. Халатовым. В настоящее время наиболее популярна теория, в соответствии с которой атеросклероз рассматривается как реакция на повреждение сосудистой стенки (прежде всего эндотелия). Наиболее важным повреждающим фактором выступает гиперхолестериномия.
Основными носителями общего ХС в плазме крови являются ЛПНП. Циркулирующие а крови ХС ЛПНП в результате окисления, влияния никотина табака подвергаются структурным изменениям (модифицируются), приобретая атерогенные свойства. ЛПНП, изменяя структуру эндотелия сосудов, повышают ее проницаемость для холестерина и возникает избыточная инфильтрация ЛПНП в стенку сосуда.
Следующим этапом атерогенеза является инфильтрация интимы циркулирующими моноцитами. После окисления липопротеиды захватываются моноцитами крови и проникают в субэндотелиальное пространство сосуда. В интиме под влиянием ряда факторов они превращаются в активный тип клеток — макрофаги. Последние заполняются продуктами распада липопротеидов (холестерином и его эфирами) и превращаются в пенистые клетки, богатые эфирами ХС.
В конечном итоге пенистые клетки гибнут и в интиму «изливается» накопленный клеткой холестерин и дает начало липидным полоскам — первой стадии атеросклеротической бляшки. Макрофаги одновременно секретируют биологически активные соединения, которые вызывают раздражение гладкомышечных клеток интимы сосудов, в результате активно синтезируются соединительнотканные белки (коллаген), которые покрывают холестериновую массу плотной фиброзной покрышкой. Таким образом, формируется атеросклеротическая бляшка.
На ранних этапах атеросклеротическая бляшка имеет тонкую соединительнотканную оболочку. Это так называемые «ранимые бляшки». Благодаря своей эластичности и небольшим размерам они обычно не вызывают гемодинамически значимого сужения коронарных артерий. В дальнейшем клиника болезни будет зависеть от того, где располагается бляшка, и как она себя поведет.
Тонкая фиброзная оболочка может быть повреждена под влиянием внешних (курение, физические и психоэмоциональные нагрузки, сахарный диабет) или внутренних факторов (повышение артериального давления (АД), сокращения сердца, воздействие протеаз и других факторов).
Нарушение целостности фиброзной капсулы приводит к контакту содержимого бляшки с тромбоцитами с последующим формированием тромба на месте разрыва бляшки. В результате развивается клиника острого коронарного синдрома — нестабильная стенокардия, инфаркт миокарда или настепает внезапная смерть.
На поздних стадиях развития фиброзные бляшки представляют собой плотные ригидные образования, имеющие прочную соединительнотканную капсулу. Такие бляшки вначале бывают гемодинамически незначимы с бессимптомным течением болезни, но это бывает до тех пор, пока стеноз сосуда не достигает критической степени (75% и более) или не разовьются тромбоз, аневризма или эмболия. Сначала клиническая картина отражает лишь невозможность усиления кровотока в ткани при увеличении ее потребности в кислороде (стенокардия напряжения или перемежающая хромота). Обычно эти симптомы развиваются постепенно.
Таким образом, основными причинами атеросклеротических заболеваний жизненно важных органов и их серьезных осложнений (внезапной смерти, инфаркта миокарда, нестабильной стенокардии, мозгового инсульта и т.д.) являются гиперхолестеринемия и специфические изменения липидного спектра крови, характеризующиеся высоким уровнем в крови проатерогенных липидов холестерина — ЛПНП, ТГ и низким уровнем антиатерогенного холестерина ЛПВП.
Нестеров Ю.И.
Опубликовал Константин Моканов
Принято считать, что повышение в крови таких показателей как холестерин, триглицериды и атерогенные липопротеины, являются важнейшим фактором риска быстрого прогрессирования атеросклероза. Это процесс ведет к таким грозным заболеваниям как ишемическая болезнь сердца, инфаркт миокарда, инсульт, облитерирующий атеросклероз сосудов, гипертоническая болезнь и др. В силу большого обсуждения, что повышенное содержание холестерина в крови, это очень плохо, у людей сложилось мнение, что еда содержащая холестерин — самая вредная и ее лучше избегать.
Еще в начале XX века учеными было доказано, что потребление большого количества жирной пищи, богатой холестерином приводило к ускоренному развитию атеросклероза. В некоторых случаях повышение всех атерогенных показателей в крови не связано на прямую с употреблением в пищу продуктов, содержащих холестерин, а связано с различными расстройствами в работе внутренних органов и ферментативных систем организма.
Кроме того, холестерин необходим для построения многих гормонов, особенно мужского полового — тестостерона, без которого мужчина не в состоянии осуществлять активную половую деятельность. Наше настроение тоже зависит от холестерина, так как эндорфины — гормоны радости также образуются из него. И вообще 50% холестерина образуется внутри нашего организма — в печени.
Производные холестерина
Принято считать, что оптимальный уровень общего холестерина в крови должен составлять не более 5,2 ммоль/л, а содержание выше 7,8 ммоль/л — высоким.
| Общий холестерин | оптимальный | пограничный | повышенный | высокий |
| Уровень в ммоль/л | ниже 5,2 | 5,3-6,5 | 6,6-7,7 | выше 7,8 |
Кроме холестерина в плазме крови присутствуют еще одни липиды, повышенный уровень имеет значение в развитие атеросклероза, это триглицериды. Оптимальное их содержание в крови считается менее 1,7 ммоль/л.
В кровотоке холестерин и триглицериды транспортируются с помощью специальных белков переносчиков и образуют с ними особое соединение, которое носит название липопротеины.
В зависимости от количества содержания холестерина и триглицеридов в своем составе и присутствия особых белков (апопротеинов) они подразделяются на несколько подгрупп.
- Хиломикроны
- Липропротеины очень низкой плотности (ЛПОНП)
- Липопротеины промежуточной плотности (ЛППП)
- Липопротеины низкой плотности (ЛПНП)
- Липопротеин а (ЛПа)
- Липопротены высокой плотности (ЛПВП)
Хиломикроны (ХМ) — самые крупные из всех липопротеинов. Они содержат 80-95% триглицеридов (ТГ) и являются основной транспортной формой экзогенных ТГ, то есть поступивших с пищей. ХМ образуются в стенке тонкой кишки в энтероцитах. Затем они попадают в кровоток для транспортировки к органам и тканям. Подходя к нужному месту, будь то орган или ткань, в стенке сосуда под действием фермента липопротеинлипазы расщепляются до глицерина и свободных жирных кислот, которые затем доставляются для использования в качестве энергетического субстрата.
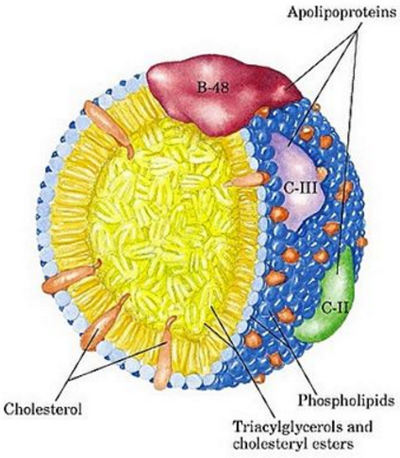
Липопротеины очень низкой плотности (ЛПОНП) — вторые по размеру после хиломикронов. Содержать около 55% ТГ, 19% холестерина и 8% белка (апопротеины В-100, С-I, C-2). Являются главной транспортной формой эндогенных ТГ, образующихся в печени. Таким же образом расщепляются липопротеинлипазой на глицерин и жирные кислоты для использования в качестве энергии. Остатки ЛПОНП превращаются в липопротеины промежуточной плотности, которые частично удаляются печенью из кровотока, а частично превращаются в ЛПНП.
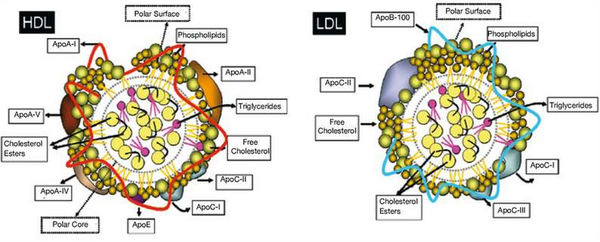
Липопротеины низкой плотности (ЛПНП) — являются основной транспортной формой холестерина (ХС). Содержат около 50% ХС, 6% триглицеридов и 22% белка. 2/3 холестерина, подвергающегося активному обмену веществ синтезируется в печени — эндогенный ХС, скорость образования которого зависит от активности фермента ГМГ-КоА-редуктаза (гидроксил-метил-глутарил-КоА-редуктаза). Лишь 1/3 поступает с пищей — экзогенный ХС.
После транспортировки ХС к клеткам организма обмен ЛПНП может происходить двумя путями:
1) Рецепторы печеночных клеток — гепатоцитов, распознают специфические белки на поверхности ЛПНП — апопротеины В и Е, что приводит к поглощению липопротеинов низкой плотности внутрь печеночной клетки. Там они расщепляются и утилизируются. Этот путь обмена в норме значительно преобладает.
2) Свободнорадикальное перекисное окисление ЛПНП. Присутствующие в организме свободные радикалы могут окислять холестерин, содержащийся в липопротеинах низкой плотности. В результате чего образуются модифицированные ЛПНП, которые плохо распознаются рецепторами гепатоцитов для их поглощения и переработки. В результате чего они начинают распознаваться как чужеродные клетки и захватываться макрофагами, что приводит к образованию так называемых пенистых клеток.
В результате этого пенистые клетки накапливаются в стенке артерий и приводят к формированию атеросклеротических бляшек. В норме процессы перекисного окисления слабо выражены. ЛПНП относят к наиболее атерогенным липопротеинам и увеличение их общего содержания является фактором риска прогрессирования атеросклероза.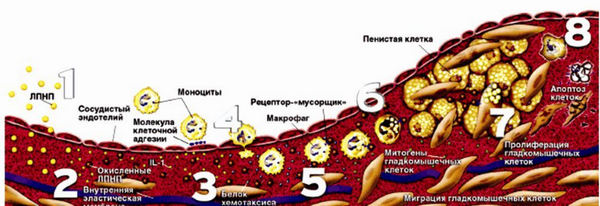
Липопротеины-а — близки по составу и свойствам к ЛПНП. Но в их оболочке имеется специфический белок — апопротеин-а, который может замедлять фибринолитическую активность крови. Он также является высокоатерогенным липопротеином.
Липопротеины высокой плотности (ЛПВП)— в своем составе имеют 5% триглицеридов, 22% холестерина и 40% белков — апоротеинов АI, A-II и С. Данный вид липопротеинов обладают антиатерогенными, так как участвуют в обмене и утилизации всех остальных липопротеинов. С помощью ЛПВП осуществляется обратный захват и транспорт холестерина из органов, в том числе из стенок артерий, с поверхности хиломикронов и ЛПОНП, макрофагов и гладкомышечных клеток, в печень, где происходит их утилизация и превращение в желчь.
Липопротеины высокой плотности защищают сосудистую стенку и другие ткани от избыточного содержания холестерина, поддерживая обмен липидов на высоком уровне.
Чем ниже содержание триглицеридов в липопротеине и выше содержание белка, тем меньше его объем и выше плотность.
В нормальном здоровом организме процессы обмена липопротеинов протекают без значительного накопления пенистых клеток в артериальной стенки. На повышенное содержание холестерина больше влияет повышенное потребление в пищу углеводов, чем жиров, так как 2/3 холестерина образующегося внутри организма, может образовываться из углеводов.
Снижение ЛПВП могут провоцировать такие факторы как курение, ожирение, сахарный диабет, высокое потребление углеводов, гипертриглицеридемия.
В процессе диспансеризации для выявление факторов риска многих заболеваний необходим ежегодный контроль именно липидограммы, где отражены все липоротеины.
Повышение ЛПНП и ЛП-а и их атерогенности обусловлены:
- Нарушение образование специфических рецепторов на поверхности гепатоцита, что ведет к препятствию хахвата ЛПНП печеночными клетками.
- Нарушение структуры и функции апопротеинов:
- Дефицит апо-В ведет к снижению захвата ЛПНП гепатоцитами.
- Дефицит апо-А и апо-C-II уменьшает активность липопротеинлипазы.
- Увеличение синтеза эндогенного холестерина
- Увеличение количества модифицированных форм ЛПНП и ЛП-а, образовавшихся в результате перекисного окисления.
Большое значение в развитие атеросклероза является нарушение в соотношениях содержания в крови липопротеинов — дислипидемии.
Одним из самых ярких и клинически значимых нарушений обмена липопротеинов является атеросклероз.
Атеросклероз
Атеросклероз – это отложение холестерина и его эфиров в соединительной ткани стенок артерий, в которых выражена механическая нагрузка на стенку (по убыванию воздействия): абдоминальная аорта, коронарная артерия, подколенная артерия, бедренная артерия, тибиальная артерия, грудная аорта, дуга грудной аорты, сонные артерии.
Стадии атеросклероза
Морфологически выделяют четыре стадии атеросклероза. Первая и вторая стадии распространены широко и при правильном питании являются обратимыми, 3 и 4 стадии уже имеют клиническое значение и необратимы.
1 стадия – повреждение эндотелия
Это «долипидная» стадия, обнаруживается даже у годовалых детей. Изменения этой стадии неспецифичны и ее могут вызывать: дислипопротеинемия, гипертензия, повышение вязкости крови, курение, вирусные и бактериальные инфекции, свинец, кадмий и т.п.
На этой стадии в эндотелии создаются зоны повышенной проницаемости и клейкости. Внешне это проявляется в разрыхлении и истончении (вплоть до исчезновения) защитного гликокаликса на поверхности эндотелиоцитов, расширении межэндотелиальных щелей. Это приводит к усилению выхода моноцитов и липопротеинов (ЛПНП и ЛПОНП) в интиму.
2 стадия – стадия начальных изменений
Отмечается у большинства детей и молодых людей.
Поврежденный эндотелий и активированные тромбоциты вырабатывают медиаторы воспаления, факторы роста, эндогенные окислители. В результате через поврежденный эндотелий в интиму сосудов еще более активно проникают моноциты и способствуют развитию воспаления. При этом ЛПНП, попавшие под интиму, начинают изменяться (модифицироваться), т.е. подвергаются окислению, гликозилированию, ацетилированию.
Моноциты, преобразуясь в макрофаги, активно поглощают измененные липопротеины при участии «мусорных» рецепторов (scavenger [‘skævɪnʤə] receptors). Таким образом, поглощение модифицированных ЛПНП макрофагами идет без участия апоВ-100-рецепторов, а, значит, нерегулируемо.
При поглощении модифицированных липопротеинов макрофаги активируются, выделяют цитокины и разнообразные факторы роста, которые стимулируют деление гладкомышечных клеток, синтез межклеточного вещества, и играют роль в развитии атеросклеротической бляшки.
Модификация липопротеинов в зоне воспаления является непосредственной биохимической причиной атеросклероза.
Окисление ЛПНП нарастает при недостаточной активности антиоксидантных систем – гиповитаминозах Е и С, нехватке металлов (железо, селен, медь, цинк), входящих в состав антиоксидантных ферментов каталазы, пероксидазы, супероксиддисмутазы.
Гликозилирование белков ЛПНП ускоряется при сахарном диабете или при других хронических гипергликемиях. Такие модифицированные липопротеины теряют способность связываться с апоВ-100-рецептором и проникать в клетки-мишени и, в результате, накапливаются в крови и в интиме сосудов.
Под действием факторов роста гладкомышечные клетки медии мигрируют в интиму и начинают пролиферировать, превращаясь в макрофагоподобные клетки. Они также накапливают модифицированные ЛПНП.
Накопление липидов в макрофагах быстро исчерпывает невысокие возможности клеток по утилизации свободного и этерифицированного ХС. Они переполняются стероидами и превращаются в пенистые клетки. Внешне на эндотелии появляются липидные пятна и полоски.
Процесс развития атеросклероза (в динамике слева-направо)
3 стадия – стадия поздних изменений
Продолжают развертываться и приобретают масштабность события, начавшиеся на второй стадии.
Внешне проявляется как выступание поверхности в просвет сосуда. Стадия дополнительно характеризуется следующими особенностями:
- увеличение количества коллагена, эластина и гликозаминогликанов, т.е. накопление межклеточного вещества,
- пролиферация и гибель пенистых клеток (апоптоз),
- накопление в межклеточном пространстве свободного ХС и этерифицированного ХС,
- инкапсулирование холестерола и формирование фиброзной бляшки.
4 стадия – стадия осложнений
На этой стадии происходят:
- кальцификация бляшки и ее изъязвление, приводящее к эмболии сосудов,
- тромбоз из-за адгезии и активации тромбоцитов,
- разрыв сосуда.
Основы лечения
В лечении атеросклероза обязательно должны быть две составляющие: диета и медикаменты. Целью лечения является снижение концентрации общего ХС плазмы, ХС ЛПНП и ЛПОНП, повышение концентрации ЛПВП.
Диета
1. Обеспечение организма витаминами: аскорбиновой кислотой, пантотеновой (коэнзим А) и никотиновой (НАДФ) кислотами, что способствует превращению холестерола печени в желчные кислоты (синтез желчных кислот). Для снижения окислительной модификации ЛПНП необходим витамин Е.
2. Снижение калорийности пищи за счет углеводов и жиров. Жиры пищи должны включать равные доли насыщенных, мононенасыщенных и полиненасыщенных жирных кислот. Доля жидких жиров, содержащих полиненасыщенные жирные кислоты (ПНЖК), должна быть около 30% от всех жиров, но не меньше 15 г/сут. Роль ПНЖК в лечении гиперхолестеролемии и атеросклероза сводится к:
- ограничению всасывания ХС в тонком кишечнике,
- активации синтеза фосфатидилхолина, что снижает вязкость желчи и облегчает ее отток в кишечник,
- усилению желчеотделения,
- снижению синтеза ЛПНП в печени и секреции их в кровь,
- увеличению синтеза ЛПВП и концентрации их в крови, что способствует удалению холестерина из тканей в печень.
3. Обеспечение организма чистой водой до физиологических норм (1,0-1.5 л/сут), что препятствует сгущению желчи.
4. Потребление высоких количеств овощей, содержащих целлюлозу (капуста, морковь, свекла) для усиления перистальтики кишечника, стимуляции желчеотделения и снижения всасывания ХС.
5. Умеренная физическая нагрузка – способствует синтезу ЛПВП и, значит, оттоку холестерина от тканей в печень.
Медикаменты
1. Препараты ω6- и ω3-жирных кислот (Линетол, Эссенциале, Омеганол и т.п.) повышают концентрацию ЛПВП в плазме, ускоряют отток ЛПНП в печень, стимулируют желчеотделение.
2. Подавление всасывания ХС в желудочно-кишечном тракте – анионообменные смолы (Холестирамин, Холестид, Questran).
3. Высокие дозы никотиновой кислоты подавляют мобилизацию жирных кислот из депо и снижают синтез ЛПОНП в печени, а, следовательно, и образование из них ЛПНП в крови.
4. Фибраты (клофибрат и т.п.) увеличивают активность липопротеинлипазы, ускоряют катаболизм ЛПОНП и хиломикронов, что повышает переход холестерола из них в ЛПВП и его эвакуацию в печень.
5. Статины (ловастатин, флувастатин) ингибируют ГМГ-SКоА-редуктазу, что снижает в 2 раза синтез ХС в печени и ускоряют его отток из ЛПВП в гепатоциты.
Предложены и совсем радикальные способы:
6. Подавление функции энтероцитов с помощью антибиотика неомицина, что снижает всасывание жиров.
7. Хирургическое удаление подвздошной кишки и прекращение реабсорбции желчных кислот.


