Реферат бронхиальная астма клиника диагностика
БЕЛОРУССКИЙ ГОСУДАРСТВЕННЫЙ МЕДИЦИНСКИЙ УНИВЕРСИТЕТ
РЕФЕРАТ
На тему:
«
Бронхиальная астма. Нагноительные заболевания легких. Диагностика, клиника, лечение»
МИНСК, 2008
Бронхиальная астма (БА)
– хроническое воспалительное заболевание дыхательных путей, которое отличается:
наличием обратимой обструкции бронхов,
наличием воспалительного процесса в области слизистой бронхов,
гиперреактивностью бронхов к факторам внешней среды.
GINA (General Initiative for Asthma), пересмотр 2002 года.
Таким образом, БА – не эпизод, а хронический процесс
.
Факторы риска БА
Внутренние факторы:
генетическая предрасположенность;
атопия (гиперпродукция IgE в ответ на поступление аллергена);
гиперреактивность дыхательных путей;
пол (чаще у женщин);
расовая принадлежность.
Внешние факторы
(факторы, способствующие развитию БА у предрасположенных людей):
домашние аллергены:
домашняя пыль (домашний клещ);
аллергены животных;
аллергены тараканов;
грибы (плесень);
внешние аллергены:
пыльца;
грибы;
профессиональные (сенсибилизаторы);
курение;
воздушные поллютанты;
респираторные инфекции;
паразитарные инфекции;
диета и лекарства;
ожирение.
Факторы, которые провоцируют обострение БА:
домашние и внешние аллергены;
поллютанты помещений и внешние поллютанты;
респираторные инфекции;
физическая нагрузка и гипервентиляция;
изменение погодных условий;
двуокись серы;
пища, пищевые добавки, лекарства;
чрезмерные эмоциональные нагрузки;
курение (пассивное и активное);
ирританты (домашний аэрозоль, запах краски).
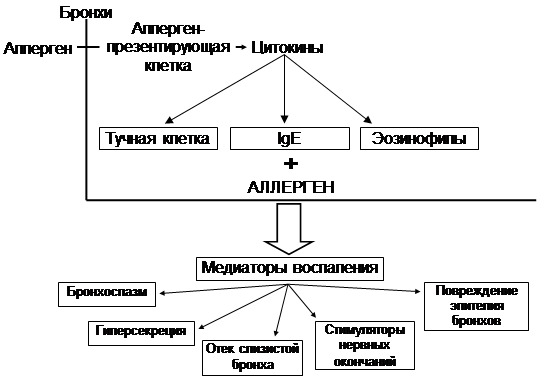
Клетки, участвующие в формировании воспалительного процесса при БА:
Первичные эффекторные клетки:
тучные клетки (гистамин);
макрофаги (цитокины);
эпителиальные клетки.
Вторичные эффекторные клетки:
эозинофилы;
Т-лимфоциты;
нейтрофилы;
тромбоциты.
Схема взаимосвязи воспаления дыхательных путей и симптомов БА
Формы бронхиальной обструкции:
острый бронхоспазм,
отек стенки бронха (подострый),
хроническая обтурация слизью,
ремоделирование стенки бронха.
В норме ОФВ1
(объем форсированного выдоха за первую секунду) – не менее 75% от ЖЕЛ.
Степени легочной обструкции:
более 70% – легкая;
69-50% – умеренная;
менее 50% – тяжелая.
В затруднительных для постановки диагноза случаях используют провокационные пробы (например, спирограмма до и после вдоха ацетилхолина
), хотя у детей и подростков это проводить небезопасно (например, была детская астма, затем наступило выздоровление, а мы спровоцировали новый приступ). Обращают внимание на обратимость обструкции (проявляется приступами), сухие хрипы. Можно определить уровень IgE. При астме не бывает частого дыхания, оно даже урежается (ЧД=10-14). Одышка носит экспираторный характер. Приступы удушья наблюдаются чаще в ночное время.
КЛАССИФИКАЦИЯ БА (ПО МКБ Х):
БА:
атопическая (экзогенная);
неаллергическая (эндогенная, аспириновая);
смешанная (аллергическая + неаллергическая);
неуточненная.
Астматический статус (острая тяжелая БА).
Аспириновая
: при БА наблюдается дефицит PG, а аспирин (как и другие НПВС) еще сильнее снижают их уровень. Салициловая кислота содержится в различных продуктах, поэтому важно не перепутать эту форму БА с пищевой аллергией.
КЛАССИФИКАЦИЯ ТЯЖЕСТИ БА
Ступень 1:
интермиттирующая БА
симптомы реже 1 раза в неделю;
короткие обострения;
ночные симптомы не чаще 2 раз в месяц;
показатели ОФВ1
или ПСВ составляют 80% и более от должных значений;
вариабельность показателей ПСВ или ОФВ1
составляет менее 20%.
Ступень 2:
легкая персистирующая БА
симптомы чаще 1 раза в неделю, но реже 1 раза в день;
обострения могут влиять на физическую активность и сон;
ночные симптомы чаще 2 раз в месяц;
показатели ОФВ1
или ПСВ составляют 80% и более от должных значений;
вариабельность показателей ПСВ или ОФВ1
составляет 20-30%.
Ступень 3:
персистирующая БА средней тяжести
ежедневные симптомы;
обострения могут влиять на физическую активность и сон;
ночные симптомы чаще 1 раза в неделю;
ежедневный прием ингаляционных β2
-агонистов;
показатели ОФВ1
или ПСВ составляют 60-80% от должных значений;
вариабельность показателей ПСВ или ОФВ1
составляет более 30%.
Ступень 4:
тяжелая персистирующая БА
ежедневные симптомы;
частые обострения;
частые ночные симптомы;
ограничение физической активности;
показатели ОФВ1
или ПСВ составляют менее 60% от должных значений.
Формулировка диагноза: 1) «БА», 2) форма по классификации, 3) степень тяжести.
ЛЕЧЕНИЕ БА
Комплексная терапия больных БА
1. Обучение больных.
2. Оценка и мониторинг тяжести БА.
3. Элиминация триггеров или контроль их влияния на течение болезни.
4. Разработка плана медикаментозной терапии для постоянного лечения.
5. Разработка плана лечения в период обострения.
6. Обеспечение регулярного наблюдения.
Элиминация вредных факторов из окружающей среды больного астмой:
удалить ковры из спальни;
удалить перья;
применять непропускаемые постельные покрывала;
ежедневно стирать постель в горячей воде;
применять средства, ликвидирующие сапрофитов;
не держать в квартире животных и птиц;
не курить в помещениях, где находятся больные;
предупреждать инфекции дыхательных путей.
Лекарственная терапия
I
.
Препараты для контроля за течением астмы
ингаляционные ГКС (беклометазона дипропионат, будесонид, флунизомид, флутиказон, триамцинолона ацетонид);
системные ГКС (преднизолон, метилпреднизолон); (!) п/э: кандидоз полости рта, охриплость голоса, кашель от раздражения слизистой;
натрия кромогликат (интал);
недокромил натрия (тайлед);
теофиллин замедленного высвобождения (теопек, теодур);
ингаляционные β2
-агонисты длительного действия (формотерол, сальметерол);
антилейкотриеновые препараты: а) антагонисты рецепторов к цистеинил-лейкотриену 1 (монтелукаст, зафирлукаст), б) ингибитор 5-липооксигеназы (зилеутон).
II
. Симптоматические средства (для неотложной помощи)
ингаляционные β2
-агонисты быстрого действия (сальбутамол, фенотерол, тербуталин, репротерон);
системные ГКС;
антихолинергические препараты (ипратропиум бромид (атровент), окситропиума бромид);
метилксантины (теофиллин в/в, эуфиллин).
III.
Нетрадиционные методы лечения
акупунктура;
гомеопатия;
йога;
ионизаторы;
спелеотерапия;
метод Бутейко;
и др.
Ступенчатая терапия БА
| Степень тяжести | Ежедневный прием препаратов для контроля заболевания | Другие варианты лечения |
| Ступень 1 | Нет необходимости | Ингаляционные β2 -агонисты по потребности |
| Ступень 2 | Ингаляционные ГКС (≤ 400 мкг будесонида) | Теофиллин замедленного действия, или Кромон, или антилейкотриеновый препарат |
| Ступень 3 | Ингаляционные ГКС (200-800 мкг будесонида) + ингаляционные β2 -агонисты длительного действия | Ингаляционные ГКС + теофиллин замедленного действия, или ингаляционный ГКС > 800 мкг, или ингаляционный ГКС 400-800 мкг + антилейкотриеновый препарат |
| Ступень 4 | Ингаляционные ГКС (> 800 мкг будесонида) + ингаляционные β2 теофиллин; антилейкотриеновый препарат; пероральный β2 пероральный ГКС. |
Нагноительные заболевания легких
Классификация неспецифических нагноительных заболеваний легких:
1. Абсцесс и гангрена легкого.
2. Пневмосклероз после абсцессов легкого.
3. Бронхоэктазии.
4. Нагноившиеся кисты легкого.
Причины:
осложненные пороки развития легких;
иммунодефицит по IgA (в т.ч. врожденный, или когда материнских АТ УЖЕ мало, а своих собственных – ЕЩЕ мало);
солитарная (одиночная) киста (см. рентген);
кистозная гипоплазия (поликистоз – врожденное недоразвитие или даже полное отсутствие в определенных участках легкого его респираторных отделов), не определяется при бронхоскопии;
региональный и локализованный патологический процесс в бронхиальном дереве, этиологически связанный с инфекцией:
бронхоэктатическая болезнь;
стеноз трахеи и крупных бронхов;
бронхиальные свищи (чаще всего посттравматические);
остеопластическая трахеобронхопатия (окостенение бронхиального дерева) – аутоиммунная;
эмпиема плевры (результат плеврита – плохо леченного или неудачно закончившегося).
Инфекционная деструкция легких
(ранее называли «абсцедирующая пневмония», «множественные абсцессы»). Протекает в виде:
острый абсцесс легкого (одиночный, но обширный);
гангрена легкого;
стафилококковая деструкция легких (иногда этот диагноз моно поставить и без бакпосева);
хронический абсцесс (например, в результате перехода острого в хронический).
На рентгенограмме – картина «заплеванного» легкого.
Рентгенологически:
«синдром средней доли» (естественно, справа): гиповентиляция из-за сдавления бронха (опухоль, пневмофиброз и др.).
«симптом проволочной петли» – солитарная кисли, может быть и эхинококковой.
Бронхоэктатическая болезнь.
В диагностике помогает бронхография. При перкуссии – мозаичный звук. Больной жалуется на «полный рот мокроты» с утра.
Виды бронхоэктазов:
первичные (с рождения);
вторичные (при частых ОРВИ, бронхитах, пневмониях, ТБ – зоны фиброза).
Локализуются чаще в нижних отделах легких.
По форме:
цилиндрические;
мешотчатые;
веретенообразные;
смешанные;
А также:
ателектатические;
не связанные с ателектазом.
Причины ателектаза:
нарушение перфузии;
нарушение вентиляции.
По степени:
легкий,
выраженный,
тяжелый,
осложненный.
Лечение
:
антибиотикотерапия;
позиционный (постуральный) дренаж: больной ложится на здоровый бок и наклоняет голову вниз, чтобы отошла мокрота;
массаж (поколачивание, поглаживание);
бронхиальные заливки: вводятся лекарственные вещества (фурацилин и др.), ими промываются дыхательные пути, затем все отсасывается (чаще эти занимается эндоскопист);
дыхательная гимнастика.
Хроническая пневмония:
такой болезни нет – это либо пневмофиброз, либо нераспознанные бронхоэктазы.
Абсцесс легкого
– ограниченный гнойно-деструктивный процесс, сопровождающийся образованием одиночных или множественных гнойных полостей в легочной ткани.
Гангрена легкого
– распространенный гнойно-некротический процесс в легочной ткани, не имеющий четких границ.
Абсцессы
часто возникают при тяжелой лобарной пневмонии.
Классификация абсцессов легких:
I. Гнойные абсцессы:
А. По патогенезу:
аэрогенно-аспирационные;
гематогенно-эмболические;
травматические;
септические.
Б. По течению:
острые;
хронические.
В. По локализации:
центральные;
периферические (одиночные, множественные с указанием доли и сегмента).
Г. По наличию осложнений:
без осложнений;
осложненные (эмпиемой, пиопневмотораксом, кровотечением и др.
II. Гангренозные абсцессы (с распределением по течению, локализации и осложнениям, как гнойные абсцессы).
III. Распространенная гангрена.
При абсцессе на рентгенограмме на фоне пневмонического инфильтрата появляется просветление (распад, инфекционная деструкция), с последующим появлении ем уровня жидкости (дренируется), вокруг – перифокальное воспаление. Гангрена же границ не соблюдает, а диагноз можно поставить «носом» (запах как при озене).
Симптомы абсцесса легкого до прорыва в бронх:
высокая температура;
интоксикация;
боли в груди на стороне поражения;
сухой кашель;
укорочение перкуторного звука, выслушиваются влажные хрипы;
ускорение СОЭ и лейкоцитоз;
на рентгенограмме – наличие интенсивного ограниченного затемнения в легочной ткани.
Симптомы абсцесса легкого после прорыва в бронх:
кашель с выделением большого количества мокроты с неприятным запахом;
кровохарканье;
снижение температуры (критическое, не литическое) по сравнению с первым периодом;
появление бронхиального дыхания с амфорическим оттенком;
на рентгенограмме – полость с горизонтальным уровнем жидкости.
Лечение абсцессов и инфекционной деструкции:
улучшение условий дренирования гнойной полости и бронхиального дерева (отхаркивающие, позиционный дренаж, ЛФК, протеолитические ферменты, бронхоскопия, пункция с аспирацией гноя, наружное дренирование тонким дренажом, пневмотомия, дыхательная гимнастика);
рациональная противомикробная терапия (в полость гнойника, внутрибронхиально, парентерально);
иммунотерапия (антистафилококковая плазма, стафилококковый анатоксин и др.), левамизол, Т-активин менее эффективны;
симптоматическая терапия (сердечно-сосудистые и др. средства).
Консервативно нельзя вылечить:
множественные абсцессы;
тканевые секвестры;
абсцессы нижнедолевой локализации;
при диаметре полости более 5 см.
ЛИТЕРАТУРА
Радужный Н.Л. Внутренние болезни Мн: ВШ, 2007, 365с
Пирогов К.Т Внутренние болезни, М: ЭКСМО, 2005
Сиротко В.Л, Все о внутренних болезнях: учебной пособие для аспирантов, Мн: ВШ, 2008 г.
Òåðìèí áðîíõîñïàçìà. Ñèìïòîìû áðîíõèàëüíîé àñòìû. Òèïû áîëåçíè è âûáîð ìåòîäà åå ëå÷åíèÿ. Îñëîæíåíèÿ, êîòîðûå âîçíèêàþò â ðåçóëüòàòå õðîíè÷åñêîãî òå÷åíèÿ. Ëå÷åíèå è ïðîôèëàêòèêà çàáîëåâàíèÿ. Ñèìïòîìû àòîïè÷åñêîé áðîíõèàëüíîé àñòìû. Ïðèñòóïû è äèàãíîñòèêà.
Ñòóäåíòû, àñïèðàíòû, ìîëîäûå ó÷åíûå, èñïîëüçóþùèå áàçó çíàíèé â ñâîåé ó÷åáå è ðàáîòå, áóäóò âàì î÷åíü áëàãîäàðíû.
Ðàçìåùåíî íà https://allbest.ru
Áðîíõèàëüíàÿ àñòìà — ýòî òÿæåëîå âîñïàëèòåëüíîå çàáîëåâàíèå âåðõíèõ äûõàòåëüíûõ ïóòåé, èìåþùåå àëëåðãè÷åñêóþ ïðèðîäó.
· Ó âçðîñëûõ áðîíõèàëüíàÿ àñòìà (ÁÀ) èìååò õðîíè÷åñêîå òå÷åíèå è ñîïðîâîæäàåòñÿ îäûøêîé è àñòìàòè÷åñêèìè ïðèñòóïàìè. Ïðè ñâîåâðåìåííîé è àäåêâàòíîé òåðàïèè ìîæíî äîáèòüñÿ çíà÷èòåëüíîãî óâåëè÷åíèÿ ìåæïðèñòóïíîãî èíòåðâàëà è óëó÷øèòü îáùåå ñîñòîÿíèå áîëüíûõ;
· Ó äåòåé ïðè ñâîåâðåìåííî íà÷àòîé òåðàïèè óäàåòñÿ äîáèòüñÿ ñòîéêîé ðåìèññèè.  60% ñëó÷àåâ áðîíõèàëüíàÿ àñòìû èñ÷åçàåò ïàðàëëåëüíî âçðîñëåíèþ ðåáåíêà.
Äëÿ ëå÷åíèÿ áîëåçíè íåîáõîäèìî ïîäáèðàòü öåëûé ðÿä ïðîòèâîàñòìàòè÷åñêèõ ïðåïàðàòîâ (áðîíõîäèòàÿòîðîâ, êðîìîíîâ, ãëîêîêîðòèêîèäîâ), ïðèìåíÿåìûõ òîëüêî ïîñëå íàçíà÷åíèÿ âðà÷à.
1. Áðîíõîñïàçì (òåðìèí)
Ýòî âèä íàðóøåíèÿ äûõàòåëüíîé ôóíêöèè, ñîïðîâîæäàþùèé àñòìàòè÷åñêèå ïðèñòóïû. Ïðè òàêîì ñîñòîÿíèè âäîõ ïðîèñõîäèò íîðìàëüíî, à âûäîõ çàòðóäíåí, ââèäó ñïàçìèðîâàíèÿ áðîíõîâ. Ïîÿâëÿþòñÿ ñâèñò ïðè äûõàíèè, îäûøêà, ïðèçíàêè çàëîæåííîñòè ãðóäíîé êëåòêè. Ëå÷åíèå áðîíõîñïàçìà ïðîâîäèòñÿ ñ ïîìîùüþ ïðåïàðàòîâ, ðàññëàáëÿþùèõ äûõàòåëüíûå ïóòè è óëó÷øàþùèõ îòõîæäåíèå ìîêðîòû.
2. Ñèìïòîìû áðîíõèàëüíîé àñòìû
Âûðàæåííîñòü áîëåçíè çàâèñèò îò âîçðàñòà, îáùåãî ñîñòîÿíèÿ áîëüíîãî, è îò òîãî, íàñêîëüêî óäàñòñÿ èçáåæàòü êîíòàêòà ñ àëëåðãåíàìè. Äàæå â ìåæïðèñòóïíûé ïåðèîä ìíîãèå áîëüíûå îòìå÷àþò:
o êàøåëü, îäûøêó, çàòðóäíåíèå äûõàíèÿ ïðè ôèçè÷åñêîé è ýìîöèîíàëüíîé íàãðóçêå;
o íàëè÷èå â ëåãêèõ ñóõèõ õðèïîâ;
o áîëüíûå ÷àñòî ìîãóò ñïàòü òîëüêî â ïîëóñèäÿ÷åì ïîëîæåíèè.
Åñëè ó áîëüíîãî âäðóã âîçíèêëî òÿæåëîå äûõàíèå, êîòîðîå íå ïðîõîäèò â òå÷åíèå ñóòîê èëè òÿæåñòü óäóøüÿ ñòðåìèòåëüíî íàðàñòàåò, òðåáóåòñÿ ëå÷åíèå â óñëîâèÿõ ñòàöèîíàðà.
3. Òèïû ÁÀ
Ìåòîäû ëå÷åíèÿ áðîíõèàëüíîé àñòìû çàâèñÿò îò åå òèïà, êîòîðûé ìîæåò áûòü:
o ýêçîãåííûì, ïðè êîòîðîì àëëåðãåíû ïîñòóïàþò èçâíå (øåðñòü, ïûëü, ïûëüöà, ïèùåâûå ïðîäóêòû¸ ìåäèêàìåíòû);
o ýíäîãåííûì, ïðè êîòîðîì îáîñòðåíèÿ âûçûâàþòñÿ èíôåêöèåé, íàãðóçêîé, íàðóøåíèåì ôóíêöèé èììóííîé è ýíäîêðèííîé ñèñòåì;
o ñìåøàííûì, âîçíèêàþùèì ïðè âîçäåéñòâèè íåñêîëüêèõ âíóòðåííèõ è âíåøíèõ ôàêòîðîâ.
4. Îñëîæíåíèÿ ÁÀ
Ïðè íåñâîåâðåìåííîì è íåïðàâèëüíîì íàçíà÷åíèè ëåêàðñòâ îò áðîíõèàëüíîé àñòìû ìîãóò âîçíèêíóòü ñëåäóþùèå îñëîæíåíèÿ:
o èíôåêöèîííûå ïîðàæåíèÿ áðîíõîâ è ëåãêèõ;
o ïíåâìîñêëåðîç;
o ýìôèçåìà;
o ëåãî÷íî-ñåðäå÷íàÿ íåäîñòàòî÷íîñòü;
o ïíåâìîòîðàêñ, âûçâàííûé ðàçðûâîì ëåãî÷íîé îáîëî÷êè âî âðåìÿ ïðèñòóïà è ïðîíèêíîâåíèåì âîçäóõà â ïîëîñòü ïëåâðû.
5. Ëå÷åíèå è ïðîôèëàêòèêà áðîíõèàëüíîé àñòìû
Äëÿ òåðàïèè çàáîëåâàíèÿ ïðèìåíÿåòñÿ ìíîæåñòâî ëåêàðñòâåííûõ ïðåïàðàòîâ. Èõ íàçíà÷åíèå ïðîâîäèòñÿ òîëüêî âðà÷îì ïîñëå îáñëåäîâàíèÿ áîëüíîãî è ïðèíÿòèÿ ðåøåíèÿ, êàê íóæíî ëå÷èòü êîíêðåòíîãî ïàöèåíòà.
Îòëè÷íûé ýôôåêò ïðè ëå÷åíèè äàåò ïðèìåíåíèå ñîâðåìåííûõ èíãàëÿöèîííûõ ôîðì ãëþêîêîðòèêîèäîâ. Ïðåïàðàò Àëüâåñêî (öèêëåñîíèä) ó âçðîñëûõ è äåòåé ñíèìàåò ïðîÿâëåíèå àëëåðãèè, êóïèðóåò óäóøüå, âîññòàíàâëèâàåò ïðîõîäèìîñòü áðîíõîâ, óìåíüøàåò èõ ñïàçì è ñïîñîáñòâóåò ðàçæèæåíèþ è îòõîæäåíèþ ìîêðîòû. Ïðåïàðàò Àëüâåñêî ïðèìåíÿåòñÿ èíãàëÿöèîííî ïðè îáîñòðåíèè îäèí ðàç â ñóòêè. Ñ ïîìîùüþ ýòîãî ñîâðåìåííîãî ëåêàðñòâåííîãî ñðåäñòâà óäàåòñÿ âçÿòü áðîíõèàëüíóþ àñòìó ïîä êîíòðîëü.
Ôàêòîðû ðàçâèòèÿ çàáîëåâàíèÿ
Ñóùåñòâóåò öåëûé ðÿä ôàêòîðîâ ðèñêà, ñïîñîáñòâóþùèõ âîçíèêíîâåíèþ è ðàçâèòèþ áðîíõèàëüíîé àñòìû ó îïðåäåë¸ííûõ ëèö.
Íàñëåäñòâåííîñòü. Ãåíåòè÷åñêîìó ôàêòîðó óäåëÿåòñÿ áîëüøîå âíèìàíèå. Îïèñàíû ñëó÷àè êîíêîðäàíòíîñòè, òî åñòü êîãäà îáà èç îäíîÿéöåâûõ áëèçíåöîâ áîëåëè áðîíõèàëüíîé àñòìîé. ×àñòî â êëèíè÷åñêîé ïðàêòèêå âñòðå÷àþòñÿ ñëó÷àè àñòìû ó äåòåé, ìàòåðè êîòîðûõ áîëüíû àñòìîé; èëè ñëó÷àè â íåñêîëüêèõ ïîêîëåíèÿõ îäíîé è òîé æå ñåìüè.  ðåçóëüòàòå êëèíèêî-ãåíåàëîãè÷åñêîãî àíàëèçà îáíàðóæåíî, ÷òî ó 1/3 áîëüíûõ çàáîëåâàíèå íîñèò íàñëåäñòâåííûé õàðàêòåð. Ñóùåñòâóåò òåðìèí àòîïè÷åñêàÿ áðîíõèàëüíàÿ àñòìà — àëëåðãè÷åñêàÿ (ýêçîãåííàÿ) áðîíõèàëüíàÿ àñòìà, èìåþùàÿ íàñëåäñòâåííûé õàðàêòåð.  ýòîì ñëó÷àå, ïðè íàëè÷èè àñòìû ó îäíîãî èç ðîäèòåëåé, âåðîÿòíîñòü àñòìû ó ðåá¸íêà ñîñòàâëÿåò 20—30 %, à åñëè áîëüíû îáà ðîäèòåëÿ, ýòà âåðîÿòíîñòü äîñòèãàåò 75 %[13].
Èññëåäîâàíèå PASTURE, â ðàìêàõ êîòîðîãî íàáëþäàëè çà ôîðìèðîâàíèåì àòîïèè ó íîâîðîæä¸ííûõ â ñåìüÿõ ôåðìåðîâ è ó ìîíîçèãîòíûõ áëèçíåöîâ ïîêàçàëî, ÷òî, íåñìîòðÿ íà ãåíåòè÷åñêóþ ïðåäðàñïîëîæåííîñòü, ðàçâèòèå çàáîëåâàíèÿ ìîæíî ïðåäîòâðàòèòü, èñêëþ÷àÿ ïðîâîöèðóþùèå àëëåðãåíû è ïóò¸ì êîððåêöèè èììóííîãî îòâåòà â ïåðèîä áåðåìåííîñòè. Íîðâåæñêèìè ó÷åíûìè (Matthias Wjst et al.) óñòàíîâëåíî, ÷òî ìåñòî è âðåìÿ ðîæäåíèÿ íå âëèÿþò íà ôîðìèðîâàíèå àëëåðãè÷åñêèõ ðåàêöèé è áðîíõèàëüíîé àñòìû.
Ïðîôåññèîíàëüíûå ôàêòîðû. Âëèÿíèå áèîëîãè÷åñêîé è ìèíåðàëüíîé ïûëè, âðåäíûõ ãàçîâ è èñïàðåíèé íà âîçíèêíîâåíèå ðåñïèðàòîðíûõ çàáîëåâàíèé èññëåäîâàëîñü ó 9144 ÷åëîâåê â 26 öåíòðàõ â èññëåäîâàíèè ECRHS. Æåíùèíû â îñíîâíîì êîíòàêòèðîâàëè ñ áèîëîãè÷åñêîé ïûëüþ, à ìóæ÷èíû â 3—4 ðàçà ÷àùå, ÷åì æåíùèíû, — ñ ìèíåðàëüíîé ïûëüþ, âðåäíûìè ãàçàìè è èñïàðåíèÿìè. Õðîíè÷åñêèé êàøåëü ñ âûäåëåíèåì ìîêðîòû ÷àùå âîçíèêàë ó ëèö, êîíòàêòèðîâàâøèõ ñ âðåäíûìè ôàêòîðàìè, èìåííî â ýòîé ïîïóëÿöèè çàðåãèñòðèðîâàíû ñëó÷àè âïåðâûå âîçíèêøåé áðîíõèàëüíîé àñòìû. Ñ òå÷åíèåì âðåìåíè íåñïåöèôè÷åñêàÿ ãèïåððåàêòèâíîñòü áðîíõîâ ó ëèö ñ ïðîôåññèîíàëüíîé àñòìîé íå èñ÷åçàåò, äàæå ïðè óìåíüøåíèè êîíòàêòà ñ âðåäíûì ïðîôåññèîíàëüíûì ôàêòîðîì. Óñòàíîâëåíî, ÷òî òÿæåñòü ïðîôåññèîíàëüíîé àñòìû â îñíîâíîì îïðåäåëÿåòñÿ ïðîäîëæèòåëüíîñòüþ çàáîëåâàíèÿ è âûðàæåííîñòüþ ñèìïòîìîâ, íå çàâèñèò îò âîçðàñòà, ïîëà, âðåäíîãî ïðîôåññèîíàëüíîãî ôàêòîðà, àòîïèè, êóðåíèÿ[16].
Ýêîëîãè÷åñêèå ôàêòîðû. 9-ëåòíåå ýïèäåìèîëîãè÷åñêîå èññëåäîâàíèå ECRHS-II, âêëþ÷èâøåå 6588 çäîðîâûõ ëèö, ïîäâåðãàâøèõñÿ â òå÷åíèå óêàçàííîãî ïåðèîäà âîçäåéñòâèþ ðÿäà íåáëàãîïðèÿòíûõ ôàêòîðîâ (âûõëîïíûå ãàçû, äûì, ïîâûøåííàÿ âëàæíîñòü, âðåäíûå èñïàðåíèÿ è äð.), ïîêàçàëî, ÷òî ó 3 % íàáëþäàåìûõ â êîíöå èññëåäîâàíèÿ âîçíèêëè æàëîáû, ñîîòâåòñòâóþùèå ïîðàæåíèþ äûõàòåëüíîé ñèñòåìû. Ïîñëå ñòàòèñòè÷åñêîãî àíàëèçà äåìîãðàôè÷åñêèõ, ýïèäåìèîëîãè÷åñêèõ è êëèíè÷åñêèõ äàííûõ áûë ñäåëàí âûâîä, ÷òî îò 3 äî 6 % íîâûõ ñëó÷àåâ çàáîëåâàíèÿ ïðîâîöèðóþòñÿ âîçäåéñòâèåì ïîëëþòàíòîâ[16].
Ïèòàíèå. Èññëåäîâàíèÿ âî Ôðàíöèè, Ìåêñèêå, ×èëè, Âåëèêîáðèòàíèè, Èòàëèè ïî âëèÿíèþ õàðàêòåðà ïèòàíèÿ íà òå÷åíèå çàáîëåâàíèÿ ïîêàçàëè, ÷òî ëèöà, óïîòðåáëÿþùèå ïðîäóêòû ðàñòèòåëüíîãî ïðîèñõîæäåíèÿ, ñîêè, áîãàòûå âèòàìèíàìè, êëåò÷àòêîé, àíòèîêñèäàíòàìè, èìåþò íåçíà÷èòåëüíóþ òåíäåíöèþ ê áîëåå áëàãîïðèÿòíîìó òå÷åíèþ áðîíõèàëüíîé àñòìû, â òî âðåìÿ êàê óïîòðåáëåíèå ïðîäóêòîâ æèâîòíîãî ïðîèñõîæäåíèÿ, áîãàòûõ æèðàìè, áåëêàìè è ðàôèíèðîâàííûìè ëåãêîóñâàèâàåìûìè óãëåâîäàìè, ñâÿçàíî ñ òÿæ¸ëûì òå÷åíèåì çàáîëåâàíèÿ è ÷àñòûìè îáîñòðåíèÿìè[16].
Ìîþùèå ñðåäñòâà. 10-ëåòíåå èññëåäîâàíèå ECRHS â 10 ñòðàíàõ Åâðîñîþçà ïîêàçàëî, ÷òî ìîþùèå ñðåäñòâà äëÿ ïîëà è ÷èñòÿùèå àýðîçîëè ñîäåðæàò âåùåñòâà, ïðîâîöèðóþùèå àñòìó ó âçðîñëûõ; ñ ïðèìåíåíèåì ýòèõ ñðåäñòâ ñâÿçûâàþò îêîëî 18 % íîâûõ ñëó÷àåâ[16].
Ìèêðîîðãàíèçìû. Äîëãîå âðåìÿ ñóùåñòâîâàëî ïðåäñòàâëåíèå î ñóùåñòâîâàíèè àñòìû èíôåêöèîííî-àëëåðãè÷åñêîé ïðèðîäû (êëàññèôèêàöèÿ Àäî è Áóëàòîâà).
Òðèããåðû
Òðèããåðàìè, òî åñòü ôàêòîðàìè, âûçûâàþùèìè ïðèñòóïû óäóøüÿ è îáîñòðåíèÿ çàáîëåâàíèÿ ÿâëÿþòñÿ àëëåðãåíû äëÿ ýêçîãåííîé áðîíõèàëüíîé àñòìû è ÍÏÂÏ äëÿ àñïèðèíîâîé áðîíõèàëüíîé àñòìû, à òàêæå õîëîä, ðåçêèå çàïàõè, ôèçè÷åñêîå íàïðÿæåíèå, õèìè÷åñêèå àãåíòû.
áðîíõèàëüíûé àñòìà çàáîëåâàíèå
6. Ïðèñòóïû áðîíõèàëüíîé àñòìû
Ïðèñòóïû áðîíõèàëüíîé àñòìû ðàçëè÷àþòñÿ ïî ÷àñòîòå è òÿæåñòè. Ó íåêîòîðûõ áîëüíûõ ñèìïòîìû ïðîÿâëÿþòñÿ äîñòàòî÷íî ðåäêî, ýïèçîäû îäûøêè êðàòêèå è ëåãêèå. Äðóãèõ êàøåëü è õðèïû áåñïîêîÿò äîâîëüíî ÷àñòî. Ïîñëå âèðóñíûõ èíôåêöèé, ôèçè÷åñêîé íàãðóçêè, âîçäåéñòâèÿ àëëåðãåíîâ èëè ðàçäðàæèòåëåé ñëåäóþò òÿæåëûå ïðèñòóïû, êîòîðûå ìîãóò áûòü ñïðîâîöèðîâàíû äàæå ïëà÷åì èëè ñìåõîì. Ïðèñòóï áðîíõèàëüíîé àñòìû ìîæåò íà÷àòüñÿ âíåçàïíî ñ õðèïîâ, êàøëÿ è îäûøêè. Õðèïû îñîáåííî ñëûøíû, êîãäà ÷åëîâåê äåëàåò âûäîõ.  äðóãèõ ñëó÷àÿõ ïðèñòóï ðàçâèâàåòñÿ ìåäëåííî, ñ ïîñòåïåííûì óõóäøåíèåì. Îí ìîæåò çàêîí÷èòüñÿ ÷åðåç íåñêîëüêî ìèíóò, à ìîæåò äëèòüñÿ â òå÷åíèå íåñêîëüêèõ ÷àñîâ èëè äíåé. Ðàííèì ñèìïòîìîì, îñîáåííî ó äåòåé, áûâàåò çóä â îáëàñòè ãðóäíîé êëåòêè èëè øåè. Èíîãäà åäèíñòâåííûì ñèìïòîìîì ÿâëÿåòñÿ ñóõîé êàøåëü íî÷üþ èëè ïðè ôèçè÷åñêîé íàãðóçêå. Òÿæåëàÿ îäûøêà âî âðåìÿ ïðèñòóïà ïóãàåò áîëüíîãî. Îí èíñòèíêòèâíî ñàäèòñÿ è íàêëîíÿåòñÿ âïåðåä, íàïðÿãàÿ ìûøöû ãðóäíîé êëåòêè, ÷òîáû ïîìî÷ü äûõàíèþ, íî ýòî ïîëíîñòüþ íå óñòðàíÿåò îùóùåíèå íåõâàòêè âîçäóõà. Ïðè ýòîì âîçíèêàåò óñèëåííîå ïîòîîòäåëåíèå — õàðàêòåðíàÿ ðåàêöèÿ íà íàïðÿæåíèå è áåñïîêîéñòâî. Åñëè ïðèñòóï î÷åíü òÿæåëûé, áîëüíîé â ñîñòîÿíèè ïðîèçíåñòè òîëüêî íåñêîëüêî ñëîâ è äîëæåí îñòàíîâèòüñÿ, ÷òîáû ïåðåâåñòè äûõàíèå. Îäíàêî ïðè òÿæåëîì ïðèñòóïå õðèïû ìîãóò óìåíüøàòüñÿ, ïîñêîëüêó âîçäóõ åäâà ïåðåìåùàåòñÿ â ëåãêèå è èç ëåãêèõ. Cïóòàííîñòü ñîçíàíèÿ, ñîíëèâîñòü è ñèíþøíûé îòòåíîê êîæè (öèàíîç) — ïðèçíàêè òîãî, ÷òî ñíàáæåíèå îðãàíèçìà êèñëîðîäîì çíà÷èòåëüíî ñíèæåíî è íåîáõîäèìà íåîòëîæíàÿ ïîìîùü. Îáû÷íî ÷åëîâåê ïîëíîñòüþ âîññòàíàâëèâàåòñÿ äàæå ïîñëå òÿæåëîãî ïðèñòóïà áðîíõèàëüíîé àñòìû.  ðåäêèõ ñëó÷àÿõ íåêîòîðûå èç âîçäóøíûõ ïóçûðüêîâ ëåãêèõ (àëüâåîë) ðàçðûâàþòñÿ, ïîçâîëÿÿ âîçäóõó íàêàïëèâàòüñÿ â ïëåâðàëüíîé ïîëîñòè (ïðîñòðàíñòâå ìåæäó ñëîÿìè îáîëî÷êè — ëèñòêàìè ïëåâðû). Ýòî îñëîæíåíèå óñóãóáëÿåò îäûøêó.
Âñå ñèìïòîìû:ñèíþøíàÿ êîæà (öèàíîç),õðèïû ïðè äûõàíèè,ïðèñòóïû óäóøüÿ,çóä â îáëàñòè ãðóäíîé êëåòêè,ïðèñòóïû êàøëÿ è îäûøêè ñ õðèïàìè,íî÷íîé êàøåëü,êàøåëü ïîñëå ôèçè÷åñêîé íàãðóçêè.
Ïðè÷èíû
Ïðè áðîíõèàëüíîé àñòìå äûõàòåëüíûå ïóòè ñóæàþòñÿ â îòâåò íà âîçäåéñòâèå ôàêòîðîâ, êîòîðûå íà äûõàòåëüíûå ïóòè çäîðîâûõ ëþäåé íå âëèÿþò. Ñóæåíèå ìîæåò áûòü âûçâàíî ïûëüöîé ðàñòåíèé, êëåùàìè äîìàøíåé ïûëè, øåðñòüþ æèâîòíûõ, äûìîì, õîëîäíûì âîçäóõîì è ôèçè÷åñêîé íàãðóçêîé. Âî âðåìÿ ïðèñòóïà ãëàäêèå ìûøöû áðîíõîâ ñïàçìèðóþòñÿ, à òêàíè, âûñòèëàþùèå äûõàòåëüíûå ïóòè, íàáóõàþò èç-çà âîñïàëåíèÿ è âûðàáàòûâàþò èçáûòî÷íîå êîëè÷åñòâî ñëèçè. Äèàìåòð äûõàòåëüíûõ ïóòåé ïðè ýòîì óìåíüøàåòñÿ (òàêîå ñîñòîÿíèå íàçûâàåòñÿ áðîíõîñïàçìîì), è ÷åëîâåêó òðåáóåòñÿ áîëüøå óñèëèé, ÷òîáû âäîõíóòü è âûäîõíóòü. Íåêîòîðûå êëåòêè â äûõàòåëüíûõ ïóòÿõ, îñîáåííî òàê íàçûâàåìûå òó÷íûå êëåòêè, èãðàþò íåïîñðåäñòâåííóþ ðîëü â ðàçâèòèè ñóæåíèÿ äûõàòåëüíûõ ïóòåé. Òó÷íûå êëåòêè áðîíõîâ âûäåëÿþò ãèñòàìèí è ëåéêîòðèåíû — âåùåñòâà, êîòîðûå âûçûâàþò ñîêðàùåíèå ãëàäêèõ ìûøö, óâåëè÷åíèå âûðàáîòêè ñëèçè è ìèãðàöèþ íåêîòîðûõ âèäîâ ëåéêîöèòîâ. Òó÷íûå êëåòêè ìîãóò ïðîèçâîäèòü ýòè âåùåñòâà, ðåàãèðóÿ íà ÷óæåðîäíûå àãåíòû (àëëåðãåíû), íàïðèìåð ïûëüöó, êëåùåé äîìàøíåé ïûëè èëè øåðñòü æèâîòíûõ. Îäíàêî áðîíõèàëüíàÿ àñòìà âñòðå÷àåòñÿ, è â äîâîëüíî òÿæåëîé ôîðìå, ó ìíîãèõ ëþäåé, íå ñòðàäàþùèõ àëëåðãèåé. Êîãäà áîëüíîé àñòìîé âûïîëíÿåò ôèçè÷åñêóþ ðàáîòó èëè âäûõàåò õîëîäíûé âîçäóõ, ó íåãî âîçíèêàåò ïîäîáíàÿ ðåàêöèÿ. Íàïðÿæåíèå è áåñïîêîéñòâî òàêæå ìîãóò ïðîâîöèðîâàòü âûäåëåíèå òó÷íûìè êëåòêàìè ãèñòàìèíà è ëåéêîòðèåíîâ. Ýîçèíîôèëû — äðóãîé òèï êëåòîê, ïîÿâëÿþùèõñÿ â äûõàòåëüíûõ ïóòÿõ ëþäåé ñ áðîíõèàëüíîé àñòìîé, — òàêæå âûäåëÿþò âåùåñòâà, â òîì ÷èñëå ëåéêîòðèåíû è íåêîòîðûå äðóãèå, ñïîñîáñòâóþùèå ñóæåíèþ äûõàòåëüíûõ ïóòåé.
Äèàãíîñòèêà
Âðà÷ äèàãíîñòèðóåò áðîíõèàëüíóþ àñòìó â îñíîâíîì ïî õàðàêòåðíûì ñèìïòîìàì, ðàçâèâàþùèìñÿ ó ïàöèåíòà. Äèàãíîç ïîäòâåðæäàåòñÿ, åñëè ðåçóëüòàòû ïîâòîðíîé ñïèðîìåòðèè, ñäåëàííîé ÷åðåç íåñêîëüêî ÷àñîâ èëè äíåé, ïîêàçûâàþò, ÷òî ñóæåíèå äûõàòåëüíûõ ïóòåé óìåíüøèëîñü è, ñëåäîâàòåëüíî, áûëî îáðàòèìî. Åñëè äûõàòåëüíûå ïóòè íå ñóæåíû âî âðåìÿ ïåðâîãî èññëåäîâàíèÿ, äèàãíîç ìîæíî ïîäòâåðäèòü ñëåäóþùèì îáðàçîì. Áîëüíîé âäûõàåò àýðîçîëü, ñîäåðæàùèé âåùåñòâà, ñóæàþùèå áðîíõè, â äîçàõ, êîòîðûå íå äåéñòâóþò íà çäîðîâîãî ÷åëîâåêà. Åñëè ïîñëå èíãàëÿöèè äûõàòåëüíûå ïóòè ñóæàþòñÿ, ýòî ñ÷èòàåòñÿ ïîäòâåðæäåíèåì äèàãíîçà áðîíõèàëüíîé àñòìû. Ñïèðîìåòðèÿ, êðîìå òîãî, ïîìîãàåò îöåíèâàòü òÿæåñòü íàðóøåíèÿ ïðîõîäèìîñòè äûõàòåëüíûõ ïóòåé è êîíòðîëèðîâàòü ëå÷åíèå. Ìàêñèìàëüíóþ ñêîðîñòü âûäîõà (ñàìóþ âûñîêóþ ñêîðîñòü, ñ êîòîðîé ÷åëîâåê ìîæåò âûäûõàòü âîçäóõ) ìîæíî îïðåäåëèòü êàðìàííûì èçìåðèòåëåì ñêîðîñòè ïîòîêà. Åãî ÷àñòî èñïîëüçóþò, ÷òîáû â äîìàøíèõ óñëîâèÿõ êîíòðîëèðîâàòü òå÷åíèå àñòìû. Îáû÷íî ñêîðîñòü ïîòîêà âîçäóõà ñàìàÿ íèçêàÿ ìåæäó 4 è 6 ÷àñàìè óòðà, ñàìàÿ âûñîêàÿ — îêîëî 4 ÷àñîâ äíÿ. Ðàçëè÷èå â ýòèõ ïîêàçàòåëÿõ áîëüøå 15-20% ðàññìàòðèâàåòñÿ êàê äîêàçàòåëüñòâî óìåðåííîé èëè òÿæåëîé áðîíõèàëüíîé àñòìû. Îïðåäåëèòü, ÷òî èìåííî ïðîâîöèðóåò áðîíõèàëüíóþ àñòìó ó êîíêðåòíîãî ÷åëîâåêà, çà÷àñòóþ áûâàåò òðóäíî. Ïîìî÷ü óñòàíîâèòü àëëåðãåíû, êîòîðûå ñïîñîáíû âûçûâàòü ñèìïòîìû àñòìû, ìîãóò êîæíûå ïðîáû íà àëëåðãèþ. Îäíàêî àëëåðãè÷åñêàÿ ðåàêöèÿ ïðè êîæíîé ïðîáå íå îçíà÷àåò, ÷òî ïðîâåðÿåìûé àëëåðãåí îáÿçàòåëüíî âûçûâàåò àñòìó. ×åëîâåê ñàì äîëæåí îáðàòèòü âíèìàíèå, äåéñòâèòåëüíî ëè ïðèñòóïû âîçíèêàþò ïîñëå êîíòàêòà ñ ýòèì àëëåðãåíîì. Åñëè âðà÷ ïîäîçðåâàåò ñïåöèôè÷åñêèé àëëåðãåí, ñòåïåíü ÷óâñòâèòåëüíîñòè ê íåìó ïîçâîëÿåò îïðåäåëèòü èññëåäîâàíèå êðîâè, ïðè êîòîðîì èçìåðÿþò óðîâåíü àíòèòåë, âûðàáàòûâàþùèõñÿ â îðãàíèçìå. Åñëè äèàãíîç áðîíõèàëüíîé àñòìû ñîìíèòåëåí èëè íåîáõîäèìà èäåíòèôèêàöèÿ âåùåñòâ, êîòîðûå ïðîâîöèðóþò ïðèñòóïû, ïðîâîäÿò ïðîâîêàöèîííóþ èíãàëÿöèîííóþ ïðîáó. Ïîñêîëüêó èñïûòàíèå âûïîëíÿåòñÿ ñ öåëüþ âûçâàòü ñóæåíèå äûõàòåëüíûõ ïóòåé, ñóùåñòâóåò îïðåäåëåííûé ðèñê ðàçâèòèÿ òÿæåëîãî ïðèñòóïà. Ñíà÷àëà âðà÷ ñ ïîìîùüþ ñïèðîìåòðèè èçìåðÿåò îáúåì âîçäóõà, êîòîðûé ÷åëîâåê ìîæåò âûäîõíóòü èç ëåãêèõ çà 1 ñåêóíäó ìàêñèìàëüíî ñèëüíîãî âûäîõà. Ýòà âåëè÷èíà èçâåñòíà êàê îáúåì ôîðñèðîâàííîãî âûäîõà çà 1 ñåêóíäó (ÎÔÂ). Çàòåì ïàöèåíò âäûõàåò âçâåñü àëëåðãåíà î÷åíü íèçêîé êîíöåíòðàöèè. ×åðåç 15-20 ìèíóò ñïèðîìåòðèþ ïîâòîðÿþò. Åñëè ÎÔ çà 1 ñåêóíäó ñíèçèëñÿ áîëüøå ÷åì íà 20% ïîñëå âäûõàíèÿ ïðîâîöèðóþùåé âçâåñè, âåñüìà âåðîÿòíî, ÷òî àñòìà âûçâàíà ýòèì àëëåðãåíîì. ×òîáû äèàãíîñòèðîâàòü áðîíõèàëüíóþ àñòìó, âûçûâàåìóþ ôèçè÷åñêîé íàãðóçêîé, âðà÷ èçìåðÿåò ÎÔ çà 1 ñåêóíäó äî è ïîñëå ôèçè÷åñêîé íàãðóçêè íà äâèæóùåéñÿ äîðîæêå èëè âåëîýðãîìåòðå. Åñëè ÎÔ çà 1 ñåêóíäó ñíèæàåòñÿ áîëüøå ÷åì íà 25%, âîçìîæíî, çàáîëåâàíèå ïðîâîöèðóåòñÿ ôèçè÷åñêîé íàãðóçêîé.
Ëå÷åíèå
Ëå÷åíèå ïðèñòóïîâ áðîíõèàëüíîé àñòìûÏðèñòóï àñòìû äîëæåí áûòü ïðåêðàùåí êàê ìîæíî áûñòðåå. Äëÿ ýòîãî ïðèìåíÿþò â îñíîâíîì òå æå ëåêàðñòâà, ÷òî è äëÿ ïðîôèëàêòèêè, íî â áîëåå âûñîêèõ äîçàõ èëè â äðóãèõ ôîðìàõ. Áåòà-àäðåíîìèìåòèêè ïðèíèìàþò ñ ïîìîùüþ êàðìàííîãî èíãàëÿòîðà, èëè íåáóëàéçåðà. Îí íàïðàâëÿåò âîçäóõ èëè êèñëîðîä ïîä äàâëåíèåì ÷åðåç ðàñòâîð ëåêàðñòâà — òàê ïîëó÷àåòñÿ àýðîçîëü äëÿ èíãàëÿöèè. Ýòî óäîáíî äëÿ áîëüíîãî, ïîñêîëüêó îí íå äîëæåí êîîðäèíèðîâàòü äûõàíèå ñ óïðàâëåíèåì èíãàëÿòîðîì. Ìåíåå ýôôåêòèâíûå ñïîñîáû ëå÷åíèÿ ïðèñòóïîâ âêëþ÷àþò ââåäåíèå ïîä êîæó àäðåíàëèíà èëè òåðáóòàëèíà è âíóòðèâåííûõ èíúåêöèé ýóôèëëèíà. Åñëè ïðèñòóï òÿæåëûé èëè íåò óëó÷øåíèÿ îò äðóãèõ âèäîâ ëå÷åíèÿ, íàçíà÷àþò êîðòèêîñòåðîèäû, îáû÷íî âíóòðèâåííî. Ïîñêîëüêó ïðè òÿæåëîì ïðèñòóïå óðîâåíü êèñëîðîäà â êðîâè îáû÷íî íèçêèé, âî âðåìÿ ïðèñòóïà îäíîâðåìåííî ñ äðóãèì ëå÷åíèåì äàþò êèñëîðîä. Åñëè ÷åëîâåê îáåçâîæåí, ìîæåò áûòü íåîáõîäèìî âíóòðèâåííîå ââåäåíèå æèäêîñòè. Åñëè âðà÷ ïîäîçðåâàåò èíôåêöèþ, íàçíà÷àþò àíòèáèîòèêè.  ïðîöåññå ëå÷åíèÿ òÿæåëîãî ïðèñòóïà áðîíõèàëüíîé àñòìû âðà÷ ïðîâåðÿåò ñîäåðæàíèå êèñëîðîäà è óãëåêèñëîãî ãàçà â êðîâè; îöåíèâàåò ôóíêöèþ ëåãêèõ ñ ïîìîùüþ ñïèðîìåòðà èëè èçìåðèòåëÿ ïèêîâîé ñêîðîñòè âûäîõà. Ðåíòãåíîëîãè÷åñêîå èññëåäîâàíèå ãðóäíîé êëåòêè áûâàåò íåîáõîäèìî òîëüêî ïðè òÿæåëûõ ïðèñòóïàõ. Êàê ïðàâèëî, ïàöèåíòà ãîñïèòàëèçèðóþò â ñëåäóþùèõ ñëó÷àÿõ: åñëè ôóíêöèÿ ëåãêèõ íå óëó÷øàåòñÿ ïîñëå áåòà-àäðåíîìèìåòèêà è ýóôèëëèíà; åñëè îáíàðóæåíî çíà÷èòåëüíîå ñíèæåíèå óðîâíÿ êèñëîðîäà èëè âûñîêèé óðîâåíü óãëåêèñëîãî ãàçà â êðîâè. Ïàöèåíòàì ñ òÿæåëûìè ïðèñòóïàìè àñòìû ìîæåò òðåáîâàòüñÿ èñêóññòâåííàÿ âåíòèëÿöèÿ ëåãêèõ. Ïðîôèëàêòè÷åñêîå ëå÷åíèå ïðè áðîíõèàëüíîé àñòìåÎäíî èç íàèáîëåå øèðîêî ðàñïðîñòðàíåííûõ è ýôôåêòèâíûõ èíãàëÿöèîííûõ ñðåäñòâ ïðîôèëàêòèêè áðîíõèàëüíîé àñòìû — áåòà-àäðåíîìèìåòèêè. Èíãàëÿòîðû ñ ýòèìè ïðåïàðàòàìè îáðàçóþò àýðîçîëü ïîä äàâëåíèåì; ÷àùå âñåãî ýòî êàðìàííûå óñòðîéñòâà. Ïîä äàâëåíèåì ëåêàðñòâî ïðåâðàùàåòñÿ â àýðîçîëü ñ äîçèðîâàííûì êîëè÷åñòâîì ïðåïàðàòà. Åñëè ïàöèåíòó òðóäíî ïîëüçîâàòüñÿ èíãàëÿòîðîì ñ èçìåðÿåìîé äîçîé, ìîæíî âûáðàòü ñïýéñåðû èëè ðàñïûëèòåëüíûå êàìåðû. Âàæíî ñîáëþäàòü ïðàâèëà èõ ïðèìåíåíèÿ — â ïðîòèâíîì ñëó÷àå ëåêàðñòâî íå äîñòèãíåò äûõàòåëüíûõ ïóòåé. ×àñòàÿ ïîòðåáíîñòü â èíãàëÿòîðå îçíà÷àåò, ÷òî ïðèñòóï àñòìû òÿæåëûé; îò ïåðåäîçèðîâêè ìîãóò âîçíèêàòü ïîáî÷íûå ýôôåêòû, íàïðèìåð íàðóøåíèå ñåðäå÷íîãî ðèòìà. Åñëè èíãàëÿòîð íå ïîìîãàåò óìåíüøèòü ñèìïòîìû â òå÷åíèå 4-6 íåäåëü, ê åæåäíåâíîìó ïðèåìó àäðåíîìèìåòèêà ìîãóò áûòü äîáàâëåíû êðîìîëèí (èíòàë) èëè èíãàëÿöèîííûå êîðòèêîñòåðîèäû. Åñëè ñèìïòîìû ñîõðàíÿþòñÿ, îñîáåííî íî÷üþ, ìîæåò áûòü íàçíà÷åí òàêæå ýóôèëëèí â òàáëåòêàõ.
Ìåòîäû ëå÷åíèÿ:ëåêàðñòâåííàÿ òåðàïèÿ,ãîðìîíàëüíàÿ òåðàïèÿ,êèñëîðîäîòåðàïèÿ.
Ðàçìåùåíî íà Allbest.ru
…


