Реальные проблемы при хроническом бронхите
Хронический
бронхит
Хронический
бронхит (ХБ)
— диффузное воспаление слизистых оболочек
бронхиального дерева и более глубоких
слоев бронхиальной стенки, характеризующееся
длительным течением с периодическими
обострениями.
К
больным ХБ относят лиц, у которых имеется
кашель с мокротой не менее трех месяцев
в году в течение двух лет при исключении
других заболеваний верхних дыхательных
путей, бронхов и легких, которые могли
бы вызвать эти симптомы.
Этиология:
экзогенные
факторы:
раздражающие
и повреждающие поллютанты (различные
химические вещества, которые при
накоплении в высоких концентрациях
могут вызывать ухудшение здоровья
человека бытового и профессионального
характера);неиндифферентные
пыли — химическое и механическое действие
на слизистую оболочку бронхов.
эндогенные
факторы:
патология
носоглотки, изменение дыхания через
нос с нарушением очищения, увлажнения
и согревания вдыхаемого воздуха;повторные
острые респираторные заболевания,
острые бронхиты и очаговая инфекция
верхних дыхательных путей, нарушение
иммунитета и обмена веществ.
вирусы
(вирусы гриппа, аденовирусы) и микоплазма;бактериальная
инфекция (пневмококк, гемофильная
палочка, моракселла).
Патологическая
анатомия
Гиперемии
и гипертрофия слизистой оболочки
бронхов.Увеличение
количества бронхиального секрета как
за счет гиперфункции бронхиальных
желез, так и за счет увеличения числа
секретирующих слизь бокаловидных
клеток.Бронхиолы
легко блокируются секретом.На
поздних стадиях заболевания может
развиваться атрофия слизистой оболочки.При
поражении мелких бронхов характерно
развитие эмфиземы с расширением альвеол,
атрофией их стенок, разрушением
межальвеолярных перегородок.
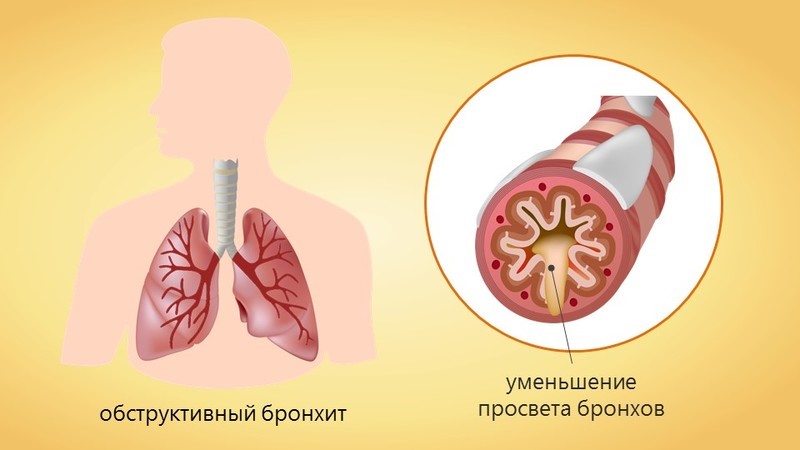
Классификация
ХБ:
простой
неосложненный бронхит — протекает с
выделением слизистой мокроты и без
вентиляционных нарушений;гнойный
хронический бронхит — протекает с
выделением гнойной мокроты постоянно
или в фазу обострения заболевания, без
вентиляционных нарушений;хронический
обструктивный бронхит (ХОБ) — протекает
с выделением слизистой мокроты и
стойкими обструктивными нарушениями
вентиляции;гнойно-обструктивный
бронхит — протекает с выделением гнойной
мокроты и стойкими обструктивными
нарушениями вентиляции;особые
формы хронического бронхита:
гемморагический и фиброзный.
Клиника:
Кашель
(сухой или влажный) — может возникать
приступообразно, в основном по утрам
(например, «кашель курильщика»), а может
беспокоить больного в течение суток.Выделение
мокроты
— на ранних стадиях заболевания выделяется
скудная мокрота, она может быть слизистой,
светлой или — серой. В дальнейшем
появляется слизисто-гнойная и гнойная
мокрота, имеющая характерный желтый
цвет. Ее появление связано, как правило,
с очередным обострением. Гнойная мокрота
отличается повышенной вязкостью,
особенно в начале заболевания и в
утренние часы. Отхождение мокроты
ухудшается в холодную погоду и после
приема алкоголя.Одышка
— вначале возникает только при значительной
физической нагрузке или при обострении
процесса. Чаще беспокоит по утрам и
исчезает после отхождения мокроты.
Усиливается при переходе из горизонтального
в вертикальное положение. По мере
прогрессирования заболевания одышка
начинает беспокоить при минимальной
физической нагрузке и в состоянии
покоя.Кровохарканье
— в ряде случаев возможно, особенно
характерно для геморрагического
бронхита.Извращение
ритма сна
(сонливость днем и бессонница ночью).Головная
боль, усиливающаяся по ночам.Повышенная
потливость.Мышечный
тремор.Нарушение
концентрации внимания.Возможны
судороги.
Данные
сестринского обследования:
Перкуторные
данные
в начале заболевания не изменены.
При
развитии эмфиземы определяется
коробочный перкуторный звук, уменьшение
подвижности нижних краев легких.
При
аускультации:
в
период ремиссии — дыхание везикулярное,
жесткое, с небольшим количеством хрипов,
иногда — рассеянные сухие разнокалиберные
хрипы.в
период обострения количество сухих
хрипов усиливается, могут появиться и
влажные хрипы.
Цианоз
кожных покровов.При
исследовании сердечно-сосудистой
системы отмечается:
тахикардия;
АД
повышено.
Дополнительные
методы исследования:
ОАК
— умеренный лейкоцитоз и повышение СОЭ.
При наличии эмфиземы и дыхательной
недостаточности может наблюдаться
эритроцитоз с небольшим повышением
уровня гемоглобина.Общий
анализ мокроты.Бактериологическое
исследование мокроты
с определением чувствительности к
антибиотикам (так же позволяет выявить
возбудителя).Рентгенологическая
картина
легких вначале остается нормальной.
По мере развития заболевания и
присоединения осложнений наблюдается
усиление легочного рисунка, повышенная
прозрачность легочных полей (при
эмфиземе), уменьшение подвижности
диафрагмы.Бронхоскопия
— позволяет уточнить распространенность,
активность и глубину воспалительного
процесса. Ценность бронхоскопии
увеличивается при дополнении ее
цитологическим исследованием смывов
из бронхиального дерева, биопсией
слизистой оболочки, посевом содержимого
бронхов на микрофлору и чувствительность
к антибиотикам.Спирография
— определение жизненной емкости легких
и остаточного объема позволяет определить
наличие и степень осложнений — эмфиземы,
пневмосклероза легких, дыхательной
недостаточности.Электрокардиограмма
(ЭКГ) — позволяет выявить характерные
изменения работы сердца;
Прогноз
В
отношении полного выздоровления
неблагоприятен. Если еще не присоединились
осложнения, можно добиться различной
степени улучшения.
Дифференциальный
диагноз
В
основном необходимо дифференцировать
с хронической пневмонией, бронхиальной
астмой, туберкулезом и раком легкого.
Лечение.
Обильное
теплое питье способствует снижению
вязкости мокротыВибрационный
массаж грудной клетки 2 раза в день.Позиционный
дренаж бронхов.Отхаркивающие
средства с рвотно-рефлекторным механизмом
действия (трава термопсиса, терпингидрат,
и др.), стимулируют бронхиальный железы
и увеличивают количество бронхиального
секрета.Муколитики:
Ацетилцистеин
(флуимуцин) — улучшает вязкость мокроты.
Внутрь — 400-600 мг в сутки в 2-3 приема. В/в
или в/м — по 300 мг 1 раз в сутки. Ингаляционно
— 3-4 раза в день по 2-5 мл 20 % раствор.Амброксол
(лазолван)
— стимулирует образование трахеобронхиального
секрета пониженной вязкости.
Таблетки: внутрь, после еды, запивая
жидкостью. Взрослым — по 30 мг (1
табл.) 3 раза в сутки, при необходимости
дозу можно увеличивать до 60 мг
(2 табл.) 2 раза в сутки.
Сироп
внутрь, во время еды, запивая жидкостью.
(2 ч.ложки) 3 раза в сутки.
Карбоцистеин
снижает вязкость мокроты. Способствует
регенерации слизистой оболочки. Внутрь
— 2 капс. (по 375 мг) или 3 ч. ложки сиропа
(250 мг/5 мл) 3 раза в день.Бромгексин
является муколитиком и мукорегулятором.
Стимулирует выработку сурфактанта.
Внутрь — 8–16
мг 3–4 раза в сутки.
Бронхолитические
средства:
атровент
(дозированный аэрозоль по 2 вдоха 3-4
раза в день),сальбутамол
— ингаляционно не более 4 раз в день,
фенотерол (беротек) — дозированные
ингаляции — по 1-2 вдоха 3-4 раза в день,формотерол
— ингаляционно в дозе 12-24 мкг 2 раза в
сутки или в таблетированной форме по
20, 40 и 80 мкг.беродуал —
комбинированный аэрозольный препарат
= атровент + беротек. Обычная доза
составляет 1-2 дозы аэрозоля 3 раза в
день.комбивент =
атровент + сальбутамол. Комбивент
применяют по 1-2 дозы препарата 3 раза в
день.
Восстановлению
дренажной функции бронхов способствуют
вспомогательные методы — ЛФК, массаж
грудной клетки, физиотерапия.
Ситуационная
задача 1.
Больного
52 года доставили в больницу с жалобами
на кашель по утрам, с выделением умеренного
количества гнойной мокроты, одышку,
утомляемость, общую слабость, недомогание,
повышение температуры до субфебрильных
цифр. Выявлено, что больной — «заядлый»
курильщик, выкуривает до 30 сигарет в
сутки на протяжении 25 лет.
Объективно:
Состояние
средней тяжести, ЧДД 22 в минуту. В легких
— коробочный оттенок перкуторного звука
над всей поверхностью, множество
свистящих хрипов на фоне ослабленного
везикулярного дыхания, выдох удлинен.
ЧСС 80 в мин. АД 140/70 мм рт. ст. На рентгенограмме
органов дыхания теней очагово-инфильтративного
характера не выявлено, имеется усиление
и деформация легочного рисунка в нижних
отделах, неравномерное повышение
прозрачности легочных полей.
Проблемы
пациента:
Настоящие:
кашель, с выделением гнойной мокроты,
отдышка, утомляемость, общая слабость,
недомогание, повышение температуры.
Потенциальные:
Риск развития
тяжелой формы хронического гнойного
обструктивного бронхита
Приоритетные:
Кашель, с выделением гнойной мокроты,
План
сестринского ухода:
Выполнение
назначений врача — антибактериальная
терапия, мукорегуляторные и муколотические
средства, массаж грудной клетки, ЛФК,
убедить больного меньше курить, обучить
больного комплексу физических упражнений,
информировать пациента об особенностях
применения лекарственных средств.
Оценка:
Пациент меньше кашляет, стал меньше
курить, обучен комплексу физических
упражнений, информирован об особенностях
применения лекарственного средства,
цель достигнута.
Ситуационная
задача 2.
Больной
62 года поступил в стационар с жалобами
на кашель со слизисто-гнойной мокротой,
одышку при незначительной физической
нагрузке, утомляемость, общую слабость,
недомогание, раздражительность, нарушение
сна (бессонницу по ночам, сонливость в
дневное время), отеки голеней. Выкуривает
20 сигарет в сутки на протяжении более
45 лет.
Объективно:
Общее
состояние средней тяжести, ЧДД 28 в
минуту. Теплый диффузный цианоз, отечность
голеней. Набухание шейных вен сохраняется
в положении стоя. В легких — коробочный
оттенок перкуторного звука над всей
поверхностью, на фоне ослабленного
везикулярного дыхания, единичные сухие
свистящие хрипы, выдох удлинен. Тоны
сердца приглушены, ритм правильный,
систолический шум у основания грудины,
ЧСС 92 в мин., АД 140/80 мм рт. ст. Печень
выступает на 3 см из-под края реберной
дуги.
Проблемы
пациента:
Настоящие:
Кашель, с выделением гнойной мокроты,
отдышка, утомляемость, общая слабость,
недомогание, раздражительность, нарушение
сна, отеки голеней
Потенциальные:
Риск развития
тяжелой формы хронического гнойного
обструктивного бронхита.
Приоритетные:
Кашель, с выделением гнойной мокроты,
нарушение сна, отеки голеней.
План
сестринского ухода:
Выполнение
назначений врача — антибактериальная
терапия, мукорегуляторные и муколотические
средства, массаж грудной клетки, ЛФК,
фототерапия, длительная оксигенотерапия,
убедить больного меньше курить, обучить
больного комплексу физических упражнений,
информировать пациента об особенностях
применения лекарственных средств.
Оценка:
Пациент меньше кашляет, нормализовался
сон, спали отеки, стал меньше курить,
обучен комплексу физических упражнений,
информирован об особенностях применения
лекарственного средства, цель достигнута.
Соседние файлы в предмете Факультетская терапия
- #
- #
- #
- #
- #
- #
- #
- #
Бронхиты
бывают острые и хронические, абструктивные
(с нарушением проходимости бронхов) и
неабструктивные.
Острый бронхит
– острое диффузное воспаление слизистой
оболочки бронхов.
Этиология:
инфекционные
факторы (бактерии, вирусы, микоплазмы)физические
факторы (воздействие очень высокой/низкой
температуры)химические
факторы (кислоты, щелочи, газы, пыль)аллергические
факторы (домашняя пыль, пыльца растений)
Предрасполагающие
факторы:
переохлаждение
(рефлекторная зависимость сосудов
нижних конечностей и сосудов ЛОР-органов)курение
(снижается количество бакаловидных
клеток, атрофия слизистой, снижения
ворсинок)хронические
заболевания ЛОР-органов (синуситы,
риниты, тонзиллиты, ларингиты, фарингиты)
Клиника.
Начало острое,
часто на фоне ОРВИ, симптомы интоксикации
выражены умеренно (слабость, температура
субфебрильная, реже фебрильная 38-39).
Кашель сначала сухой, может быть
надсадный, мучительный, через несколько
дней становится влажным. Мокрота сначала
слизистая, вязкая к 5-6 дню – менее вязкая,
может стать слизисто-гнойной. Боли в
грудной клетке нет. Может появиться при
длительном сильном кашле, из-за
перенапряжения межреберных и брюшных
мышц. Одышки нет, появляется только при
обструктивном бронхите (экспираторного
характера). При перкуссии ясный легочный
звук, при аускультации – жесткое дыхание,
сухие, а затем влажные хрипы.
Диагностика.
общий
анализ крови (незначительный лейкоцитоз
и ускоренная СОЭ)рентгенограмма
грудной клетки (изменений нет, усиление
легочного рисунка в области корня
легкого)общий
анализ мокроты (много лейкоцитов и
макрофагов)
Осложнения:
очаговая
пневмонияпереход
в хроническую форму
Лечение.
Постельный
режим при высокой температуре, марлевая
повязка при вирусной инфекции, частое
проветривание помещения, соблюдение
санитарно-гигиенических правил при
гнойной мокроте.
Диета
№13, обильное витаминизированное и
щелочное питье (лучшее отхождение
мокроты). Противопоказания к питью:
отеки, гипертоническая болезнь. Щелочное
питье: минералка без газов, молоко
(выяснить переносимость).
Щелочные
и противовоспалительные ингаляции
(ромашка, зверобой, эвкалипт, пихта, лук,
чеснок). Цель: отхождение мокроты,
противовоспалительная. Щелочные
ингаляции: сода 2ч.л. на 0,5.
Горчичники,
согревающий компресс на грудную клетку,
горячие ножные ванны (при температуре
не выше 37,3).
Противовирусные
препараты (в первые 3дня болезни при
вирусном бронхите): интерферон в нос
(«Гриппферон»), оксолиновая мазь, арбидол,
ремантадин, тамифлю, анаферон, афлубин.
Делятся на 2группы: гомеопатические
(лечение микродозами разными химическими
элементами): афлубин, анаферон.
Негомеопатические: интерферон, гриппферон.
Иммуномодуляторы:
бронхомунал, рибомумил, иммунал (трава
эхиноцеи), ИРС-19 (спрей в нос/горло).
Жаропонижающие:
анальгин, аспирин, парацетамол (Эффералган,
Панадол, «Колдрекс», «Фервекс», «Терафлю»,
колдак), ибупрофен («Нурофен) – НПВС –
нестероидные противовоспалительные
средства. Побочные эффекты: угнетают
кроветворение, гепототоксическое
действие. Аспирин не применять при
температуре выше 39гр.!!! (синдром Рейно
– сильное токсическое действие на
печень). Снижаем температуру с 38,5.
Противокашлевые
препараты (только при сухом кашле):
либексин, кодтерпин (центр. действия),
тусупрекс, глаувент.
Муколитики
(разжижают мокроту): бромгексин
(бисольфон), АЦЦ/флуимуцил/мукосольвин,
амброксол (амбробене, лазольван).
Отхаркивающие:
мукалтин, травесил, бронхикум, линкас,
трава подорожника, мать-и-мачехи, корень
солодки, алтея, термопсиса.
Бронхолитики
(расширяют бронхи, при меняются при
обструктивном бронхите): эуфиллин,
сальбутамол, беротек, атровент.
Антибиотики
(при гнойном бронхите и у ослабленных
больных): амоксиклав, амоксициллин,
ампициллин, ампиокс; эритромицин, рулид,
сумамед; цефалоспорины – цефалексин,
клафоран, цефазолин.
Витаминотерапия:
полимитамины, витамин С
Антигистаминные:
кларитин, эриус, кестин.
Дыхательная
гимнастика, массаж грудной клетки, ЛФК,
физиотерапия.
Хронический
бронхит – хроническое диффузное
воспаление слизистой оболочки,
подслизистой и мышечного слоя бронхиального
дерева, характеризующееся длительным
течением с периодическими обострениями.
Чаще всего является следствием острого
бронхита, лечение которого было проведено
несвоевременно или не было доведено до
конца. Значительно чаще встречается у
курильщиков. Относится к группе
хронических неспецифических заболеваний
легких и имеет непосредственное отношение
к развитию бронхиальной астмы, эмфиземы,
рака легких.
Этиология.
Развивается
при длительном раздражении слизистой
оболочки бронхов различными химическими
веществами и патогенными бактериями,
вирусами, микоплазмами, грибами.
Застойные
явления в легких при сердечной и почечной
недостаточности.
Нарушения
носового дыхания: риниты, тонзиллиты,
синуситы, фарингиты.
Частые
переохлаждения, алкоголизм (вдыхание
спиртовых паров; регургитация – обратный
ток жидкости из желудка в пищевод;
снижение общего иммунитета), курение.
Профессиональные
вредности.
Клиника.
Кашель с
отделением слизистой/слизисто-гнойной
мокроты, одышка. Кашель усиливается по
утрам. Мокрота больше отделяется по
утрам «полным ртом». Различают простой,
гнойный и обструктивный хронический
бронхит.
При хроническом
обструктивном бронхите наблюдается
затяжной коклюшевидный кашель,
экспираторная одышка, зависимость от
метеорологических условий, времени
суток. При развитии эмфиземы: коробочный
перкуторный звук, грудная клетка
бочкообразной формы, уменьшение
подвижности нижних краев легких. При
аускультации на отдельных участках
дыхание может быть
жестким, с
небольшим количеством хрипов. В период
обострения выслушиваются сухие или
влажные хрипы. В анализе крови нейтрофильный
лейкоцитоз, увеличение СОЭ. На
рентгенограмме – расширение корней
легкого, деформация легочного рисунка.
При бронхоскопии – воспаление слизистой
бронхов.
Осложнения
хронического бронхита:
очаговая
пневмониябронхоэктазы
эмфизема
бронхиальная
астмадыхательная
недостаточностьрак
легкого
Лечение.
антибиотики:
полусинтетические:
оксациллин, ампиокс, диклоксациллинцефалоспорины:
клафоран, кефзолтетрациклины
эритромицин,
левомицетин
внутритрахеальные
вливания фурацилина, фурагинасульфаниламидные
препараты: сульфадиметоксин, бисептолнестероидные
противовоспалительные средства:
индометацин, отрофениммуномодулирующие
препараты: декарис, Т-активин, метилурацилмукалтин,
АЦЦ, амброксолпостуральный
дренаж
КРАТКИЙ
ПЛАН СЕСТРИНСКИХ ВМЕШАТЕЛЬСТВ (УХОДА)
В СТАЦИОНАРЕ
обеспечить
соблюдение постельного режимаследить
за соблюдение диеты № …, объяснить
суть диетыизмерять
температуру, ад, пульс, чдд, следить за
цветом кожных покровов, диурезом, водным
балансом, массой телаобеспечить
плевательницей, судномуход по
выявленным проблемам/приобретеннойпроветривание
палаты, регулярная уборкаследить
за соблюдением личной гигиены, помощь
в соблюдении личной гигиеныбеседы
с пациентом/родственниками о сути
заболевания, факторов риска, назначенном
обследовании, необходимости соблюдения
назначений врачаподготовка
к исследованиямобеспечить
прием лекарств, выполнять назначения
врача, уметь оказать помощь при неотложных
состояниях
Задача.
В отделение
поступил пациент с острым гнойным
бронхитом. Жалуется на повышение
температуры до 38,8, кашель с трудно
отделяемой гнойной мокротой. Болен
8день, заболел остро после переохлаждения,
к врачу не обращался. В последние 2дня
состояние ухудшилось. В легких жесткое
дыхание, сухие рассеянные хрипы. Врач
назначил обследования: общий анализ
крови, рентгенограмма грудной клетки.
Выявить
нарушенные потребности и проблемы
пациента.
Составить
план сестринских вмешательств.
Нарушены
потребности дышать, есть, отдыхать,
работать, общаться, двигаться, поддерживать
температуру тела, соблюдать личную
гигиену, соблюдать свою безопасность
и безопасность окружающих людей.
Проблемы
(настоящие, потенциальные). Настоящие
проблемы: лихорадка, кашель с трудно
отделяемой гнойной мокротой. Приоритетная
проблема (из настоящих): лихорадка.
Потенциальные проблемы: переход в
хроническую форму, очаговая пневмония;
коллапс, бред, галлюцинации, судороги.
Постельный
режим; диета №13, дробное щадящее питание,
обильное витаминизированное, щелочное
питье; измерять температуру, ад, пульс,
чдд, следить за цветом кожных покровов,
количество и характер мокроты; обеспечить
плевательницей, судном; уход при лихорадке
и влажном кашле; проветривание палаты,
уборка; помощь в соблюдении личной
гигиены; беседа о сути заболевания,
факторах риска, о назначенном обследовании,
лечении, обучить правилам пользованиям
плевательницей, кашлевой дисциплины;
подготовить к рентгенограмме, сдаче
крови; обеспечить прием лекарственных
препаратов.
В поликлинику
обратился пациент с обострением
хронического бронхита, 64года. Жалуется
на кашель с отделением мокроты с
неприятным запахом, от которого
избавляется с помощью мятной жевательной
резинки. Из-за кашля плохо спит, поэтому
на ночь самостоятельно решил принимать
либексин. Для лучшего отхождения мокроты
утром натощак выкуривают сигарету.
Температура 36,8, чдд 20 в минуту, пульс
76, ад 130/80.
Выявить
нарушенные потребности и проблемы
пациента.
План сестринских
вмешательств.
Соседние файлы в предмете [НЕСОРТИРОВАННОЕ]
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #