Реабилитация пациента при атеросклерозе
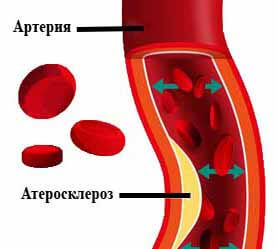
Атеросклероз – заболевание, при котором происходит изменение стенки артерий и аорты (образование на поверхности атеросклеротических бляшек), приводящие к сужению просвета сосуда.
Этиология:
Причина заболевания: нарушение механизмов, регулирующих обмен веществ, следствием чего является возрастание в крови холестерина и других липидов. Это приводит к формированию атеросклеротических бляшек с солями кальция (склеротизирование) на внутренней поверхности сосудов мозга, сердца, нижних конечностей, аорты…
Факторы риска:
* наследственность; * сахарный диабет;
* низкая ДА; * стрессы;
* избыток веса ; * курение;
* высокое АД ; * нерациональное питание.
Патогенез:
* склеротизированные сосуды легче подвергаются разрыву – кровоизлияния;
* шероховатая поверхность способствует нарушению свертывания крови – тромбозы;
* склеротизированные сосуды неадекватно реагируют на физическую нагрузку (не расширением сосуда, а спазмом – ИБС);
* при атерослерозе нарушается кровообращение различных органов в зависимости от локализации процесса:
* при поражении венечных (коронарных) артерий – боли в области сердца и нарушение функций сердца;
* при атеросклерозе аорты – боли за грудиной;
* атеросклероз сосудов головного мозга вызывает головные боли, головокружение, снижение работоспособности, памяти, слуха;
* атеросклероз сосудов почечных артерий – склеротические изменения в почках, повышение АД;
* при поражении артерий нижних конечностей – боли в ногах при ходьбе;
* атеросклероз развивается постепенно и может длительное время протекать почти бессимптомно, не вызывая ухудшение работоспособности и самочувствия;
* вызывает тяжелые осложнения и поражения, с трудом поддающиеся лечению:
* ИБС (стенокардия, инфаркт миокарда);
* кровоизлияния в мозг (инсульт);
* гангрена конечности.
Реабилитация
Средства: диета, ЛФК, массаж, физиотерапия.
ЛФК
Атеросклероз протекает как хроническое заболевание, и физические нагрузки предупреждают его развитие.
Задачи:
1. Стимуляция обмена веществ в организме (снижение содержания холестерина в крови).
2. Улучшение периферического кровообращения ( и ответных реакций организма на физическую нагрузку).
3. Нормализация веса тела.
Средства ЛФК:
* УГГ ; * ЛГ;
* прогулки ; * ходьба/ лыжи;
* плавание; * спортивные игры;
* гребля ; * трудотерапия.
Особенно полезны физические упражнения, выполняемые в аэробном режиме.
Методические особенности ЛФК:
* физические нагрузки дозируются в зависимости от состояния больного;
* включают упражнения общетонизирующего характера
* дыхательные упражнения;
* упражнения для мелких групп мышц;
* при недостаточности кровоснабжения головного мозга ограничить быстрые наклоны и резкие повороты туловища и головы.
Массаж:
При массаже исключают:
— поколачивание;
— рубление;
— выжимание.
1.4. Физическая реабилитация при инфаркте миокарда
ИМ – это очаговый или множественный некроз мышцы сердца, обусловленный острой коронарной недостаточностью. Некротизированная ткань в последующем заменяется рубцом. ИМ является клинической формой ИБС (ишемической болезни сердца).
При ИМ появляются сильные боли в области сердца, учащение пульса, снижение АД, удушье, сонливость. По ЭКГ определяют локализацию инфаркта, его тяжесть. В первые 3 дня повышается температура тела, появляется лейкоцитоз и повышается СОЭ.
В соответствии с классификацией ВОЗ выделяют 4 функциональных класса тяжести состояния больных, перенесших ИМ, а также – страдающих ИБС (без ИМ в анамнезе).
1 функциональный класс – обычная физическая нагрузка (ходьба, подъем по лестнице) не вызывает болей в сердце, боли могут появиться при больших нагрузках (свыше 100 Вт на велоэргометре).
2 функциональный класс – боли возникают при ходьбе, подъеме по лестнице, в холодную погоду, при эмоциональном напряжении, после сна (в первые часы). Двигательная активность больных сильно ограничена (50-100 Вт).
3 функциональный класс — боли появляются при обычной ходьбе по ровному месту на расстояние 200-400 м , при подъеме по лестнице на 1 этаж. Заметно ограничена возможность физической нагрузки (м.50 Вт).
4 функциональный класс — боль возникает при самой небольшой физической нагрузке, т.е. больной не способен выполнить какую-либо физическую работу.
Больных с мелко-, крупноочаговым и трансмуральным неосложненным ИМ относят к 1-3 классу тяжести. К 4 классу относят больных с тяжелыми осложнениями: стенокардией покоя, сердечной недостаточностью, нарушением ритма и проводимости, тромбоэндокардитом.
ФР больных с ИМ подразделяется на 3 этапа:
1 этап – больничный — реабилитация в больнице в остром периоде заболевания до начала клинического выздоров-ления.
2 этап – послебольничный (реадаптация) —в реабилитационном центре, санатории, поликлинике (период выздоровления начинается с момента выписки из стационара и длится до возвращения к трудовой деятельности).
3 этап – поддерживающий — в кардиодиспансере, поликлинике, врачебно-физк. диспансере. В этой фазе продолжается реабилитация и восстанавливается трудоспособность.
1 этап — больничный
Задачи ФР (и в первую очередь, ЛФК):
— предупреждение возможных осложнений, обусловленных ослаблением функции сердца, нарушением свертывающей системы крови, значительным ограничением ДА ( таких как тромбоэмболия, застойная пневмония, атония кишечника, мышечная слабость и т.д. );
— улучшение функционального состояния ССС :
— тренировка периферического кровообращения;
— тренировка ортостатической устойчивости;
— адаптация к простым бытовым нагрузкам;
— создание положительных эмоций.
Противопоказания к назначению ЛФК:
·острая сердечная недостаточность (ЧСС более 104 уд/мин, выраженная одышка, отек легких);
·шок, аритмии;
·тяжелый болевой синдром , температура более 38 гр.С;
·отрицательная динамика показателей ЭКГ.
Формы ЛФК.
* ЛГ – основная форма.
* Дозированная ходьба (в конце этапа).
* Ходьба по лестнице.
* Массаж.
Программа ФР больных ИМ в больничную фазу строится с учетом принадлежности больного к одному из 4-х классов тяжести состояния. Класс тяжести определяют на 2-3 день после ликвидации болевого синдрома и таких осложнений, как кардиогенный шок, отек легких, тяжелые аритмии.
Весь процесс стационарного этапа реабилитации делится на 4 ступени активности. При неосложненном течение ИМ, ЛФК назначают со 2-3 дня.
Ступень 1.
Охватывает период пребывания больного на постельном режиме.
а) Физическая активность в объеме подступени «а» допускается после ликвидации болевого синдрома и тяжелых осложнений острого периода.
(Поворот на бок, движение конечностями, пребывание в постели с приподнятым изголовьем 10 сек 2-3 раза в день).
Обычно ограничивается сроком в течение 1 суток. При купировании болевого синдрома и ликвидации тяжелых последствий в 1-2 сутки заболевания при неосложненном течение – перевод больного на подступень б).
б) Больному назначают комплекс ЛГ №1.
Основная цель: борьба с ГК, а также – психотерапевтическое воздействие. Основное ИП: лежа, к нему добавляется кратковременное присаживание на 5-10мин 2-3 раза в день.
Продолжительность : 10-12 мин.
1. легкие упражнения для дистальных отделов;
2. изометрические напряжения крупных мышечных групп нижних конечностей и туловища;
3. упражнения на расслабление;
4. дыхательные упражнения;
5. темп – медленный;
6. после каждого упражнения – пауза для отдыха (общая продолжительность пауз для отдыха составляет 50-30 % времени, потраченного на все занятия).
Критерии адекватности нагрузки – учащение пульса на высоте нагрузки и в первые 3 мин после нее – не более 20 уд/мин (или урежение — не менее 10 уд/мин) . При этом АД сист повышается – не более, чем 20-40 мм рт ст, АД диаст- не более, чем на 10 (или же снижение АД не более, чем на 10 мм рт ст) по сравнению с исходными данными.
Признаки неблагоприятной реакции на нагрузку: замедление возврата к исходным показателям АД, ЧСС , возникновение приступа стенокардии, резкой аритмии, тахикардии, резкие сдвиги АД ( в основном, его снижение), побледнение свидетельствуют о неблагоприятной реакции на физическую нагрузку. Нагрузку следует приостановить.
Ступень 2.
Включает объем физической активности больного в период палатного режима – до выхода его в коридор.
а) – на этой подступени активности больной выполняет упражнения в основном с ИП – лежа на спине (комплекс ЛГ №1), но число упражнений увеличивается. При адекватной реакции на данный объем физической активности больного переводят на подступень б).
б) —больному разрешено вставать, ходить по палате, присаживаться к столу. ИП: лежа, сидя, стоя. Занятия проводятся с инструктором, индивидуально.
Основная цель: предупредить ГД, щадящая тренировка ССС.
Применяется ЛГ №2.
1. темп регулируется инструктором;
2. число упражнений, выполняемых сидя, постепенно увеличивается;
3. движения в дистальных отделах конечностей постепенно заменяются на движения в проксимальных ;
4. после каждого изменения положения тела – пассивный отдых;
5. продолжительность – 10-15 мин.
Упражнения ЛГ №2 можно рекомендовать больному для самостоятельных занятий в виде УГГ.
При благоприятном течении заболевания осуществляется переход к 3 ступени активности (в различные сроки в зависимости от класса тяжести больного).

ТОП 10:
Атеросклероз — заболевание, при котором происходит изменение строения стенки артерий и аорты, приводящее к сужению просвета сосуда. В результате ухудшается кровообращение тех органов и участков тела, которые эти сосуды питают, в них развиваются дистрофические изменения, разрастается соединительная ткань. При атеросклерозе вследствие нарушения механизмов, регулирующих обмен веществ, в крови увеличивается содержание холестерина и других липидов, которые вместе с солями кальция откладываются во внутреннюю оболочку артерии, где в дальнейшем разрастается плотная соединительная ткань. Понижается эластичность стенки сосуда, она становится плотной, а внутренняя оболочка теряет свою гладкость, становится шероховатой. Склерозированные сосуды с пониженной эластичностью легче подвергаются разрыву (особенно при повышении артериального давления вследствие гипертонической болезни) и дают кровоизлияния. Потеря гладкости внутренней оболочки артерии и образование бляшек в сочетании с нарушением свертываемости крови может стать причиной образования тромба, который делает сосуд непроходимым. Поэтому атеросклероз может сопровождаться рядом осложнений: инфаркт миокарда, кровоизлияние в мозг, гангрена нижних конечностей, нарушение регуляторных механизмов, в связи с чем вместо расширения сосудов в ответ на физическую нагрузку может наступать их спазм, ухудшая кровоснабжение и вызывая болезненные явления.
При атеросклерозе нарушается кровообращение различных органов в зависимости от локализации процесса. При поражении венечных (коронарных) артерий сердца появляются боли в области сердца и нарушается функция сердца (см. в разд. 3.3). При атеросклерозе аорты возникают боли за грудиной. Атеросклероз сосудов головного мозга вызывает снижение работоспособности, головные боли, тяжесть в голове, головокружения, ухудшение памяти, ослабление слуха. Атеросклероз сосудов почечных артерий приводит к склеротическим изменениям в почках и к повышению артериального давления. При поражении артерий нижних конечностей возникают боли в ногах при ходьбе (подробнее см. в разд. 3.8).
Возникновению заболевания и его развитию способствуют так называемые факторы риска (особенности внутренней среды организма и условий жизни): повышенное содержание в крови липидов, повышенное артериальное давление, избыточный вес, сахарный диабет, неблагоприятная наследственность (атеросклероз у родителей или близких родственников), избыточное потребление пищи, богатой жирами и холестерином, недостаточная физическая активность, курение, психоэмоциональное напряжение. Тяжелые осложнения и поражения, вызванные атеросклерозом, с трудом поддаются лечению. Поэтому желательно приступать к лечению как можно раньше при начальных проявлениях заболевания. Тем более, что атеросклероз обычно развивается постепенно и может длительное время протекать почти бессимптомно, не вызывая ухудшения работоспособности и самочувствия.
Лечебное действие физических упражнений в первую очередь проявляется в их положительном влиянии на обмен веществ, деятельность нервной и эндокринной систем, регулирующих все виды обмена веществ. Исследования, проведенные на животных, убедительно доказывают, что систематические занятия физическими упражнениями оказывают нормализующее действие на содержание липидов в крови. Многочисленные наблюдения за больными атеросклерозом и людьми пожилого возраста также свидетельствуют о благоприятном действии различной мышечной деятельности. Так, при повышении холестерина в крови курс ЛФК часто понижает его до нормальных величин. Применение физических упражнений, оказывающих специальное лечебное действие, например, улучшающее периферическое кровообращение, способствует восстановлению моторно-висцеральных связей, нарушенных вследствие заболевания. В результате ответные реакции сердечно-сосудистой системы становятся адекватными, уменьшается количество извращенных реакций. Специальные физические упражнения улучшают кровообращение той области или органа, питание которых нарушено вследствие поражения сосудов. Систематические занятия развивают коллатеральное (окольное) кровообращение. Под воздействием физических нагрузок нормализуется избыточный вес. При начальных признаках атеросклероза и наличии факторов риска для профилактики дальнейшего развития заболевания необходимо устранить те из них, на которые возможно воздействовать. Поэтому эффективны занятия физическими упражнениями, диета со снижением продуктов, богатых холестерином и жиром, и отказ от курения.
Основными задачами занятий физическими упражнениями для профилактики атеросклероза являются активизация обмена веществ, улучшение нервной и эндокринной систем регуляции обменных процессов, повышение функциональных возможностей сердечно-сосудистой и других систем организма. Для занятий подходит большинство физических упражнений: длительные прогулки, гимнастические упражнения, плавание, ходьба на лыжах, бег, гребля, спортивные игры. Особенно полезны физические упражнения, которые выполняются в аэробном режиме, когда потребность работающих мышц в кислороде полностью удовлетворяется.
Физические нагрузки дозируются в зависимости от функционального состояния больного. Обычно они вначале соответствуют физическим нагрузкам, применяемым для больных, отнесенных к I функциональному классу (см. в разд. 3.3). Затем занятия следует продолжить в группе здоровья, в клубе любителей бега или самостоятельно. Такие занятия проводятся 3—4 раза в неделю по 1—2 ч. Они должны продолжаться постоянно, так как атеросклероз протекает как хроническое заболевание, а физические упражнения предупреждают его дальнейшее развитие для всех мышечных групп. Упражнения общетонизирующего характера чередуются с дыхательными упражнениями и для мелких мышечных групп. При недостаточности кровоснабжения головного мозга ограничиваются быстрые наклоны и резкие повороты туловища и головы.
ФИЗИЧЕСКАЯ РЕАБИЛИТАЦИЯПРИ ИШЕМИЧЕСКОЙ БОЛЕЗНИ СЕРДЦА
Ишемическая болезнь сердца — острое или хроническое поражение сердечной мышцы, вызванное недостаточностью кровоснабжения миокарда из-за патологических процессов в венечных артериях. Клинические формы ишемической болезни сердца: атеросклеротический кардиосклероз, стенокардияи инфаркт миокарда.Среди заболеваний сердечно-сосудистой системы ишемическая болезнь сердца имеет наибольшее распространение, сопровождается большой потерей трудоспособности и высокой смертностью. Возникновению этого заболевания способствуют факторы риска (см. предыдущий раздел). Особенно неблагоприятно наличие одновременно нескольких факторов риска: например, малоподвижный образ жизни и курение увеличивают возможность заболевания в 2—3 раза. Атеросклеротические изменения венечных артерий сердца ухудшают приток крови, что является причиной разрастания соединительной ткани и снижения количества мышечной, так как последняя очень чувствительна к недостатку питания. Частичное замещение мышечной ткани сердца на соединительную в виде рубцов называется кардиосклерозом и вызывает снижение сократительной функции сердца, быстрое утомление при физической работе, одышку, сердцебиение. Появляются боли за грудиной и в левой половине грудной клетки, снижается работоспособность.
Стенокардия— клиническая форма ишемической болезни, при которой возникают приступы внезапной боли в груди, обусловленные острой недостаточностью кровообращения сердечной мышцы, в большинстве случаев является следствием атеросклероза венечных артерий. Боли локализуются за грудиной или слева от нее, распространяются в левую руку, левую лопатку, шею и бывают сжимающего, давящего или жгучего характера. Различают стенокардию напряжения,когда приступы болей возникают при физической нагрузке (ходьба, подъем по лестнице, перенос тяжестей), и стенокардию покоя,при которой приступ возникает без связи с физическими усилиями, например, во время сна. По течению бывает несколько вариантов (форм) стенокардии :редкие приступы стенокардии, стабильная стенокардия (приступы в одних и тех же условиях), нестабильная стенокардия (учащение приступов, которые возникают при меньших, чем раньше, напряжениях), предынфарктное состояние (приступы возрастают по частоте, интенсивности и длительности, появляется стенокардия покоя).
В лечении стенокардии важное значение имеет регламентация двигательного режима: необходимо избегать физических нагрузок, приводящих к приступу, при нестабильной и предынфарктной стенокардии режим ограничивают вплоть до постельного. Диета должна быть с ограничением объема и калорийности пищи. Необходимы медикаменты, улучшающие венечное кровообращение и устраняющие эмоциональное напряжение.
Задачи ЛФК: стимулировать нейрогуморальные регуляторные механизмы для восстановления нормальных сосудистых реакций при мышечной работе и улучшить функцию сердечнососудистой системы, активизировать обмен веществ (борьба с атеросклеротическим процессом), улучшить эмоционально-психическое состояние, обеспечить адаптацию к физическим нагрузкам. В условиях стационарного лечения при нестабильной стенокардии и предынфарктом состоянии к занятиям лечебной гимнастикой приступают после прекращения сильных приступов на постельном режиме. При других вариантах стенокардии больной находится на палатном режиме. Проводится постепенное расширение двигательной активности и прохождение всех последующих режимов. Методика ЛФК такая же, как при инфаркте миокарда. Перевод с режима на режим осуществляется в более ранние сроки. Новые исходные положения (сидя, стоя) включаются в занятия сразу же, без предварительной осторожной адаптации. Ходьба на палатном режиме начинается с 30—50 м и доводится до 200—300 м, на свободном режиме — до 1—1,5 км и более. Темп ходьбы медленный, с перерывами для отдыха.
На санаторном или поликлиническом этапе восстановительного лечения двигательный режим назначается в зависимости от функционального класса, к которому относят больного. Поэтому целесообразно рассмотреть методику определения функционального класса на основе оценки толерантности больного к физической нагрузке.