Распространенность атеросклероза в россии
Несмотря на наметившуюся в последние годы положительную тенденцию, смертность от болезней системы кровообращения в стране остается высокой. Росстат неумолимо констатирует: в 2016 г. от сердечно-сосудистых заболеваний умерли 904,1 тыс. человек, почти половину (481,8 тыс. человек) унесла ишемическая болезнь сердца (в том числе инфаркт миокарда – 62,9 тыс. человек).1 О роли и месте атеросклероза в этой драматической картине наш корреспондент беседует с президентом Национального общества по изучению атеросклероза (НОА), ведущим научным сотрудником отдела атеросклероза Научно-исследовательского института клинической кардиологии им. А.Л. Мясникова Национального медицинского исследовательского центра кардиологии Минздрава России Маратом Ежовым.
– Марат Владиславович, так что такое атеросклероз с позиции специалиста?
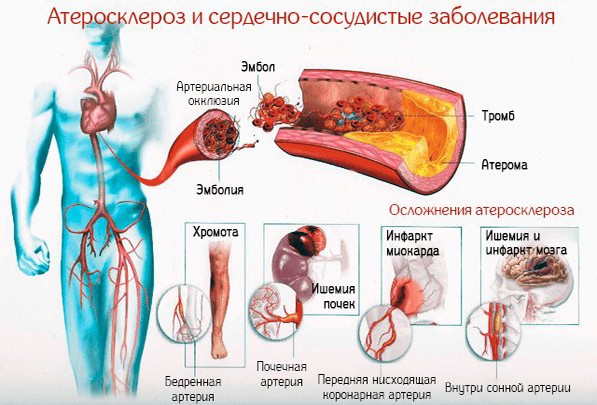
– Прежде всего это медико-социальная проблема, а в медицине – междисциплинарная проблема. Важно понимать, что атеросклероз – не болезнь, а системный, комплексный процесс. Он развивается в течение всей жизни и поражает ключевые сосудистые бассейны:сосуды сердца (коронарные артерии), сосуды, питающие мозг (в основном сонные артерии) и артерии нижних конечностей. Иногда поражаются почечные артерии, сосуды, питающие кишечник. Обусловлен он нарушением регуляции обмена веществ (прежде всего, метаболизма липидов), наличием воспаления, свертываемостью крови (тромбозом), анатомическими и функциональными особенностями сосудистой стенки (их повышенная проницаемость для атерогенных липопротеинов).
Наиболее опасно поражение сосудов сердца – при нарушении кровотока смерть может наступить в считанные минуты. Наше сердце величайший труженик (трудно даже представить объемы крови, которые оно перекачивает за жизнь) и, конечно, оно изнашивается. Существует масса чисто физических процессов (ток крови бьет в стенку сосудов, в развилку), когда возникают механические повреждения. Но и при естественном износе пациент может прожить достаточно долгую жизнь, если… без атеросклероза. Взять хотя бы ишемическую болезнь сердца, уносящую жизни около полумиллиона россиян в год, лишь изредка возможны ее случаи, не вызванные поражением коронарных артерий сердца атеросклерозом. И ставится диагноз «ИБС» все более молодым людям.
Да, сегодня мы живем во время смены парадигмы. Раньше считалось, что атеросклероз – это болезнь старения. Но у большого числа молодых людей отмечаются разные стадии атеросклеротического процесса: от липидных пятен и полосок до атеросклеротических бляшек.
– Так, какой он, современный атеросклероз?
– Распространенный, немой, ранний.
– Но начинаются все неприятности сосудов с «плохого» холестерина (ХС ЛНП)?
– Именно так. Это основной фактор риска, подтачивающий здоровье наших сосудов. Без высокого уровня холестерина в крови не бывает атеросклероза. Основателем «холестериновой (липидной) теории» является наш соотечественник – Николай Николаевич Аничков, 105 лет назад (1913 г.) опубликовавший результаты собственных экспериментов, обосновавших ведущее значение липидов, главным образом холестерина, в морфо- и патогенезе атеросклероза. Она справедливо считается одним из 10 важнейших открытий в медицине (а не только в кардиологии).
В 1950-е годы американские медики сформировали концепцию факторов риска атеросклероза, в которой ведущей причиной ускоренного поражения сосудов (в первую очередь артерии сердца) фигурировал этот самый «плохой» холестерин – ХС ЛНП (липопротеины низкой плотности, англ. Low density lipoprotein, LDL). Чем этот показатель ниже (от природы или под влиянием терапии), тем лучше для сосудов человека. Потому как известно, что: если холестерин 5 ммоль/л, то атеросклероз скорее всего разовьется у человека после 50 лет; при 6 ммоль/л – после 45-ти; при 7 ммоль/л – после 40. При холестерине 8 ммоль/л человек может заболеть в 25 – 30 лет. И здесь важно подчеркнуть, что высокий холестерин никто никогда не чувствует. Во всяком случае, до той поры, пока сосуд не перекроется более чем на 50– 70% на просвет.
Безусловно, есть нюансы, есть и другие скрытые факторы риска. Всего называется около 200 факторов риска развития атеросклероза и ИБС, но фактическое значение большинства из них либо незначительно, либо сомнительно.
В настоящее время выделяют 7 главных правил борьбы с атеросклерозом. В принципе, это своеобразная формула жизни, понятная и простая, 7 универсальных врачебных заповедей как следить за здоровьем. Американцы эти правила сформулировали как Simple 7 (Simple Seven): контроль за давлением, уровнем холестерина, уровнем сахара в крови, массой тела, поддержание активного образа жизни, сбалансированного питания, отказ от вредных привычек (курения, злоупотребление алкоголем).
– В июне 2016 г. у нас в стране впервые прошел Всероссийский день борьбы с семейной гиперхолестеринемией, инициаторами которого выступили Всероссийское общество орфанных заболеваний и Национальное общество по изучению атеросклероза. В прошлом году появились национальные рекомендации «Диагностика и лечение семейной гиперхолестеринемии», подготовленные экспертами вашего общества. Расскажите, пожалуйста, об этом заболевании.
– Семейная гиперхолестеринемия (СГХС) – это моногенное аутосомно-доминантное заболевание, сопровождающееся значительным повышением уровня холестерина в крови и, как следствие, преждевременным развитием и прогрессирующим течением атеросклероза, как правило, в молодом возрасте.
Это уникальная модель атеросклероза. Наследственные нарушения липидного обмена, включая СГХС, это крайняя степень патологии, когда холестерин быстро в раннем возрасте накапливается в стенках артерий. У людей с СГХС уровень «плохого» холестерина может превышать норму в 2 и более раза, а вероятность развития инфаркта и инсульта в молодом возрасте (20– 40 лет) возрастает в 20 раз!
Как правило, СГХС связана с наследованием мутантных генов, кодирующих рецептор ЛПНП. При наличии одного такого гена возникает гетерозиготная форма СГХС, а присутствие 2 (редко) мутантных аллелей вызывает появление гомозиготной формы.
В России заболевание диагностируется редко. Мы оперируем данными, полученными в Голландии, Дании, Южной Африке… Там, кстати, хорошо разработаны подходы к коррекции этого заболевания. Можно предположить, что в российской популяции частота гомозиготной формы СГХС 1:300 000, тогда как гетерозиготной – 1:250.
Уровень общего холестерина (ОХС) у пациентов с гетерозиготной формой СГХС обычно составляет 7,5—14 ммоль/л; при гомозиготной – 14– 26 ммоль/л. Тяжелая СГХС может приводить к развитию ИБС уже в детском возрасте. Приведу еще несколько фактов, красноречиво свидетельствующих об опасности этого заболевания и острой необходимости в своевременной диагностике и адекватной терапии его. Больные СГХС в возрасте 20– 39 лет имеют 100-кратное увеличение риска смерти от коронарных осложнений и 10-кратное увеличение риска общей смертности (данные английского регистра). Без лечения гомозиготы умирают до 20 лет. Показано, что оптимальное лечение гетерозиготной СГХС приводит к стабилизации атеросклероза и его осложнений.
Так что пациенты с семейной гиперхолестеринемией, даже при отсутствии заболеваний, обусловленных атеросклерозом, относятся к группе высокого риска, а при их наличии—
к группе очень высокого риска развития сердечно-сосудистых осложнений.
– Опубликованные несколько лет назад данные исследования, проведенного группой американских военных медиков, наверное, для многих были неожиданными. Сравнив симптомы раннего атеросклероза среди солдат армии США (средний возраст – 26 лет) двухтысячных годов (2001– 2011) и военнослужащих времен войн в Корее (1950–1953), Вьетнаме (1965–1973), ученые выявили, что за 60 лет произошли существенные изменения: признаки коронарного атеросклероза были выявлены только у 8,5% американских солдат XXI века, против 77% и 45% у участников войн предыдущего столетия соответственно.2
– На самом деле эти результаты далеко не неожиданные. Выявление несомненной тенденции снижения риска раннего атеросклероза у молодых американских мужчин говорит об успехах и преимуществах профилактики сердечно-сосудистых заболеваний, прежде всего пропаганды здорового питания и образа жизни.
В США в 1988 году была принята Национальная образовательная программа, цель которой заключалась в повышении уровня знаний о холестерине как факторе риска поражения сосудов человеческого организма и в первую очередь коронарных артерий. И как результат – постепенно снижались его целевые значения. К слову, в соответствии с рекомендациями Национальной программы по борьбе с атеросклерозом США, первое определение уровня общего холестерина необходимо производить уже в возрасте 20 лет. За последние 30 лет в США снизилась заболеваемость и смертность от сердечно-сосудистой патологии атеросклеротического происхождения примерно в 2 раза. И это закономерно, ведь ведется работа на уровне всей страны.
При этом стоимость программы невелика. Американцы посчитали: расходы на популяционном уровне для профилактики сердечно-сосудистых осложнений составляют не более $1 в год на человека. В нашей стране создание такой программы потребует менее миллиарда рублей. Эти деньги должны быть направлены на работу с населением, а программа инициирована на государственном уровне, о чем я говорил на заседаниях Комитета по социальной политике Совета Федерации еще в 2015 году.
– То есть бороться с атеросклерозом (и ССЗ, связанными с ним) надо прежде всего профилактикой?
– Без сомнения. Кардинально повлиять на ситуацию можно лишь при условии государственного подхода. Здесь нужна консолидация усилий и профессионального сообщества, и правительственных структур, и средств массовой информации. И, конечно же, должно быть четкое понимание проблемы у каждого человека.
В студенческую бытность мне попала в руки книга «Превентивная кардиология». Эпиграфом к ней были слова Николая Ивановича Пирогова: «Будущее принадлежит медицине предохранительной. Именно эта наука, идя рука об руку с государственностью, принесет несомненную пользу человечеству». Этим словам уже более 150 лет! Но и сегодня, когда мы делаем шунтирование, ставим стенты, понимаем: это лишь вскрытие нарыва, лечим боль, а не боремся с проблемой.
Сейчас наш центр возглавляет главный профилактический врач Бойцов Сергей Анатольевич. Он разработал программу диспансеризации. Именно профилактика должна стать основой медицины. Все-таки болезнь в масштабах страны дешевле предупреждать, чем лечить ее последствия. Например, квота на операцию коронарного шунтирования стоит около полумиллиона рублей, стентирование – 300 тысяч рублей. А когда пациенту ставят 3 стента по 3 сессии, то расходы уже достигают миллиона рублей. Но в любом случаестенты, в отличие от планомерной работы с организмом человека, кардинально не меняют его судьбу и исход заболевания. Только реже наступают приступы стенокардии и человек меньше употребляет нитроглицерин.
Наши зарубежные коллеги давно доказали, что лечение оперативным способом позволяет снизить смертность на 4-5%. А вот меры профилактики, здоровый образ жизни снижают риск летального исхода на 40–50%. Сердечно-сосудистые заболевания можно назвать социальной болезнью. Только в одном проценте случаев виновата плохая генетика. А 99% – это набор факторов риска, половина из которых абсолютно управляемы. Или, как мы говорим, модифицируемы.
В России смертность от ССЗ постепенно снижается, но при этом остается одной из самых высоких в мире. Ранее у нас действовала федеральная программа по борьбе с артериальной гипертонией . когда частота инсультов, вносивших свою лепту в смертность от ССЗ, заметно снизилась. И если мы хотим снижать смертность от ишемической болезни и инфаркта миокарда, то должны работать с уровнем холестерина. В прошлом году был прекрасный результат: 597 случаев на 100 тысяч населения (из доклада академика Чазовой И.Е., эти данные еще не опубликованы). Преодолен психологически важный барьер. Но в странах Европы статистика совсем иная: например, во Франции – 38 человек на 100 тысяч!
Я уважаю наших врачей. Отечественная медицина уникальна тем, что нас учили ставить диагнозы по разговору с больным и по его осмотру. Врачи у нас грамотные. Сейчас есть масса разнообразных возможностей для повышения профессиональных знаний и навыков. Сегодня врач в течение месяца имеет русский перевод научной статьи в онлайн, а раньше мы ждали журналы в библиотеке несколько месяцев. Работают различные образовательные программы от сообществ, в том числе, от нашего – Национального общества по борьбе с атеросклерозом (НОА). Профессора в различных городах проводят образовательные мероприятия, читают лекции. И врачи могут послушать проанализированные и переработанные знания. Самое главное – применять эти знания в своей ежедневной практике.
– Так вот вопрос о практике применения знаний: чем современный врач может помочь пациенту с атеросклерозом?
– Главный ориентир в лечении – достижение целевого уровня ХС ЛНП. Если обмен веществ настроен на то, что человеку приходится жить с высоким уровнем холестерина, ему необходима помощь. Избыток холестерина сам по себе исчезнуть не может, он будет неизбежно оседать на стенках сосудов.
Хорошо известно, что при снижении ОХС ниже порогового уровня (
Кардиология и фармакология сегодня предлагают и другие решения. Например, эзетимиб – первое лекарственное средство, предназначенное для снижения уровня липидов, которое ингибирует в стенке тонкого кишечника всасывание холестерина, поступающего с пищей и из желчи, не влияя на всасывание других жирорастворимых пищевых веществ. Или моноклональные антитела к PCSK9 (эволокумаб, алирокумаб), зарегистрированные Управлением по контролю за продуктами и лекарствами США (FDA) в 2015 г. Очень эффективный класс препаратов. По данным последних исследований, при лечении в течение 1,5 лет мы видим замедление развития и даже уменьшение размеров атеросклеротической бляшки коронарных артерий, в перспективе 2-х лет и более – снижение риска развития инфаркта, инсульта, смерти от сердечно-сосудистых событий, и то, что мы увидели в последнем исследовании препарата алирокумаб ODYSSEY OUTCOMES, – снижение общей смертности. Для меня как для клинициста это крайне важный сигнал. Снижение общей смертности значит, что пациенты, получая препарат, будут жить дольше. Конечно, прежде всего, эта терапия показана для категории пациентов очень высокого риска, которые уже перенесли сердечно-сосудистую катастрофу. В России более 80% таких пациентов не достигают целевых показателей уровня ХС ЛНП, несмотря на интенсивную терапию.
– Какие ошибки бывают у врачей при назначении статинов?
– Самая главная ошибка – не назначать статины. Причем ей подвержены не только российские врачи. Отказываются назначать по разным причинам: из-за высокого уровня ферментов печени, тяжелой сердечной недостаточности, даже после острого инфаркта.
Если человек пережил инфаркт миокарда и успешно с ним справился, то, конечно, статины должны присутствовать в терапии. А теперь, после новых исследований, мы понимаем, что у больных, перенесших острый коронарный синдром, при добавлении к терапии статинов будут полезны эзетимиб и алирокумаб.
Успех в лечении во многом зависит от кардиологической команды: кардиолога-терапевта, кардиохирурга и интервенционного хирурга. Именно они принимают решение: лечить ли медикаментозно или необходимо хирургическое вмешательство. Иногда мы обращаемся к эндокринологу, если нужна компенсация сахарного диабета, просим помощи у неврологов, если имеются какие-либо неврологические нарушения. Но в первую очередь должна быть стратегия лечения, которая заключается в контроле основных факторов риска – глюкозы и холестерина, артериальной гипертонии. Задача кардиологов и терапевтов правильно подобрать лекарство, добиться целевого уровня холестерина. Следующий этап – убедиться, что пациент принимает назначенное лечение, контролирует свои показатели. Итак на протяжении многих лет. Это кропотливый труд, надо быть к нему готовым и надо действовать.
Литература:
1 Здравоохранение в России. 2017: Стат. сб./ Росстат. 2017. 170 с.
2 Bryant J. Webber, Peter G. Seguin, Daniel G. Burnett, et al. Prevalence of and Risk Factors for Autopsy-Determined Atherosclerosis Among US Service Members, 2001-2011. JAMA. 2012, 308 (24), p. 2577-2583.
Источник
Высокая распространенность сердечно-сосудистых заболеваний во всем мире заставила говорить об «эпидемии» этих болезней во второй половине XX века. Существенно ситуация не изменилась и в XXI веке. Сердечно-сосудистые заболевания, более чем 2/3 которых составляют ишемическая болезнь сердца (ИБС), например, инфаркт миокарда, инсульт и болезни периферических артерий, связаны с атеросклерозом и остаются ведущей причиной смертности во всем мире. О причинах и опастностях атеросклероза рассказывает врач-кардиолог, директор Центра патологии органов кровообращения Артур Геннадьевич Дормидор.
Атеросклероз (определение ВОЗ) – это изменения внутренней оболочки артерий (интимы), включающие накопление липидов, сложных углеводов, фиброзной ткани, компонентов крови, отложение солей кальция и сопутствующие изменения средней оболочки (медии) в артериальной стенке. Сужение просвета артерий за счет прогрессирования атеросклероза и последующая закупорка сосудов, сопровождающаяся ишемией тканей, является ведущей причиной заболеваемости и смертности людей во всем мире.
Среди причин, способствующих развитию атеросклероза, на первый план выходят социально-экономические, урбанизационные факторы и генетическая предрасположенность.
Атеросклероз наиболее широко распространен среди населения экономически развитых стран Европы и Северной Америки, в которых связанная с ним патология сердечно-сосудистой системы вышла на первое место среди причин смертности. Во второй половине XX века он стал быстро распространяться в географические зоны, в которых раньше не встречался (Япония, Китай, некоторые африканские страны).
Россия занимает одно из первых мест среди развитых стран по смертности от сердечно-сосудистых заболеваний. Начиная с середины 1960-х гг. XX века этот показатель неуклонно растет. В России на долю сердечно-сосудистых заболеваний приходится 57% смертей, большинство летальных случаев связаны с болезнями, обусловленными атеросклерозом. Сегодня двое из трех мужчин в России умирают от последствий атеросклеротических заболеваний сердца и сосудов. Согласно статистике Всемирной организации здравоохранения, от заболеваний органов кровообращения ежегодно умирает более 16 млн человек.
За последние 20 лет в борьбе с атеросклерозом мировая медицина совершила колоссальный рывок вперед и продолжает развиваться быстрыми темпами. В клиническую практику вошли новейшие достижения фармацевтической науки, внедряются самые современные диагностические технологии, активно развиваются интервенционные и хирургические методы лечения.
Благодаря внедрению современных технологий диагностики и лечения атеросклероза и его осложнений, более чем двум десяткам экономически развитых стран в последние два десятилетия, удалось заметно снизить смертность от заболеваний сердечно-сосудистой системы. В них наметилась устойчивая тенденция регресса болезней обусловленных атеросклеротическим процессом.
Наиболее разительные результаты получены в США. В 60-70-е годы прошлого столетия здесь возникла настоящая эпидемия болезней, обусловленная атеросклерозом сосудов сердца и головного мозга. Смертность от них достигала критических значений. Слова «атеросклероз», «холестерин», «коронарный тромбоз» в речи населения стали часто упоминаемыми. Благодаря обдуманной, тщательно подготовленной и хорошо осуществленной программе профилактики и лечения атеросклероза и его осложнений, в течение 20 лет смертность от ИБС и других сердечно-сосудистых заболеваний ежегодно снижалась на 2-3%.
Как поставить диагноз?
Рассмотрим современные лабораторные и инструментальные методы диагностики атеросклероза, используемые в клиниках США, Канады и Германии.
Лабораторная диагностика
- Лп (а) — специфический апопротеин (а).
- Аполипопротеин B (apoВ-100) – на сегодняшний день самый точный маркер атерогенного потенциала плазмы крови.
- Аполипопротеин А1 (apoA) – белок плазмы крови отражающий содержание в ней антиатерогенных частиц.
- Соотношение аро В-100/аро-А — точный маркер, предсказывающий сердечно-сосудистые осложнения.
- Липопротеидассоциированннная фосфолипаза А2 (ЛпА ФЛ-А2) – маркер дестабилизации атеросклеротической бляшки.
- hs—CRP – маркер активности воспаления во внутренней оболочке сосудов, является достоверным признаком атеросклероза.
- Гомоцистеин — повышение уровня гомоцистеина крови на 5 мкмоль/л приводит к увеличению риска атеросклеротического поражения сосудов на 80% у женщин и на 60% у мужчин.
Инструментальная диагностика
- Внутрисосудистое ультразвуковое исследование (ВСУЗИ) – позволяет выявить бляшки, которые не ухудшают ток крови, но имеют риск быстрого роста и дестабилизации.
- Определение дисфункции эндотелия (внутренняя оболочка сосуда) – ключевой момент в ранней диагностике атеросклероза.
- Определение толщины комплекса интима-медиа (ТИМ) — используется как для выявления атеросклеротического поражения, так и для оценки эффективности лечения.
- Лоцирование атеросклеротических бляшек в сонных артериях — количественная оценка атеросклеротической бляшки (определение процента стеноза и планиметрических параметров), что позволяет определить степень выраженности патологии. К значимым изменениям относят изъязвление поверхности, кровоизлияние в бляшку и гипоэхогенные («мягкие») бляшки.
- Лодыжечно-плечевой индекс давления (ЛПИД) – оценка степени выраженности атеросклероза артерий нижних конечностей.
- Мультиспиральная компьютерная томография (МСКТ) — ранняя диагностика коронарного атеросклероза с помощью МСКТ основана на обнаружении кальцинатов в атеросклеротических бляшках и количественной оценке кальциноза.
- Неинвазивная КТ-ангиография коронарных артерий – визуализация коронарных артерий и их ветвей.
- МРТ сонных артерий – оценка поражений сонных артерий и структуры атеросклеротических бляшек.
Факторы риска развития атеросклероза
- Курение (наиболее опасный фактор).
- Гиперлипопротеинемия.
- Артериальная гипертензия (систолическое АД > 140 мм рт.ст., диастолическое АД > 90 мм рт.ст.).
- Сахарный диабет.
- Ожирение.
- Малоподвижный образ жизни (гиподинамия).
- Эмоциональное перенапряжение.
- Неправильное питание.
- Наследственная предрасположенность.
- Постменопауза.
- Гиперфибриногенемия (повышение уровня фибриногена, участвующего в свертывании крови).
- Гомоцистеинурия (выделение гомоцистеина с мочой).
Важно!
Обследование на предмет выявления атеросклероза показано мужчинам в возрасте от 25 лет и выше и женщинам в возрасте от 30 лет и старше, не имеющим факторов риска развития атеросклероза.
При наличии одного или нескольких факторов риска, способствующих развитию атеросклероза, возраст обследуемых лиц необходимо уменьшить минимум на 5 лет. Если отклонений от нормы не выявлено, то повторное обследование нужно пройти через год. В случае обнаружения каких-либо нарушений нужно обратиться к врачу-кардиологу для углубленного обследования и разработки индивидуальных методов лечения и профилактики.
Необходимые лабораторные исследования:
Липидные маркеры
Общий холестерин, холестерин липопротеинов высокой плотности (ЛПВП), холестерин липопротеинов низкой плотности (ЛПНП), холестерин липопротеинов очень низкой плотности (ЛПОНП), триглицериды, аполипопротеин А1, аполипопротеин В, липопротеин (а), соотношение apo-B 100/apo-A.
Нелипидные маркеры
Гомоцистеин, гликированный гемоглобин, hs CRP, фактор фон Виллебранда, фибриноген, интерлейкин 6.
Необходимые инструментальные обследования:
- Электрокардиограмма.
- Эхокардиография (УЗИ сердца).
- Стресс-ЭКГ с физической нагрузкой.
- УЗДГ брахиоцефальных артерий с определением толщины комплекса интима-медиа.
- Сфигмоманометрия с определением сердечно-лодыжечно сосудистого индекса (CAVI), индекса ригидности сосуда и лодыжечно-плечевого индекса (ABI).
- Определение дисфункции эндотелия посредством методики поток-зависимой вазодилатации плечевой артерии.
Нужно помнить, что эффективная диагностика атеросклеротического процесса, особенно на стадии отсутствия клинических проявлений, и, как следствие, своевременно принятые меры профилактики и терапии являются основой в борьбе с атеросклерозом и обусловленными им заболеваниями.
Профилактика атеросклероза
1. Своевременная диагностика начальных признаков развития атеросклероза (желательна генетическая диагностика).
2. Отказ от курения.
3. Диетотерапия.
4. Регулярные физические нагрузки.
Источник