Профилактика бронхиальной астмы при гриппе
Содержание
- Профилактические методы бронхиальной астмы
- Предупреждение развития астмы
- Предупреждение прогрессирования астмы
- Профилактика приступов
- Дыхательные, физические упражнения
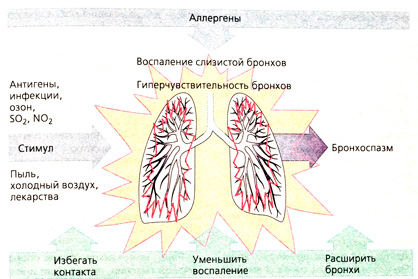
Профилактические методы бронхиальной астмы
Среди аллергических патологий часто регистрируется бронхиальная астма. Вследствие проникновения аллергена в бронхи возникает отечность слизистой, гиперсекреция, бронхоспазм.
Патология требует особого внимания, ведь в последние десятилетия астма регистрируется у грудничков. Важным моментов в диагностике болезни считается своевременное обращение родителей с малышом к педиатру.
Бронхиальная астма имеет сходные симптомы с простудными болезнями, что задерживает процесс постановки диагноза. В пользу астмы относится отсутствие гипертермии, выраженной мокроты, так как после приступа сухого кашля может выделиться скудное количество слизи.
Профилактика бронхиальной прогрессированной астмы у детей уменьшает гиперреактивность бронхов, снижает выраженность симптоматики, помогает контролировать активность аллергического процесса, предупреждая возникновения приступов.
Предупреждение развития астмы
Первичная профилактика болезни – сочетание мероприятий, направленных на предупреждение возникновения патологии. С ее помощью снижается риск развития бронхиальной астмы.
Учитывая причинные факторы появления заболевания, стоит выделить аллергическую, инфекционно-аллергическую формы. Зная это, достаточно существенно снизить длительность, частоту контактов малыша с аллергенами, инфекционными агентами, не допуская хронизации болезни.
Первичная профилактика бронхиальной астмы у грудничков заключается в предотвращении формирования аллергического ответа в виде сыпи, диатеза, зуда, слезотечения. С целью профилактики необходимо:
- своевременно вводить разрешенные по возрасту прикормы, исключая высокоаллергенные продукты. Осторожно следует добавлять яйца, соки, сладости.
- отдавать предпочтение грудному вскармливанию, особенно в первое полугодие, что обуславливает становление микрофлоры малыша, укрепление иммунной защиты.
- обеспечить комфортные условия проживания для малыша – исключить табачный дым, контакт с животными, проводить влажные уборки, часто проветривать комнаты, использовать гипоаллергенные шампуни, порошки.
- укреплять иммунитет, проводя достаточно времени на свежем воздухе, применять закаливание, массаж.
Более взрослым ребятам рекомендуется:
- следить за гигиеной;
- поддерживать чистоту в квартире;
- избегать влияния табачного дыма;
- правильно питаться;
- уделять время полноценному сну, физической активности;
- ежедневно прогуливаться на свежем воздухе;
- закаливаться;
- ограничить употребление «нездоровой» пищи, например, сухариков, чипсов, газированных напитков.
Предупреждение прогрессирования астмы
В случае диагностирования «предастмы» у людей с отягощенной наследственностью, склонным к аллергиям необходимо проводить мероприятия по предотвращению дальнейшего развития патологии.
Вторичная профилактика бронхиальной прогрессированной астмы у детей позволяет избежать появления выраженных симптомов астмы.
К основным направлениям относится:
- своевременный визит к педиатру, аллергологу, пульмонологу для диагностики, подбора лечения;
- ограничить контакт с животными, пыльцой в весеннем периоде;
- отказ от курения, влияния табачного дыма;
- исключение высокоаллергенных продуктов;
- вовремя лечить легочную патологию, предупреждая хронизацию процесса;
- выполнение дыхательной гимнастики, массажа, физических упражнений.
Если же бронхиальная астма была диагностирована первичной и вторичной стадией, рекомендуется третичная профилактика.
Профилактика приступов
Третичная профилактика представляет собой сочетание мероприятий, предупреждающих возникновение осложнений. Профилактика приступов бронхиальной астмы осуществляется с помощью медикаментов, дыхательных, физических упражнений.
Малыш перед приступом может становиться раздражительным, плаксивым. Такое состояние называется «аура», она предшествует возникновению приступообразного кашля, удушья.
Медикаментозная профилактика включает использование лекарственных средств, контролирующих активность патологического процесса, предупреждая развитие приступа. К ним относятся:
- клеточные стабилизаторы (Тайлед, Интал);
- десенсебилизирующие препараты (Телфаст, Кларитин);
- глюкокортикостероиды (ингаляционные) – Бекотид, Серетид;
- адреномиметики (Серевент);
- ксантины (Эуфиллин);
- комбинированные лекарства (Беродуал, Интал плюс);
- холинолитики (Атровент);
Дыхательные, физические упражнения
Дыхательная гимнастика при бронхиальной астме используется в качестве профилактической методики для предупреждения прогресса патологии, возникновения приступов.
Эффективность упражнений зависит от правильности выполнения, регулярности, учитывая состояние малыша. Гимнастика помогает укрепить организм, снизить реактивность бронхов и дозировки используемых медикаментов. Кроме того обогащение кислородом крови уменьшает одышку, хрипы, нормализует обменные процессы.
Упражнения можно выполнять по методике Бутейко, Стрельниковой, с помощью специальных тренажеров. В среднем занятие продолжается полчаса. Также можно выполнять комплекс трижды в сутки по 5- 10 минут.
Противопоказано проведение гимнастики на улице в плохую погоду, запыленном помещении, после интенсивного бега. Начинать занятия нужно с задержки дыхания с последующим спокойным дыханием.
Проводя гимнастику в виде игры, не стоит забывать, что вдох должен осуществляться через нос, выдох – через рот параллельно выполнению движения. Упражнения включают в себя шумные глубокие вдохи с паузами, наклоны вперед, вдыхая через нос, приседания в повороте, движения руками.
Комплекс упражнений должен быть подобран врачом, основываясь на тяжести астмы, состоянии здоровья малыша, его возрасте.
Физкультура при бронхиальной астме предупреждает возникновение осложнений, например, эмфиземы, деформации грудной клетки. Она помогает повысить эластичность легочной ткани, обеспечивая полноценный акт дыхания.
Помимо этого упражнения стимулируют отхождение мокроты, нормализуют соотношение вдоха, выдоха. К противопоказаниям относится декомпенсированная сердечная, легочная недостаточность, астматический статус.
Вначале выполняются упражнения с участием мелких, средних мышечных групп, затем добавляют движения конечностями, ходьбу. При бронхиальной астме запрещено задерживать дыхание более чем на 5-7 секунд. Упражнения необходимо выполнять на выдохе.
При ремиссии комплекс упражнений при бронхиальной астме включает дополнительную нагрузку в виде отягощения, сопротивления, с использованием снарядов.
Помимо физической активности широко применяется массаж, галотерапия, физиотерапевтические процедуры, курортное лечение, климато-, бальнеотерапия. Учитывая аллергическую природу происхождения бронхиальной астмы, не стоит забывать об укреплении иммунной системы, что не только поможет справиться с болезнью, но и предотвратит появление другой патологии.
Source: cutw.ru
Читайте также
Вид:


Что делать астматикам при гриппе?
Астма — хроническое заболевание, при котором происходит воспаление дыхательных путей и человек испытывает затруднения в дыхании.
Самыми распространенными симптомами являются:
- кашель,
- одышка,
- затрудненное дыхание,
- стеснение в груди.
Очень важно знать симптомы, чтобы вовремя обратиться за медицинской помощью.
Грипп — респираторное заболевание, вызванное вирусами. Миллионы людей в России болеют гриппом каждый год.
В отличие от других вирусных респираторных инфекций, таких как простуда, грипп может привести к более тяжёлым заболеваниям и осложнениям, угрожающим жизни человека.
Риск более высок для очень маленьких детей, людей 65 лет и старше, а также для людей с такими хроническими заболеваниями, как астма.
Так как астма и грипп являются респираторными заболеваниями, астматики могут испытывать более частые и тяжёлые приступы при заболевании гриппом. В результате, астматикам особенно важно принимать меры по снижению риска заражения.
Симптомы:
- жар
- головная боль
- усталость
- сухой кашель
- боли в горле
- заложенность носа
- ломота в теле
Как распространяется грипп?
Грипп — инфекционное заболевание, поражающее дыхательный аппарат, включая нос, горло и лёгкие. Грипп распространяется, когда больной кашляет или чихает, распыляя капли в воздухе и на людей, которые находятся поблизости.
Грипп также может распространяться путём прикосновения с заразным человеком или предметом, после чего вы потрогаете свой рот или нос, не помыв руки. Заражённый человек является заразным за один день до появления симптомов и до семи дней после того, как переболел.
Как распознать, что вы заразились гриппом?
Так как симптомы гриппа подобны симптомам других респираторных инфекций, в том числе обычной простуды, единственный способ убедиться, что у вас грипп — показаться врачу.
Существуют анализы, определяющие наличие у вас грипповой инфекции в первые два-три дня с момента появления симптомов. Если симптомы респираторного заболевания сопровождаются внезапными болями тела и жаром (и если это происходит в течение сезона гриппа), то подозревается грипп.
Когда начинается сезон гриппа?
Пик сезона гриппа в России — осенне-весенние периоды, зимние месяцы. Это связано с возникающим переохлаждением организма и влажной средой.
Как можно предупредить грипп?
Лучший способ предупредить грипп — делать прививку каждую осень. Это особенно важно для людей, страдающих хроническими респираторными заболеваниями (например, астмой).
Вакцина активирует выработку антител, борящихся с вирусом гриппа, пока организм подвержен его воздействию. Есть два типа вакцин против гриппа: инъекции (прививка от гриппа) и назальный спрей.
Людям, болеющим астмой или другими хроническими заболеваниями должны сделать другую прививку от гриппа — инактивированную вакцину (она содержит убитый вирус).
Лучшее время для данного вида вакцинации — октябрь или ноябрь, обычно хватает двух недель для развития соответствующих антител.
Прививка от гриппа не вредна для очень маленьких детей, в том числе детей с такими хроническими заболеваниями, как астма.
Аллергологи настоятельно советуют астматикам делать прививку от гриппа ежегодно. Вирусы гриппа меняются каждый год, поэтому не факт, что сделанная в прошлом году прививка защитит вас и в следующем году.
Второй тип вакцины против гриппа вводится с помощью назального спрея, содержащего аттенуированные (ослабленные) живые вирусы. Назальный спрей предназначен исключительно для здоровых людей в возрасте от 5 до 49 лет.
Из-за содержания в спрее живых вирусов, такая вакцина не рекомендуется для астматиков, так как она может спровоцировать или усугубить симптомы.
Большинство разновидностей вакцины против гриппа содержат небольшое количество яичного белка. По данным Центра по контролю и профилактике заболеваний, людям с аллергией на яйца не должны осуществлять вакцинацию в форме назального спрея.
Вакцина от гриппа вводится путём инъекции — для большинства людей с аллергией на яйца безопаснее сделать прививку в медицинском оборудованном кабинете, так как врачи будут нести ответственность за любые побочные эффекты, даже за анафилаксию.
Если у вас аллергия на яйца, не нужно делать прививку от гриппа в аптеках, аптекарских магазинах, а также в рамках программы вакцинации на вашем рабочем месте.
Профилактика гриппа — видео
Что нужно делать, если вы заболели гриппом?
Лучший путь к выздоровлению — отдыхать, пить много жидкости и избегать употребления алкоголя и табака. Безрецептурные лекарства могут облегчить симптомы гриппа, но никогда не давайте аспирин детям и подросткам без консультации врача, особенно при высокой температуре.
Приём аспирина детьми и подростками может привести к синдрому Рейе — серьёзное заболевание, приводящее к отёку печени и головного мозга.
Врач может назначить антивирусные препараты, такие как Тамифлю (осельтамивира фосфат) или Реленза (занамивир), но они эффективны только в первые два дня появления симптомов.
Астма — хроническое заболевание, которое характеризуется кратковременными приступами удушья, обусловленное спазмами в бронхах и отёком слизистой оболочки. Определённой группы риска и возрастных ограничений эта болезнь не имеет. Но, как показывает медицинская практика, женщины болеют астмой в 2 раза чаще. По официальным данным, на сегодня в мире проживает более 300 миллионов людей, больных астмой. Первые симптомы болезни проявляются чаще всего в детском возрасте. Люди пожилого возраста переносят заболевание намного сложнее.
Этиология
Точная этиология этого заболевания пока неизвестна. Но, как показывает медицинская практика, причинами развития болезни могут быть как наследственные факторы, так и внешние раздражители. Очень часто этиологические факторы из обеих групп могут действовать совокупно.
Изначально следует выделить такие возможные факторы риска:
- наследственная предрасположенность;
- наличие аллергенов;
- избыточный вес, нарушенный обмен веществ.
К основным аллергенам, которые могут стать причиной астматического приступа, можно отнести следующее:
- перхоть и шерсть домашних животных;
- пыль;
- моющие средства для уборки в доме, стиральные порошки;
- продукты питания, которые содержат сульфит и его походные;
- плесень;
- табачный дым;
- некоторые медикаменты;
- инфекционные или вирусные заболевания.
Также спровоцировать приступ астмы могут такие недуги:
- воспалительные заболевания в бронхах;
- острые инфекционные заболевания;
- частый приём аспирина;
- длительный приём медикаментозных препаратов;
- сильно ослабленная иммунная система.
Причины развития астмы
Общая симптоматика
На начальном этапе симптомы астмы могут выглядеть следующим образом:
- кашель — сухой или с мокротой;
- одышка;
- втягивание кожи в области рёбер во время втягивания воздуха;
- поверхностное дыхание, которое ухудшается после физической активности;
- практически постоянный сухой кашель, без видимой на то причины.
По мере развития заболевания и во время самого приступа у больного могут наблюдаться такие симптомы:
- боль в области грудной клетки;
- учащённое дыхание;
- усиленное потоотделение;
- вздутие вен на шее;
- нестабильное артериальное давление;
- хрипы и ощущение сдавленности в грудной клетке;
- сонливость или спутанное сознание.
В некоторых случаях возможна кратковременная остановка дыхания.
Виды
В медицине выделяют 2 вида астмы, которые отличаются между собой по этиологии и симптоматике:
Бронхиальная астма, в свою очередь, имеет ещё несколько подвидов:
- астма напряжения;
- кашлевая астма;
- профессиональная астма;
- ночная астма;
- аспириновая астма.
Бронхиальная астма
На сегодня в официальной медицине принято различать четыре стадии развития бронхиальной астмы:
- имитирующая (переменная);
- лёгкая персистирующая;
- астма средней тяжести;
- тяжёлая персистирующая астма.
Само собой разуметься, что лечение этого заболевания на начальных этапах намного эффективнее и практически не составляет угрозы жизни ребёнку или взрослому человеку. Причинами развития первоначальных стадий может стать длительный контакт с аллергеном. Как правило, при исключении контакта и приёме соответствующих препаратов, симптоматика полностью исчезает.
Что касается последней стадии развития бронхиальной астмы, то здесь уже присутствует реальная угроза человеческой жизни. Если больному не будет предоставлена своевременная медицинская помощь, то не исключение летальный исход.
Стадии развития бронхиальной астмы
Первая стадия:
- приступ возникает не чаще, чем 2 раза в неделю;
- ночные приступы не чаще одного раза в месяц;
- обострения носят непродолжительный характер.
Вторая стадия:
- клиническая картина проявляется не чаще одного раза в день;
- ночные приступы беспокоят больного чаще – 3–4 раза в месяц;
- возможна бессонница;
- нестабильное артериальное давление.
Третья стадия:
- приступы недуга беспокоят больного каждый день;
- частые ночные признаки заболевания;
- болезнь может существенно сказываться на жизнедеятельности больного.
Четвёртая стадия:
- приступы ежедневные, по несколько раз на день;
- бессонница, частые припадки удушья ночью;
- больной ведёт ограниченный образ жизни.
На последней стадии заболевания чётко диагностируется обострение болезни. Нужно немедленно обратиться за медицинской помощью.
Подвиды бронхиальной астмы
Аспириновая астма
Среди всех возможных причин развития этого заболевания у детей или у взрослых, следует особенно выделить ацетилсалициловую кислоту, в простонародье аспирин. Чувствительность к этому медикаментозному средству наблюдается у 25% всего населения. Вследствие этого может развиться подвид бронхиальной астмы — аспириновая астма. Этот подвид заболевания характеризуется ярко выраженной клинической картиной и тяжёлым состоянием больного.
Следует отметить, что спровоцировать приступ астмы или астматический кашель может не только аспирин. Такое воздействие на организм может оказать практически любой препарат с похожим химическим составом. Стадии развития заболевания такие же, как и при общей клинической картине.
При аспириновой астме наблюдаются такие симптомы:
- приступы удушья;
- воспаление слизистой оболочки носа;
- образование полипов на слизистой носа.
У ребёнка аспириновая астма диагностируется крайне редко. В основной группе риска женщины 30–40 лет. Примечательно то, что изначально болезнь может проявлять себя в виде гриппа или ОРВИ. Поэтому пациенты не обращаются своевременно за медицинской помощью, что значительно усугубляет положение.
Аллергическая астма
Этот подвид бронхиальной астмы считается наиболее распространённым среди людей. Впервые симптомы патологии проявляются ещё в детском возрасте и со временем могут только усиливаться. Основные проявления патологии:
Такая астма развивается из-за переизбытка в организме гистамина, который начинает более активно вырабатываться из-за воздействия аллергенов.
Чаще всего недуг развивается вследствие длительного воздействия на организм таких аллергических веществ:
- шерсть животных;
- дым – табачный, от фейерверков и прочее;
- ароматизированные вещества;
- пыль;
- пыльца растений и прочее.
Аллергическая астма
Основная тактика лечения в этом случае – это принятие антигистаминных препаратов. Их назначает врач аллерголог или иммунолог. Самостоятельно «назначать» себе препараты запрещено, так как можно только усугубить общее состояние организма.
Астма напряжения
Признаки прогрессирования этого недуга проявляются, как правило, во время интенсивной физической нагрузки. У пациента отмечается затруднённое дыхание, сильный кашель. Максимально дыхательные пути сужаются через 5–20 минут после начала выполнения определённых упражнений. Лечение такого состояния сводится к тому, что пациенту необходимо будет пользоваться ингаляторами, чтобы контролировать возникновение таких приступов.
Кашлевая астма
Основным признаком недуга является сильный кашель, который продолжается длительное время. Кашлевая астма очень тяжело диагностируется и сложно поддаётся лечению. Чаще всего спровоцировать прогрессирование патологии могут физические упражнения и респираторные инфекции.
Если у пациента неоднократно развивались приступы кашля, то необходимо незамедлительно обратиться к врачу для проведения диагностики. Следует пройти тест, который поможет определить наличие недуга – тест лёгочных функций.
Профессиональная астма
Возбудители этого вида астмы располагаются непосредственно на рабочем месте человека. Чаще всего человек отмечает, что обострение заболевания у него развивается в рабочие дни, а в выходные симптомы уменьшаются.
Основные симптомы:
- кашель;
- насморк;
- глаза слезятся.
Развитие такой астмы наблюдается у людей следующих профессий:
- парикмахер;
- фермер;
- столяр;
- художник.
Ночная астма
В случае развития этого заболевания, симптомы более интенсивно проявляются ночью, во время сна. Стоит отметить, что по статистике, большее количество смертельных случаев из-за астмы происходило именно ночью. Это обусловлено множеством факторов:
Бронхиальная астма
- снижением работоспособности лёгких во время сна;
- горизонтальным положением тела;
- нарушением циркадианного ритма и прочее.
Основные симптомы:
- сильный кашель;
- затруднённое дыхание;
- свистящее дыхание.
Сердечная астма
Сердечная астма – это приступы удушья и одышки, которые возникают у человека вследствие застоя крови в лёгочных венах. Это состояние развивается при нарушении работы левых отделов сердца. Как правило, приступы развиваются после перенесённых стрессов, повышенных физических нагрузок или же в ночное время.
Причины:
- нарушение оттока крови из лёгких;
- различные патологии сердца – хроническая аневризма сердца, острый миокардит и прочее;
- повышение артериального давления;
- нарушение мозгового кровообращения;
- инфекционные заболевания – пневмония, гломерулонефрит и прочее.
Факторы, которые повышают риск развития недуга:
- употребления алкоголя в большом количестве;
- постоянное переутомление;
- лежачее положение;
- стресс;
- введение в вену большого количества растворов.
Симптомы:
- одышка. Человеку тяжело вдохнуть. Выдох же при этом продолжительный;
- из-за венозного застоя происходит набухание шейных вен;
- кашель удушливый и мучительный. Это реакция организма человека на отёк слизистой бронхов. Сначала кашель сухой, но позже начинает выделяться мокрота. Её количество незначительное и цвет прозрачный. Позже её объем увеличивается, она становится пенистой, и изменяет цвет на бледно-розовый (из-за примеси крови);
- бледность кожи;
- страх смерти;
- повышенное возбуждение;
- цианотичный оттенок кожи в носогубном треугольнике;
- выделение обильного и холодного пота.
Сердечная астма: симптомы и первая помощь
Астма у детей
На территории стран СНГ астма диагностируется у 10% детей. Наиболее часто заболевание диагностируется у ребёнка в возрасте 2–5 лет. Но, как показывает медицинская практика, недуг может поразить ребёнка в любом возрасте.
Следует отметить, что бронхиальная астма полностью не лечится. В некоторых случаях, в период полового созревания, у ребёнка могут исчезнуть симптомы. Но говорить о полном выздоровлении, в этом случае, нельзя.
В целом выделяют три формы этого заболевания у детей:
- атопическая;
- инфекционная;
- смешанного типа.
Как и в случаях развития недуга у взрослых, основным этиологическим фактором выступает аллерген. Это, в свою очередь, может быть все что угодно – пыль, шерсть домашних животных, моющие средства, цветение растений и медикаментозные препараты.
Симптомы астмы у детей таковы:
- за 2–3 дня до приступа – раздражительность, плаксивость, ухудшение аппетита;
- приступ удушья (чаще всего в вечернее или ночное время);
- кашель;
- повышенное потоотделение.
Приступы астматического кашля у ребёнка могут длиться от 2 до 3 суток. В период ремиссии ребёнок не жалуется на самочувствие и ведёт нормальный образ жизни.
Основной курс лечения при бронхиальной астме у ребёнка состоит из плановой терапии. Лечение должно проходить строго под контролем врача-аллерголога.
Взрослым важно понимать, что состояние ребёнка и период ремиссии зависит напрямую от них. Следует не только своевременно давать малышу необходимые лекарства, но и исключить попадание аллергена в поле жизнедеятельности малыша.
Что касается гипоаллергенного быта, то здесь следует придерживаться таких правил:
- книги и шкафы с одеждой должны быть закрыты;
- в доме не должно быть перьевых или пуховых подушек;
- следует свести к минимуму наличие мягких игрушек у малыша;
- убрать в недосягаемое место все средства для уборки и стирки;
- тщательно проводите уборку в доме, не допускайте образования плесени;
- если в доме есть домашние животные, то их следует купать и тщательно вычёсывать.
Соблюдение таких правил в доме и рекомендаций врача поможет свести к минимуму частоту острых приступов и астматического кашля у вашего ребёнка. Малейшие признаки астмы у детей требуют немедленной медицинской помощи.
Астма при беременности
Если женщина болеет астмой, в период беременности болезнь может обостриться или наоборот — наступит длительный период ремиссии. Но, как показывает статистика, такие случаи довольно редки — всего лишь 14%.
Что касается беременности при астме, то здесь различают только две формы этого недуга:
- инфекционная;
- аллергическая, но неинфекционного характера.
В первом случае этиологическим фактором выступают инфекционные заболевания верхних дыхательных путей. Относительно второй формы, можно сказать, что причиной развития недуга стали аллергены.
Астма при беременности
Во время беременности у женщины может наблюдаться такая клиническая картина:
- дискомфорт в горле;
- насморк;
- давящая боль в грудной клетке;
- шумное, поверхностное дыхание;
- бледные кожные покровы;
- кашель с незначительными выделениями мокроты.
В некоторых случаях у беременных женщин может наблюдаться повышенное потоотделение и синюшность кожных покровов.
По окончании таких симптомов, как правило, наступает астматический приступ. Это состояние человека, при котором симптоматика только ухудшается и приступ не прекращается 2–3 суток.
Но наибольшая опасность состоит не в этом. Некоторые женщины в период беременности отказываются от приёма препаратов, полагая, что это может навредить малышу. И крупно ошибаются. Отказ от приёма необходимых препаратов несёт прямую угрозу жизнедеятельности не только маме, но и малышу. Проще говоря, он может просто задохнуться ещё в утробе матери. Лечить астму нужно всегда, даже в период беременности.
Проще всего в период беременности лечить астму и поддерживать период ремиссии при помощи специальных ингаляторов. Это не несёт угрозы жизни и развитию плода. Кроме этого, нужно придерживаться правильного образа жизни и исключить контакт с аллергенами.
Диагностика
При диагностике этого заболевания очень важно выяснить, возможные причины, анамнез больного как личный, так и семейный. После этого больной направляется на инструментальную диагностику.
Диагностика бронхиальной астмы
В стандартную программу диагностики входит следующее:
- спирометрия – тест на работу лёгких;
- пикфлоуметрия – исследования на определение скорости потока воздуха;
- рентгенография грудной клетки;
- тесты на выявление аллергии – для определения причины развития недуга;
- тест на определение концентрации оксида воздуха — это позволяет диагностировать воспаление верхних дыхательных путей.
Спирометрия
Что касается лабораторных исследований, то врач может назначить общий и биохимический анализ крови. Это нужно для оценки общего состояния больного и измерения количества белых кровяных клеток.
Диагностика сердечной астмы
Основные методы диагностики:
- ЭКГ;
- УЗИ сердца;
- допплер сердца;
- рентгенография в двух проекциях.
Только на основании полученных результатов врач может поставить корректный диагноз и назначить лечение взрослому или ребёнку. Стоит отметить, что исследования нужны не только для точной постановки диагноза, но и для выявления причины развития болезни. Самовольное лечение в домашних условиях или посредством народных средств недопустимо.
Лечение
Бронхиальная астма
Полностью это заболевание не лечится. При соблюдении правильного образа жизни и рекомендаций врача можно только продлить период ремиссии и свести к минимуму частоту приступов. Изначально следует полностью устранить причину развития этого аллергического процесса.
Медикаментозная терапия подразумевает приём препаратов двух направлений:
- для блокировки приступов — антивоспалительные средства;
- для быстрого облегчения в период самого приступа – бронходилататоры.
К первой группе можно отнести оральные стероиды. Они могут быть в виде таблеток, капсул или специальной жидкости. Ко второй группе можно отнести бета-агонисты. То есть, ингаляторы от астмы. Ингаляторы должны быть всегда под рукой у человека, который болен бронхиальной астмой. Такие ингаляторы от астмы должны применяться вместе с ингаляционными стероидами.
В целом медикаментозная терапия подразумевает приём таких препаратов:
- Преднизон;
- Преднизолон;
- Метилпреднизолон.
В среднем курс приёма данных медикаментов длиться от 3 до 10 дней. Но дозировку и частоту приёма назначает только лечащий врач.
Также лечение астмы у взрослых подразумевает приём препаратов для выведения мокроты при астматическом кашле и сеансы на небулайзере.
Ингаляции небулайзером
Сердечная астма
В случае развития сердечной астмы, следует незамедлительно вызвать скорую помощь. До её приезда необходимо удобно посадить больного, спустить его ноги с кровати. Лучше всего приготовить ему ножную горячую ванну, чтобы обеспечить достаточный приток крови к ногам. На нижние конечности накладывается жгут на 15 минут. Это поможет разгрузить малый круг кровообращения.
Лечение сердечной астмы проводят только в стационарных условиях. Медикаментозная терапия включает в себя назначение следующих препаратов:
- наркотические анальгетики;
- нитраты;
- нейролептики;
- антигистаминные;
- антигипертензивные.
Помните, что любое лекарство при астме следует принимать только по рекомендации врача и в обозначенной им дозировке.
Лечение народными средствами
По рекомендации врача и если позволяет состояние здоровья больного, лечение может проводиться в домашних условиях. Народные средства также следует применять только по рекомендации врача. Обусловлено это тем, что большинство таких средств не проверены, у больного может быть индивидуальная непереносимость некоторых ингредиентов.
Народные средства следует рассматривать как профилактические, а не в качестве основного курса лечения. Если же было принято решение о лечении в домашних условиях народными средствами, то лучше использовать настой из имбиря. Неплохо помогают в этом случае ингаляции с парами отварного картофеля.
Стоит отметить, что лечение сердечной астмы в домашних условиях недопустимо, так как это может привести к смерти пациента. Это заболевание является чрезвычайно опасным, поэтому лечить его нужно только в стационарных условиях.
Профилактика
Профилактики как таковой для предотвращения астмы, нет. Но можно свести к минимуму частоту приступов. Для этого следует применять на практике такие правила:
- регулярно проводить влажную уборку помещений, без использования моющих средств с запахом;
- книжные шкафы должны быть закрыты;
- если в доме есть домашние животные, то следует проводить регулярную дезинфекцию;
- постельное белье не должно содержать пуха, перьев. Лучше заменить его на синтетическое;
- в помещении должно быть минимум ткани и штор;
- всегда под рукой должен быть ингалятор для купирования приступа;
- вовремя лечить заболевания внутренних органов инфекционной и неинфекционной природы.
Применение таких несложных правил поможет существенно снизить частоту приступов и значительно облегчить жизнедеятельность человека. Но, следует понимать, что такого образа жизни человеку нужно придерживаться всю жизнь. Полностью этот недуг вылечить невозможно.
Source: SimptoMer.ru
Читайте также
Вид: