Принципы лечения пациентов с хроническим бронхитом
Дыхательная система >>>> Принципы лечения хронического бронхита

Под хроническим бронхитом понимают процесс воспаления слизистой оболочки стенки бронхов с перестройкой функции секрета слизистой оболочки, склеротическими изменениями (замена ткани бронха на соединительную ткань) бронхиальной стенки. На поздних стадиях заболевания может развиться атрофия слизистого слоя бронхов.
Причины возникновения хронического бронхита различны, начиная от плохо леченого острого бронхита и до вдыхания вредных пылевых смесей, газов, дыма, паров химических соединений. Часто такой вид бронхита возникает у людей, работающих во вредной атмосфере производства. Бывает, что хронический бронхит появляется как осложнение при болезнях верхних дыхательных путей: хронических тонзиллитах, синуситах, трахеитах, а также при застойных явлениях в малом круге кровообращения, например в случае сердечной недостаточности. Статистические данные говорят о том, что в последние годы наметилась тенденция к увеличению количества заболевших этим серьезным заболеванием.
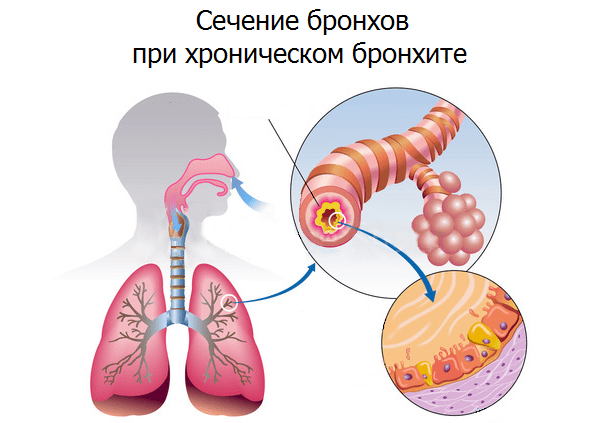
Диагноз «хронический бронхит» ставят тем людям, у которых в течение двух лет наблюдается кашель (продолжающийся не меньше, чем три месяца в год). Но при этом проводят дифференцировку с другими заболеваниями дыхательных путей (бронхиальной астмой, пневмонией, туберкулезом) и исключают их. Характерной особенностью является длительное течение болезни и периодические обострения. Обострение хронического бронхита могут вызвать бактериальные и вирусные инфекции.
Симптомы хронического бронхита — это сухой и влажный кашель (чаще всего приступообразный) с отделением небольшого количества мокроты, отдышка, а также нарушения бронхиальной проходимости и вентиляции легких. При нарастании болезненной симптоматики выделение мокроты усиливается и меняется ее качество: от слизистой к слизисто – гнойной. Меняется общее состояние здоровья: появляется повышенная утомляемость, слабость, потливость, боли в мышцах груди и брюшного отдела, температура бывает нормальная или субфебрильной (37 — 37,5). На этом фоне может развиваться бронхоспазм.
Различают две формы хронического бронхита:
Необструктивный бронхит (или проксимальный), характерными симптомами которого считаются кашель с отделением слизистой и слизисто- гнойной мокроты, выслушиваются свистящие хрипы.
Обструктивный бронхит (или дистальный) – это чрезвычайно серьезное нарушение функции бронхов, ведет к опасным осложнениям не только дыхательной системы (бронхоспазм, острая или хроническая легочная недостаточность), но и существенно нарушает функции сердечно – сосудистой системы (развивается синдром хронического легочного сердца). Характерные симптомы обструктивного бронхита — это отдышка при ходьбе, физических нагрузках, кашель со слизисто – гнойной мокротой, выслушиваются свистящие хрипы при глубоком дыхании, которые нарастают по мере развития заболевания, появляется цианоз (посинение красной каймы губ или кожных покровов).
Лечение хронического бронхита должно преследовать несколько целей:
- Купирование неотложных состояний
- Мероприятия по замедлению формирования синдрома легочной недостаточности и легочного сердца
- Восстановление проходимости бронхов
Лечение обострений хронического бронхита проводится в двух направлениях:
Антибактериальная терапия проводится только после бронхоскопии, смывов, биопсии слизистой бронхов и посева на микрофлору для определения чувствительности к антибиотикам.
По данным последних исследований запрещено назначение антибиотиков в виде ингаляций для лечения, а также использование антибиотиков для профилактики этого заболевания, так как это приводит к формированию резистентности бактерий (устойчивости) и дает толчок развитию грибковой инфекции.
Антибиотики подбирают с учетом нескольких факторов:
- гнойные выделения при кашле
- наличие бактерий, наиболее часто вызывающих обострение болезни (Н. influenzae, Str. pneumoniae, Bronchamella catarrahalis и другие)
- концентрация штаммов в бактериальном секрете должна быть высокой
- препарат должен обладать как можно меньшей токсичностью и аллергенностью
Противокашлевая терапия (отхаркивающая и разжижающая мокроту):
- Назначают отхаркивающие и бронхорасширяющие средства.
- При бронхоспазме применяют бронходилаторы (атровент, беродуал, теофилин), а при их неэффективности назначают глюкокортикостероиды.
- Массаж грудной клетки, гимнастика дыхательных мышц, физиопроцедуры (ингаляции, электрофорез, ультрафиолетовое облучение грудной клетки).
Профилактика обострений хронического бронхита.
- Отказ от курения.
- Дробное питание, исключающее переедание — позволяет диафрагме не подниматься высоко, что уменьшает амплитуду дыхания и соответственно отдышку.
- Физические тренировки дыхательных мышц.
- Фитотерапия с использованием растительных препаратов отхаркивающего действия, чтобы избежать застойных явлений в бронхах.
- Прогулки и отдых в хвойных лесах (фитонциды, источаемые хвоей сосен и елей, оказывают антисептическое действие и снимают спазм бронхов).
- Морской воздух также обладает спазмолитическим действием.
- Ингаляции с изотоническим и гипертоническим растворами хлорида натрия, натрия гидрокарбоната плюс несколько капель ментола.
- Масляные ингаляции с использованием миндального, облепихового, оливкового, эвкалиптового масел (такие ингаляции противопоказаны работающим в пыльной атмосфере, так как частицы пыли слипаются с каплями масла и закупоривают просветы в бронхах).
Добиться полного выздоровления невозможно, особенно при варианте обструктивного бронхита в комплексе с легочной гипертензией и дыхательной недостаточностью, но возможно поддерживать состояние организма на оптимальном уровне и улучшить качество жизни. Необходимо помнить, что хронический бронхит – это заболевание, несвоевременное лечение которого может стоить жизни.
Источник
В статье представлены практические рекомендации по определению конкретного клинического варианта хронического бронхита и подбора индивидуальной терапии.
The paper presents practical guidelines for determination of specific clinical form of chronic bronhitis and analyzes the choice of therapies on an individual basis.
Новиков Ю.К. — проф., доктор мед. наук
Yu.K. Novikov, Prof. MD, Dr. Sci
Хронический бронхит относится к самым распространенным заболеваниям бронхолегочной системы [1,2]. Начинаясь постепенно, протекая многие годы с симптомами, не доставляющими особого беспокойства больным, и не вызывая тревоги у врачей, хронический бронхит приводит к развитию дыхательной недостаточности, легочному сердцу и мучительной гибели больных [3, 4].
Если оставить в стороне терминологические и классификационные споры по поводу хронической обструктивной болезни легких и хронического бронхита,то наиболее важным для практического врача является вопрос о конкретном лечении своего пациента.
Этиотропная терапия как наиболее рациональный вид терапии при хроническом бронхите неосуществима из-за неспецифичности повреждающих слизистую бронхов факторов окружающей внешней среды [2, 3]. Поэтому правильный выбор патогенетического лечения, основанный на диагностике нарушенных механизмов защиты легких, является определяющим в судьбе больного (табл. 1).
Таблица 1. Основные патогенетические механизмы при хроническом бронхите и принципы их коррекции
| Патогенетическое звено | Принцип коррекции |
| Нарушение слизеобразования и слизеотделения | Назначение препаратов, воздействующих на адгезию, вязкость, эластичность мокроты |
| Нарушение цилиарной активности | Назначение препаратов, усиливающих частоту и силу биения ресничек |
| Бронхиальная обструкция | Бронхолитики, муколитики, при необходимости кортикостероиды, системно и в ингаляциях |
| Неспецифическое воспаление | Антиоксиданты |
| Микробное воспаление | Антибиотики системно и антисептики местно в ингаляциях |
| Приобретенная иммунологическая недостаточность | Иммунностимулирующая и при необходимости иммуннозаместительная терапия |
| Легочная гипертензия | Устранение альвеолярной гипоксии за счет восстановления бронхиальной проходимости, кислородотерапия, периферические вазодилататоры |
| Полицитэмия | Гемоделюция, антиагреганты, антикоагулянты |
| Недостаточность кровообращения | Периферические вазодилататоры, сердечные гликозиды, мочегонные |
Клиническая картина заболевания позволяет выделить ведущие патогенетические механизмы и назначить лечение, коррекция которого проводится после получения данных объективного обследования.
Клинические симптомы заболевания в виде кашля, мокроты и в той или иной степени выраженности одышки являются следствием мукоцилиарной недостаточности. Морфологическим эквивалентом которой является метаплазия бронхиального эпителия: изменение соотношения реснитчатые/бокаловидные клетки в пользу бокаловидных, гипертрофия бокаловидных клеток и подслизистых желез, атрофия ресничек и появление нехарактерного для бронхов эпителия. Поэтому рекомендуемая базисная терапия хронического бронхита включает в себя назначение следующих препаратов:
– муколитики (с учетом особенностей их действия): а) препараты преимущественно влияющие на адгезию и синтез сурфактанта (лазольван, бромгексин) в суточной дозе 80 – 90 мг; б) препараты, преимущественно влияющие на вязкость и эластичность (ацетилцистеин), обладающие антиоксидантной активностью в суточной дозе 600 мг [5]; в) препараты, преимущественно влияющие на синтез слизи (карбоцистеин) в суточной дозе 1500 – 2250 мг.
Таблица 2. Клинические проявления и лечение хронического бронхита
| Клинические проявления | Лечение |
| Кашель периодический, чаще в осенне- весенний период с умеренным количеством 80 – 100 мг/сут, ацетилцистеина 600 мг/сут, ипратропиума Светлой мокроты, которая часто заглатывается, что расценивается как ее отсутствие. Отсутствие инфекционных обострений и одышки | Предсезонно назначение лазольвана, бромгексина бромида 4 ингаляции в сутки, антиоксиданты (аскорбиновая кислота 2 г/сут, рутин 2 г/сут) |
| Появление инфекционных обострений с катаральными проявлениями и/или с гнойной, слизисто-гнойной мокротой, интоксикацией | Базисная терапия круглогодично, меняются только дозы и частота приема препаратов. Назначение антибиотиков чаще макролидного ряда (эритромицин, азитромицин, спирамицин, кларитромицин, мидекамицин и др.), антисептиков в ингаляциях. При стихании инфекционного обострения и/или предсезонно проведение иммунотера- пии препаратами тимуса (при катаральном воспалении), вакцинами (бронховакс, бронхомунал, рибомунил), бактериальными мукополисахаридами (пирогенал, продигиозан) |
| Присоединение симптомов бронхиальной обструкции: одышка, свистящие, жужжащие сухие хрипы, часто выходящие на первое место в клинической картине заболевания | Базисная терапия круглогодично. При обострении интенсификация терапии: бронхолитики через небулайзер, муколитики в таблетках и ингаляционно, сочетание муколитиков, кортикостероиды энтерально, парентерально и ингаляционно в зависимости от тяжести обструкции. Санационные бронхоскопии при неэффективности консервативных мероприятий |
| При симптомах дыхательной недостаточности и сопровождающих ее симптомах легочной гипертензии (тахипноэ, диффузный цианоз, расстройства сферы сознания, акцент и раздвоение 2-го тона на легочной артерии) | Продолжение базисной и восстанавливающей бронхиальную проходимость терапии. Периферические вазодилататоры (блокаторы кальциевых каналов, нитраты, блокаторы АПФ). Проведение кислородотерапии для устранения альвеолярной гипоксии и гипоксемии |
| При подтвержденных анализом крови симптомах полицитемии и эритроцитоза(багровые кожные покровы и слизистые) | Кровопускания по 300 – 500 мл или гемодилюция с заменой объема крови реополиглюкином, прямые антикоагулянты и антиагреганты до нормализации анализов крови |
| При симптомах легочного сердца и недостаточности кровообращения по большому кругу (акроцианоз, набухание шейных вен, увеличение печени и появление периферических отеков) | Проведение базисной и терапии восстанавливающей бронхиальную проходимость в полном объеме, кислородотерапия, антибактериальная терапия. Периферические вазодилататоры, сердечные гликозиды и мочегонные препараты |
Все препараты этой группы влияют на вязкость, эластичность, адгезию, но имеют особенности, на которых сделан акцент, необходимый при их выборе или сочетании.
– бронхолитики (применяемые в данном случае как препараты, воздействующие на цилиарную активность):
а) ипратропиум бромид 1 – 2 ингаляции 4 раза в сутки; б) сальбутамол 1 – 2 ингаляции в сутки; в) теофиллины длительного действия в суточной дозе 300 – 400 мг.
Дозы указаны для базисного лечения без бронхиальной обструкции. При наличии бронхообструктивного синдрома дозы препаратов увеличиваются. В табл. 2 представлены варианты клинико-патологического лечения хронического бронхита.
Выделение патогенетических особенностей при хроническом бронхите позволяет составить индивидуальный «портрет» конкретного клинического варианта болезни и подобрать индивидуальную терапию, основанную на принципиальных положениях о данной нозологии. Выбор конкретного препарата из группы бронхолитиков, муколитиков, антибиотиков, противовоспалительных и иммуномодулирующих средств может быть регламентирован схемами, но в значительной степени зависит от профессионализма врача, его знаний и умения пользоваться современными лекарствами.
Литература:
1. Палеев Н.Р. и др. Хронические неспецифические заболевания легких. М.: Медицина.1985.
2. Brewis RA. Lecture notes on respiratory disease.1988.
3. Болезни органов дыхания.Т. 3. М.: Медицина. 1990.
4. Postma DS. COPD (diagnosis and treatment).1996.
5. Antioxidant therapy in patients with COPD: The Rationale for the Bronchus Trial. P news. 2, 1997.
Источник

Лекция
Тема: Сестринский уход при бронхитах у детей.
ОСТРЫЙ БРОНХИТ
Острый бронхит— это воспалительный процесс, локализующийся в слизистой оболочке бронхиального дерева, сопровождающийся выделением слизи.
Поражение бронхов часто сочетается с воспалением слизистой оболочки трахеи, что приводит к развитию трахеобронхита. Иногда при бронхите поражаются мелкие бронхи и бронхиолы, что клинически протекает с явлениями бронхиолита или бронхопневмонии.
Развитию бронхита часто предшествуют:
- вирусные инфекции (грипп, парагрипп, респираторно-синцитиальная и риновирусная инфекция и др.);
- бактериальная инфекция (пневмококки, стафилококки, гемофильная палочка и др.);
- хламидиоз, микоплазменная и цитомегаловирусная инфекции (особенно часто в последнее время).
Факторы риска развития бронхита:
- охлаждение (влажные, холодные климатические условия);
- неблагоприятная экологическая обстановка (загрязнение окружающей среды токсичными газами и прочими»вредными веществами);
- пищевая, лекарственная, бытовая аллергия;
- хронические очаги инфекции;
- снижение иммунитета;
- пассивное курение.
Механизм развития бронхита.
Для всех форм бронхита характерно наличие признаков воспаления бронхиального дерева (без поражения легочной ткани), отек слизистой оболочки, скопление патологического секрета в просвете бронхов и развитие бронхоспазма, приводящего к нарушению бронхиальной проходимости.
Основные клинические проявления острого бронхита.
Начальные признаки:
- повышение температуры в течение нескольких дней;
- катаральные явления со стороны носоглотки и зева (гиперемия, насморк, першение в горле);
- неприятные ощущения за грудиной.
Основные признаки острого бронхита:
- умеренно выраженные симптомы интоксикации, фебрильная температура;
- в начальном периоде — кашель без выделения мокроты, сухой, надрывистый, болезненный, усиливающийся по ночам;
- с 5-го дня — кашель становится влажным с отделением слизистой мокроты, обычно, мокрота вязкая, беловато-желтоватого цвета, иногда гнойная, а при сильном кашле может быть с прожилками крови;
- дети раннего возраста откашливаемую мокроту проглатывают, поэтому нередко она выводится у них с рвотой;
- • в легких прослушиваются сначала сухие хрипы, затем они приобретают влажный характер (среднепузырчатые).
Возникновение мелкопузырчатых хрипов, особенно у маленьких детей, при наличии одышки является первым предвестником перехода воспалительного процесса на альвеолы и развития пневмонии.
Острый бронхит может возникать как осложнение какой-либо инфекции (гриппа, кори, коклюша), в этих случаях симптомы его тесно связаны с проявлением основного заболевания.
Особенности течения острого бронхита у новорожденных и детей раннего возраста.
У новорожденных и детей раннего возраста бронхит сопровождается отеком слизистых оболочек, гиперпродукцией вязкого секрета, сокращением гладкой мускулатуры бронхов, что часто приводит к бронхиальной обструкции. Возникшая бронхиальная обструкция, как правило, вызывает быстрое развитие дыхательной недостаточности.
Основные принципы лечения острого бронхита.
- Постельный режим на период лихорадки, в дальнейшем щадящий с удлиненным сном.
- Бронходилататоры: эуфиллин, солутан, бронхолитин, бронхикум, бронхосан и др.
- Противокашлевые средства: либексин, тусупрекс, паксиладин, тусин, фалиминт, колдрекс.
- Муколитики: мукалтин, мукодин, мукосол, мукофальк, отвары грудного сбора.
- Ингаляции с муколитиками, бронхолитиками и протеолитическими ферментами.
- Антибактериальная терапия проводится при затяжном и рецидивирующем течении бронхитов и детям раннего возраста.
- Витаминотерапия.
- Антигистаминные препараты при аллергических проявлениях.
- Отвлекающая терапия: горчичники, горчичные, обертывания, согревающие компрессы.
- Физиотерапия: УВЧ, электрофорез с иодидом калия на грудную клетку.
Профилактика острого бронхита:
- Предупреждение острых респираторных инфекций.
- Своевременное и последовательное лечение заболеваний верхних дыхательных путей.
- Регулярная санация хронических очагов инфекции.
- Проведение курсов общеукрепляющей терапии, закаливающих процедур.
Прогноз. При острых бронхитах, в основном, благоприятный (в детском возрасте переход бронхита в хронические формы встречается редко). При рецидивирующих бронхитах появляется высокий риск развития бронхиальной астмы или хронической пневмонии.
ОБСТРУКТИВНЫЙ БРОНХИТ
Обструктивный бронхит характеризуется тем. Что воспаление слизистой оболочки сопровождается сужением, обструкцией дыхательных путей. Это происходит за счёт отёка и гиперсекреции слизи или развития бронхоспазма.
Начинается с появлением признаков респираторной инфекции, подъёма температуры. Появления кашля.
Быстро появляется одышка с участием вспомогательной мускулатуры в акте дыхания. ЧД 50-60 в минуту.
Перкуторно: коробочный оттенок звука, наличие сегментарных ателектазов.
Аускультативно: удлинение и усиление выдоха. Экспираторная одышка. На выдохе выслушиваются сухие свистящие хрипы. Могут выслушиваться мелкопузырчатые и крупнопузырчатые хрипы.
В общем анализе крови: может быть небольшой лейкоцитоз, лимфоцитоз, ускоренное СОЭ.
На рентгенограмме:усиление лёгочного рисунка, инфильтративных теней нет.
ОСТРЫЙ БРОНХИОЛИТ
Острый бронхиолитразвивается вследствие воспалительной обструкции мелких дыхательных путей.
Заболевают, в основном, дети первых 2 лет жизни, причем самый высокий уровень заболеваемости приходится на первое полугодие жизни. Регистрируется заболевание чаще в зимне-весенний период.
Острый бронхиолит — это вирусное заболевание, возбудителями его являются:
- респираторный синцитиальный вирус (более чем в 50% случаев);
- вирус парагриппа;
- аденовирусы (вызывают облитерирующий бронхиолит с синдромом односторонней повышенной воздушности легкого — эмфиземы);
- микоплазмы и др.
Источник вирусной инфекции. Один из членов семьи с незначительными проявлениями респираторной инфекции.
Механизм развития бронхиолита. Воспаление нижних отделов дыхательных путей протекает с выраженным отеком слизистой, скоплением слизи в бронхиолах, вследствие этого уменьшается их просвет и создается сопротивление току воздуха. Возникшая обструкция бронхиол быстро приводит к развитию дыхательной недостаточности.
В большинстве случаев в анамнезе заболевшего ребенка есть указание на контакт со старшими детьми или взрослыми, за неделю до этого, перенесшими респираторную инфекцию.
Основные клинические признаки острого бронхиолита:
- симптомы интоксикации: повышение температуры тела до 38-39°С, вялость, слабость, ребенок становится раздражительным, плаксивым, аппетит понижен, кормление из груди или бутылочки затруднено (учащенное дыхание мешает ребенку сосать и глотать);
- катаральные явления со стороны носоглотки: серозное отделяемое из носа;
- со стороны органов дыхания: пароксизмальный свистящий кашель, учащенное дыхание 60-80 в 1 минуту, в легких выслушиваются рассеянные влажные хрипы, а при возникновении полной обструкции бронхиол, дыхание прослушивается с трудом;
- быстро нарастает дыхательная недостаточность:
- цианоз, раздувание крыльев носа, включение в акт дыхания дополнительной мускулатуры (втяжение межреберных промежутков и подреберных областей);
- печень и селезенка выступают из-под края реберной дуги (из-за смещения диафрагмы вниз переполненными воздухом легкими);
- изменения в периферической крови: умеренный лейкоцитоз, ускоренное СОЭ.
Основные принципы лечения. Первоочередная цель: коррекция дыхательной недостаточности.
- Госпитализации подлежат новорожденные и дети с тяжелым течением болезни, с угрозой развития осложнений.
- Парентеральное введение жидкости: показано введение 10% раствора глюкозы, витамина С, 4% раствора натрия бикарбоната — 4-5 мл/кг массы (при респираторном ацидозе равновесие электролитов и рН крови должно быть выравнено).
- Оксигенотерапия с целью устранения гипоксии.
- Этиотропная терапия — противовирусные препараты: рибавирин или виразол, афлубин, гриппферон.
- Отхаркивающие средства: бронхикум сироп от кашля, флюмуцил, бронкатар, бромгексин, бронхосан.
- Ингаляции с муколитиками, бронхолитиками. С помощью небулайзера (беротек, сальбутамол, беродуал)
- В/в эуфиллин, преднизалон, спазмолитики. Ингаляционно пульмикорт.
- При аллергических реакциях антигистаминные препараты.
- Витаминотерапия.
- Отвлекающая терапия: горчичники, горчичные обертывания, согревающие компрессы, втирание в кожу грудной клетки мази пульмекс-беби (осторожно у аллергиков).
- Физиотерапия: УВЧ, электрофорез с иодидом калия на грудную клетку, озокеритовые «сапожки».
- Постуральный дренаж, вибрационный массаж.
- Антибиотики не имеют терапевтической ценности, поскольку бронхиолит относится к вирусным заболеваниям, за исключением случаев присоединения вторичной бактериальной пневмонии.
Профилактика острого бронхиолита:
- Предупреждение контакта с больными вирусной инфекцией.
- Рациональное питание детей раннего возраста, борьба за грудное вскармливание.
- Своевременная профилактика заболевания при контакте ребенка раннего возраста с больными вирусной инфекцией (противовирусными препаратами, иммуномодуляторами).
Дата добавления: 2017-04-04; просмотров: 862 | Нарушение авторских прав | Изречения для студентов
Читайте также:
Рекомендуемый контект:
Поиск на сайте:
© 2015-2020 lektsii.org — Контакты — Последнее добавление
Источник


