Постгеморрагической анемии мазки крови
Температурные
кривые — графическое изображение
колебаний температуры при каждодневном
измерении. Температурные кривые дают
наглядное представление о характере
лихорадки (см.), имеют нередко существенное
диагностическое и прогностическое
значение.
Виды кривых позволяют
выделить следующие типы
лихорадки.
1. При постоянной лихорадке
(febris continua) температура тела обычно
высокая, в пределах 39°, держится в течение
нескольких дней или недель с колебаниями
в пределах 1°. Встречается при острых
инфекционных заболеваниях: сыпной
тиф, крупозная пневмония и др. (рис.
1).
2. Послабляющая, или ремиттирующая,
лихорадка (febris remittens) характеризуется
значительными суточными колебаниями
температуры тела (до 2° и более), встречается
при гнойных заболеваниях (рис. 2).
3.
Перемежающаяся, или интермиттирующая,
лихорадка (febris intermittens) характеризуется
резким подъемом температуры тела до
39—40° и больше и спадом в короткий срок
до нормальных и даже субнормальных
цифр; через 1—2—3 дня такой же подъем и
спад повторяются. Характерна для малярии
(рис. 3).
4. Гектическая, или истощающая,
лихорадка (febris hectica) характеризуется
большими суточными колебаниями
температуры тела (свыше 3°) и резким
падением ее до нормальных и субнормальных
цифр, причем колебания температуры
большие, чем при ремиттирующей лихорадке;
наблюдается при септических состояниях
и тяжелых формах туберкулеза (рис. 4).
5.
Возвратная лихорадка (febris recurrens).
Температура тела повышается сразу до
высоких цифр, держится на этих значениях
несколько дней, снижается затем до
нормы. Через некоторое время лихорадка
возвращается и вновь
сменяетсяремиссией (лихорадочных
приступов бывает несколько, до 4—5).
Такой тип лихорадки
характерен для некоторых спирохетозов (возвратный
тиф и др.) (рис. 5).
6. Волнообразная
лихорадка (febris undulans). Постепенное изо
дня в день повышение температуры с
аналогичным характером снижения. Может
быть несколько волн подъема и снижения
температуры, отличается от возвратной
лихорадки постепенным нарастанием и
спадением температуры. Встречается
прибруцеллезе и
некоторых других заболеваниях (рис.
6).
7. Извращенная лихорадка (febris in
versa). Утренняя температура выше вечерней,
встречается при туберкулезе,
затяжном сепсисе,
прогностически неблагоприятна.
8.
Неправильная лихорадка встречается
наиболее часто. Суточные колебания
температуры тела разнообразны,
длительность не определяется. Наблюдается
приревматизме,
пневмониях, дизентерии, гриппе (рис.
7).
По температурным кривым различают
3 периода лихорадки.
1. Начальный период,
или стадия нарастания температуры
(stadium incrementi). В зависимости от характера
заболевания этот период может быть
очень коротким и измеряться часами,
обычно сопровождаясь ознобом (например,
при малярии, крупозной пневмонии),
или растягиваться на продолжительный
срок до нескольких дней (например, при
брюшном тифе).
2. Стадия разгара лихорадки
(fastigium или acme). Длится от нескольких часов
до многих дней.
3. Стадия снижения
температуры. Быстрое падение температуры
называется кризисом (малярия, крупозное
воспаление легких, сыпной тиф; рис. 8);
постепенное снижение называется лизисом
(брюшной
тиф и др.; рис. 9).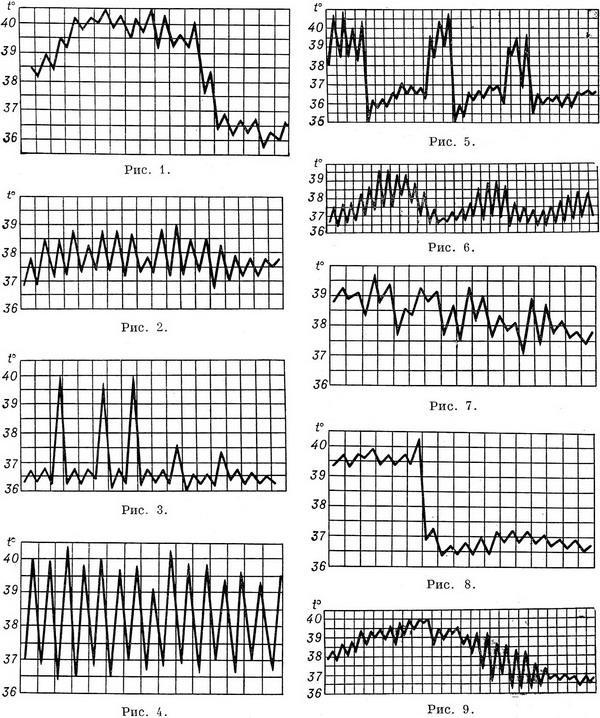
Рис
1—9. Различные виды температурных кривых.
Рис 1—7 Лихорадки: рис. 1 — постоянная;
рис. 2 — послабляющая; рис. 3— перемежающаяся;
рис. 4. — гектическая; рис. 5 — возвратная;
рис 6 — волнообразная; рис. 7 — неправильная.
Рис. 8. Кризис. Рис. 9. Лизис.
При
критическом снижении температуры
наблюдается обильное потоотделение,
нередко падение сосудистого тонуса и
резкая адинамия.
Картина
крови при острой постгеморрагической
анемии претерпевает изменения в
зависимости от времени, прошедшего
после кровопотери. С учетом этого можно
выделить три периода, каждый из которых
характеризуется определенной картиной
периферической крови.
I. Первые
несколько часов после острой кровопотери.
В этот период времени уменьшается общий
объем крови, а также общее количество
эритроцитов в организме. Однако в единице
объема крови содержание эритроцитов и
концентрация гемоглобина не меняются.
Это объясняется тем, что сразу же после
кровопотери срабатывают срочные
компенсаторные реакции, направленные
на уменьшение объема сосудистого русла,
и еще недостаточно выражены реакции,
направленные на восполнение объема
циркулирующей крови (переход жидкости
из тканей в кровь).
II. Период
времени от нескольких часов до нескольких
суток после острой кровопотери. В
результате перехода жидкости из
интерсти-циального пространства в
кровеносные сосуды происходит разведение
крови (гемодилюция). Как результат,
уменьшается количество эритроцитов и
гемоглобина в единице объема крови,
падает гематокрит. Цветовой показатель
остается без изменений (нормохромная
анемия). Качественные изменения
эритроцитов в мазке крови еще не
обнаруживаются.
III. Период
времени от нескольких суток до 1-2 недель
после острой кровопотери. Наиболее
характерной чертой картины крови в этот
период является появление большого
количества регенераторных форм
эритроцитов, что связано с усилением
эритропоэза в красном костном мозге.
Поскольку молодые незрелые эритроциты
содержат гемоглобина меньше по сравнению
со зрелыми клетками, цветовой показатель
уменьшается и анемия становится
гипохромной.
Фолиеводефицитная
анемия является одним из видов
мегалобластный анемий. Фолиевая
кислота необходима для
деления созревоющих клеток крови. При
ее дефиците клетки эритроцитарного
ростка ростут, но не могут делится.
Такое
состояние ведет к тому что в костном
мозге находят огромные клетки, не
способные к делению.
Мегалобластные
анемии — группа заболеваний,
характеризующихся мегалобластным
типом кроветворения. Кроме дефицита витамина
В12 и
фолиевой кислоты, мегалобластная анемия
может быть обусловлена дефицитом
витамина С, наследственным дефицитом
некоторых ферментов, гельминтозом,
спру и другими причинами.
В общем
анализе крови снижение
количества эритроцитов,
средний объем (MCV)
их увеличивается до 110 — 160 мкм3,
диаметр эритроцитов больше
10-12 мкм (макроцитоз, мегалоцитоз),
отмечается пойкилоцитоз и анизоцитоз.
В мегалоцитах — тельца
Жолли, кольца Кебота, базофильная
зернистость. Отмечается
ретикулопения, снижение
числа лейкоцитов и тромбоцитов.
Относительный лимфоцитоз в
анализе крови — особенность этой анемии (в
отличие от раковой анемии). Цветной
показатель выше 1,1. СОЭ увеличена при
выраженной анемии.
В
мазках крови при фолиеводефицитной
анемии выявляется гиперсегментация
ядер гранулоцитов (число
сегментов достигает 6 — 8, в норме же менее
5). В начале заболевания или в период
ремиссии содержание эритроцитов
игемоглобина может
быть близким к норме. Появление большого
числаретикулоцитов в
крови — признак приближающейся
ремиссии.
Анализ
мочи при фолиеводефицитной
анемии без изменений, при развитии
гемолиза появляется уробилин.
В биохимическом
анализе крови повышается
уровень билирубина за
счет неконъюгированной фракции, ферритина,
активность ЛДГ1,
и ЛДГ2, существенно снижается
содержание витамина
В12 (норма
200 — 800 пг/мл) и умеренно —гаптоглобина.
Особенностями
лабораторных показателей при
фолиеводефицитной анемии являются:
—
нормальное содержание витамина В12 в
крови,
—
снижение уровня фолиевой
кислоты в сыворотке
и эритроцитах,
—
нормальная кислотность желудочного
сока (отсутствие атрофического
гастрита).
Тест
с ализариновым красным при фолиеводефицитной
анемии отрицательный (мегалобласты в
отличие от В12-дефицитной анемии
не окрашиваются).
Для
диагностики фолиеводефицитной анемии
используется тест с
гистидином(выведение форминглутаминовой
кислоты многократно увеличивается).
Гемолитическая
анемия — большая группа заболеваний,
которые характеризуются повышенным
разрушением и укорочением жизни эритроцитов.
Классификация гемолитических анемий:
1. Наследственные
гемолитические анемии:
а)
связанные с нарушением структуры
мембраны эритроцитов (микросфероцитарная
анемия Минковского-Шаффара, овалоцитоз,
акатоцитоз);
б) связанные с дефицитом
ферментов в эритроцитах;
в) связанные
с нарушением синтеза гемоглобина
(серповидноклеточная анемия,
гемоглобинозы, талассемия).
2. Приобретенные
гемолитические анемии.
3. Аутоиммунные
и иммунные
анемии.
В
зависимости от локализации процесса
различают анемии,
возникающие в результате действия
внутриклеточных факторов (обычно
наследственных) и внеклеточных факторов
(приобретенных).
К
первым относятся аномалии мембран
эритроцитов, гемоглобина и ферментов,
ко вторым — иммунные, лекарственные
анемии, пароксизмальная
ночная гемоглобинурия и
другие формы.
Главное
проявление гемолитических анемий —
гемолитический синдром, который
имеет место при всех формах заболевания.
Основные
проявления гемолитического синдрома
в анализах:
1. общий
анализ крови — нормохромная
анемия, ретикулоцитоз,
присутствие нормоцитов (ядросодержащих
эритроидных клеток).
2. анализ
мочи — появление уробилина и
отсутствие в моче билирубина.
3. биохимический
анализ крови — повышается
содержание непрямогобилирубина,
снижается уровень гаптоглобина,
укорачивается время жизни эритроцитов,
повышается содержание сывороточного железа.
4.
в анализе костного мозга — раздражение
эритроцитарного ростка.
5.
в анализе
кала — увеличение содержания
стеркобилина (цвет кала темный). Вместе
с тем, при отдельных формах гемолитической
анемии выявляются свойственные им
другие изменения лабораторных
показателей.
Анемия
—
патологический процесс, характеризующийся
уменьшением содержания гемоглобина и
(или) количества эритроцитов в единице
объема крови в сочетании с изменением
их качества.
Патогенетическая
классификация анемий:
1.
Анемии вследствие потери крови
(постгеморрагические, дилюционные):
—
острая постгеморрагическая;
2.
Анемия вследствие нарушения кровообразования
(дизэритропоэтические):
а)
анемия от дефицита гемопоэтических
веществ:
— железодефицитные,
хроническая постгеморрагическая
— В12-фолиеводефицитная,
— дефициты
смешанного типа;
б)
анемия вследствие угнетения или истощения
костного мозга:
-гипопластические
-апластические
3.
Анемия вследствие повышенного
кроворазрушения (гемолитические):
а)
наследственные – мембранопатии ( дефект
оболочки эритроцитов);
гемоглобинопатии;
-ферментопатии
(недостаточность ферментативных систем,
обеспечивающих жиснеспособность
эритроцита);
б)
приобретенные -аутоиммунные,изоиммунные
( в результате образования антител к
эритроцитам );
Для
мазка крови больного острой
постгеморрагической анемией характерен
нормобластический тип кроветворения,
регенеративный сдвиг с появлением
полихромотофильных эритроцитов,
ретикулоцитов (при суправитальной
окраске мазков основными красителями)
и нормоцитов: оксифильных, полихроматофильных,
базофильных.
Мазок
крови больного хронической
постгеморрагической анемией характеризуется
нормобластическим типом кроветворения,
гипохромией, с признаками дегенеративного
сдвига: анизоцитозом и пойкилоцитозом.
Мазок
крови больного В12-фолиеводефицитной
анемией характеризуется мегалобластическим
типом кроветворения, гиперхромией,
признаками дегенеративного сдвига
(анизоцитоз, пойкилоцитоз, в клетках —
тельца Жолли, кольца Кебота).
Мазок
крови больного гемолитической анемией
характеризуется нормобластическим
типом кроветворения: гипо-, изо- или
гиперхромией. Признаки дегенеративного
сдвига: анизоцитоз, пойкилоцитоз,
базофильная пунктуация Признаки
регенеративного сдвига: нормоциты
оксифильные, полихроматофильные,
базофильные и ретикулоциты, обнаруженные
при суправитальной окраске мазка
основными красителями.
Цель:
Изучить количественные и качественные
изменения в системе эритрона
при патологии.
Опыт
1. Подсчет
количества эритроцитов при
постгеморрагической анемии.
Методика:
Постгеморрагическая анемия воспроизводится
у кролика повторным кровопусканием.
Кровь для подсчета эритроцитов набрать
из краевой вены уха кролика после прокола
ее иглой. Кровь набрать в красный меланжер
до метки 0,5 и довести физиологическим
раствором до метки 101. Меланжер встряхивать
в течение 2 мин, на 1/3 содержимое удалить
и заправить сетку камеры Горяева. Подсчет
эритроцитов произвести в 5 расчерченных
больших квадратах по диагонали с
использованием формулы:
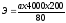

где
а
—
количество эритроцитов в пяти больших
квадратах;
4000
— количество малых квадратов, объем
которых составляет 1 мм3
200
— степень разведения крови;
80
— количество сосчитанных малых квадратов.
Сформулировать
вывод об изменении содержания эритроцитов
при постгеморрагической анемии.
Опыт
2. Подсчет количества ретикулоцитов при
постгеморрагической анемии.
Методика:
Исследуются готовые мазки крови,
окрашенные бриллиант-крезилбау. Мазок
рассмотреть под микроскопом, объектив
иммерсионный, окуляр Х7. Ретикулоциты
отличаются от эритроцитов наличием в
их протоплазме синего цвета сеточки.
Подсчитать 1000 эритроцитов, отметить,
сколько из них ретикулоцитов.
Сделать
вывод о содержании ретикулоцитов при
постгеморрагической анемии.
Подсчет
ретикулоцитов в мазке после окраски их
специальными красителями является на
практике наиболее используемым методом
подсчета количества ретикулоцитов. Это
связано с тем, что метод простой,
достаточно дешевый и не требует
специального дорогостоящего оборудования,
в связи с чем может применяться в любой
клинико-диагностической лаборатории.
Выявление
зернисто-сетчатой субстанции ретикулоцитов
при суправитальной окраске щелочными
красками с дальнейшим подсчетом их в
мазке крови.
Реактивы
Можно
использовать один из следующих красителей:
Насыщенный
раствор бриллиантового крезилового
синего в абсолютном спирте (для
приготовления абсолютного спирта надо
выдержать 96% этанол в нескольких сменах
прокаленного порошка медного купороса).
На 100 мл абсолютного спирта берут 1,2 г
краски.Раствор
азура I: азур I – 1 г, аммония оксалат –
0,4 г, натрия хлорид – 0,8 г, этиловый спирт
96% — 10 мл, дистиллированная вода – 90 мл.
Раствор краски в закрытом флаконе
помещают на 2 – 3 дня в термостат при
37° C и периодически энергично взбалтывают.
Затем охлаждают до комнатной температуры
и фильтруют через бумажный фильтр.
Раствор сохраняют в посуде из темного
стекла. При появлении осадка краску
следует снова профильтровать.Раствор
азура II: азур II – 1 г, натрия цитрат – 5
г, натрия хлорид – 0,4 г, дистиллированная
вода – 45 мл. Раствор оставляют в термостат
при 37° C на 2 суток, периодически помешивая.
Для ускорения растворения краску можно
прогреть на слабом огне в течение 15 –
20 мин, не доводя до кипения. Охлаждают
до комнатной температуры и фильтруют.
Хранят в посуде из темного стекла.
Специальное оборудование
Микроскоп.
Ход определения
Окраску
ретикулоцитов проводят либо на стекле,
либо в пробирке.
Окраска
ретикулоцитов на стекле
При
окраске ретикулоцитов на стекле хорошо
вымытое и обезжиренное предметное
стекло подогревают над пламенем горелки.
Стеклянной палочкой наносят на стекло
каплю одного из перечисленных выше
красителей и готовят мазок из краски
шлифованным стеклом. Стеклографом
маркируют сторону стекла, на которую
нанесен мазок краски. В таком виде стекла
можно заготовить впрок и хранить в сухом
темном месте. Перед проведением анализа
готовят влажную камеру. Обычно для этого
пользуются чашкой Петри с уложенными
по краям валиками смоченной ваты или
фильтровальной бумаги. Наносят каплю
крови на мазок краски, готовят из нее
тонкий мазок и тотчас помещают во влажную
камеру на 3 – 10 мин. Затем высушивают
мазки на воздухе.
Подсчет ретикулоцитов.
Приготовленные
одним из указанных выше способов мазки
микроскопируют с иммерсионным объективом.
В мазке ретикулоциты и эритроциты
окрашены в желтовато-зеленоватый цвет,
зернисто-нитчатая субстанция в
ретикулоцитах – в синий (при окраске
азуром II и бриллиантовым крезиловым
синим) или синевато-фиолетовый цвет
(при окраске азуром I).
Находят
поля зрения, где эритроциты располагаются
раздельно. В этих полях зрения необходимо
подсчитать не менее 1000 эритроцитов и
отметить среди них количество эритроцитов,
содержащих зернисто-нитчатую субстанцию.
Большая точность получается при подсчете
на 2000 – 3000 эритроцитов.
В
связи с тем, что в поле зрения располагается
большое количество эритроцитов, что
затрудняет подсчет, необходимо ограничить
(уменьшить) поле зрения. Для этого можно
воспользоваться либо специальным
окуляром, в котором можно уменьшить
поле зрения до требуемых размеров, либо
воспользоваться специальным «окошком»
(из бумаги вырезают круг диаметром
несколько меньше окуляра, в центре круга
вырезают небольшой ромбик и вставляют
полученное окошко в окуляр).
Количество
подсчитанных ретикулоцитов выражают
на 100 (в процентах) или на 1000 (в промилле)
эритроцитов.
Метод
подсчета количества ретикулоцитов при
помощи люминесцентной микроскопии
отличается простотой и требует немного
времени, более точен по сравнению с
обычным методом, так как при люминесцентной
микроскопии обнаруживаются мельчайшие
зерна сетчато-нитчатого вещества, однако
он возможен только при наличии
люминесцентного микроскопа и специальных
красителей, в связи с чем доступен лишь
немногим лабораториям.
Соседние файлы в предмете Патологическая физиология
- #
- #
- #
- #
- #
- #
Постгеморрагическая анемия – комплекс клинических и гематологических изменений, возникающий вследствие острой или хронической кровопотери. Постгеморрагическая анемия характеризуется бледностью, одышкой, потемнением в глазах, головокружением, гипотермией, артериальной гипотонией; в тяжелых случаях — заторможенностью, нитевидным пульсом, шоком, потерей сознания. Постгеморрагическую анемию диагностируют по данным клинической картины и общего анализа крови; для установления источника кровотечения проводятся инструментальные исследования. При развитии данного состояния необходимо устранение источника кровопотери, проведение трансфузионной и симптоматической терапии.
Общие сведения
Постгеморрагическая анемия – гипогемоглобинемия, развивающаяся вследствие геморрагического синдрома и сопровождающаяся ощутимым снижением объема циркулирующей крови (ОЦК). Постгеморрагическая анемия протекает с эритропенией, но часто без уменьшения концентрации гемоглобина (Hb). В норме уровень общего Hb и объем циркулирующих эритроцитов крови составляет соответственно: у мужчин – не ниже 130 г/л и 29-30 мл/кг веса, у женщин – не ниже 120 г/л и 22-23 мл/кг. Постгеморрагическая анемия может осложнять течение самых различных патологический состояний в хирургии, гематологии, гинекологии, гастроэнтерологии, кардиологии и др. Постгеморрагическая анемия может носить острый или хронический характер. Хроническая форма является вариантом железодефицитной анемии, так как механизм развития и симптомы патологии обусловлены усиливающимся дефицитом железа.
Постгеморрагическая анемия
Причины постгеморрагической анемии
Непосредственной причиной постгеморрагической анемии выступает острая или хроническая потеря крови, возникшая вследствие наружного или внутреннего кровотечения. Острая постгеморрагическая анемия возникает при быстрых, массивных кровопотерях, вызванных обычно механическим повреждением стенок крупных кровеносных сосудов или полостей сердца при различных травмах и хирургических операциях, разрывом стенок сердечных камер в зоне инфаркта, разрывом аневризмы аорты и ветвей легочной артерии, разрывом селезенки, разрывом фаллопиевой трубы при внематочной беременности.
Острая постгеморрагическая анемия характерна для обильных маточных кровотечений (менорагий, метрорагий), может сопровождать течение язвы желудка и 12-перстной кишки. У новорожденных постгеморрагическая анемия может быть вызвана плацентарным кровотечением, родовой травмой.
Хроническая постгеморрагическая анемия обусловлена продолжительными, часто возникающими потерями небольших объемов крови при желудочно-кишечных, геморроидальных, почечных, носовых кровотечениях, нарушениях механизмов свертывания крови (ДВС-синдроме, гемофилии). Опухолевые процессы (рак желудка, рак толстой кишки), протекающие с разрушением тканей и органов, проводят к развитию внутреннего кровотечения и постгеморрагической анемии. Гипогемоглобинемия может быть связана с повышением проницаемости стенок капилляров при лейкозах, лучевой болезни, инфекционно-септических процессах, недостаточности витамина C.
Патогенез постгеморрагической анемии
Основными факторами развития постгеморрагической анемии выступают явления сосудистой недостаточности, гиповолемия с уменьшением общего объема плазмы и циркулирующих форменных элементов, в частности, эритроцитов, осуществляющих транспорт кислорода. Этот процесс сопровождается снижением артериального давления, кровенаполнения внутренних органов и тканей, гипоксемией, гипоксией и ишемией, развитием шока.
Степень выраженности защитно-приспособительных реакций организма определяется объемом, скоростью и источником кровотечения. В раннюю рефлекторно-сосудистую фазу компенсации кровопотери (первые сутки) благодаря возбуждению симпатико-адреналовой системы наблюдается вазоконстрикция и усиление сопротивления периферических сосудов, стабилизация гемодинамики за счет централизации кровообращения с первоочередным кровоснабжением головного мозга и сердца, уменьшение возврата крови к сердцу и сердечного выброса. Концентрация эритроцитов, Hb и гематокрит пока близки к норме («скрытая» анемия).
Вторая гидремическая фаза компенсации (2-3 сутки) сопровождается аутогемодилюцией — поступлением в кровеносное русло тканевой жидкости и восполнением объема плазмы. Усиление секреции катехоламинов и альдостерона надпочечниками, вазопрессина – гипоталамусом способствует стабильности уровня электролитов в плазме крови. Происходит прогрессирующее снижение показателей эритроцитов и Hb (общего и в единице объема), гематокрита; значение цветового показателя в норме (постгеморрагическая нормохромная анемия).
В третью, костномозговую фазу компенсации (4-5 сутки) из-за недостатка железа анемия становится гипохромной, усиливается образование эритропоэтина почками с активацией ретикулоэндотелиальной системы, эритропоэза костного мозга, очагов экстрамедуллярного кроветворения. В красном костном мозге наблюдается гиперплазия эритроидного ростка и увеличение общего числа нормоцитов, в периферической крови — значительное повышение количества молодых форм эритроцитов (ретикулоцитов) и лейкоцитов. Уровни Hb, эритроцитов и гематокрит понижены. Нормализация уровня эритроцитов и Hb при отсутствии дальнейшей кровопотери происходит через 2-3 недели. При массивной или длительной кровопотере постгеморрагическая анемия приобретает гипорегенеративный характер, при истощении адаптационных систем организма развивается шок.
Симптомы постгеморрагической анемии
Клинические признаки постгеморрагической анемии однотипны вне зависимости от причины кровопотери, определяются ее объемом и длительностью.
В первые сутки после острой кровопотери у пациентов отмечается резкая слабость, бледный оттенок кожи и слизистых, одышка, потемнение и мелькание мушек в глазах, головокружение, шум в ушах, пересыхание во рту, снижение температуры тела (особенно, конечностей), холодный пот. Пульс становится частым и слабым, появляется артериальная гипотония. Следствием геморрагического синдрома является малокровие внутренних органов, жировая дистрофия миокарда, печени, ЦНС и других органов. Дети, особенно новорожденные и 1-го года жизни, кровопотерю переносят намного тяжелее, чем взрослые пациенты.
Постгеморрагическая анемия при массивной и быстрой кровопотере сопровождается геморрагическим коллапсом, резким падением артериального давления, нитевидным аритмичным пульсом, адинамией и заторможенностью, учащенным поверхностным дыханием с возможным развитием рвоты, судорог, потерей сознания. Если давление падает до критического уровня, вызывая острое нарушение кровоснабжения и гипоксию органов и систем, смерть наступает от паралича дыхательного центра и остановки сердца.
Медленно развивающаяся постгеморрагическая анемия характеризуется менее выраженными проявлениями, так как успевает частично компенсироваться за счет адаптационных механизмов.
Диагностика постгеморрагической анемии
Диагностика постгеморрагической анемии проводится по данным клинической картины, лабораторных и инструментальных исследований (общего и биохимического анализов крови и мочи, ЭКГ, УЗ-диагностики, пункции костного мозга, трепанобиопсии). При осмотре пациента с острой постгеморрагической анемией обращает внимание гипотония, частое дыхание, слабый аритмичный пульс, тахикардия, приглушенность сердечных тонов, небольшой систолический шум на верхушке сердца.
В крови — абсолютное снижение эритроцитарной массы; при продолжающейся кровопотере наблюдается прогрессирующее равномерное падение содержания Hb и эритроцитов. При умеренной кровопотере гематологические признаки постгеморрагической анемии обнаруживается только на 2-4 сутки. Обязателен контроль диуреза, уровня тромбоцитов, электролитов и азотистых продуктов в крови, АД и ОЦК.
При острой постгеморрагической анемии нет необходимости в исследовании костного мозга, его проводят при трудно диагностируемых кровопотерях. В образцах костномозговой пункции признаками анемии являются повышение активности красного костного мозга, в препаратах трепанобиопсии – замещение жировой ткани костного мозга красным кроветворным мозгом.
При диагностике внутренних кровотечений показателен синдром острого малокровия и лабораторные данные. В селезенке, печени, лимфоузлах выявляются очаги экстрамедуллярного кроветворения, указывающие на повышенную нагрузку на гемопоэтическую систему; в крови — транзиторное понижение уровня железа, небольшое увеличение АлТ.
Для выявления и устранения источника кровопотери больные нуждаются в консультациях гематолога, хирурга, гинеколога, гастроэнтеролога и других специалистов; проведении УЗИ органов брюшной полости и малого таза, ФГДС и пр. ЭКГ при постгеморрагической анемии может демонстрировать снижение амплитуды Т-зубца в стандартном и грудном отведении.
Лечение и прогноз постгеморрагической анемии
Первостепенным в лечении постгеморрагической анемии является установление источника кровотечения и его немедленная ликвидация за счет перевязки и ушивания сосудов, резекции и ушивания поврежденных органов и тканей, повышения свертываемости крови и т. д.
Для восстановления ОЦК и снижения степени гемодинамических нарушений по наблюдением трансфузиолога проводится неотложное переливание консервированной крови, кровезаменителей, плазмы и плазмозаменителей. При незначительном, но продолжительном кровотечении трансфузия цельной крови или плазмы показана в небольших гемостатических дозах. При значительной потере ОЦК трансфузии должны выполняться в дозах, превышающих кровопотерю на 20-30%. Тяжелая постгеморрагическая анемия лечится переливаниями больших доз крови («трансплантация крови»). В период коллапса гемотрансфузии дополняют гипертоническими кровозамещающими растворами.
После восстановления ОЦК проводится коррекция качественного состава крови – восполнение ее компонентов: эритроцитов, лейкоцитов, тромбоцитов. При большой одномоментной кровопотере и остановившемся кровотечении необходимы массивные дозы эритроцитарной массы (> 500 мл). Об эффективности гемотрансфузий судят по повышению АД, гематологическим сдвигам.
Также необходимо введение белковых и электролитных растворов (альбумина, физ. раствора, глюкозы), восстанавливающих водно-солевой баланс. В лечении постгеморрагической анемии используются препараты железа, витамины группы B. Назначается симптоматическая терапия, направленная на нормализацию функциональных нарушений со стороны сердечно-сосудистой и дыхательной систем, печени, почек и др.
Прогноз постгеморрагической анемии зависит от длительности и объема кровотечения. Резкая потеря 1/4 ОЦК приводит к острой анемии и состоянию гиповолемического шока, а потеря 1/2 ОЦК является несовместимой с жизнью. Постгеморрагическая анемия при медленной потере даже значительных объемов крови не столь опасна, поскольку может компенсироваться.


