Пальпация грудной клетки при остром бронхите
Диагностика острого трахеита
ЭМФИЗЕМЫ ЛЕГКИХ
ДИАГНОСТИКА ОСТРОГО ТРАХЕИТА, БРОНХИТОВ,
ЛЕКЦИЯ 1.
1. Диагностика острого трахеита.
2. Диагностика острого бронхита.
3. Диагностика хронического бронхита.
4. Диагностика эмфиземы легких.
Инфекции воздухоносных путей дистальнее голосовых связок (трахеит, бронхит, бронхиолит) принято именовать инфекциями нижних дыхательных путей. Инфекции верхних дыхательных путей (ларингит, фарингит и ринит), как правило, характеризуются благоприятным исходом и прогнозом, чаще вызываются вирусами.
Острый трахеит – острая воспалительная реакция слизистой оболочки трахеи в результате вирусных, бактериальных или вирусно-бактериальных инфекций. Часто сочетается с воспалением бронхов, с развитием трахеобронхита. Воспалительная реакция может развиться также вследствие воздействия физических (сухой, горячий или холодный воздух) или химических (загрязнение воздуха раздражающими агентами) факторов. Воспалительная реакция сопровождается отеком слизистой оболочки трахеи с повышением выделения вязкого секрета слизистого, гнойного характера.
Больной жалуется на болезненный сухой или с отделением мокроты кашель, чувство жжения за грудиной, затруднение дыхания, хриплый голос. Кашель становится приступообразным, приводит к головной боли. Беспокоит чаще по ночам и утром, провоцируется глубоким вдохом. Общее состояние обычно страдает незначительно. Температура может быть повышена незначительно (до субфебрильных цифр), особенно по вечерам. При перкуссии и аускультации легких отклонений от нормы обычно не отмечается. При вовлечении в процесс бронхиального дерева в легких могут выслушиваться рассеянные сухие хрипы. Необходимо исключить пневмонию, особенно при затяжном течении заболевания. В ряде случаев пневмонический фокус физическими методами исследованиями выявить не удается, поэтому во всех случаях острого воспалительного процесса в трахеобронхиальном дереве необходимо рентгенологическое исследование органов грудной клетки.
Острый бронхит (ОБ) – это заболевание, которое морфологически проявляется острым диффузным воспалением слизистой оболочки бронхов с повышенной бронхиальной секрецией.
Эпидемиология
ОБ является распространенной патологией. Он обуславливает более 40% обращаемости в поликлинику, связанную с заболеваниями органов дыхания.
Этиология первичного ОБ
1. Инфекционные агенты. У 99% больных возбудителями острого бронхита являются вирусы (чаще вирусы гриппа, парагриппа, риновирусы и др.). Нередко этиологические агенты острого инфекционного бронхита представлены вирусно-бактериальными ассоциациями (вирусная инфекция, нарушая барьерную функцию бронхов, создает идеальные условия для последующей бактериальной агрессии).
2. Попадание в дыхательные пути физических (пылевые частицы, горячий или холодный воздух) и химических (вдыхание паров щелочей и кислот, двуокиси серы и окиси азота) агентов.
3. Любой экзогенный аллерген (пыльца растений, органическая пыль животного происхождения).
К его развитию предрасполагают курение, алкоголизм, высокая влажность атмосферного воздуха, хроническая левожелудочковая недостаточность и хронические очаги инфекции в носоглотке.
Патогенез первичного ОБ
ОБ начинается с поражения носоглотки. Затем в патологический процесс вовлекаются нижележащие отделы бронхиального дерева: гортань, трахея, бронхи и реже – бронхиолы. Попавшие в дыхательные пути вирусы проникают в глубь эпителиальной клетки слизистой оболочки бронхов и вызывают некроз. Через 2-3 дня на некротизированных участках активизируется бактериальная флора.
Классификация острого бронхита
1. По этиологии:
A. Инфекционного происхождения (вирусный, бактериальный, вирусно-бактериальный).
B. Обусловленный ингаляционным воздействием химических факторов.
C. Смешанного происхождения (например, вследствие сочетания химических факторов с инфекцией).
2. По патогенезу:
А. Первичные бронхиты – самостоятельное заболевание.
В. Вторичные бронхиты – осложняют другие патологические процессы.
3. По уровню поражения бронхиального дерева:
A. Трахеобронхит.
B. Бронхит с преимущественным поражением бронхов среднего калибра.
C. Бронхиолит.
4. По вариантам течения:
A. Остро текущий с типичным течением (не более 2 недель).
B. Затяжной (до 1-2 месяцев).
C. Рецидивирующий (повторяющийся в течение года три раза и более).
5. По характеру воспалительного процесса:
A. Катаральный бронхит.
B. Гнойный бронхит.
6. В зависимости от типа функциональных нарушений легочной вентиляции:
А. Необструктивный (без признаков нарушения легочной вентиляции) с относительно благоприятным течением;
В. Обструктивный (с легочной недостаточностью по обструктивному типу), сопровождающийся вовлечением в патологический процесс мелких бронхов и бронхиол; имеет преимущественно затяжное и рецидивирующее течение.
Клиника острого бронхита включает два основных синдрома: интоксикационный и мукоцилиарной недостаточности. В первые 2-3 суток заболевания температура тела повышается до 37-38,5°С, иногда остается нормальной. Типичными являются признаки обшей интоксикации: нарушение самочувствия, недомогание, слабость, озноб, артралгии, боль в спине и конечностях. Одновременно может быть боль в горле при глотании, осиплость голоса.
Основной симптом мукоцилиарной недостаточности – кашель, который держится на протяжении всей болезни. Кашель в начале заболевания сухой и болезненный. Он возникает в результате раздражения чувствительных нервных окончаний при воспалительном поражении рефлексогенных зон слизистой оболочки трахеи и бронхов. Спустя несколько суток кашель становится мягким и влажным, начинается выделение мокроты слизистого или слизисто-гнойного характера. Появление одышки свидетельствует о присоединении бронхиальной обструкции, обусловленной вовлечением в патологический процесс мелких бронхов. Чаще всего это бывает при бронхиолите.
При пальпации грудной клетки можно выявить некоторую болезненность между ребрами и над проекцией прикрепления диафрагмы к грудной клетке. Перкуторно над легкими чаще всего определяется легочный звук. Аускультация выявляет жесткое везикулярное дыхание и, в зависимости от характера мокроты (жидкая или вязкая), вовлечения в процесс крупных или мелких бронхов, – влажные или сухие рассеянные хрипы. При воспалении бронхов крупного и среднего калибра, наличии в них вязкого секрета выслушиваются сухие хрипы низкого тембра – жужжащие хрипы. Воспаление бронхов мелкого калибра с отеком слизистой оболочки, сужением их просвета, наличием вязкого секрета обусловливает возникновение сухих хрипов высокого тембра – свистящих хрипов. Больной при обструктивном бронхите или бронхиолите может чувствовать одышку при выполнении обычной для него физической нагрузки или даже в состоянии покоя. В этом случае появляется цианоз видимых слизистых оболочек, сухие хрипы в виде «свистящего дыхания» выслушиваются дистанционно.
При остром неосложненном бронхите изменения со стороны других органов и систем отсутствуют.
Осложнения острого бронхита: острая пневмония, острая дыхательная недостаточность. Осложненное течение острого бронхита чаще встречается у детей, лиц пожилого и старческого возраста, курящих, злоупотребляющих алкоголем, имеющих тяжелые сопутствующие заболевания. Не исключена возможность перехода острого бронхита в хронический при затяжном течении заболевания.
Для постановки диагноза острого бронхита в большинстве случаев достаточно данных клинического исследования больного.
Микробиологическое исследование мокроты целесообразно проводить только в случаях затяжного течения заболевания.
Значительные нарушения бронхиальной проходимости выявляются методом спирографии
Специфических рентгенологических изменений при остром бронхите не наблюдается. С помощью рентгенографии органов грудной клетки или флюорографии можно выявить расширение и нечеткость корней легких в связи с реакцией интерстициальной ткани на инфекцию.
Поводом для проведения бронхоскопического исследования служит затяжной характер заболевания, когда респираторная симптоматика продолжается более 1 мес.
Диагностические критерии:
− остро возникшая респираторная симптоматика (кашель, отхождение мокроты слизистого или слизисто-гнойного характера, жесткое везикулярное дыхание, сухие хрипы в легких);
− отсутствие в анамнезе легочного заболевания и фоновой патологии;
− отсутствие при рентгенологическом (флюорографическом) исследовании в 2 проекциях очаговых и инфильтративных затемнений в легких.
Источник
Одно из основных мероприятий в диагностике бронхита – физикальный осмотр. Он включает в себя комплекс мероприятий: визуальный осмотр, аускультацию, пальпацию и перкуссию. Цель осмотра заключается в оценке состояния органов дыхания и организма в целом. Важно понимать, что такой осмотр является самым доступным и быстрым методом диагностики, позволяющим выявить первые признаки заболевания.
Визуальный осмотр
При осмотре необходимо учитывать, что при поражении бронхов часто наблюдаются неспецифические симптомы, которые наблюдаются при других патологических состояниях. Болезни, которые наиболее часто соседствуют с бронхитом – разнообразные инфекции верхних дыхательных путей. Поэтому результаты визуального обследования при бронхите могут варьировать от неизменной до резко покрасневшей слизистой глотки, локализованном увеличении лимфатических узлов шеи, а также грубых, звонких хрипов и шумов, которые меняются по локализации и интенсивности после глубокого и продуктивного кашля.
Важно! Кашель является преобладающим и определяющим симптомом острого бронхита.
Помимо кашля симптомы острого бронхита включают выделение мокроты, одышку, заложенность носа, головную боль и повышение температуры.
Первые несколько дней бронхит могут быть неотличим от простуды. При кашле у пациентов могут возникать боли в нижней или грудной клетке.
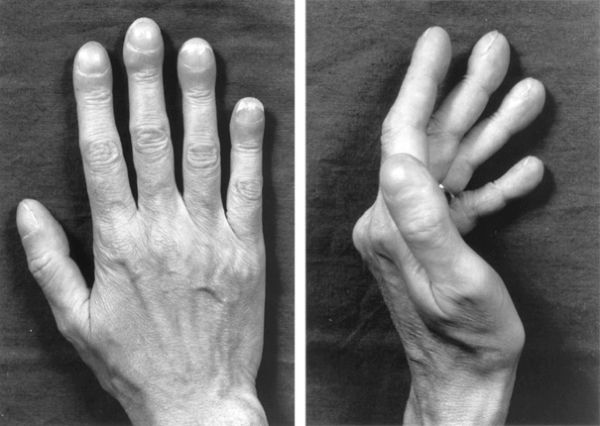
У некоторых людей отмечается симптом «барабанных палочек» и «часовых стекол» – утолщение кончиков пальцев рук и изменение ногтевых пластин, напоминающих собой стекла от часов. Доказано, что данное состояние рук наблюдается при тяжелых хронических заболеваниях, сопровождающихся хронической нехваткой воздуха в организме (гипоксии).
Аускультация
Аускультация – способ прослушивания звуковых явлений, возникающих в легких при дыхании. Методика проведения аускультации не представляет сложности: необходимо поднести стетоскоп в проекцию легких на кожу, плотно, но не сильно! Важно не придавливать головку стетоскопа с мембраной к телу, чтобы не возникало побочных шумов и воздушной прослойки, которая мешает прослушиванию звуков.
Во время аускультации нужно сравнивать одну сторону грудной клетки с другой, далее сравнивать звуки передней части грудной клетки с задней частью. Воздушный поток звучит по-разному, когда дыхательные пути заблокированы, сужены или заполнены жидкостью.
Вследствие наличия обильного вязкого секрета в просвете бронхов, воспалении и отека их слизистой, данные аускультации при бронхите обычно имеют вид влажных хрипов (звук таких хрипов напоминает лопающиеся пузырьки при продувании воздуха через трубочку, опущенную в стакан с водой) различной интенсивности (от мелких до крупнопузырчатых), локализующихся в проекции крупных бронхов.
После откашливания мокрота начинает эвакуироваться из просвета бронхиального дерева, влажный компонент хрипов уменьшается, и в фонендоскопе можно будет услышать или сухие хрипы, или же полное их отсутствие.
Важно! Если хрипы прослушиваются в проекции легочной ткани, то это свидетельствует о том, что патологический процесс локализуется вне бронхов. Такой сигнал дает основание предполагать развитие пневмонии.
Дыхание у больного бронхитом может быть несколько ослаблено. Из-за постоянного кашля мышцы, участвующие в акте дыхания, ослабевают от усиленной нагрузкой, что приводит замедлению вдоха и выдоха, а также к одышке.
Пальпация
Пальпация – метод исследования, состоящий из двух процессов: «ощупывания» поверхности, под которой располагаются легкие, и исследования звуков (голосовое дрожание) на поверхности, возникающие при патологических процессах. Пальпация играет относительно незначительную роль при обследовании грудной клетки при бронхите. Ситуации, в которых может быть полезна пальпация:
- Оценка поражения легких: медицинский работник стремится почувствовать вибрации и сравнить поля правого/левого легкого. Если у пациента
есть воспаление (например, вызванное пневмонией), вибрация будет громче в этой части легкого. Это происходит потому, что звук проходит быстрее через более плотный материал, чем воздух. Если есть плевральный выпот, пальпация должна выявить снижение вибрации.
- Исследование на наличие плевральной жидкости. Жидкость, известная как плевральный выпот, может собираться в пространстве, которое существует между легким и стенкой грудной клетки, вытесняя легкое вверх. Звуковое дрожание над выпотом будет уменьшено, так как вода в меньшей степени проводит звук, чем воздух.
- Исследование болезненных областей. Если пациент жалуется на боль в определенном месте, очевидно, что важно тщательно пальпировать вокруг этой области. Кроме того, особые ситуации (например, травма) требуют тщательной пальпации, чтобы найти доказательства перелома ребер, подкожного воздуха (похоже, что вы нажимаете на пузырьковую бумагу).
Перкуссия
При перкуссии с помощью постукивания указательным пальцем одной руки о фалангу указательного пальца другой руки, мы вызываем звук. Этот метод использует тот факт, что удар по поверхности, которая покрывает заполненную воздухом структуру (например, нормальное легкое), произведет резонансную ноту, повторяя тот же манёвр над жидкостью или тканью, заполненной полостью, генерирует относительно тусклый звук.
Если нормальная, наполненная воздухом ткань была вытеснена жидкостью (например, плевральным выпотом) или инфильтрирована воспалительными клетками (например, при пневмонии), перкуссия создаст омертвевший тон (тупой). Процессы, которые приводят к хроническому (например, эмфизема) или острому (например, пневмоторакс) захвату воздуха в легких или плевральной полости, соответственно, будут производить гипер-резонансные (т. е. более яркие) ноты при ударении пальца об грудную клетку больного.
Справка. Этот навык достаточно сложен для выполнения не медицинским работником. Есть несколько советов по применению: позвольте вашей руке свободно качаться на запястье, ударяя пальцем по мишени.
Сравнительная перкуссия легких подробно показана в этом видео:
Заключение
Физикальный осмотр является неотъемлемой частью исследований для постановки диагноза. При бронхите данные физикального обследования позволяют уже на ранних этапах предположить характер воспалительного процесса, оценить тяжесть состояния пациента и локализацию поражения. Данный метод диагностики не требует внушительных затрат, он прост и безопасен.
Загрузка…
Источник
Основная симптоматика при заболеваниях органов дыхания. Сестринское обследование.
Субъективные методы исследования:
Основные жалобы:
Кашель- это рефлекторный акт, при котором после глубокого вдоха совершается глубокий выдох, т.е. образуется кашлевой толчок, что способствует очищению дыхательных путей от мокроты и инородных тел.
По виду:
- Сухой, без мокроты, наблюдается в первые дни у больных с бронхитом и других заболеваниях; так же кашель может быть
- С выделением мокроты, наблюдается в более поздние сроки заболеваний
По характеру секрета:
- слизистая, сл.- гнойная, (бронхит, пневмония)
- гнойная — при абсцессе легких
- гнилостная — при гангрене легких
- прозрачная, стекловидная — при бронхиальной астме, при микроскопии здесь находят эозинофилы, кристаллы Шарко-Лейдена, а также спирали Куршмана,
- «ржавая» мокрота — при крупозной пневмонии, кашель может быть постоянным или приступообразным, т.е. периодическим.
- кровянистая (кол-во крови более 50мл) — при кровотечении из дых. путей
- кровохарканье (кол-во крови до 50мл.)- туберкулез легких, рак легких.
- обильная мокрота по утрам «полным ртом» — при бронхоэктатической болезни
По продолжительности:
- приступообразный
- периодический
- постоянный
По тембру:
- лающий – при поражении гортани
- грудной – при бронхите, пневмонии
2. Боль в грудной клетке
По происхождению:
1. Легочная- связанная с заболеванием дыхательной системы, когда в воспалительный процесс вовлекается плевра, т.к. в ней заложено много нервных окончаний (плеврит, плевропневмония и т.д.) Усиливается при дыхании и кашле.
2.Внелегочная — не связанная с заболеваниями органов дыхания
— при заболеваниях ССС, а так же
— при заболеваниях костно-мышечной системы
— при поражении межреберных нервов — межреберная невралгия
3. Одышка – это ощущение недостатка воздуха при изменении частоты дыхания, различают тахипноэ и брадипноэ, уряжение дыхание.
В норме ЧДД — от 16 до 20 в 1мин
По глубине:
- глубокая и поверхностная одышка.
- По частоте дыхательных движений:
- тахипноэ- ЧДД более 80 дых. в 1 мин
- брадипноэ – ЧДД менее 60 дых. в 1 мин.
- ортопноэ- одышка, вынуждающая больного принять сидячее положение
По характеру:
1. Инспираторная — с затрудненным вдохом (характерна для заболеваний сердца)
2. Экспираторная — с затрудненным выдохом (при бронхиальной астме, заболевании легких)
3. Смешанная — при патологии ССС и дых. системы.
По нарушению ритма дыхания (патологические типы дыхания):
1. Чейн-Стокса – это когда глубина дыхательных движений нарастает потом убывает, а затем задержка дыхания – апноэ до 1 минуты.
2. Биота – небольшое поверхностное дыхание.
3. Грокко – апноэ нет, дыхание как при Чейн-Стоксе.
4. Кусмауля – это редкое, хрипящее и очень глубокое дыхание.
Они встречаются при крайне тяжелых состояниях: инсульты, кома при диабете.
4. Кровохаркание, легочное кровотечение – выделение крови с мокротой при кашле.
— если количество крови до 50 мл — кровохаркание (туберкулез, рак органов дыхания)
— если более 50 мл — легочное кровотечение
Дополнительные жалобы:
лихорадка, головная боль, слабость, недомогание, плохой сон, плохой аппетит и т.д.
Объективные методы обследования дыхательной системы:
1. Осмотр органов дыхания.
Форма грудной клетки
В норме:
1. Астеническая,
2. Нормостеническая,
3. Гиперстеническая.
При патологии:
1. Бочкообразная (эмфизематозная)- при бронхиальной астме, эмфиземе.
2. Рахитическая (куриная) – вытянута кпереди и кзади.
3. Паралитическая (крайний вариант астенического типа) – это узкая плоская грудная клетка, с атрофиями мышц, с ассиметриями.
4. Воронкообразная – когда имеется округлое вдавление в нижней части грудины (иногда в средней части) «грудь сапожника».
2. Тип дыхания:
— грудной (реберный) у женщин,
— брюшной (диафрагмальный) у мужчин,
— смешанный
2. Глубина дыхания:
— поверхностное
— глубокое
Оцениваем объем половины грудной клетки участвующей в акте дыхания одинаково или равномерно.
2. Пальпация.
Применяется для определения болезненности, эластичность (резистентность) или упругость грудной клетки;
Голосовое дрожание– это ощущение вибрации грудной клетки, когда пациент произносит слова с буквой Р.
В норме голосовое дрожание — одинаковое с обеих сторон;
При патологии:
— усиление голосового дрожания над уплотненной легочной тканью, например: при пневмонии.
— ослабление голосового дрожания-при повышенной воздушности легких (эмфиземе, пневмотораксе), при жидкости в плевральной полости.
3.Перкуссия легких.
В норме над легкими:
— ясный легочной звук.
При патологии:
1. Коробочный — при повышенной воздушности легких (эмфиземе, бронхиальной астме)
2. Притупление — легочного звука наблюдается над участком уплотнения легких (при воспалениях, пневмониях), над участками жидкости легких (экссудативный плеврит)
3. Тимпанический – при открытом пневмотораксе
Виды перкуссии:
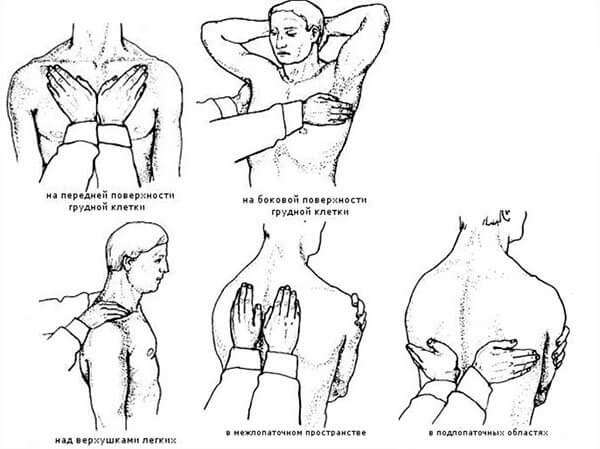
Сравнительная перкуссия легких:
- проводится над симметричными участками легких спереди над и под ключицами, втором межреберье, в подмышечных боковых областях;
- сзади над лопатками, межлопаточное пространство.
В норме при сравнительной перкуссии звук ясный легочной, одинаковый с обеих сторон.
Подвижность легочного края (экскурсия)
это разница границ легких при максимальном вдохе и выдохе — 6-8 см в норме.
Аускультация (выслушивание).
Проводится на симметричных участках легких. Выслушиваются дыхательные шумы.
В норме: над легкими выслушивается везикулярное дыхание – это дыхание напоминает звук [Ф] при вдохе; ларинготрахеальное [Х] в области яремной грудной ямки.
При патологии:
дыхание может быть ослабленное (при эмфиземе и пневмотораксе).
Усиленное дыхание при лихорадке.
Жесткое при бронхите, бронхиальное как ларинготрахеальная [Х] напоминает и выслушивается над легкими. Бывает при крупозной пневмонии, раке легких.
При патологии выслушиваются побочные дыхательные шумы – это хрипы, сухие и влажные.
Сухие хрипы возникают при наличие вязкой мокроты, которая натягивается как струна между стенками бронхов, например: при бронхиальной астме, при бронхоспазме. По тембру они бывают свистящие, жужжащие, гудящие.
Влажные хрипы возникают при прохождении воздуха через жидкий секрет, т.е. мокроту, кровь, отечную жидкость. Образуются воздушные пузырьки, которые лопаются в зависимости от калибра бронхов, они бывают мелко пузырчатые, среднепузырчатые, крупнопузырчатые.
Крепитация — это характерный звук на высоте вдоха, которая возникает вследствие разлипания стенок альвеол, например: при крупозной пневмонии. Шум трения плевры — выслушивается при воспалении плевры, без экссудата, напоминающий скрип снега в зимнюю погоду и лучше выслушивается в нижних боковых отделах грудной клетки.
Дополнительные методы исследования:
1. Рентгенография (увидим эмфизему, очаг затемнения при пневмонии)
2. Флюорография
3. Бронхография — рентгенологическое исследование бронхов с контрастным веществом
4. Бронхоскопия
5. Спирометрия, спирография – это исследование функции дыхания
6. Плевральная пункция — исследование содержимого плевральной полости
7. Лабораторные методы (ОАК, ОА мокроты, анализ мокроты на чувствительность к антибиотикам),
8. Пикфлуометрия — измерение пиковой скорости выдоха.
Сестринский уход при бронхитах.
Острый бронхит — это острое воспаление трахеи и бронхов.
Этиология:
1. Инфекция, бактерии (пневмококки, стрептококки, стафилококки и др.), вирусы, смешанная инфекция
2. Аллергические причины
3. Токсические причины
Факторы риска:
1. Переохлаждение
2. Инфекция носоглотки (насморки, риниты)
3. Нарушение носового дыхания (полипы носа и т.д.)
4. Профессиональные вредности
5. Курение
Патогенез:
на слизистую трахеи или бронха действуют различные этиологические факторы, например: бактерии, вызывают воспаление в ней, т.е. набухание и гиперемию слизистой.
Клиника:
жалобы на кашель: в начале сухой, а затем со слизистой или слизисто-гнойной мокротой;
— «Ощущение царапания за грудиной» — это симптом при поражении трахеи;
— Боли в грудной клетке (из-за перенапряжения межреберных мышц);
Объективно: лихорадка, чаще субфебрильная.
Аускультация: жесткое дыхание, а так же рассеянные сухие, а иногда влажные хрипы.
Диагностика:общий анализ крови (ОАК): в крови лейкоцитоз и ускоренная СОЭ.
Длительность 2-3 недели.
Исход: выздоровление.
Лечение и сестринский уход:
неосложненный бронхит лечится амбулаторно, режим (в период лихорадки – постельный), диета, стол ОВД ( № 15), обильное теплое питье.
лечение этиологическое: антибиотики (эритромицин, сумамед, ципролет, доксициклин.
симптоматическое лечение:
При мучительном надсадном кашле препараты содержащие кодеин: кодтерпин, коделак, терпинкод;
не содержат кодеин: либексин, глауцин, глаувен (могут снижать давление).
Отхаркивающие средства, лучше муколитики: амброксол (лазолван), мукалтин, бромгексин и др.
Фитотерапия: солодка, душица, сосновые почки, мать-и-мачеха и др.
Физиопроцедуры: ингаляции (щелочно-масляные над картофелем, сода и т.д.), горчичники, ножные ванны (но обязательно на фоне антибиотиков), ингаляции фитонцидами – это растения, которые убивают микробов (чеснок, лук).
Сестринский уход при хроническом бронхите.
По ВОЗ хронический бронхит – это диффузное прогрессирующее воспалительное заболевание бронхов, проявляющееся постоянным или периодическим кашлем с мокротой на протяжении не менее 3 месяцев в году в течение 2-х и более лет подряд.
Диагноз «хронический бронхит» ставится при наличии постоянно или периодически возникающего кашля с отделением мокроты не менее 3 месяцев в году в течение 2 и более лет.
Этиология:
1. Курение
2. Инфекция (как при бронхите)
3. Вдыхание полютантов – это содержащиеся в воздухе примесей различной природы, которые оказывают раздражающее действие на слизистую оболочку бронхов (пыль).
Факторы риска:
1. Наследственность
2. Острый бронхит
3. Работа и проживание в местности загрязненной полютантами + факторы как при остром бронхите.
Патогенез
хронический бронхит характеризуется не только воспалением, но и склеротическими изменениями в бронхиальной стенке и перибронхиальной ткани, сопровождается:
1. Перестройкой секреторного аппарата
2. Снижением функции мерцательного эпителия
3. Гиперсекрецией слизи и повышением вязкости мокроты, застоем ее.
В результате ухудшается дренажная функция бронхов. При поражении мелких бронхов возникают обструктивные (нарушения прохождения воздуха), нарушения вентиляции. Необратимый компонент обструкции определяется деструкцией, фиброзом бронхиальной стенки, потерей эластичности,
Обратимый компонент формируется вследствие:
— бронхоспазма, который приводит к сужению бронха
— гиперсекреции слизи
— характерно прогрессирование дыхательных путей с последующим развитием дыхательной и сердечной недостаточности, и развитие «легочного сердца».
Классификация хронического бронхита:
1. Простой (катаральный) бронхит,
2. Гнойный (необструктивный бронхит),
3. Обструктивный бронхит
4. Гнойный обструктивный бронхит
Клиника:
1. Хронический необструктивный бронхит: кашель с увеличение выделения количества мокроты до 100-150 мл в сутки, чаще утром субфебрильная температура. Симптомы интоксикации: слабость, потливость, повышенная утомляемость, плохой аппетит.
При гнойном бронхите наблюдается похудание.
Объективно: при многолетнем анамнезе у больных с гнойным бронхитом наблюдаются пальцы в виде барабанных палочек, а ногти в виде часовых стекол.
При аускультации: жесткое дыхание, рассеяные, сухие и влажные хрипы.
Осложнения:
1. Легочно-сердечная недостаточность с развитием легочного сердца
2. Эмфизема
3. Пневмосклероз, т.е. разрастание соединительной ткани в легких
4. Возникновение бронхоэктазов (патологическое расширение бронхов)
Диагностика:
Лабораторная:
— ОАК: лейкоцитоз, ускоренное СОЭ,
— БАК (из вены): увеличение сиаловой кислоты, серомукоида и другие изменения.
— мокрота: увеличивается количество нейтрофилов и повышается вязкость при ХОБ
Инструментальная:
— рентгенограмма легких: наличие эмфиземы или пневмосклероза, а так же с целью исключения пневмонии;
— бронхография: можем увидеть бронхоэктазы;
— бронхоскопия: состояние слизистых;
— ЭКГ: признаки легочного сердца;
— исследование функции внешнего дыхания: спирометрия – для определения ЖЕЛ, спирография – ОФВ, наблюдается снижение.
Прогноз: зависит от наличия неблагоприятных факторов (пожилой возраст, тяжелая бронхиальная обструкция, ОФВ ниже 50% от нормы, ОДН, декомпенсация легочного сердца и другие осложнения.
Лечение:
1. Устранение этиологических факторов (профессиональных вредностей, хронической инфекции, создание оптимального микроклимата дома и на рабочем месте).
2. Лечебный режим.
3. При обострении госпитализация, при лихорадке постельный режим, чаще общий; диета, стол №11 – усиленное питание: больше белков (мясо, яйца), витамины (фрукты, овощи), жиров и углеводов.
4. При повышенной температуре и гное в мокроте назначают антибиотики широкого спектра действии (7-14 дней курс лечения). Макролиды: рулид, сумамед, амоксицилин.
Отхаркивающие средства: муколитики, ацеце.
Бронхолитики (В2 антагонисты): сальбутамол, бератек (фенотерол) – это ингаляторы, они обладают бронхолитическим действием.
Антихолинергические препараты: атровент (ипратропиумбромид).
Комбинированные препараты: беродуал, атровент+фенотерол.
Пролонгированный: теофелин, теопек, теотард.
Иммунномодуляторы (для повышения иммунитета): бронхомунал, иммунал и др.
Отхаркивающие средства: муколитики, ацеце.
Сульфаниламиды, антисептики, отхаркивающие средства, протеолитические ферменты, бронхорасширяющие средства, иммуномодуляторы, адаптогены.
6. Позиционный дренаж. При гнойном бронхите позиционный дренаж (мокрота отходит при определенных положениях тела).
7. Массаж.
8. Физиопроцедуры — это щелочно-маслянные ингаляции, горчичники, ножные ванны, массаж грудной клетки, при гнойном бронхите позиционный дренаж (мокрота отходит при определенных положениях тела).
9. ЛФК (особенно полезны дыхательные упражнения, ходьба, йога).
10. Фитотерапия.
11. Санаторно-курортное лечение.
Профилактика
Необходимо своевременное и адекватное лечение острого бронхита. Больным следует отказаться от курения и по возможности избегать воздействия вредных факторов (таких как загрязненный пылью и дымом воздух). Санация очагов хронической инфекции, закаливание.
Особенности сестринского ухода
1. Уход за больным может потребоваться в период обострения заболевания.
2. Большинство больных хроническим бронхитом лечатся амбулаторно. Госпитализация показана только при тяжелом течении заболевания – при развитии осложнений, выраженной дыхательной недостаточности.
3. В первые 3 дня обострения хронического бронхита назначается постельный режим. Больной должен находиться в теплом, хорошо проветриваемом помещении. Его удобно устраивают в кровати, слегка приподняв изголовье.
4. Рацион больного хроническим бронхитом должен быть сбалансированным, с достаточным содержанием витаминов и белков (так как много белка теряется с мокротой). Следует увеличить содержание в рационе сырых овощей, фруктов, соков, кисломолочных продуктов, мяса и рыбы.
5. Необходимо провести с пациентом беседу о вреде курения.
6. С целью дезинтоксикации, облегчения отхаркивания мокроты, восполнения объема потерянной жидкости рекомендуется питье горячей жидкости (чая, настоев липового цвета, шиповника, бузины, молока, наполовину разбавленного минеральной водой или с небольшим количеством соды).
7. При повышении температуры тела необходимо оказать адекватную состоянию помощь.
— при критическом снижении температуры немедленно сообщить врачу; убрать подушку из-под головы пациента и положить под ноги; подкожно ввести 1 мл 10–20 % раствора кофеина-бензоата натрия или 1–2 мл 25 % раствора кордиамина.
8. Медсестра должна контролировать своевременный прием лекарственных средств, назначенных врачом.
9. Необходимо следить, чтобы больной не сплевывал мокроту в носовой платок, полотенце, обеспечить его посудой для сбора мокроты с плотной крышкой.
10. После нормализации температуры тела проводятся следующие процедуры: горчичники, банки, согревающие компрессы на грудную клетку, ванночки с горчицей.
— Для ускорения восстановления слизистой оболочки бронхов осуществляются ингаляции с отварами ромашки, зверобоя, с ментоловым и эвкалиптовым маслом.
11. Больные хроническим бронхитом находятся на диспансерном наблюдении у терапевта.
В зависимости от степени тяжести заболевания и от наличия осложнений количество осмотров колеблется от 3 до 6 раз в год. Дважды в год проводится противорецидивная терапия, включающая поливитаминотерапию, прием адаптогенов, отхаркивающих средств, физиотерапию, ЛФК, массаж, санаторно-курортное лечение.
Источник


