Острый бронхит жалобы осмотр
Энциклопедия / Заболевания / Легкие и бронхи / Острый бронхит
Автор статьи — Чуклина Ольга Петровна, врач общей практики, терапевт. Активный стаж работы с 2003 года.
Острый бронхит – это воспалительное заболевание бронхиального дерева. Заболевание имеет инфекционную природу.
Когда слизистые бронхов воспаляются, то это приводит к повышенному образованию мокроты. Именно поэтому проходимость бронхов нарушается – развивается острый бронхит.
Кашель – это защитный механизм, помогающий избавиться от слизи из просвета бронхов. Он возникает при раздражении рецепторов в слизистых бронхов.
Острым бронхит называют, если он длится не более 3 недель.
К развитию заболевания могут привести:
- вирусные инфекции;
- бактериальные инфекции;
- воздействие физических и химических веществ.
Среди вирусных инфекций привести к развитию острого вирусного бронхита могут:
- вирус гриппа, в том числе свиного (H1N1);
- вирус парагриппа;
- аденовирусы;
- риновирусы;
- вирус кори;
- вирус респираторно-синцитиальной инфекции.
Основными возбудителями бактериальной природы являются:
- стафилококки;
- стрептококки;
- пневмококки;
- редко – микоплазмы, хламидии.
К внешним воздействиям относятся:
- пыль;
- загрязненный воздух хлором, аммиаком, сероводородом;
- длительное вдыхание слишком горячего или слишком холодного воздуха.
Это наиболее частые причины развития острого бронхита у взрослых.
Способствовать развитию острого бронхита могут следующие факторы:
- частое переохлаждение организма;
- снижение защитных сил организма;
- очаги хронических инфекций (хронический ринит, фарингит, тонзиллит, синусит);
- нерациональное питание;
- пожилой или детский возраст;
- хронический алкоголизм;
- курение.
Заражение происходит в большинстве случаев от больного, воздушно-капельным путем.
Острый бронхит подразделяется в зависимости от природы заболевания на следующие виды:
- вирусный;
- бактериальный;
- неинфекционный;
- смешанный;
- аллергический.
Смешанный бронхит возникает при сочетании этиологических факторов.
Также острый бронхит подразделяется и по характеру мокроты:
- слизистый;
- гнойный;
- смешанный.
По наличию признаков обструкции (закупорки) бронхов:
- обструктивный;
- необструктивный.
Ведущим симптомом острого бронхита является кашель. Он может быть как сухим, так и влажным.
При влажном кашле у больного отходит мокрота, при сухом кашле ничего не откашливается. Часто наблюдается переход сухого кашля во влажный.
Мокрота может быть слизистой при вирусных инфекциях, при воздействии внешних факторов.
Наличие гнойной мокроты (зеленоватого цвета) указывает на бактериальную природу острого бронхита.
Вначале кашель сухой приступообразный, может сопровождаться болями за грудиной.
Острый бронхит развивается быстро и в первую очередь появляются симптомы интоксикации:
- повышение температуры от субфебрильных до фебрильных цифр (37,5 – 39,0 градусов);
- частые ознобы;
- общая слабость;
- повышенная утомляемость;
- повышенное потоотделение;
- ломота в мышцах и суставах.
Важно! Часто у пациентов возникает вопрос: «Бывает ли острый бронхит без кашля?» Да, бывает. Кашля может не быть в первые сутки заболевания, у пожилых людей и у детей.
Обычно острый бронхит длится около 1,5-2 недель. Остаточный кашель может быть до трех недель (пока слизистые оболочки полностью не восстановятся).
Для обструктивного бронхита характерной жалобой является одышка. Больной говорит, что ему тяжело дышать, особенно в положении лежа. При нетяжелом течении одышка возникает при физических нагрузках. А при тяжелых формах обструкции одышка возникает при ходьбе, или в покое.
Помимо общих признаков бронхита при вирусных формах могут присутствовать признаки острых респираторных инфекций:
- насморк;
- першение, боль в горле.
При осмотре больного и при аускультации обнаруживаются следующие симптомы:
- жесткое дыхание;
- рассеянные хрипы в легких.
При отсутствии лечения или позднем начале лечения бронхит может вызвать развитие осложнений.
При появлении симптомов необходимо обратиться к врачу. Установить диагноз острого бронхита может участковый терапевт, врач общей практики, пульмонолог.
Врач проводит тщательный опрос и осмотр больного.
При осмотре врач может обнаружить следующие признаки:
- жесткое дыхание в легких;
- наличие рассеянных хрипов в легких;
- учащенное дыхание (при наличии одышки);
- хрипы могут быть влажными и сухими.
Больному назначаются обследования:
- Общий анализ крови – лейкоцитоз, ускорение СОЭ, при аллергическом бронхите – увеличивается количество эозинофилов.
- Общий анализ мокроты – наличие признаков гнойности (большого количества лейкоцитов) указывает на бактериальную этиологию заболевания.
- Бакпосев мокроты – помогает определить возбудителя, его чувствительность к антибактериальным препаратам.
- Рентгенография органов грудной клетки – помогает исключить пневмонию (воспаление легких).
- При бронхообструкции проводится спирометрия – оценивается функция внешнего дыхания.
- Также проводят бронхоскопию для осмотра слизистых бронхиального дерева, при этом можно провести и удаление скопившейся слизи.
После проведения осмотра и обследований специалист назначает необходимое лечение.
Дифференцировать острый бронхит нужно со следующими заболеваниями:
- пневмонией
- туберкулезом легких.
Одни и те же симптомы могут быть признаками разных заболеваний, а болезнь может протекать не по учебнику. Не пытайтесь лечиться сами — посоветуйтесь с врачом.
При легком и среднетяжелом течении лечение острого бронхита проводится в амбулаторных условиях.
Госпитализация показана:
- детям младшего возраста;
- лицам с тяжелыми сопутствующими заболеваниями;
- лицам с тяжелым течением острого бронхита;
- при неэффективности амбулаторного лечения.
При домашнем лечении острого бронхита необходимо соблюдение следующих правил:
- соблюдение постельного режима в первые дни заболевания;
- обильное теплое питье;
- пища должна быть легкоусвояемой;
- регулярно проветривать комнату больного;
- увлажнение воздуха для предупреждения пересушивания слизистых оболочек бронхов;
- отказ от вредных привычек.
При повышении температуры выше 38.4 градусов назначаются жаропонижающие препараты:
Какой препарат принимать может решить только лечащий врач.
Важно! Стоит иметь в виду, что на сегодняшний день (2016г.) нет ни одного убедительного исследования, доказавшего эффективность противовирусных препаратов.
Для лечения бактериального острого бронхита обязательно проводится антибактериальная терапия:
Важно! Лечение антибиотиками может назначить только врач.
Лечение кашля при остром бронхите
В первые дни при приступообразном частом сухом кашле назначаются противокашлевые средства:
Затем проводится терапия муколитическими препаратами для улучшения отхождения мокроты и ее разжижения:
Также с этой целью проводятся ингаляции небулайзером:
- Физраствором;
- Лазолваном для ингаляций;
- Минеральной водой.
При наличии признаков бронхообструкции возможен прием бронходилятаторов:
Из физиотерапевтических методов применяют:
- УВЧ;
- Вибрационный массаж грудной клетки;
- Диадинамик на грудную клетку.
Народные средства лечения могут применяться только после консультации с врачом, так как это может привести к прогрессированию заболевания и развитию осложнений.
Важно! Также нужно помнить, что при наличии повышенной температуры нельзя проводить никакие тепловые процедуры.
В среднем лечение острого бронхита занимает около 10-14 дней. Полное выздоровление наступает через 14-21 день.
Период реабилитации и его особенности:
- в большинстве случаев организм восстанавливается через 7-14 дней после выздоровления;
- в этот период можно принимать поливитамины;
- избегать переохлаждений;
- избегать контактов с больными респираторными инфекциями.
Среди осложнений можно выделить такие заболевания, как:
- пневмония;
- дыхательная и сердечная недостаточность;
- переход в хроническую форму;
- хроническая обструктивная болезнь легких.
Предупредить развитие осложнений можно, если вовремя обратиться к врачу и соблюдать все предписанное лечение.
Предупредить заболевание можно соблюдая следующие меры:
- повышение защитных сил организма;
- избегать переохлаждений;
- лечение очагов хронической инфекции;
- избегать контактов с больными острыми респираторными инфекциями;
- избегать посещения общественных мест во время эпидемий;
- посещать поликлинику в периоды эпидемий в одноразовых масках;
- вакцинация против гриппа (поскольку бронхит часто является следствием гриппа).
Источник: diagnos.ru
Острый бронхит (ОБ) – воспалительное заболевание бронхов, преимущественно инфекционного происхождения, проявляющееся кашлем (сухим или продуктивным) и продолжающееся до 3 нед. [1].
Распространенность ОБ в популяции чрезвычайно высока: ежегодно заболевают 5% взрослого населения [2]. Острый кашель является одной из самых частых причин обращения к терапевту. Это рутинные пациенты, но в то же время практикующему врачу хорошо известно, что за видимой банальностью диагноза скрывается множество подводных камней. Так, именно ОБ едва ли не основная причина необоснованного назначения антибиотиков [3–5], он часто маскирует такие заболевания, как бронхиальная астма (БА), гастроэзофагеальная рефлюксная болезнь (ГЭРБ), хроническая обструктивная болезнь легких (ХОБЛ), пневмония.
Этиология
Важно помнить, что ОБ, как правило, имеет вирусную природу (85–95%!) [6], именно это и определяет тактику ведения пациентов. Причиной ОБ могут быть вирусы гриппа А и В, парагриппа, респираторный синцитиальный вирус, коронавирус, аденовирус, риновирусы. В то же время в 5–10% случаев причиной остро возникшего кашля являются такие бактериальные агенты, как Mycoplasma pneumoniae, Chlamydia pneumoniae и Bordetella pertussis (возбудитель коклюша), что требует антибактериального лечения. Выявить таких пациентов – важнейшая и в то же время достаточно непростая задача для клинициста. Некоторые особенности, позволяющие заподозрить бактериальный ОБ, представлены в таблице 1.
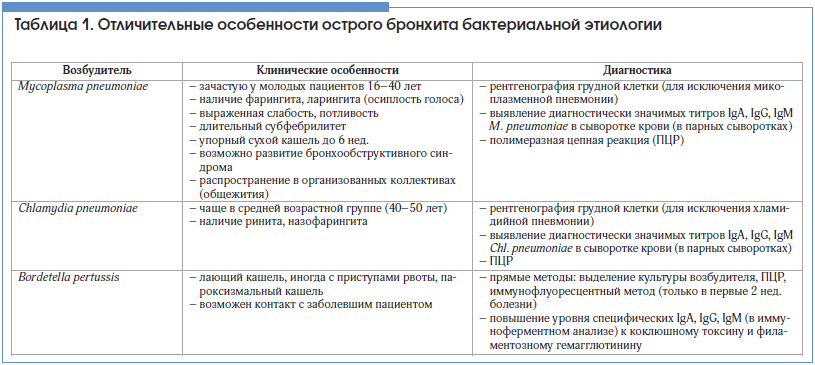
Заподозрить микоплазменную инфекцию можно при необычной для ОБ слабости, выраженной потливости, при продолжительности кашля более 3-х нед. [7]. Хламидийная и микоплазменная инфекции могут сопровождаться внелегочными симптомами (миалгии, артралгии, сыпь).
Коклюш, как правило, манифестирует лающим приступообразным кашлем, однако важно помнить, что у иммунизированных лиц клиническая картина теряет характерные особенности. Кашель может продолжаться более 4–6 нед. Среди пациентов с жалобами на кашель более 2 нед. у 12–30% больных выявляется коклюш [8]. После плановой вакцинации в детском возрасте напряженность поствакцинного иммунитета снижается уже через 3 года, а спустя 10–12 лет он полностью исчезает. Перенесенный коклюш не обеспечивает напряженного пожизненного иммунитета, поэтому возможны повторные эпизоды заболевания.
При подозрении на бактериальную природу ОБ необходимо провести дополнительное обследование. В клинической практике чаще прибегают к серологическим методам диагностики (выявление специфических IgA, IgG, IgM), т. к. прямые методы довольно трудоемки и дорогостоящи [9–11].
Клиника
Клиническая картина ОБ в большинстве случаев соответствует острой респираторной вирусной инфекции (ОРВИ) с характерными для того или иного вируса особенностями. Основным клиническим признаком служит кашель, вначале сухой, в дальнейшем − с выделением слизистой или даже слизисто-гнойной мокроты. Если кашель сохраняется более 5 дней (до 3-х нед.), это указывает на вероятный ОБ. При этом важно помнить, что ОБ – диагноз исключения! Нет специфических признаков, однозначно свидетельствующих в пользу ОБ, поэтому диагноз ставится тогда, когда исключены другие заболевания легких и внелегочные причины кашля. Заболевание начинается остро, может отмечаться фебрильная лихорадка до 2–3-х дней (если лихорадка продолжается более 5 дней, необходимо искать другие причины, прежде всего – пневмонию). Характерны симптомы поражения верхних дыхательных путей: ринорея, першение и боль в горле, осиплость голоса (чаще − при парагриппе).
Диагностика
Принципиальный вопрос, который необходимо решить при объективном обследовании: есть ли бронхообструкция (сухие свистящие и жужжащие хрипы), и, конечно же, нет ли признаков пневмонии, поскольку это во многом определяет тактику обследования и лечения пациента. Бронхообструктивный синдром обусловлен гиперреактивностью дыхательных путей в ответ на воспаление, выявляется он у 40% взрослых больных с ОБ, без сопутствующих заболеваний легких [12]. Клинически отмечается свистящее дыхание, при аускультации – сухие хрипы. Подтверждается бронхообструкция при проведении исследования функции внешнего дыхания (ФВД) (уменьшение объема форсированного выдоха за 1 с (ОФВ1) <80% от должных величин).
Применяемые дополнительные методы обследования:
1) общий анализ крови (ОАК). Его желательно проводить всем пациентам. При ОБ, как правило, отклонения либо отсутствуют, либо незначительны;
2) анализ мокроты (при ее наличии);
3) рентгенография грудной клетки при показаниях: кашель более 3-х нед., лихорадка более 5 дней, лейкоцитоз, повышение СОЭ и СРБ, тахикардия >100 уд./мин, тахипноэ >24 в минуту;
4) исследование ФВД − всем пациентам с признаками бронхообструкции (сухие хрипы при аускультации) и при подозрении на БА или ХОБЛ. При выявлении снижения ОФВ1<80%, ОФВ1/ЖЕЛ (жизненная умкость легких) <0,7 проводится проба на обратимость с бронходилататорами или метахолином;
5) ЭКГ, ЭхоКГ, КТ придаточных пазух носа (ППН) − по показаниям.
Дифференциальная диагностика
Остро возникший кашель − ведущий симптом, позволяющий заподозрить ОБ. Хорошо известно, что кашель может быть проявлением широкого спектра как заболеваний дыхательной системы, так и внелегочной патологии. Каждый раз, встречаясь с этим симптомом, практикующий врач должен иметь в виду огромное число возможных состояний. Самые распространенные заболевания, с которыми приходится дифференцировать ОБ, − это пневмония, БА, ХОБЛ, ГЭРБ, синдром постназального затека и др. (табл. 2). Более редкие, но не менее важные заболевания, о которых необходимо помнить, – это рак легкого, туберкулез, саркоидоз, плеврит, тромбоэмболия легочной артерии, идиопатический легочный фиброз, заболевания соединительной ткани.

Дифференциальная диагностика между ОБ и пневмонией особенно важна у пациентов группы риска (пожилые, ослабленные пациенты с признаками иммунодефицита, злоупотребляющие алкоголем, курильщики), у которых клиника пневмонии может быть стертой и неочевидной. Малейшее подозрение на пневмонию у данной категории пациентов является основанием для тщательного обследования. Согласно результатам систематического обзора, повышение числа лейкоцитов в периферической крови более 10,4×109/л увеличивает вероятность пневмонии в 3,7 раза. Еще большую ценность имеет содержание сывороточного СРБ, концентрация которого выше 150 мг/л достоверно свидетельствует о пневмонии [13].
Поверхностное отношение к кашляющим пациентам чревато серьезными диагностическими ошибками, которые отнюдь не редки в нашей практике. До 45% пациентов с острым кашлем длительностью более 2 нед. на самом деле имеют БА или ХОБЛ [14]. По другим данным, до 40% длительно кашляющих людей имеют признаки ГЭРБ [15].
Как мы видим, «простой» бронхит отнюдь не так уж прост. Для наглядности разберем клинический случай.
Пациент К., 27 лет, обратился в поликлинику с жалобами на кашель с трудноотделяемой желто-зеленой мокротой. Заболел остро 10 дней назад, когда повысилась температура до 38,7° С, появились головная боль, боли в мышцах, першение в горле. Лечился самостоятельно парацетамолом. Через 3 сут температура нормализовалась, симптомы интоксикации уменьшились, но появился сухой кашель, вскоре стала отходить густая желто-зеленая мокрота.
Описанная ситуация довольно типична, сам собой напрашивается диагноз «острый бронхит». Однако мы помним, что это диагноз исключения, и прежде чем указать его в амбулаторной карте, мы должны удостовериться в отсутствии других, ассоциированных с подобными жалобами, заболеваний. Здесь очень важно, несмотря на ограниченное время приема, грамотно построить беседу с пациентом (вспоминая формулу: тщательно собранный анамнез – 80% успеха в постановке диагноза).
Выясняем у пациента следующие моменты.
• Курит ли он и сколько? ОРВИ часто приводят к обострению ХОБЛ, что вынуждает пациентов обращаться к врачу. Учитывая, что пациенты с легким и среднетяжелым течением ХОБЛ часто не знают о своем диагнозе, у всех курящих пациентов желательно проводить исследование ФВД. Наш пациент курит с 17 лет по 10–15 сигарет в день (это менее 10 пачко-лет, что в сочетании с молодым возрастом исключает ХОБЛ).
• Впервые ли появился кашель или он носит хронический характер? Если продуктивный кашель наблюдается более 3-х мес. в год на протяжении хотя бы 2-х лет, можно говорить о хроническом бронхите. Наш пациент подобные симптомы отмечает впервые, значит хронический бронхит исключаем.
• Есть ли родственники, страдающие БА, наблюдалась ли аллергия? Если пациент обращается в весенне-летний период цветения растений, это должно насторожить относительно возможной БА. Вирусные инфекции могут явиться триггером обострения БА, которая проявляется не только типичными приступами удушья, но и кашлем (кашлевая форма БА). Часто, открывая «лист уточненных диагнозов» пациентов с БА, мы видим чередование «острых» и «обструктивных бронхитов» на протяжении нескольких лет. Наш пациент обратился в декабре (период эпидемии гриппа), анамнез по БА не отягощен.
• Беспокоит ли изжога? Не усиливается ли кашель после еды и в горизонтальном положении? Имеется ли язвенная болезнь или другие кислотозависимые заболевания в анамнезе? Необходимо помнить, что симптомы рефлюкса могут усилиться на фоне приема жаропонижающих препаратов, некоторых муколитиков, употребления лимонов и витамина С – это те меры, к которым прибегают наши пациенты. В сомнительных случаях оправданна так называемая терапия ex juvantibus (назначение на 5 дней ингибиторов протонной помпы (ИПП): при ГЭРБ кашель исчезает на 2–5-й день). Симптомы ГЭРБ у нашего пациента также не были выявлены.
При физикальном обследовании: кожные покровы нормальной окраски; цианоза, лимфаденопатии не выявлено. Отмечается незначительное покраснение глотки. Перкуторный звук ясный легочный, дыхание везикулярное над всей поверхностью легких, хрипы не выслушиваются (в т. ч. при форсированном выдохе). Частота дыхательных движений − 18 в минуту (менее 24, т.е. одышка отсутствует). Аускультация легких дает ответ на несколько важнейших вопросов: есть ли бронхообструкция (сухие хрипы при обычном или форсированном выдохе) и есть ли признаки пневмонии (притупление перкуторного звука, ослабление дыхания, влажные хрипы, крепитации). У пациентов с сердечно-сосудистой патологией влажные хрипы в базальных отделах легких могут свидетельствовать о наличии застойной хронической сердечной недостаточности (ХСН).
Тоны сердца нормальной звучности, ритм правильный, шумов нет. Частота сердечных сокращений − 76 уд./мин (менее 100, т.е. тахикардия отсутствует). Язык не обложен (белый налет может быть при кислом, желтый – при щелочном рефлюксе).
Пациенту проведено обследование в следующем объеме:
1) общий анализ крови (все показатели в пределах нормы);
2) анализ мокроты (характер – густая слизистая, лейкоциты – 10–15 в поле зрения);
3) ФВД (все объемные и скоростные показатели в пределах нормы).
Частой врачебной ошибкой является назначение антибиотиков на основании гнойного или слизисто-гнойного характера мокроты. Однако в настоящее время доказано, что наличие гнойной мокроты и ее цвет не могут считаться предикторами бактериальной инфекции [15]. Показано, что данный симптом часто возникает и при вирусной инфекции [6]. Около половины пациентов с ОБ отмечают выделение гнойной мокроты, которая обычно указывает на присутствие в ней слущенного трахеобронхиального эпителия и клеток воспаления, а изменение цвета вызвает пероксидаза, выделяемая лейкоцитами [16].
Лечение острого бронхита
У подавляющего большинства больных ОБ заболевание проходит самостоятельно.
Этиотропная терапия. Учитывая, что в подавляющем большинстве случаев ОБ ассоциирован с вирусной инфекцией, логично прибегнуть к противовирусным препаратам. Однако такая терапия целесообразна только в первые 48 ч заболевания. Эффективностью при гриппе обладают два препарата: осельтамивир и занамивир. Что немаловажно, данные препараты используют и для профилактики гриппа (и следовательно, острого вирусного бронхита) в период эпидемий с достаточно высокой эффективностью (70–80%).
Антибактериальная терапия при ОБ в реальности применяется намного шире, нежели это необходимо: у 50–79% пациентов с ОБ [17], а курящим пациентам антибиотики назначаются в более чем 90% случаев, хотя доказательств преимущества антибиотикотерапии у курильщиков без ХОБЛ по сравнению с некурящими не имеется [18].
Оправданно назначение антибиотиков при подозрении на коклюш (эритромицин 0,25–0,5 г 4 р./сут в течение 10–14 дней), при хламидийной, микоплазменной природе ОБ. Прием антибиотиков также может быть рекомендован пациентам с острым кашлем в возрасте старше 65 лет при наличии 2-х и более признаков из следующих: стационарное лечение в течение последнего года, наличие сахарного диабета или застойной сердечной недостаточности, терапия глюкокортикоидами [19].
Патогенетическая и симптоматическая терапия. Противокашлевые препараты (декстрометорфан, кодеин) применяются лишь в случае крайне мучительного сухого кашля, причиняющего значительный дискомфорт пациенту. Желательно избегать их применения, в особенности при продуктивном кашле, т. к. они подавляют естественный кашлевой рефлекс и затрудняют очищение бронхов. Декстрометорфан подавляет кашель за счет угнетения кашлевого центра. Назначается по 15 мг 4 р./сут, входит в состав многих комбинированных препаратов.
Бронходилататоры могут быть эффективны при ОБ с бронхообструктивным синдромом. Как правило, используются ингаляционные β2-агонисты (сальбутамол, фенотерол).
Мукоактивные препараты влияют на свойства бронхиальной слизи.
Повреждая реснитчатый эпителий, вирусы всегда в той или иной степени ухудшают естественный механизм очищения бронхов – мукоцилиарный клиренс. Не бывает бронхита без нарушений свойств и транспорта бронхиальной слизи. Потому назначение мукорегуляторных средств оправданно как при хроническом, так и при остром бронхите.
По механизму действия их можно разделить на 4 основные группы [20]:
1) муколитики – уменьшают вязкость слизи;
2) мукокинетики – улучшают мукоцилиарный транспорт;
3) экспекторанты – повышают гидратацию слизи;
4) мукорегуляторы – регулируют продукцию слизи.
Наиболее эффективными противокашлевыми препаратами с эфферентным периферическим действием являются муколитики. Они хорошо разжижают бронхиальный секрет за счет изменения структуры слизи [21].
Одним из широко применяемых в клинической практике препаратов является ацетилцистеин. Действие препарата связано с присутствием в структуре молекулы свободной сульфгидрильной группы, которая расщепляет дисульфидные связи гликопротеина слизи, в результате чего снижается вязкость мокроты.
Помимо основного, муколитического эффекта ацетилцистеин обладает также рядом других свойств:
• оказывает стимулирующее действие на мукозные клетки, секрет которых способен лизировать фибрин и кровяные сгустки;
• увеличивает синтез глутатиона, участвующего в процессах детоксикации;
• уменьшает количество свободных радикалов и реактивных кислородных метаболитов, ответственных за развитие острого и хронического воспаления.
Антиоксидантная, детоксицирующая и иммуномодулирующая активность ацетилцистеина доказана в целом ряде рандомизированных клинических исследований (РКИ) [22–27]. Эти свойства обеспечивают высокую эффективность препарата при заболеваниях бронхолегочной системы за счет воздействия на различные звенья патогенеза.
Ацетилцистеин показан при различных бронхолегочных заболеваниях с наличием вязкой, трудноотделяемой мокроты слизистого или слизисто-гнойного характера, в т. ч. при остром бронхите. Безопасность и эффективность препарата подтверждены в различных РКИ и описаны в систематических обзорах и метаанализах [13, 27−29].
У взрослых ацетилцистеин используют по 200 мг 3 р./сут, или по 600 мг 1 раз в день при острых состояниях в течение 5−10 дней, или 2 раза в день длительностью до 6 мес − при хронических заболеваниях.
У больных с бронхообструктивным синдромом ацетилцистеин можно комбинировать с β2-агонистами и теофиллинами. Как и все муколитики, ацетилцистеин не рекомендуется комбинировать с противокашлевыми средствами, подавляющими кашлевой рефлекс. Если лечение наряду с ацетилцистеином включет антибактериальные препараты из группы пенициллинов, цефалоспоринов, тетрациклин, эритромицин, следует соблюдать 2-часовой интервал между их приемами, т. к. ацетилцистеин может уменьшать всасывание пероральных антибиотиков.
В случае присоединения бактериальной инфекции и необходимости назначения антибиотиков важным является еще одно свойство ацетилцистеина, выделяющее его среди других муколитиков, − повышенная способность снижать образование биопленок бактерий и грибов, а также разрушать зрелые биопленки. В исследованиях показано, что ацетилцистеин способен угнетать рост Staphylococcus aureus, Pseudomonas аeruginosa, Klebsiella рneumonia, Enterobacter и других бактерий. При этом ацетилцистеин более активен в отношении биопленок, чем другие муколитические средства. Так, например, активность по уменьшению жизнеспособности S. aureus у ацетилцистеина в 6–7 раз выше, чем у амброксола и бромгексина. Экспериментально доказано, что сочетанное назначение ацетилцистеина и антибиотиков ципрофлоксацина, рифампицина, карбенициллина, гентамицина и некоторых других увеличивает их антибактериальное действие [30].
Немедикаментозное лечение. Важно информировать пациентов о необходимости потреблять достаточное количество жидкости, поддерживать влажность воздуха более 60%, прекратить курение.
Вернемся к нашему пациенту. После обследования у него исключены хронические заболевания легких, ГЭРБ и другие возможные причины кашля. Как диагноз исключения установлен острый бронхит (с учетом клиники, вероятнее всего, обусловленной вирусом гриппа А). То обстоятельство, что отделяемая мокрота имеет слизисто-гнойный характер и что пациент является курильщиком, не может служить основанием для назначения антибактериальных препаратов. Следует помнить, что гнойная мокрота и курение не относятся к достоверным предикторам бактериальной инфекции и при отсутствии прочих показаний не считаются поводом для назначения антибиотиков.
Итак, в нашем случае пациенту назначено следующее лечение:
• отказ от курения;
• употребление жидкости (предпочтительнее витаминизированное питье) в объеме около 3000 мл/сут (30 мл × 75 кг плюс 500–700 мл «на болезнь»);
• использование дома увлажнителя воздуха;
• ацетилцистеин внутрь 200 мг 3 р./сут в течение 5 дней.
Повторный визит был назначен через неделю: кашель прекратился, других жалоб пациент не предъявлял.
В заключение следует отметить, что ОБ – заболевание, требующее внимательного подхода к диагностике и продуманной дифференцированной терапии, и что в отличие от противовирусных, антибактериальных препаратов и бронходилататоров, которые назначаются только по узкому кругу показаний, назначение мукорегуляторов оправданно и эффективно в большинстве случаев.


