Осложнения атеросклероза мезентериальных сосудов
Атеросклероз – это хроническое заболевание кровеносных сосудов. Характеризуется образованием атеросклеротических бляшек на стенках. Происходит это вследствие износа, повреждения сосудов, нарушения жирового обмена или повышенного уровня холестерина в крови. Поражаются сосуды среднего и крупного диаметра.
На сосудистых стенках образуются жировые бляшки, просвет уменьшается. Сосуды твердеют, теряют гибкость, что влечёт за собой ухудшение доставки необходимого объёма крови к органу. Нарушается кровообращение.
Атеросклероз зачастую локализуется в мезентериальных сосудах.
Мезентериальные или брыжеечные сосуды отходят от брюшного отдела аорты. Название происходит от слова «мезентерий», что значит брыжейка или складка брюшины, закрепляющая внутренние органы в брюшной полости. Брыжеечные сосуды снабжают кровью все отделы кишечника.
Классификация
По МКБ-10 заболевание атеросклероз мезентериальных артерий имеет следующие коды:
- I70 Атеросклероз;
- I70.8 Атеросклероз других артерий;
- K55 Сосудистые болезни кишечника.
Атеросклероз разделяют по происхождению и по течению.
По происхождению:
- Гемодинамический. Вызванный различными нарушениями кровообращения.
- Метаболический. Спровоцированный нарушениями обмена веществ.
- Смешанный.
По течению:
- Медленно прогрессирующий. Встречается чаще всего.
- Ремиттирующий. Повторные ослабления симптомов заболевания.
- Острый.
- Злокачественный.
В течение атеросклероза выделяют две стадии:
- Доклиническая стадия. Когда болезнь подтверждается только клиническими исследованиями – анализами крови или инструментальными исследованиями.
- Клиническая стадия. Присутствуют ярко выраженные симптомы патологии.
Причины
Основная причина возникновения атеросклероза – это нарушение липидного обмена веществ. Образуется жировая бляшка, сужающая просвет сосуда, нарушающая кровоток.
Повлиять на формирование атеросклероза могли следующие патологии сосудов:
- Врождённые пороки развития;
- Анатомические особенности;
- Воспалительные процессы;
- Хирургические операции на органы брюшной полости;
- Расслаивающая аневризма аорты в брюшной части;
- Генетическая предрасположенность;
- Новообразование в брюшной полости, давящее на сосуды.
Следующие три распространённые причины – это повреждение сосудистой стенки, повышенный уровень общего холестерина и дисбаланс между «плохим» и «хорошим» холестерином.
Травма сосудистой стенки
Микротравма сосуда влечёт за собой запуск иммунной системы. Образуется тромб для закупорки нарушения целостности стенки. Кровянистый сгусток притягивает к себе липиды, что приводит к образованию бляшки.
Высокий уровень холестерина
Холестерин (по-другому холестерол) – это жироподобное соединение. Холестерин в организме вырабатывается постоянно. 80% синтезируется печенью и стенками кишечника, остальные 20% поступают с пищей.
Выводится он через желудочно-кишечный тракт. Он входит в состав всех тканей организма и выполняет множество функций:
- Принимает участие в формировании клеточных мембран;
- Участвует в работе иммунной системы;
- Входит в состав нервного волокна, ускоряет проведение импульса между нейронами;
- Нужен для синтеза витамина Д, стероидных, половых гормонов;
- Входит в состав желчных кислот;
- Помогает в регуляции пищеварения.

Соответственно, холестерин организм необходим, если находится в допустимых рамках. Повышение его уровня приводит к риску развития осложнений.
Причины повышения холестерина:
- Неправильное питание. Преобладание в рационе жирной пищи;
- Возраст старше 50 лет;
- Наличие сахарного диабета;
- Пагубные привычки – курение, алкоголь, наркотические вещества;
- Избыточный вес или ожирение;
- Гипертоническая болезнь;
- Частые эмоциональные стрессы, склонность к депрессиям и неврозам;
- Нарушения эндокринной системы и гормонального баланса;
- Гиподинамия, малоподвижный образ жизни.

Дисбаланс между «хорошим» и «плохим» холестерином
Холестерин – вещество, которое плохо растворяется в воде. Поэтому по сосудам он перемещается при помощи особых белков-переносчиков. Химическое соединение из жировой части (холестерина) и белка называется липопротеин.
На основе выполняемой в теле работы липопротеины делятся на:
- ЛПОНП – липопротеины очень низкой плотности;
- ЛПНП – липопротеины низкой плотности или по-другому «плохой» холестерин;
- ЛПВП – липопротеины высокой плотности или по-другому «хороший» холестерин.
- ЛПОНП имеют самый большой диаметр. Они синтезируются в клетках печени. Со временем превращаются в ЛПНП.
ЛПНП или «плохой» холестерин образуется из ЛПОНП (липопротеинов очень низкой плотности). Он переносит холестерин от печени к тканям организма. Циркулируя по кровеносному руслу, ЛПНП остаётся на сосудистых стенках образуя липидные бляшки.
«Хороший» холестерин (ЛПВП) очень маленькое соединение. Его задача – это транспорт холестерина от тканей к печени. По ходу сосудистого русла ЛПВП способны собирать липидные бляшки и доставлять их к гепатоцитам печени для утилизации и вывода из организма.
Норма – это соблюдение баланса между показателями ЛПНП и ЛПВП.
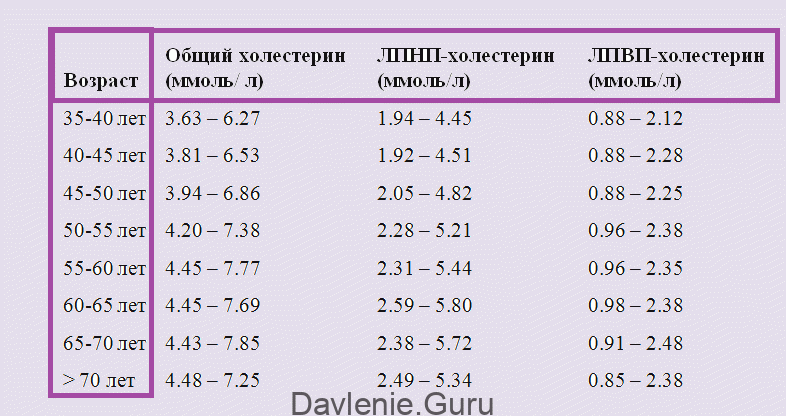
Норма холестерина должна находиться в следующем диапазоне:
- ОХ (общий холестерин) – не более 5 ммоль/л;
- ЛПНП – не более 3 ммоль/л;
- ЛПВП – не ниже 1,5 ммоль/л.
Повышенный уровень ЛПНП или «плохого» холестерина приводит к болезни Альцгеймера, заболеваниям почек, печени и болезням сердечно-сосудистой системы. В частности, атеросклерозу.
Механизм развития атеросклероза
Патология не развивается за один день. От момента первых изменений до появления клинической картины может пройти несколько лет.
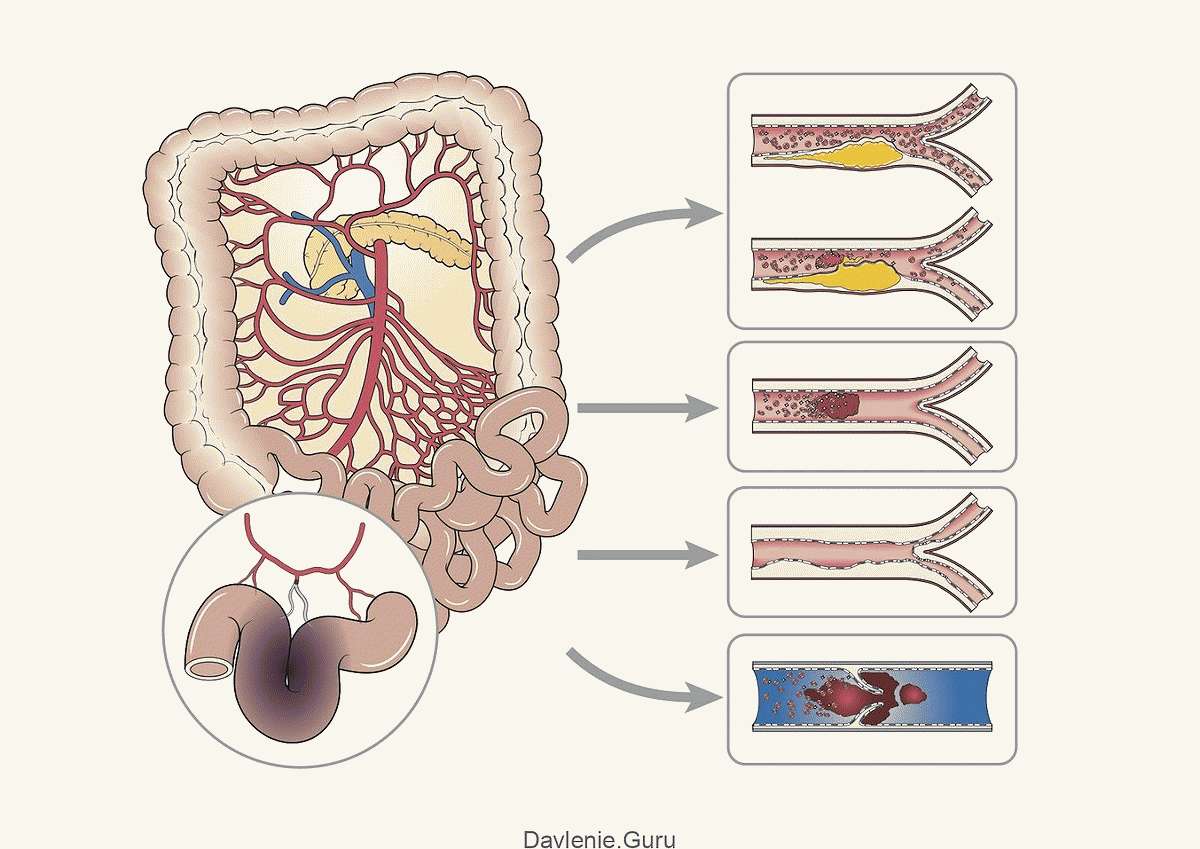
Процесс формирования липидных бляшек на стенках артерий проходит в четыре стадии:
- Стадия образования липидного пятна и полосок. Это участки жёлтого цвета, которые могут сливаться друг с другом. Появляются вследствие микротравм стенок сосуда. При появлении травмы защитные механизмы стараются закрыть брешь. Происходит скопление различных соединений в основном липидов. Пятна и полоски не возвышаются над поверхностью стенки.
- Стадия образования фиброзной бляшки. В местах отложения жиров начинает разрастаться соединительная ткань. Объединяясь с липидами, возникает атеросклеротическая бляшка, находящаяся над поверхностью стенки. По цвету они бывают бело-жёлтые или полностью белые. По форме – бугристые или овальные, плотные. На этом этапе атеросклеротическая бляшка уже сужает просвет сосуда. А также может раствориться самостоятельно.
- Стадия формирования осложнённой бляшки. В фиброзной бляшке осуществляются сложные химические процессы. Она начинает выделять особые биологически активные вещества, которые «привлекают» липиды и ускоряют скорость разрастания соединительной ткани. Сосуд деформируется и сужается его просвет.
- Стадия кальциноза или атерокальциноза. В фиброзные бляшки проникают соли кальция. В результате чего бляшка увеличивается, каменеет. Сосуд окончательно деформируется и закупоривается. Образуется тромб, кровоток нарушается, что может привести к инфаркту.
В развитии непроходимости брыжеечных артерий выделяют 2 стадии:
- Функциональные изменения. Спазм сосудов брыжейки.
- Тромбоз сосудов. Приводит к острой ишемии, дистрофии, некрозу тканей кишечника.
Клиническая картина
Классифицируют три формы мезентериальной сосудистой недостаточности:
- Недостаточность без выраженных анатомических последствий. На этом этапе консервативное лечение полностью предотвращает дальнейшие осложнения.
- Недостаточность с обратимыми анатомическими последствиями. При активном консервативном или оперативном лечении имеет положительный прогноз.
- Недостаточность с развитием некроза, инфаркта, перитонита (воспалением брюшной полости). Происходит полная закупорка сосуда, что приводит к инфаркту. Или разрыв отмершего участка кишечника и попадания его содержимого в брюшную полость. Подобные осложнения влекут острое состояние, которое может привести к летальному исходу.

По течению атеросклероз мезентериальных сосудов делится на хроническую и острую форму.
Хроническая форма характеризуется постоянным нарушением кровообращения либо без клинических проявлений, либо с симптомами расстройства пищеварения.
Острая форма подразумевает нарушение кровообращения с ярко выраженной клинической картиной и резким ухудшением общего самочувствия. Требует неотложной медицинской помощи.
При атеросклерозе мезентериальных артерий ведущим симптомокоплексом является «брюшная жаба».
«Брюшная жаба» включает в себя:
- Резкую, жгучую, опоясывающую боль в животе со схватками;
- Вздутие живота;
- Отрыжка;
- Тошнота и иногда рвота.
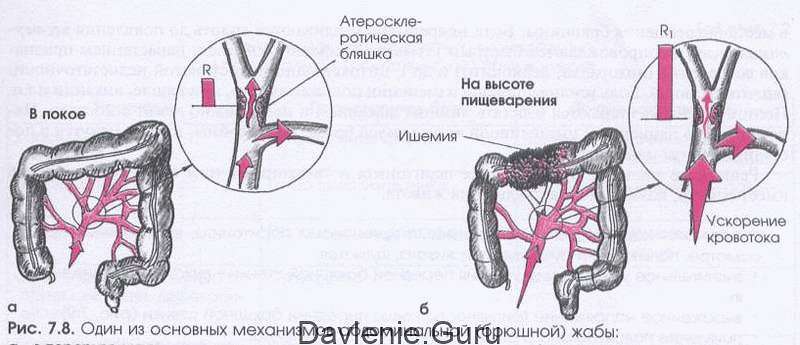
Боль в животе возникает после еды. Может продолжать от 1 до 20 минут или от часа до трёх, в зависимости от степени заболевания. Если боль сильная, больной из-за этого может потерять сознание на некоторое время.
Первое время тупая боль возникает только после обильного приёма пищи, но позже становится постоянной. Локализуются болевые ощущения в эпигастрии, а дальше по ходу движения пищи. Боль сопровождает вздутие живота и запор.
Через некоторое время появляется зловонный понос с примесью крови. Больной активно теряет вес, так как ограничивает себя в еде. А также могут проявляться такие симптомы, как тахикардия, одышка, отдача боли в сердце, повышенное артериальное давление. И повышение температуры тела.
«Брюшная жаба» активно проявляется при тромбозе или инфаркте кишечника.
Диагностика
При поставке диагноза требуется комплексный подход. Учитываются результаты лабораторных и функциональных исследований, клинические симптомы, опрос пациента.
Опрос пациента состоит из уточнения, когда начались симптомы, сколько они продолжаются. Имеются ли хронические заболевания, какая у пациента наследственность. При подтверждении диагноза может потребоваться консультация узких специалистов – окулиста, сосудистого хирурга, кардиолога и невролога.
Используют следующие лабораторные методы:
- Коагулограмма — анализ крови на свёртываемость;
- Общие анализы для определения состояния организма;
- Биохимический анализ крови для оценки работы внутренних органов;
- Липидограмма – анализ для определения уровня общего холестерина, ЛПВП и ЛПНП;
- Анализ крови на уровень сахара.

Инструментальные методы исследования:
- Ультразвуковая диагностика (УЗД) и допплерография артерий. Исследования необходимые для оценки скорости кровотока, сужения просвета сосуда. А также для визуализации бляшек и тромбов;
- Аортоартериография с контрастом. Помогает увидеть дефекты наполнения, неравномерности сужения и расширения артерий, изменение интенсивности контрастного вещества;
- МРТ-ангиография. Самый современный и точный метод. Наиболее безопасен, так как не требует введения контрастного вещества и не несёт радиационную нагрузку на человека;
- Фиброгастроскопия (ФГДС) для оценки состояния желудочно-кишечного тракта;
- Рентгенография брюшной полости для того, чтобы увидеть очаги кальциноза.

При наличии симптомокомплекса «брюшная жаба» важно правильно провести дифференциальную диагностику. Сложность состоит в схожести с заболеваниями, как аппендицит, панкреатит, желчекаменная и язвенная болезни и стенокардия.
Важные признаки атеросклероза мезентериальных артерий для дифференциальной диагностики – это:
- Кратковременный характер боли;
- Боль связана с процессом пищеварения;
- Нет иррадиации боли;
- Метеоризм (вздутие);
- Улучшение состояние после приёма сосудорасширяющих препаратов;
- Характерные данные по инструментальным и лабораторным исследованиям.
Лечение
Атеросклероз нельзя вылечить полностью. При лечении существует две главные цели: купировать симптоматику и снизить содержание холестерина в крови.
Лечение делится на два метода:
- Консервативный метод. То есть без хирургического вмешательства. Включает соблюдение диеты, приём гиполипидемических (для снижения липидов в организме) и сосудорасширяющих препаратов. А также симптоматическое лечение для снятия боли и улучшения пищеварения (устранение запоров, метеоризма, тошноты). Дополнительно назначают витаминные комплексы. Для снижения уровня холестерина назначают препараты из следующих групп:
- Статины («Розарт», «Аторис»). Эффективные средства. Хорошо переносятся пациентами, редко вызывают побочные эффекты;
- Фибраты («Фенофибрат»). Оказывают действие на процесс вырабатывания в печени холестерина;
- Секвестранты желчных кислот («Колестипол»). Эти препараты связывают желчные кислоты и выводят их из организма.
- Хирургический метод. Актуально лишь при острых состояниях пациента или при высоком риске закупорки аорты. Например, после проведённого исследования артерий может встать вопрос о срочной операции: баллонной пластики суженных сосудов или шунтирование. При некротизации тканей брюшной полости проводится полостная операция, на которой удаляют поражённые участки.Во время приступа боли нужно положить грелку на область живота и принять сосудорасширяющий препарат (нитроглицерин или валидол). Если боль не купируется, то врачом назначается внутримышечное или внутривенное введение коктейля из анальгина и папаверина.

Большая часть лечения — это борьба с факторами риска развития атеросклероза. Поддержание здорового образа жизни, контроль веса и артериального давления, избегать стрессы и сильные отрицательные эмоции.
В целом прогноз у заболевания зависит от того, как рано был поставлен диагноз. При постановке диагноза на ранних сроках все симптомы можно свести на нет.
На запущенных стадиях болезнь проявляет себя острой формой: ишемией, дистрофией кишечной стенки, тромбозом мезентериальных артерий с дальнейшим инфарктом кишок, что ведёт к необратимым последствиям и летальному исходу.
Профилактика
Изменения в сосудах и липидные пятна на стенках могут быть заметны даже у маленьких детей. Это значит, что предрасположенность к атеросклерозу у многих людей присутствует с рождения. Но разовьётся ли патология, зависит от профилактики заболевания и ранней диагностики.
Рекомендуется каждый год сдавать анализ крови на глюкозу и холестерин, контролировать артериальное давление. После 50 лет анализы и обследования у врача надо проходит чаще – раз в полгода.
Профилактика атеросклероза мезентериальной артерии в целом состоит из перехода на здоровый образ жизни:
- Снижение нагрузки и стрессов. И то, и то может стать причиной резких изменений артериального давления и даже поводом для возникновения артериальной гипертензии.
- Смена пищевых привычек. Стоит придерживаться специальной диеты, принятой при заболевании атеросклерозом.
- Отказ от вредных привычек. Курение и регулярное употребление алкоголя способствует разрушению стенок сосуда.
- Ввести занятия спортом. Умеренные физические нагрузки аэробного типа помогут в поддержании здоровья. Например, ходьба, плавание или велосипед не менее получаса 4 раза в неделю.
- Следить за состоянием здоровья. Вовремя посещать врача, проходить все необходимые анализы и обследования. Не затягивать с лечением диагностированных заболеваний.
- Укреплять иммунитет. Придерживаясь принципов здорового образа жизни, организм уже будет менее подвержен заболеваниям и нарушениям.
- Избавиться от лишних килограмм. Избыточная масса тела не только вредна при атеросклерозе, но и может привести к сахарному диабету, который сильно влияет на состояние артерий и свёртываемость крови.
Диета
Диета играет большую роль и в лечении, и в профилактике атеросклероза брыжеечных артерий. Главная её цель: снизить количество холестерина, поступающего в организм с пищей.
Калорийность должна держаться на уровне для поддержания нормального веса, так как нельзя допускать ожирения. Обязательно соблюдение водного баланса – выпивать не менее 1.5 литра чистой воды в день.
Питанием должно быть дробным (5-6 раз в день) небольшими порциями.
Исключаются
В питании ограничиваются продукты богатые холестерином, витамином D и продукты, увеличивающие свёртывание крови (например, масло, жирная сметана).
Исключаются жиры животного происхождения (яйца, жирное мясо, майонез), сахар, быстрые углеводы, мучное, шоколад, конфеты. Потребление соли снизить до 5 грамм в день.
Молочные продукты из рациона нужно полностью исключить. Заменить их либо обезжиренными вариантами, либо растительными аналогами (например, соевое или миндальное молоко).

Вводятся
В рацион нужно ввести растительные жиры, продукты с высоким содержанием омега-3 (авокадо, рыба, крупы), витаминами С, Р и F. Отдавать предпочтение фруктам, овощам, зелени, крупам, бобовым, орехам, цельнозерновому хлебу.
А также нужны продукты с послабляющим эффектом. В свежих фруктах и овощах много клетчатки. Она стимулирует желудочно-кишечный тракт и нормализует пищеварение.
Рыба наиболее полезный продукт при атеросклерозе. В ней содержится много омега-3. Это вещество хорошо растворяет липидные бляшки. Больным рекомендуется употреблять рыбу несколько раз в неделю. Например, сельдь, форель или сёмгу.
Возможные осложнения атеросклероза мезентериальных артерий
При отсутствии правильного и своевременного лечения брюшного отдела аорты и отходящей от неё артерий заболевание будет прогрессировать. Симптомы становятся всё активнее, ухудшая общее состояние человека и его жизни.
Самое опасное осложнение – это полная закупорка и последующий разрыв артерий в брюшной части или даже самой аорты. В этом случае наступает летальный исход.
Большую угрозу также представляют:
- Инфаркт;
- Инсульт;
- Гангрена нижних конечностей;
- Кардиосклероз;
- Стенокардия.
Чем старше возраст больного, тем выше вероятность необратимых изменений, утраты трудоспособности, и летальному исходу. При острых состояниях тяжесть осложнений зависит от быстроты оказания медицинской помощи.
Атеросклероз — это системное поражение артерий крупного и среднего калибра, сопровождающееся накоплением липидов, разрастанием фиброзных волокон, дисфункцией эндотелия сосудистой стенки и приводящее к местным и общим расстройствам гемодинамики. Атеросклероз может являться патоморфологической основой ИБС, ишемического инсульта, облитерирующего поражения нижних конечностей, хронической окклюзии мезентериальных сосудов и др. Диагностический алгоритм включает определение уровня липидов крови, выполнение УЗИ сердца и сосудов, ангиографических исследований. При атеросклерозе проводится медикаментозная терапия, диетотерапия, при необходимости — реваскуляризирующие хирургические вмешательства.
Общие сведения
Атеросклероз – поражение артерий, сопровождающееся холестериновыми отложениями во внутренних оболочках сосудов, сужением их просвета и нарушением питания кровоснабжаемого органа. Атеросклероз сосудов сердца проявляется главным образом приступами стенокардии. Ведет к развитию ишемической болезни сердца (ИБС), инфаркта миокарда, кардиосклероза, аневризмы сосудов. Атеросклероз может привести к инвалидизации и преждевременной смерти.
При атеросклерозе происходит поражение артерий среднего и крупного калибра, эластического (крупные артерии, аорта) и мышечно-эластического (смешанного: сонные, артерии головного мозга и сердца) типов. Поэтому атеросклероз является наиболее частой причиной инфаркта миокарда, ИБС, мозгового инсульта, нарушений кровообращения нижних конечностей, брюшной аорты, мезентериальных и почечных артерий.
В последние годы заболеваемость атеросклерозом приобрела угрожающие масштабы, опередив по риску развития потери работоспособности, инвалидизации и смертности такие причины как травмы, инфекционные и онкологические заболевания. С наибольшей частотой атеросклероз поражает мужчин старше 45-50 лет (в 3-4 раза чаще, чем женщин), но встречается у пациентов более молодого возраста.
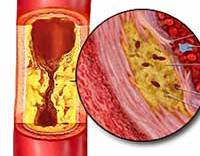
Атеросклероз
Причины атеросклероза
Факторы, влияющие на развитие атеросклероза, разделяются на три группы: неустранимые, устранимые и потенциально устранимые. К неустранимым факторам относятся те, которые нельзя исключить с помощью волевого или медицинского воздействия. В их число входят:
- Возраст. С возрастом риск развития атеросклероза возрастает. Атеросклеротические изменения сосудов в той или иной мере наблюдаются у всех людей после 40-50 лет.
- Пол. У мужчин развитие атеросклероза происходит на десять лет раньше и превышает показатель заболеваемости атеросклерозом среди женщин в 4 раза. После 50-55 лет уровень заболеваемости атеросклерозом среди женщин и мужчин выравнивается. Это объясняется снижением продукции эстрогенов и их защитной функции у женщин в период менопаузы.
- Отягощенная семейная наследственность. Нередко атеросклероз развивается у пациентов, чьи родственники страдают этой болезнью. Доказано, что наследственность по атеросклерозу способствует раннему (до 50 лет) развитию заболевания, в то время как после 50 лет генетические факторы не оказывают ведущей роли в его развитии.
Устранимыми факторами атеросклероза считаются те, которые могут быть исключены самим человеком посредством изменения привычного образа жизни. К ним относятся:
- Курение. Его влияние на развитие атеросклероза объясняется отрицательным воздействием никотина и смол на сосуды. Многолетнее курение в несколько раз увеличивает риск гиперлипидемии, артериальной гипертензии, ИБС.
- Несбалансированное питание. Употребление в пищу большого количества жиров животного происхождения ускоряет развитие атеросклеротических изменений сосудов.
- Гиподинамия. Ведение малоподвижного образа жизни способствует нарушению жирового обмена и развитию ожирения, сахарного диабета, атеросклероза сосудов.
К потенциально и частично устранимым факторам риска относят те хронические нарушения и заболевания, которые возможно скорректировать посредством назначенного лечения. Они включают:
- Артериальную гипертонию. На фоне повышенного артериального давления создаются условия для повышенного пропитывания сосудистой стенки жирами, что способствует формированию атеросклеротической бляшки. С другой стороны, снижение эластичности артерий при атеросклерозе способствует поддержанию повышенного кровяного давления.
- Дислипидемию. Нарушение жирового обмена в организме, проявляющееся повышенным содержанием холестерина, триглицеридов и липопротеидов, играет ведущую роль в развитии атеросклероза.
- Ожирение и сахарный диабет. Повышают вероятность атеросклероза в 5-7 раз. Это объясняется нарушением жирового обмена, лежащего в основе данных заболеваний и являющегося пусковым механизмом атеросклеротического поражения сосудов.
- Инфекции и интоксикации. Инфекционные и токсические агенты оказывают повреждающее воздействие на сосудистые стенки, способствуя их атеросклеротическим изменениям.
Есть мнения, что в развитии атеросклероза играют роль инфекционные агенты (вирус простого герпеса, цитомегаловирус, хламидийная инфекция и др.), наследственные заболевания, сопровождающиеся повышением уровня холестерина, мутации клеток сосудистых стенок и т. д.
Знание факторов, способствующих развитию атеросклероза, особенно важно для его профилактики, т. к. влияние устранимых и потенциально устранимых обстоятельств можно ослабить или совсем исключить. Устранение неблагоприятных факторов позволяет существенно замедлить и облегчить развитие атеросклероза.
Патогенез
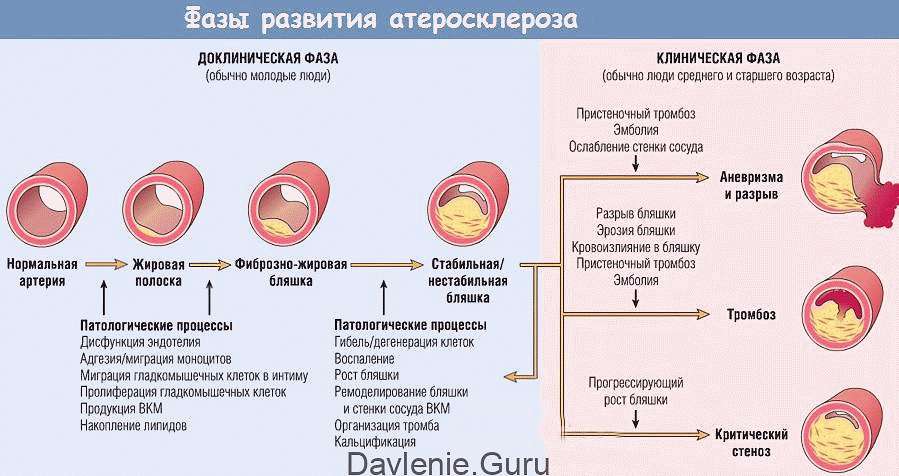
При атеросклерозе происходит системное поражение артерий в результате нарушений липидного и белкового обмена в стенках сосудов. Нарушения обмена характеризуются изменением соотношения между холестерином, фосфолипидами и протеинами, а также избыточным образованием β-липопротеидов. Считается, что в своем развитии атеросклероз проходит несколько стадий:
- I cтадия – липидного (или жирового) пятна. Для отложения жиров в сосудистой стенке существенную роль играют микроповреждения стенок артерий и локальное замедление кровотока. Наиболее подвержены атеросклерозированию участки разветвлений сосудов. Сосудистая стенка разрыхляется и отекает. Ферменты артериальной стенки стремятся растворить липиды и защитить ее целостность. Когда защитные механизмы истощаются, на этих участках образуются сложные комплексы соединений, состоящие из липидов (преимущественно холестерина), белков и происходит их отложение в интиме (внутренней оболочке) артерий. Продолжительность стадии липидного пятна различна. Такие жировые пятна видимы только под микроскопом, их можно обнаружить даже у грудных детей.
- II стадия – липосклероза. Характеризуется разрастанием в участках жировых отложений молодой соединительной ткани. Постепенно идет формирование атеросклеротической (или атероматозной) бляшки, состоящей из жиров и соединительнотканных волокон. На данном этапе атеросклеротические бляшки еще жидкие и могут быть подвергнуты растворению. С другой стороны, они представляют опасность, т. к. их рыхлая поверхность может разрываться, а фрагменты бляшек – закупоривать просвет артерий. Стенка сосуда в месте прикрепления атероматозной бляшки теряет свою эластичность, трескается и изъязвляется, приводя к образованию тромбов, также являющихся источником потенциальной опасности.
- III стадия – атерокальциноза. Дальнейшее формирование бляшки связано с ее уплотнением и отложением в ней солей кальция. Атеросклеротическая бляшка может вести себя стабильно или постепенно расти, деформируя и сужая просвет артерии, вызывая прогрессирующее хроническое нарушение кровоснабжения питаемого пораженной артерией органа. При этом высока вероятность острой закупорки (окклюзии) просвета сосуда тромбом или фрагментами распавшейся атеросклеротической бляшки с развитием участка инфаркта (некроза) или гангрены в кровоснабжаемой артерией конечности или органе.
Симптомы атеросклероза
При атеросклерозе чаще страдают грудной и брюшной отделы аорты, коронарные, мезентериальные, почечные сосуды, а также артерии нижних конечностей и головного мозга. В развитии атеросклероза различают доклинический (бессимптомный) и клинический периоды. В бессимптомном периоде в крови обнаруживается повышенное содержание β-липопротеидов или холестерина при отсутствии симптомов заболевания. Клинически атеросклероз начинает себя проявлять, когда происходит сужение артериального просвета на 50% и более. В течении клинического периода выделяют три стадии: ишемическую, тромбонекротическую и фиброзную.
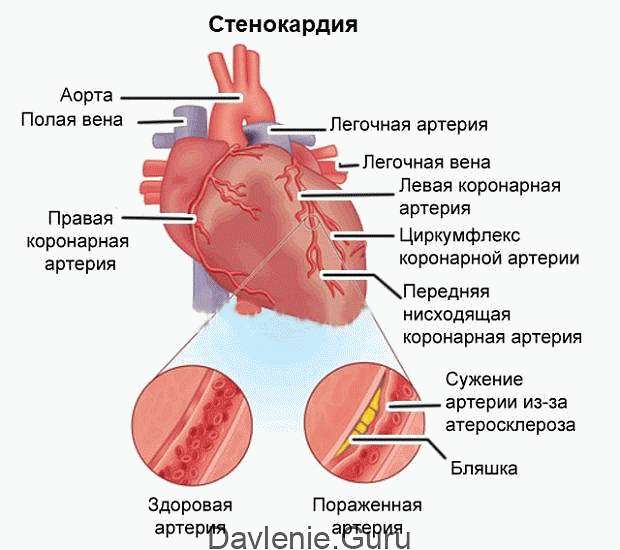
- В стадии ишемии развивается недостаточность кровоснабжения того или иного органа (например, ишемия миокарда вследствие атеросклероза коронарных сосудов проявляется стенокардией).
- В тромбонекротической стадии присоединяется тромбоз измененных артерий — атеротромбоз (так, течение атеросклероза коронарных сосудов может осложниться инфарктом миокарда).
- На стадии фиброзных изменений происходит разрастание соединительной ткани в плохо кровоснабжаемых органах (так, атеросклероз коронарных артерий приводит к развитию атеросклеротического кардиосклероза).
Клинические симптомы атеросклероза зависят от вида пораженных артерий. Проявлением атеросклероза коронарных сосудов служат стенокардия, инфаркт миокарда и кардиосклероз, последовательно отражающие стадии недостаточности кровообращения сердца.
Течение атеросклероза аорты длительное и долгое время бессимптомное, даже в тяжелых формах. Клинически атеросклероз грудной аорты проявляется аорталгией – давящими или жгучими болями за грудиной, иррадиирующими в руки, спину, шею, верх живота. В отличие от болей при стенокардии аорталгия может длиться по несколько часов и дней, периодически ослабевая или усиливаясь. Снижение эластичности стенок аорты вызывает усиление работы сердца, приводя к гипертрофии миокарда левого желудочка.
Атеросклероз брюшной аорты проявляется болями в области живота различной локализации, метеоризмом, запорами. При атеросклерозе бифуркации брюшной аорты наблюдается онемение и похолодание ног, отек и гиперемия стоп, некрозы и язвы пальцев ног, перемежающаяся хромота.
Проявлениями атеросклероза мезентериальных артерий служат приступы «брюшной жабы» и нарушение пищеварительной функции вследствие недостаточности кровоснабжения кишечника. У пациентов отмечается появление резких болей спустя несколько часов после еды. Боли локализуются в области пупка или верхних отделах живота. Продолжительность болевого приступа от нескольких минут до 1-3 часов, иногда болевой синдром купируется приемом нитроглицерина. Появляются вздутие живота, отрыжка, запор, сердцебиение, повышение артериального давления. Позднее присоединяются зловонные поносы с фрагментами непереваренной пищи и неусвоенным жиром.
Атеросклероз почечных артерий ведет к развитию вазоренальной симптоматической артериальной гипертензии. В моче определяются эритроциты, белок, цилиндры. При одностороннем атеросклеротическом поражении артерий отмечается медленное прогрессирование гипертонии, сопровождающееся стойкими изменениями в моче и стойко высокими цифрами АД. Двустороннее поражение почечных артерий вызывает злокачественную артериальную гипертонию.
При атеросклерозе сосудов головного мозга отмечается снижение памяти, умственной и физической работоспособности, внимания, интеллекта, головокружение, нарушения сна. В случаях выраженного атеросклероза сосудов мозга изменяется поведение и психика пациента. Атеросклероз артерий мозга может осложняться острым нарушением мозгового кровообращения, тромбозами, кровоизлияниями.
Проявлениями облитерирующего атеросклероза артерий нижних конечностей служат слабость и боли в икроножных мышцах голени, онемение и зябкость ног. Характерно развитие синдрома «перемежающейся хромоты» (боли в икроножных мышцах возникают при ходьбе и стихают в покое). Отмечаются похолодание, бледность конечностей, трофические нарушения (шелушение и сухость кожи, развитие трофических язв и сухой гангрены).
Осложнения атеросклероза
Осложнениями атеросклероза служат хроническая или острая сосудистая недостаточность кровоснабжаемого органа. Развитие хронической сосудистой недостаточности связано с постепенным сужением (стенозом) просвета артерии атеросклеротическими изменениями – стенозирующим атероскле?


