Осеннее обострение обструктивного бронхита

Обструктивный бронхит – диффузное воспаление бронхов мелкого и среднего калибра, протекающее с резким бронхиальным спазмом и прогрессирующим нарушением легочной вентиляции. Обструктивный бронхит проявляется кашлем с мокротой, экспираторной одышкой, свистящим дыханием, дыхательной недостаточностью. Диагностика обструктивного бронхита основана на аускультативных, рентгенологических данных, результатах исследования функции внешнего дыхания. Терапия обструктивного бронхита включает назначение спазмолитиков, бронходилататоров, муколитиков, антибиотиков, ингаляционных кортикостероидных препаратов, дыхательной гимнастики, массажа.
Общие сведения
Бронхиты (простые острые, рецидивирующие, хронические, обструктивные) составляют большую группу воспалительных заболеваний бронхов, различную по этиологии, механизмам возникновения и клиническому течению. К обструктивным бронхитам в пульмонологии относят случаи острого и хронического воспаления бронхов, протекающие с синдромом бронхиальной обструкции, возникающей на фоне отека слизистой, гиперсекреции слизи и бронхоспазма. Острые обструктивные бронхиты чаще развиваются у детей раннего возраста, хронические обструктивные бронхиты – у взрослых.
Хронический обструктивный бронхит, наряду с другими заболеваниями, протекающими с прогрессирующей обструкцией дыхательных путей (эмфиземой легких, бронхиальной астмой), принято относить к хронической обструктивной болезни легких (ХОБЛ). В Великобритании и США в группу ХОБЛ также включены муковисцидоз, облитерирующий бронхиолит и бронхоэктатическая болезнь.
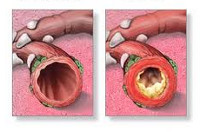
Обструктивный бронхит
Причины
Острый обструктивный бронхит этиологически связан с респираторно-синцитиальными вирусами, вирусами гриппа, вирусом парагриппа 3-го типа, аденовирусами и риновирусами, вирусно-бактериальными ассоциациями. При исследовании смыва с бронхов у пациентов с рецидивирующими обструктивными бронхитами часто выделяют ДНК персистирующих инфекционных возбудителей — герпесвируса, микоплазмы, хламидий. Острый обструктивный бронхит преимущественно встречается у детей раннего возраста. Развитию острого обструктивного бронхита наиболее подвержены дети, часто страдающие ОРВИ, имеющие ослабленный иммунитет и повышенный аллергический фон, генетическую предрасположенность.
Главными факторами, способствующими развитию хронического обструктивного бронхита, служат курение (пассивное и активное), профессиональные риски (контакт с кремнием, кадмием), загрязненность атмосферного воздуха (главным образом, двуокисью серы), дефицит антипротеаз (альфа1-антитрипсина) и др. В группу риска по развитию хронического обструктивного бронхита входят шахтеры, рабочие строительных специальностей, металлургической и сельскохозяйственной промышленности, железнодорожники, сотрудники офисов, связанные с печатью на лазерных принтерах и др. Хроническим обструктивным бронхитом чаще заболевают мужчины.
Патогенез
Суммация генетической предрасположенности и факторов окружающей среды приводит к развитию воспалительного процесса, в который вовлекаются бронхи мелкого и среднего калибра и перибронхиальная ткань. Это вызывает нарушение движения ресничек мерцательного эпителия, а затем и его метаплазию, утрату клеток реснитчатого типа и увеличение количества бокаловидных клеток. Вслед за морфологической трансформацией слизистой происходит изменение состава бронхиального секрета с развитием мукостаза и блокады мелких бронхов, что приводит к нарушению вентиляционно-перфузионного равновесия.
В секрете бронхов уменьшается содержание неспецифических факторов местного иммунитета, обеспечивающих противовирусную и противомикробную защиту: лактоферина, интерферона и лизоцима. Густой и вязкий бронхиальный секрет со сниженными бактерицидными свойствами является хорошей питательной средой для различных патогенов (вирусов, бактерий, грибков). В патогенезе бронхиальной обструкции существенная роль принадлежит активации холинергических факторов вегетативной нервной системы, вызывающих развитие бронхоспастических реакций.
Комплекс этих механизмов приводит к отеку слизистой бронхов, гиперсекреции слизи и спазму гладкой мускулатуры, т. е. развитию обструктивного бронхита. В случае необратимости компонента бронхиальной обструкции следует думать о ХОБЛ — присоединении эмфиземы и перибронхиального фиброза.
Симптомы острого обструктивного бронхита
Как правило, острый обструктивный бронхит развивается у детей первых 3-х лет жизни. Заболевание имеет острое начало и протекает с симптомами инфекционного токсикоза и бронхиальной обструкции.
Инфекционно-токсические проявления характеризуются субфебрильной температурой тела, головной болью, диспепсическими расстройствами, слабостью. Ведущими в клинике обструктивного бронхита являются респираторные нарушения. Детей беспокоит сухой или влажный навязчивый кашель, не приносящий облегчения и усиливающийся в ночное время, одышка. Обращает внимание раздувание крыльев носа на вдохе, участие в акте дыхания вспомогательной мускулатуры (мышц шеи, плечевого пояса, брюшного пресса), втяжение уступчивых участков грудной клетки при дыхании (межреберных промежутков, яремной ямки, над- и подключичной области). Для обструктивного бронхита типичен удлиненный свистящий выдох и сухие («музыкальные») хрипы, слышимые на расстоянии.
Продолжительность острого обструктивного бронхита – от 7-10 дней до 2-3 недель. В случае повторения эпизодов острого обструктивного бронхита три и более раз в год, говорят о рецидивирующем обструктивном бронхите; при сохранении симптомов на протяжении двух лет устанавливается диагноз хронического обструктивного бронхита.
Симптомы хронического обструктивного бронхита
Основу клинической картины хронического обструктивного бронхита составляют кашель и одышка. При кашле обычно отделяется незначительное количество слизистой мокроты; в периоды обострения количество мокроты увеличивается, а ее характер становится слизисто-гнойным или гнойным. Кашель носит постоянный характер и сопровождается свистящим дыханием. На фоне артериальной гипертензии могут отмечаться эпизоды кровохарканья.
Экспираторная одышка при хроническом обструктивном бронхите обычно присоединяется позже, однако в некоторых случаях заболевание может дебютировать сразу с одышки. Выраженность одышки варьирует в широких пределах: от ощущений нехватки воздуха при нагрузке до выраженной дыхательной недостаточности. Степень одышки зависит от тяжести обструктивного бронхита, наличия обострения, сопутствующей патологии.
Обострение хронического обструктивного бронхита может провоцироваться респираторной инфекцией, экзогенными повреждающими факторами, физической нагрузкой, спонтанным пневмотораксом, аритмией, применением некоторых медикаментов, декомпенсацией сахарного диабета и др. факторами. При этом нарастают признаки дыхательной недостаточности, появляется субфебрилитет, потливость, утомляемость, миалгии.
Объективный статус при хроническом обструктивном бронхите характеризуется удлиненным выдохом, участием дополнительных мышц в дыхании, дистанционными свистящими хрипами, набуханием вен шеи, изменением формы ногтей («часовые стеклышки»). При нарастании гипоксии появляется цианоз.
Тяжесть течения хронического обструктивного бронхита, согласно методическим рекомендациям российского общества пульмонологов, оценивается по показателю ОФВ1 (объему форсированного выдоха в 1 сек.).
- I стадия хронического обструктивного бронхита характеризуется значением ОФВ1, превышающим 50% от нормативной величины. В этой стадии заболевание незначительно влияет на качество жизни. Пациенты не нуждаются в постоянном диспансерном контроле пульмонолога.
- II стадия хронического обструктивного бронхита диагностируется при снижении ОФВ1 до 35-49% от нормативной величины. В этом случае заболевание существенно влияет на качество жизни; пациентам требуется систематическое наблюдение у пульмонолога.
- III стадия хронического обструктивного бронхита соответствует показателю ОФВ1 менее 34% от должного значения. При этом отмечается резкое снижение толерантности к нагрузкам, требуется стационарное и амбулаторное лечение в условиях пульмонологических отделений и кабинетов.
Осложнениями хронического обструктивного бронхита являются эмфизема легких, легочное сердце, амилоидоз, дыхательная недостаточность. Для постановки диагноза хронического обструктивного бронхита должны быть исключены другие причины одышки и кашля, прежде всего туберкулез и рак легкого.
Диагностика
В программу обследования лиц с обструктивным бронхитом входят физикальные, лабораторные, рентгенологические, функциональные, эндоскопичесике исследования. Характер физикальных данных зависит от формы и стадии обструктивного бронхита. По мере прогрессирования заболевания ослабевает голосовое дрожание, появляется коробочный перкуторный звук над легкими, уменьшается подвижность легочных краев; аускультативно выявляется жесткое дыхание, свистящие хрипы при форсированном выдохе, при обострении – влажные хрипы. Тональность или количество хрипов изменяются после откашливания.
Рентгенография легких позволяет исключить локальные и диссеминированные поражения легких, обнаружить сопутствующие заболевания. Обычно через 2-3 года течения обструктивного бронхита выявляется усиление бронхиального рисунка, деформация корней легких, эмфизема легких. Лечебно-диагностическая бронхоскопия при обструктивном бронхите позволяет осмотреть слизистую бронхов, осуществить забор мокроты и бронхоальвеолярный лаваж. С целью исключения бронхоэктазов может потребоваться выполнение бронхографии.
Необходимым критерием диагностики обструктивного бронхита является исследование функции внешнего дыхания. Наибольшее значение имеют данные спирометрии (в т. ч. с ингаляционными пробами), пикфлоуметрии, пневмотахометрии. На основании полученных данных определяются наличие, степень и обратимость бронхиальной обструкции, нарушения легочной вентиляции, стадия хронического обструктивного бронхита.
В комплексе лабораторной диагностики исследуются общие анализы крови и мочи, биохимические показатели крови (общий белок и белковые фракции, фибриноген, сиаловые кислоты, билирубин, аминотрансферазы, глюкоза, креатинин и др.). В иммунологических пробах определяется субпопуляционная функциональная способность Т-лимфоцитов, иммуноглобулины, ЦИК. Определение КОС и газового состава крови позволяет объективно оценить степень дыхательной недостаточности при обструктивном бронхите.
Проводится микроскопическое и бактериологическое исследование мокроты и лаважной жидкости, а с целью исключения туберкулеза легких – анализ мокроты методом ПЦР и на КУБ. Обострение хронического обструктивного бронхита следует дифференцировать от бронхоэктатической болезни, бронхиальной астмы, пневмонии, туберкулеза и рака легких, ТЭЛА.
Лечение обструктивного бронхита
При остром обструктивном бронхите назначается покой, обильное питье, увлажнение воздуха, щелочные и лекарственные ингаляции. Назначается этиотропная противовирусная терапия (интерферон, рибавирин и др.). При выраженной бронхообструкции применяются спазмолитические (папаверин, дротаверин) и муколитические (ацетилцистеин, амброксол) средства, бронхолитические ингаляторы (сальбутамол, орципреналин, фенотерола гидробромид). Для облегчения отхождения мокроты проводится перкуторный массаж грудной клетки, вибрационный массаж, массаж мышц спины, дыхательная гимнастика. Антибактериальная терапия назначается только при присоединении вторичной микробной инфекции.
Целью лечения хронического обструктивного бронхита служит замедление прогрессирования заболевания, уменьшение частоты и длительности обострений, улучшение качества жизни. Основу фармакотерапии хронического обструктивного бронхита составляет базисная и симптоматическая терапия. Обязательным требованием является прекращение курения.
Базисная терапия включает применение бронхорасширяющих препаратов: холинолитиков (ипратропия бромид), b2-агонистов (фенотерол, сальбутамол), ксантинов (теофиллин). При отсутствии эффекта от лечения хронического обструктивного бронхита используются кортикостероидные препараты. Для улучшения бронхиальной проходимости применяются муколитические препараты (амброксол, ацетилцистеин, бромгексин). Препараты могут вводиться внутрь, в виде аэрозольных ингаляций, небулайзерной терапии или парентерально.
При наслоении бактериального компонента в периоды обострения хронического обструктивного бронхита назначаются макролиды, фторхинолоны, тетрациклины, b-лактамы, цефалоспорины курсом 7-14 дней. При гиперкапнии и гипоксемии обязательным компонентом лечения обструктивного бронхита является кислородотерапия.
Прогноз и профилактика обструктивного бронхита
Острый обструктивный бронхит хорошо поддаются лечению. У детей с аллергической предрасположенностью обструктивный бронхит может рецидивировать, приводя к развитию астматического бронхита или бронхиальной астмы. Переход обструктивного бронхита в хроническую форму прогностически менее благоприятен.
Адекватная терапия помогает задержать прогрессирование обструктивного синдрома и дыхательной недостаточности. Неблагоприятными факторами, отягощающими прогноз, служат пожилой возраст больных, сопутствующая патология, частые обострения, продолжение курения, плохой ответ на терапию, формирование легочного сердца.
Меры первичной профилактики обструктивного бронхита заключаются в ведении здорового образа жизни, повышении общей сопротивляемости к инфекциям, улучшении условий труда и окружающей среды. Принципы вторичной профилактики обструктивного бронхита предполагают предотвращение и адекватное лечение обострений, позволяющее замедлить прогрессирование заболевания.
С хроническим бронхитом, как правило, сталкиваются те, кто перенёс болезнь в острой форме, а также курильщики, работники запыленных цехов, любители горячительных напитков.

Люди, страдающие этим недугом, 2-3 раза в год переживают обострение бронхита – самую тяжёлую стадию болезни.
Вылечить хронический бронхит тяжело. Зато держать недуг под контролем можно и нужно. Сегодня женский сайт «Красивая и Успешная» решил познакомить своих читательниц с профилактикой обострения хронического бронхита и с методами лечения болезни на разных её стадиях.
Хронический бронхит: симптомы
При вялом протекании воспалительный процесс в бронхах даёт о себе знать кашлем, появляющимся в основном по утрам. После отхождения вязкой мокроты кашель может в течение дня больше не повторяться. Ещё одним признаком хронического бронхита является ощущение дискомфорта в области груди.
При обострении болезни могут наблюдаться такие симптомы:
- Мучительный кашель, особенно сильный после сна.
- Вязкая, трудноотделимая мокрота, в которой может присутствовать гнойный секрет.
- Жар с повышением температуры тела до 38 градусов и более.
- Признаки интоксикации организма: липкий пот, общая слабость, ломота в теле.
В некоторых случаях болезнь может осложняться обструкцией – состоянием сужения бронхов, при котором дыхание затрудняется и начинает сопровождаться свистом в груди. В таком случае речь идёт об обструктивном бронхите.
Как лечить обострение бронхита
Лечение данной болезни начинается с постановки точного диагноза. Для этого врач прослушивает больного с помощью фонендоскопа, изучает общий анализ его крови, рентгеновский снимок, результаты спирометрии.
Сайту sympaty.net удалось выяснить, что выбор методики лечения хронического бронхита в стадии обострения напрямую зависит от того, сопровождается ли состояние обструкцией.
Если бронхит сопровождается нарушением проходимости воздушного потока по дыхательным путям, больному прежде всего назначают бронхолитики: Сальбутомол, Эуфиллин, Беродуал.
В дальнейшем лечение различных видов бронхита ведётся примерно по одной и той же схеме:
- Больному назначают антибактериальную терапию. Для лечения инфекции верхних дыхательных путей медики выбирают такие препараты, как Аугментин, Азитромицин, Цефазолин, Цефалексин, Цефтриаксон. Выбор определённого антибиотика зависит от того, насколько серьёзным является воспалительный процесс.
- Параллельно с антибиотиками больному назначают муколитики – препараты, которые способствуют очищению бронхов от мокроты. К ним относятся АЦЦ, Мукалтин, Амброксол, Лазолван, Бромгексин и т. д.
- Если болезнь протекает с высокой температурой тела, для лечения обострения хронического бронхита используются также препараты, снимающие воспаление, боль и жар. К ним относятся Эффералган, Парацетамол, Ибупрофен.
- Для повышения сопротивляемости сил организма при обострении хронического бронхита рекомендуется принимать общеукрепляющие препараты – витаминно-минеральные комплексы, иммуностимуляторы на растительной основе (Иммунал, Иммунорм и т. д.).
Помимо медикаментозного лечения обострения хронического бронхита врачи рекомендуют больным с таким диагнозом вспомогательные методы терапии.
Физпроцедуры и фитопрепараты для лечения бронхита
Ускорить выздоровление помогут процедуры, которые можно выполнять как с использованием специальных аппаратов, так и без них.
- Ингаляции. Выполнять эту процедуру удобнее всего с помощью небулайзера – аппарата, который распыляет лечебный раствор. Тем, кто страдает хроническим бронхитом или же другой хронической болезнью дыхательных органов, подобный аппарат просто необходим. Если же приобрести его пока не получается, можно выполнять ингаляции по старинке, с помощью полотенца и кастрюли с горячим отваром ромашки или шалфея.
- Массаж грудной клетки. Особенно рекомендована эта процедура при обострении хронического бронхита у детей: она помогает быстрее избавиться от мокроты в дыхательных путях. Выполнять такой массаж должен специалист.
- Электрофорез – тоже процедура, которую можно выполнять исключительно под надзором медицинского работника. Её суть заключается в прогревании грудной клетки с помощью слабых электрических импульсов. Электрофорез помогает существенно ускорить выздоровление.
- Банки – это средство по сути является аналогом электрофореза. Такую процедуру можно выполнять и в домашних условиях, но только с разрешения врача и под присмотром человека с опытом её выполнения.
Все вышеперечисленные процедуры могут использоваться для лечения обострившегося бронхита лишь при условии нормальной температуры тела. В первые дни болезни, когда температура тела поднимается выше 37 градусов, они противопоказаны. Зато в данный период можно принимать растительные препараты.
- Вскипятить стакан молока, заварить в этом молоке столовую ложку травы шалфея, настоять, процедить, можно подсластить мёдом. Принимать от кашля.
- Заварить траву мать-и-мачехи горячей водой, поместить смесь на водяную баню, греть четверть часа, потом поставить настаиваться, процедить и пить пару столовых ложек трижды в день.
- Приготовить настой корней девясила, залив столовую ложку сырья 400 мл воды. Греть средство на водяной бане четверть часа, потом остудить и очистить от растительных примесей. Пить настой нужно по 1-2 столовых ложки через каждые два часа.
- Хороший результат при лечении кашля даёт сок чёрной редьки с мёдом.
- Облегчить течение острого бронхита помогут также отвар цветков калины, корня солодки, корня алтея, травы чабреца и багульника.
Современная медицина позволяет вполне успешно лечить обострение хронического бронхита , но всё же гораздо легче выполнить его профилактику.
Как предупредить обострение хронического бронхита
Людям, которые страдают хроническими бронхитами, врачи советуют:
- Бросить курить и стараться избегать запыленных помещений.
- Гулять в хвойном лесу. Регулярное вдыхание фитонцидов, которые выделяют хвойные породы, способствует очищению дыхательных путей от вредной микрофлоры и тем самым предупреждает развитие воспалительных процессов в них.
- Избегать переохлаждения и стараться не контактировать с людьми, болеющими ОРВИ и ОРЗ.
- Отдыхать в южных странах. Ещё до изобретения антибиотиков лучшим лекарством от любых болезней дыхательных путей считался тёплый морской воздух.
- Занятия спортом и закаливание. Эти меры хороши не только для профилактики обострения бронхита, но и для предупреждения любых простудных болезней вообще.
Медики советуют: если кашель начал донимать вас каждый день, не нужно ждать, когда болезнь перейдёт в острую стадию. Необходимо сразу начинать с ней бороться. Только при таком условии шанс однажды вернуться к нормальному образу жизни не будет безнадёжно утрачен.
—
Автор — Pelageja, сайт www.sympaty.net – Красивая и Успешная
Копирование этой статьи запрещено!


