Обострение бронхиальной астмы классификация
Требуется
ежедневный прием противовоспалительных
препаратов и брон-холитиков. Базисная
терапия: ингаляционные
кортикостероиды
в максимальных дозах
(1000 — 2000 мкг), пероральные
ГКС-постоянный
прием. Прием препаратов
базисной терапии следует сочетать с
применением в2-агонистов
короткого
или
длительного
действия,
пролонгированных
теофиллинов.
Симптоматическая терапия: прием
симпатомиметиков короткого действия
по необходимости посредством
индивидуального дозированного аэрозоля
(ИДА) со спейсером или небулайзера.
В
отдельных методических рекомендациях
по лечению бронхиальной астмы
рекомендуется введение в схему ступенчатой
терапии пятой ступени -больные
с тяжелым течением бронхиальной астмы,
длительно получающие системные
кортикостероиды. Однако, принципиальной
разницы между четвертой и пятой
ступенями нет. Предполагает применение
препаратов базисной терапии четвертой
ступени, регулярный прием системных
стероидов в течение длительного
времени, симпатомиметики короткого
действия по потребности.
Амбулаторная тактика ведения больных
бронхиальной астмой
Поводами
для обращения пациента к врачу являются:
наличие жалоб, характерных бронхиальной
астме; посещение для оценки эффективности
лечения; появление
клиники обострения состояния. В первом
случае проводится весь комплекс
мероприятий, предусмотренных стандартом,
при установлении диагноза бронхиальной
астмы (см. «Критерии постановки диагноза
бронхиальной астмы»).
После установления диагноза и определения
степени тяжести заболевания
назначается лечение в объеме ступени
стандартной схемы лечения.
При
первом визите точно установить степень
тяжести заболевания сложно,
необходимы данные мониторинга ПСВ
(пикфлоумониторинга) желательно в
течение
одной — двух недель. Вводный недельный
период мониторирования назначается,
если у больного астма интермиттирующего
или легкого персисти-рующего
течения и не требуется назначения
терапии в полном объеме. В противном
случае необходимо проводить адекватное
лечение и мониторировать больного
течение двух недель. При посещении по
назначенной явке проводится анализ
данных пикфлоуграммы, динамика изменений
клинической симптоматики, уточняется
схема лечения. Важно помнить, что при
положительной динамике уменьшать
терапию следует «ступенчато», понижая,
отменяя последнюю дозу или дополнительные
препараты до минимально эффективной.
Снижение поддерживающей терапии
возможно, если астма остается под
контролем не менее 3 месяцев.
Обострение бронхиальной астмы
Обострение
бронхиальной астмы — это эпизоды
прогрессивного нарастания одышки,
кашля, появление свистящих хрипов и
чувство нехватки воздуха, сдавления
грудной клетки или различные сочетания
этих симптомов. Отмечается
снижение ПСВ и ОФВ1, причем эти показатели
более объективно отражают
степень тяжести обострения,
чем выраженность клинических проявлений.
Обострение
бронхиальной астмы следует начинать
лечить как можно раньше.
Обострение
обычно является результатом недостаточной
базисной терапии
или контакта с фактором риска астмы
(триггером). Степени тяжести обострения
могут быть от легкой до угрожающей жизни
больного. Ухудшение обычно прогрессирует
в течение нескольких часов или дней, но
иногда может произойти за несколько
минут. Тяжелые обострения и случаи
смерти обычно связаны с недооценкой
тяжести состояния, неправильными
действиями в начале обострения или
неправильным лечением обострения.
Оценка тяжести обострения определяется
следующими параметрами.
Клиническая
картина: кашель
(чаще сухой, приступообразный),
затрудненность
дыхания, тяжесть в грудной клетке,
свистящее дыхание, вынужденное положение.
Оценивается:
спирометрия
с определением ОФВ1 или пикфлоуметрия
с определением ПСВ; физическая активность;
речь; сфера сознания; частота дыхания
(ЧД); характер дыхания (свистящее); пульс;
газовый состав крови (РаО2 и РаСО2) или
сатурация О2.
Легкий приступ
удушья
Параметры:
физическая активность сохранена,
разговаривает предложениями,
больной возбужден, тахипноэ, свистящее
дыхание в конце выдоха, тахикардия,
ПСВ около 80%, газовый состав крови в
пределах нормы.
Начальный этап лечения:
назначаются в2-агонисты
3-4 раза в течение часа. При
хорошем ответе на
начальную терапию (ПСВ более 80%, хорошее
самочувствие
в течение 4 часов). Рекомендуется
продолжить прием в2-агонистов каждые
четыре часа в течение 24-48 часов. Требуется
консультация врача для определения
дальнейшей тактики лечения. При
недостаточном ответе в течение 1-2
часов (ПСВ 60-80%) рекомендуется принять
кортикостероиды
перорально, продолжить
прием в2-агонистов каждые 4 часа в течение
24-48 часов. Требуется
консультация врача незамедлительно
или в течение дня для коррекции терапии.
При плохом ответе в течение 1 часа (ПСВ
менее 60%) рекомендуется при
нять глюкокортикостероиды перорально,
вызвать скорую медицинскую помощь или
госпитализация в клинику.
Среднетяжелый
приступ удушья
Параметры: физическая
активность ограничена, речь отдельными
фразами, больной возбужден, выраженная
экспираторная одышка, свистящее громкое
дыхание, выраженная тахикардия, ПСВ в
пределах 60-80%, газовый состав крови
РаО2 более 60 мм. рт. ст., РаСО2 менее 45 мм.
рт. ст., мониторинг показателей ПСВ
каждые 15-20 мин.
Начальный
этап лечения:
назначаются в2-
агонисты
3-4 раза в течение 1 часа
через спейсер или фенотерол (беротек)
1мг, сальбутамол 5мг через небулайзер,
кортикостероиды
перорально.
При
хорошем ответе
на начальную терапию
(ПСВ более 70%, ответ на принятые
симпатомиметики сохраняется в течение
4 часов) больного можно оставить дома.
Дается рекомендация продолжить прием
в2-агонистов в сочетании с ИГКС, пероральные
стероиды. Необходима
8
консультация
лечащего врача для определения дальнейшей
тактики лечения. При
неполном ответе в
течение 1-2 часов (ПСВ 50-70%, сохраняются
симптомы астмы) целесообразнее больного
госпитализировать в клинику, равно как
и при отсутствии эффекта на начальную
терапию. В стационаре применяются
ингаляционные
в2-агонисты через небулайзер с кислородом
в сочетании с холиноли-тиками. ГКС 30-60
мг в перерасчете на преднизолон перорально
в течение суток или
преднизолон 200 мг внутривенно каждые 6
часов. Оксигенотерапия. Тео-филлины
короткого действия
внутривенно. При угрожающем состоянии
проведение
ИВЛ.
Тяжелый
приступ удушья
Параметры: физическая активность резко
ограничена, речь в виде отдельных
слов, выраженное возбуждение, испуг,
резко выраженная экспираторная
одышка, громкое свистящее дыхание,
выраженная тахикардия, ПСВ менее 60%,
газовый состав крови РаО2 менее 60 мм.
рт. ст., РаСО2 более 40 мм. рт. ст.
Начальный
этап лечения:
в2-агонисты
ежечасно через спейсер, небулайзер,
кортикостероиды
перорально, внутривенно. Немедленная
госпитализация в стационар,
а при ПСВ менее 30% от должного, РаО2 менее
60%, РаСО2 более 45% — в
отделение интенсивной терапии. Применяются
ингаляционные симпа-томиметики
(лучше в сочетании с холинолитиками) до
5мг через небулайзер с кислородом,
кортикостероиды перорально 30-60 мг в
пересчете на преднизолон в
течение суток или преднизолон 200мг
каждые 6 часов. Оксигенотерапия.
Тео-филлины
короткого действия
внутривенно. При угрожающем состоянии
ИВЛ. Необходимо
помнить, что не разрешены к применению
при обострении бронхиальной астмы
любые седативные средства, наркотические
анальгетики. Пациент остается
в стационаре: до прекращения ночных
симптомов или пока ПСВ не достигнет
уровня 75% от должного или наилучшего
для больного.
Классификация
тяжести обострения бронхиальной астмы
Признаки | Легкая | Средняя | Тяжелая | Жизнеугрожа-ющее |
Физ. | сохранена | ограничена | резко | резко |
Экспират. | при | при | в | в |
Разгов. | сохранена | отдельн. | отдельн. | отсутствует |
Сознание | может | обычно | возбужден | заторможенность, |
ЧД | повышена | повышена | более | повышена |
Участие | обычно | часто | всегда | пародокс. |
Свист. | в | в | громкое | отсутсвуют, |
Пульс | менее | 100-120 | более | брадикардия |
ПОС | более | 50-80 | менее | менее |
9
Признаки | Легкая | Средняя | Тяжелая | Жизнеугрожа- ющее |
РО2 | более | 60-80 | менее | менее |
РСО2 | менее | менее | более | более 45 |
SaO2 | более | 91-96 | менее | менее |
Примечание:
при наличии хотя бы одного критерия
более тяжелой степени состояние больных
должно быть оценено как более тяжелое.
Тяжелое обострение в отечественной
литературе соответствует термину «
астматический статус 1», жизнеугрожающее
обострение — термину «астматический
статус 2».
Показания для
госпитализации больных с обострением
БА:
Обострение средней
степени тяжести при отсутствии эффекта
от лечения в
течение 1 часа;Тяжелые и жизнеугрожающие обострения;
Отсутствие
условий для оказания квалифицированной
помощи и осуществ
ления
динамического наблюдения за больными;Больные, составляющие группу риска
неблагоприятного исхода (изначально
тяжелое
течение заболевания, в анамнезе
госпитализации в реанимационное
от
деление по поводу обострений
БА, гормонзависимая БА, повторные
обращения
за мед. помощью по поводу
обострений БА в течение последних 1-2
дней, пси
хические заболевания,
низкий социальный и культурный уровень
пациента, не
соблюдение (невозможность!)
врачебных рекомендаций и назначений).
Самым ярким и угрожающим
жизни проявлением тяжелого течения
бронхиальной
астмы является астматический
статус. Наиболее
частые причины возникновения астматического
статуса:
бесконтрольный
прием симпатомиметических и
кортикостероидных пре
паратов,
резкое прекращение длительно проводимого
приема кортикосте
роидных
препаратов.обострение
хронического или возникновение острого
воспалительного
процесса
в бронхолегочном аппарате;применение
лекарственных препаратов, которые
больной не переносит
(нестероидные
противовоспалительные препараты,
антибиотики, и др. ),
злоупотребление
снотворными и седативными средствами;чрезмерное
воздействие причинно-значимых аллергенов
(пыль, пища,
пыльца
и др. ) и неспецифических воздействий
(физическая нагрузка, хо
лодный
воздух и др. );
значительный нервно-психический стресс;
отсутствие
адекватной терапии при постепенном
ухудшении состояния:
учащение
приступов удушья, плохая их купируемость
(так называемая
«нестабильная
астма»).
Классификация
астматического статуса
1 стадия
— затянувшийся приступ удушья,
резистентность к симпатомиметикам.
Симптомы: вынужденное положение больного,
учащенное дыхание, приступообразный
кашель со скудной трудноотделяемой
мокротой, тахикардия, часто повышенное
АД. Отмечается умеренная артериальная
гипоксемия (рО2 60-70 мм. рт. ст), нормо-или
гипокапния (рСО2 меньше 35 мм. рт. ст).10
стадия
—
нарастание дыхательной недостаточности
по обструктивному типу.
Симптомы:
состояние больного тяжелое, кожные
покровы бледно-серые, выра
женная
одышка, при аускультации — «немое
легкое», хрипы и дыхание почти не
слышны,
учащенное поверхностное дыхание, частый
пульс мягкого наполне
ния,
снижение АД. Периоды безразличия
сменяются возбуждением. Выражен
ная
гипоксемия (рО2 50-60 мм. рт. ст. ), нарастающая
гиперкапния (рСО2 50-70
мм.
рт. ст. ).стадия
—
гипоксемическая, гиперкапническая
кома. Симптомы: сознание от
сутствует,
тахипноэ, выраженный цианоз, нередко
коллапс. Гипоксемия (рО2
40-55
мм. рт. ст. ) и резко выраженная гиперкапния
(рСО2 80-90 мм. рт. ст).
Лечение астматического состояния:
Общими
принципами интенсивной терапии
астматического состояния являются:
устранение расстройств легочного
газообмена (гипоксемии и гиперкап-нии),
восстановление проходимости
воздухопроводящих путей и чувствительности
в2-адренорецепторов бронхов, нормализация
внутренней среды организма.
Начинать интенсивную терапию астматического
статуса следует в максимально
ранние сроки и лучше проводить в условиях
отделения реанимации или палаты
интенсивной терапии. Лечебные мероприятия:
Кислородотерапия
— подача О2 осуществляется при РаО2 до
70 мм. рт. ст., что
достигается при использовании систем
низкого потока через назальные катетеры
при содержании О2 в кислородовоздушной
смеси до 50%. Использование более
высоких концентраций опасно развитием
в легких абсорбционных ателектазов.
Инфузионная
терапия
имеет целью восполнение дефицита
жидкости в организме
и устранение гемоконцентрации, что
способствует разжижению бронхиального
содержимого, облегчает откашливание
мокроты и уменьшает обструкцию
бронхов. Объем инфузионной терапии,
включающий гепаринизиро-ванные
растворы глюкозы, декстранов, должен
составлять в первые сутки 3-3, 5 л, а в
последующие — приблизительно 1, 6 л/м кв.
поверхности тела (контролируется
диурез — не менее 60-80 мл/час без применения
диуретиков). Ограничиваются
растворы на основе солей натрия, не
следует без исследования КОС вводить
растворы гидрокарбоната натрия.
Медикаментозная
терапия астматического статуса проводится
по правилам
лечения тяжелого
приступа удушья
(см. «Лечение тяжелого приступа удушья»).
Спектр
применяемых медикаментозных средств
при лечении астматического
статуса должен быть сужен. Нецелесообразно
назначать витамины, кальция хлорид,
антибиотики с профилактической целью
и др. Противопоказаны
препараты, обладающие седативным
действием (пипольфен,
димедрол, натрия оксибутират,
транквилизаторы
и др. ), наркотические
анальгетики, в-адреноблокаторы.
Не рекомендуется в остром периоде
использование муколи-тиков
из-за опасности усиления бронхиолоспазма
и отсутствия эффекта немедленного
действия. Прогрессирующие нарушения
легочной вентиляции с нарастанием
гиперкапнии, не поддающееся консервативной
терапии, являются показанием
для использования ИВЛ.
11
Соседние файлы в предмете [НЕСОРТИРОВАННОЕ]
- #
- #
26.03.201543.92 Mб36Атлас анатомии. Неттер.djvu
- #
- #
- #
- #
- #
- #
- #
- #
- #

Бронхиальная астма — хроническое заболевание, для которого характерен воспалительный процесс в бронхах. Обострение астмы может случиться в любой момент.
В этом и заключается коварство заболевания, когда на фоне практически полного отсутствия симптомов снова возникает состояние удушья. Очень важно в этом случае не тянуть с лечением бронхиальной астмы и при малейшем намеке на обострение сразу же обратиться к лечащему врачу.
Особенности течения бронхиальной астмы
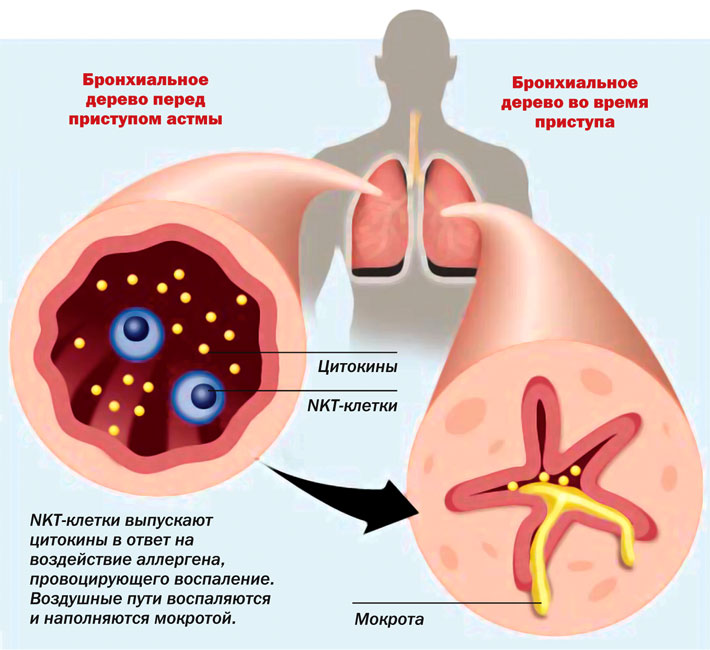
Течение бронхиальной астмы не отличается стабильностью. Длительный период ремиссии, когда человек чувствует себя полностью здоровым, внезапно сменяется тяжелейшим состоянием, связанным с высоким риском смерти.
Для обострения данной патологии характерен ряд симптомов:
- неприятные, болезненные ощущения в груди;
- при прослушивании бронхов отчетливо слышны хрипы;
- проблемы с дыханием (из-за отека тканей);
- возможно отхождение прозрачной мокроты;
- постоянная усталость, упадок сил;
- нарушение сердечного ритма;
- ощущение нехватки воздуха для нормального дыхания.
Если бронхиальная астма имеет аллергическую природу, возможен ринит, слезотечение и кожные высыпания.
Причины обострения астмы и факторы риска
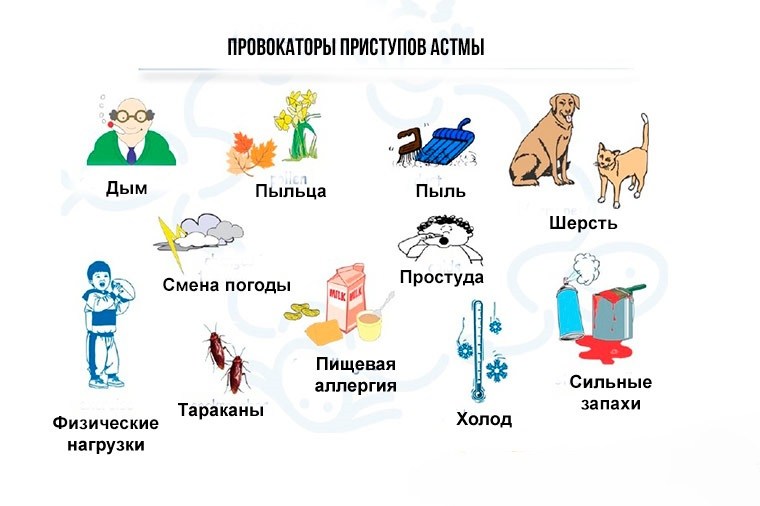
Несмотря на то что обострения астмы сложно предсказать, есть ряд факторов, влияющих течение болезни.
Основные причины ухудшения состояния больного:
- Весной, когда начинается цветение, в воздухе увеличивается содержание аллергенов. Также бытовая пыль, выделения или шерсть животных, сильные запахи – все это может спровоцировать обострение болезни.
- Слишком холодный воздух.
- Табачный дым — очень сильный раздражающий фактор.
- Пищевая аллергия. Употребление в пищу продуктов, способных вызвать аллергию, может спровоцировать приступ.
- Испарения химических веществ (краски, лака, ацетона).
- Разнообразные инфекционные болезни, вызывающие воспаление дыхательных путей.
- Хронические болезни легких.
- Психогенные факторы, такие как стресс, депрессия.
- Слишком интенсивная физическая нагрузка.
У пациента с диагнозом «бронхиальная астма» бронхи очень остро реагируют на любые раздражающие факторы. Вредное вещество в концентрации, которую здоровый человек перенесет без проблем, у астматика может вызвать сильнейший приступ.
Несмотря на то что желательно избегать всех провоцирующих факторов, не всегда это возможно. Нельзя закрыться в доме на весь период цветения, сложно оградить себя от стресса, невозможно зимой не дышать морозным воздухом. Но больной астмой должен стараться по мере сил и возможностей свести к минимуму воздействие вызывающих приступ факторов.
Виды, степени тяжести и симптомы обострений
Выделяют несколько степеней обострения бронхиальной астмы. Для того чтобы точно определить тяжесть состояния, проводится обследование.
Оценивается самочувствие больного, изучается анамнез, а также назначается ряд тестов. Особое внимание обращают на частоту сердечных сокращений, давление и насыщение крови кислородом.
В зависимости от выраженности признаков выделяют 4 степени тяжести обострения бронхиальной астмы.
- Легкая форма. В состоянии покоя, а также при незначительных нагрузках пациент чувствует себя нормально. При длительных прогулках возникает одышка. Это состояние не мешает пациенту говорить. Также при этой степени обострения возможно незначительное возбуждение и тахикардия. Частота сердечных сокращений не превышает 100 ударов/минуту, ПСВ (пиковая скорость выдоха) — около 80%, насыщение кислородом крови не ниже 95%.
- Среднетяжелое. При этом состоянии у пациента снижается физическая активность. Произносить длинные предложения становится затруднительно, больной старается ограничиться отдельными короткими фразами. Состояние возбужденное, пульс учащен (достигает 120 ударов в минуту). При выдохе и кашле отчетливо прослушиваются свистящие хрипы. ПСВ после применения лекарства (бронхолитика) равна примерно 60%. Также наблюдается снижение сатурации и парциального давления кислорода в крови.
- Тяжелое обострение. Пациенту для поддержания удовлетворительного самочувствия необходимо серьезно ограничить физическую активность. Одышка может наблюдаться даже в состоянии покоя. Разговор поддерживать практически невозможно. Пациент ограничивается отдельными словами. Пульс значительно возрастает и превышает 120 ударов в минуту. Наблюдается сильно возбуждение. ПСВ падает ниже 60%. Давление кислорода в крови падает настолько, что может появиться цианоз. Сатурация не превышает 90%.
- Обострение, угрожающее жизни. Самая тяжелая степень приступа бронхиальной астмы. Состояние пациента обостряется начинающимся удушьем. Приступ может начаться в состоянии полного покоя. Пациент практически не может говорить. Одышка и поверхностное дыхание наблюдаются постоянно. Хрипов нет. Возможны расстройства сознания, а также кома. ПСВ ниже 33%. Наблюдаются явные признаки цианоза. Мышечное утомление можно распознать по брадикардии.
Первые три стадии заболевания распознаются по всем или по части признаков. Однако их всегда бывает достаточно для точного диагноза.
Если же классифицировать обострение бронхиальной астмы по нарастанию симптомов, то можно выделить два типа:
- В первом случае происходит постепенное ухудшение состояние. Процесс может длиться до 5 дней. Просвет бронхов медленно уменьшается, и происходит закупорка дыхательных путей мокротой. Результатом становится обструкция. Чаще всего такое развитие обострения происходит при затяжной инфекции или же при неправильно подобранной терапии.
- Стремительное нарастание симптомов. В этом случае требуется немедленное врачебное вмешательство. Промедление может привести к смерти пациента. Это довольно редкое явление, и почти всегда оно является реакцией на какой-либо аллерген.
Если обострение длится более суток, его называют астматическим статусом (он, в свою очередь, также подразделяется на 3 степени тяжести). Пациенты с астматическим статусом подлежать немедленной госпитализации.
Первая помощь при обострении

Для того чтобы быстро и квалифицированно снять обострение бронхиальной астмы, важно знать причины, его спровоцировавшие.
Если БА имеет аллергическую природу, то чаще всего бывает достаточно изолировать пациента от аллергена. После этого негативные ощущения сами постепенно исчезнут.
Также существуют антигистаминные препараты, позволяющие успешно бороться с последствиями попадания в организм аллергена. Лекарства выпускаются в виде таблеток, капель, растворов для инъекций.
Если же бронхиальная астма неаллергического характера, без специальных препаратов уже не обойтись. Такие препараты выпускаются в ингаляционной форме. Каждый астматик должен всегда при себе иметь средство неотложной помощи, назначенное врачом.
При отсутствии видимого улучшения следует немедленно вызвать скорую помощь.
Лечение обострения астмы

Схема лечения обострения бронхиальной астмы и дома, и в больнице основана одних и тех же принципах. Она состоит из следующих стадий:
- устранение обструкции;
- восстановление функции внешнего дыхания;
- ликвидация последствий кислородного голодания;
- назначение лекарств для дальнейшей терапии;
- рекомендации больному по поводу дальнейшего лечения и профилактики обострений.
На эффективность лечения при обострении бронхиальной астмы влияет качество оказания доврачебной помощи. После приезда бригады скорой помощи решается вопрос, может ли пациент продолжать лечение на дому или же требуется срочная госпитализация.
Показаниями к стационарному лечению являются:
- Степень тяжести обострения бронхиальной астмы. В тяжелых случаях пациенту потребуется постоянный контроль со стороны квалифицированного медицинского персонала.
- Отсутствие выраженного улучшения состояния на протяжении 60 минут после принятия кортикостероидов и бронхолитиков.
- Угроза остановки дыхания.
- Если невозможно предотвратить контакт больного с факторами, провоцирующими заболевание.
Если первая помощь оказано правильно и своевременно, наблюдается восстановление дыхания, исчезновение хрипов и уменьшение одышки. В этом случае пациент может быть отпущен домой под контроль лечащего врача.
В зависимости от тяжести обострения используются разные схемы лечения:
- Легкая степень. Чаще всего используются ингаляторы. В качестве действующего вещества идеально подходят бета2-агонисты. За один раз можно сделать два впрыскивания. В течение 60 минут ингалятор можно применять не более трех раз. В случае эффективности выбранного препарата у пациента начинает повышаться ПСВ. Эффект длится до четырех часов. В дальнейшем показано применение ингалятора каждые четыре часа в течение двух дней. На протяжении этого времени нужно обратиться к специалисту, который назначит дальнейшее лечение. Если действия бета2-агонистов недостаточно, возможно дополнительное введение кортикостероидов.
- Обострение средней тяжести. В этой ситуации также используют бета2-агонисты, но их введение возможно при помощи небулайзера. За 30 минут необходимо провести три процедуры. После этого назначаются глюкокортикоиды в таблетированной форме. Об эффективности лечения свидетельствует ПСВ, которая становится выше 70%. Эффект должен держаться не менее четырех часов. В этом случае больного госпитализировать не требуется. Полноценное лечение можно провести и в домашних условиях. Если реакции на лечение нет или она слабая, требуется госпитализация.
- Тяжелое обострение. В этом случае применяют непрерывное введение бета2-агонистов, а также кортикостероидов посредством ингаляции. Госпитализация необходима. Если лечение результативно, эффект должен держаться не менее 4 часов. В противном случае ингаляция с помощью небулайзера повторяют через час, а также увеличивают дозировку кортикостероидов.
- При угрожающем жизни состоянии требуется срочная госпитализация в реанимацию. Там проводят оксигенотерапию. Применение бета2-агонистов и кортикостероидов обязательно.
В домашних условиях

В некоторых случаях при обострении бронхиальной астмы возможно лечение в домашних условиях. Но это не значит заниматься самолечением. Контроль лечащего врача и неукоснительное соблюдение всех предписаний очень важны для скорейшего улучшения самочувствия.
Для применения в домашних условиях врачом могут быть назначены бронхолитики и кортикостероиды. Бронхолитики помогают снять обструкцию, а кортикостероиды купируют воспалительные процессы и уменьшают выделение мокроты.
Если лечение не помогает, может потребоваться госпитализация.
В стационаре

При тяжелом или трудно поддающемся лечению обострении БА необходима госпитализация.
Во время поступления врач оценивает тяжесть состояния больного, собирает анамнез, проводит обследование. При этом оценивается риск развития осложнений.
Лечение обострения бронхиальной астмы следует начать еще до получения результатов обследования. В первую очередь с помощью специального аппарата подается кислород. Далее с помощью небулайзера вводятся бронхолитики. Важно освободить бронхи от застоявшейся там мокроты.
В тяжелом случае к терапии могут добавить препараты из группы метилксантинов.
Системные кортикостероиды – основное лекарственное средство для лечения обострения бронхиальной астмы. Их вводят парентерально или перорально в повышенной дозировке. После улучшения состояния больного начинают постепенно снижать дозы действующих веществ.
Если все принятые меры не облегчили состояние пациента, его переводят в реанимацию.
Пациента выписывают в том случае если:
- его физическая активность восстанавливается;
- в результатах анализов нет отклонений от нормы;
- ночью приступы отсутствуют;
- ингаляторы применяются не чаще, чем 4 раза в сутки;
- назначена базисная терапия.
- пациент понимает дальнейшую схему лечения и готов ей следовать.
Профилактика обострений
Для предотвращения развития обострения заболевания астматику очень важно знать, какие профилактические меры позволят снизить вероятность приступов.
К ним относят:
- выявление аллергена, провоцирующего обострение, и предотвращение контакта с ним;
- организовать гипоаллергенный быт;
- если не подходит климат, по возможности сменить место проживания;
- согласовать с врачом диету и строго ее придерживаться;
- закаляться;
- отказаться от вредных привычек;
- принимать лекарства строго по назначенной врачом схеме, не забывать и не пропускать;
- регулярно проходить обследования.
Бронхиальная астма — опасное заболевание. И чтобы не поставить свою жизнь под угрозу, важно стараться предотвратить обострения.


