Ненашева фенотипы бронхиальной астмы

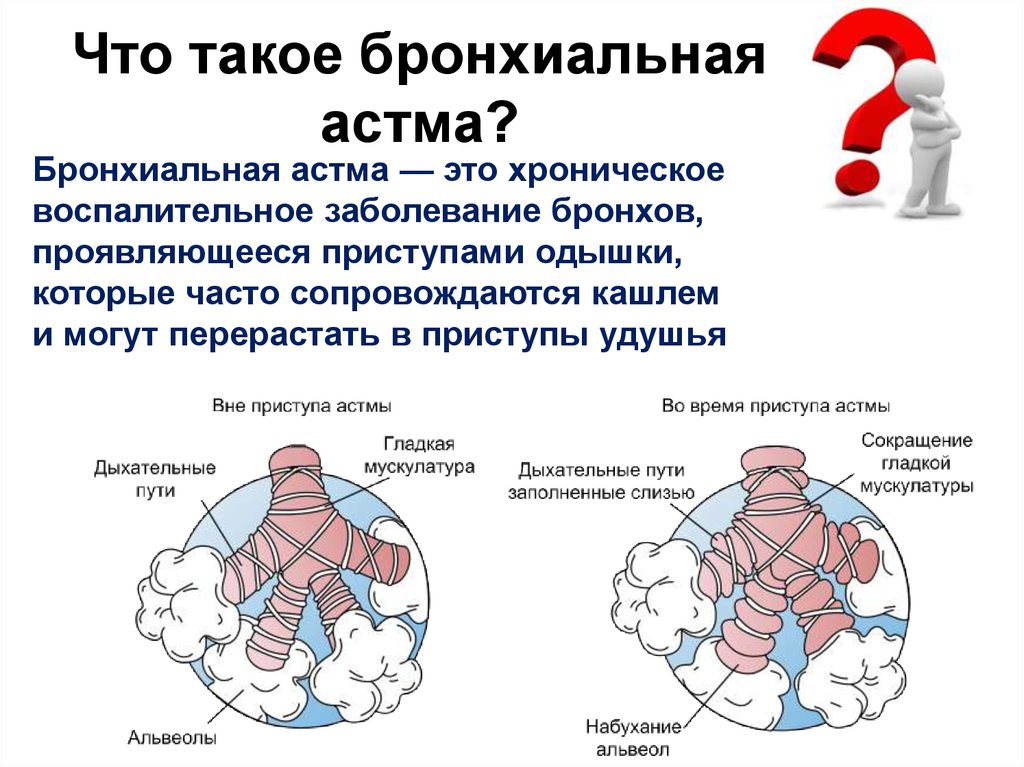
Бронхиальная астма (БА) входит в перечень наиболее распространенных хронических болезней, с которыми приходится сталкиваться человеку. При этом она характеризуется различной частотой обострений и степенью проявления симптомов, разной реакцией на применяемые препараты.
В современных условиях проводится глубинное исследование факторов, влияющих на прогрессирование БА и периодичность обострений, разрабатываются целевые терапевтические приемы, учитывающие фенотипы клинического характера, равно как и биологического. Лечение БА предусматривает использование достаточно ограниченного круга препаратов, которые на практике доказали свою эффективность.
Одной из важнейших задач лечащего доктора является определение, какой в каждом конкретном случае у бронхиальной астмы фенотип. Это позволяет существенно повысить эффективность терапевтического воздействия.
Бронхиальная астма и ее классификация

Пионерами составления классификации БА в советской медицине были Адо и Булатов, изложившие свое видение вопроса в 1968 году. Основной их классификации служила этиологическая теория, в соответствии с которой выделяется два базовых типа болезни: инфекционно-аллергический и неинфекционно-аллергический, называемый также атопическим.
В 1982 году Федосеевым была представлена кардинально отличающаяся классификационная система, в значительно степени схожая с современной, которая предусматривала группировку по фенотипам с учетом патогенетических причин развития болезни, ее этиологических признаков. В соответствии с данной классификацией выделяют следующие формы заболевания:
- аутоиммунную;
- аллергическую и неаллергическую;
- с четко выраженным нарушением адренергического баланса;
- дисгормональную;
- аспириновую;
- глюкокортикостероидную;
- с первично нетипичной реактивностью бронхов;
- нервно-психическую;
- холинергическую.
В современных реалиях практикуется два основных подхода к классификации БА: группирование с учетом клинико-биологических показаний заболевания и кластерный анализ.
Клинико-биологический подход несколько ограничен, так как предполагает фокусировку только на одном аспекте недуга. Наиболее удачным образцом подобной классификации является система, предложенная американским профессором Венцелем. Он выделил три основные группы фенотипов БА:
- Клинические/физиологические, при определении которых отталкиваются от того, как протекает астма, какова периодичность возникновения обострений, как отвечает организм на лечение.
- Фенотипы, определяемые триггерами (аллергены, аспирин, физактивность и т.д.).
- Фенотипы, при определении которых отталкиваются от типа протекающего воспалительного процесса (нейтро- или эозинофильный, малогранулоцитарный).
При кластерном анализе обязательным является ведение многогранной статистики, которая позволяет разделить комплекс объектов на схожие группы.
Общее понятие о фенотипе

Под фенотипом БА подразумевают устойчивую клиническую вариацию астмы, предусматривающую применение индивидуального подхода к лечению.
Фенотип болезни определяется при наличии стабильного биологического маркера, позволяющего выделить конкретную клиническую форму, обладающую специфическими для конкретного варианта астмы характеристиками. Современные ученые выделяют фенотипы с учетом характера воспаления, функционального состояния дыхательной системы, нюансов клинических проявлений.
Принципы деления астмы по фенотипам

При определении фенотипов бронхиальной астмы ориентируются на ряд характеристик, включая:
- клинические особенности (имеющая ранее или позднее начало, вызванная курением, менструацией, ожирением, сверхчувствительностью к аспирину и т.д.);
- демографические (принадлежность к определенной возрастной категории, полу, расе);
- функциональные параметры (обструкция дыхательной системы, чувствительность к определенному типу лекарственных препаратов, низкий ОФВ1);
- исход (развитие ОБЛ хронического типа, периодичность обострений, ухудшение или улучшение течения астмы);
- патогенетические пути (с ремоделированием дыхательных путей, с преобладанием воспаления и др.);
- наличие риска для жизни.
При традиционном подходе к определению фенотипа БА с применением классификации на базе клинических, функциональных, этиологических и воспалительных показателей удается учесть только один определенный параметр, в результате чего характеристика получается однобокой и формируется целое множество фенотипов, связь между которыми сложно установить.
Со второй половины 90-х годов прошлого столетия европейскими учеными проводились масштабные исследования, связанные с проблематикой классификации БА. В итоге был предложен совершенно новый подход к определению фенотипов данного заболевания. Ученые пришли к выводу, что опираться следует в первую очередь на ответ организма пациента на терапию, тип протекающего в дыхательных путях воспалительного процесса, а также особенности клинического и физиологического характера.
Современная группировка фенотипов бронхиальной астмы подразумевает выделение таких четырех групп:
- Аллергическая леченая активного типа у детей.
- Леченая активного типа, выявляемая у взрослых и имеющая ярко выраженный характер.
- Аллергическая нелеченая, не имеющая высокой активности.
- Неаллергическая нелеченая неактивного типа.
Фенотипы с тяжелым течением
При тяжелом течении бронхиальной астмы фенотипы данного заболевания могут быть следующими:
- с тяжелой формой;
- с тяжелой формой хронического течения;
- БА второй половины жизни;
- фатальная.
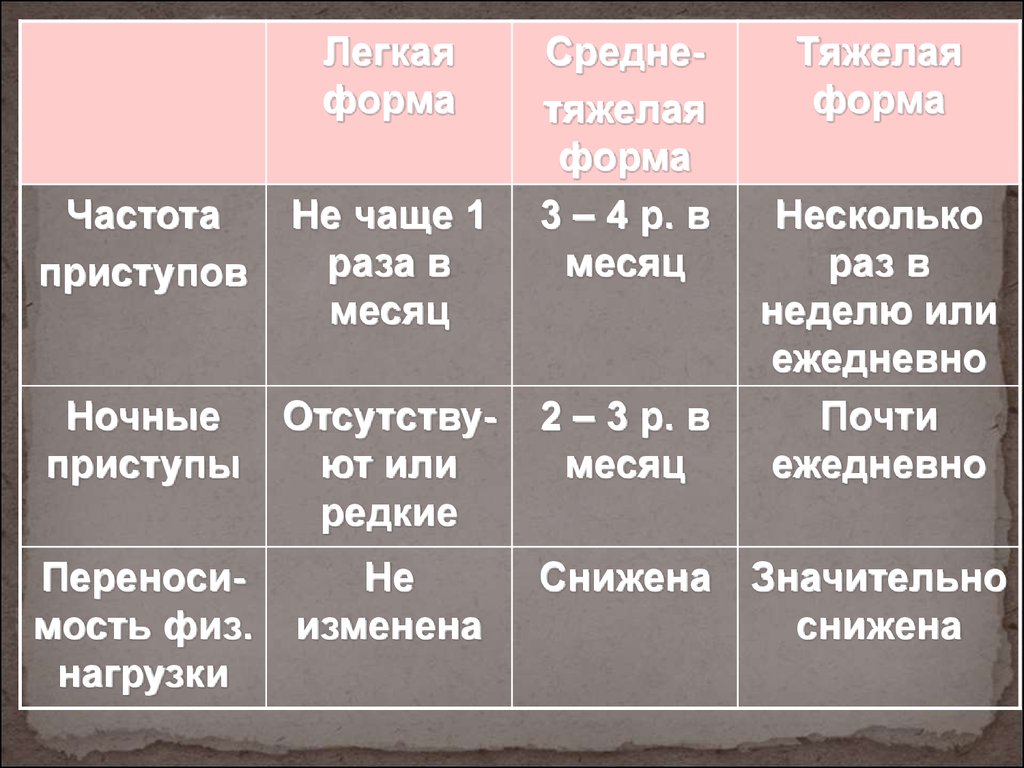
Тяжелой БА уделяется значительное внимание в связи с тем, что на больных бронхиальной астмой данного фенотипа, численность которых составляет примерно 1/5 от общего числа страдающих недугом, затрачивается 4/5 всех средств, идущих на борьбу с БА. Тяжелая форма заболевания характеризуется наличием угрозы для жизни пациентов, резкими обострениями, внезапными и продолжительными приступами удушья, нестабильностью течения даже при правильно подобранном лечении.
К числу наиболее типичных фенотипов БА с тяжелой формой относится аспириновая, развивающаяся на фоне приема нестероидных препаратов с противовоспалительным эффектом.
Тяжелая форма БА хронического типа отличается плохим контролем при помощи ингаляций с глюкокортикостероидами. При возникновении подобной проблемы доктор обычно переходит к лечению системными стероидными препаратами. Группу больных хронической тяжело протекающей БА обычно объединяет наличие:
- перманентной симптоматики;
- частых приступов ночью;
- плохих функциональных показателей;
- сниженной и ограниченной физической активности и нарушений сна.
БА второй половины жизни, характерная для людей в возрасте, является достаточно распространенным явлением и раньше ассоциировалась с хронической обструктивной болезнью легких. Именно заболевание данного фенотипа часто заканчивается летальным исходом.
Фатальная БА – тип болезни, при котором происходит внезапная смерть пациента без видимых на то причин и изменения симптоматики. Развитие данного фенотипа заболевания крайне сложно предсказать, поскольку состояние резко ухудшается при нормальном дыхании.
Лечение бронхиальной астмы в зависимости от фенотипа

В прошлом врачи использовали примерно одинаковые подходы к лечению пациентов всех возрастных групп. Особенностям развития заболевания, его течения, реакции организма на те или иные препараты в разном возрасте не придавали особого значения, и стремились найти универсальные варианты терапии. Разработка методик лечения велась исходя из того, что причины развития заболевания являются у всех одинаковыми, и проводить разделения пациентов на основе их возраста не имеет смысла.
Однако более глубокое изучение БА позволило установить, что у каждой возрастной группы есть свои особенности протекания недуга, его диагностики, течения, реакции на лекарства. Кроме того, в разном возрасте у пациентов наблюдается различная реакция на сам факт наличия заболевания, у них разный психоэмоциональный настрой, что также оказывает существенное влияние на протекание болезни.
Поэтому в современных условиях диагностику и терапию бронхиальной астмы производят обязательно с учетом возраста пациентов. Также осуществляется скрупулезное изучение проблемы эффективности метода анти-IgE-терапии при БА и направленного лечения, ориентированного на фенотип заболевания.
В течение длительного времени на практике успешно применяется терапия атопической БА с использованием элиминационных мероприятий, направленных на исключение воздействия аллергенов, и аллергенспецифической иммунотерапии (АСИТ). Как показывает практика, такой подход выступает в качестве отличной альтернативы длительному поддерживающему лечению с использованием ингаляционных глюкокортикостероидов (ИГКС) для пациентов, у которых диагностирована легкая атопическая БА.
Отдельные направления в лечении
Еще одним примером эффективного лечения в соответствии с фенотипом является, терапия, направленная на уменьшение активности иммуноглобулина E. Она особенно эффективна для больных с атопической БА, число которых составляет до половины всех пациентов с тяжелой астмой.
У людей с данным фенотипом БА фиксируется повышенная восприимчивость к аллергенам, высокий уровень иммуноглобулина Е в крови, а также наличие предрасположенности к болезни, то есть отягощенный семейный анализ. Именно фенотип тяжелой БА является на сегодняшний день целевым для анти-IgE-терапии.
Согласно рекомендациям Американского пульмонологического и Европейского респираторного обществ, каждому пациенту следует проходить детальное анкетирование и вести дневник с записями симптомов. Благодаря этому упрощается оценка тяжести болезни, определение ее фенотипа, а также подбор наиболее эффективной методики лечения.
Назначение препаратов для терапии должно проводиться индивидуально для каждого пациента. Нередко случается, что человеку назначается кажущееся эффективным лечение, определяются оптимальные дозировки лекарств, однако при этом не удается должным образом контролировать заболевание, и вероятность развития его обострений остается на высоком уровне.
В таких случаях особенно важно провести правильное фенотипирование БА с учетом характера воспаления и атопического статуса, что даст дополнительную информацию, от которой можно отталкиваться для коррекции проводимого лечения.
Из большого спектра применяемых для лечения БА медикаментов наибольшую популярность получили ингаляционные глюкокортикостероиды. С их помощью удается добиваться эффективного снижения выраженности и частоты проявления симптомов БА, нормализовать функцию легких благодаря уменьшению гиперреактивности бронхов и интенсивности протекающих в них воспалительных процессов, снизить частоту обострений и в целом улучшить качество жизни пациентов.
В заключение
Бронхиальная астма представляет собой гетерогенное заболевание, характеризующееся наличием большого количества причин, приводящих к ее возникновению, а также изначально сложно прогнозируемым вариантом течения.
В этой связи первостепенную важность приобретает распознавание и классификация различных фенотипов болезни, благодаря чему врачи получают возможность проводить индивидуальное лечение бронхиальной астмы в каждом конкретном случае.
Именно при таком подходе терапия оказывается наиболее эффективной, позволяет ликвидировать симптоматику и контролировать протекание болезни.
1. Global Initiative for Asthma. 2018 GINA Report, Global Strategy for Asthma Management and Prevention. Available at: https://ginasthma.org/2018-gina-report-global-strategy-for-asthma-management-and-prevention/ [Accessed June26, 2018].
2. Soriano J.B., Abajobir A.A., Abate K.H. et al. Global, regional, and national deaths, prevalence, disability-adjusted life years, and years lived with disability for chronic obstructive pulmonary disease and asthma, 1990–2015: a systematic analysis for the Global Burden of Disease Study 2015. Lancet Respir. Med. 2017; 5 (9): 691–706. DOI: 10.1016/S2213-2600(17)30293-X.
3. Coté J., Cartier A., Robichaud P. et al. Influence on asthma morbidity of asthma education programs based on self-management plans following treatment optimization. Am. J. Respir. Crit. Care Med. 1997; 155 (5): 1509–1514. DOI: 10.1164/ajrccm.155.5.9154850.
4. Accordini S., Corsico A.G., Braggion M. et al. The cost of persistent asthma in Europe: an international population-based study in adults. Int. Arch. Allergy Immunol. 2013; 160 (1): 93–101. DOI: 10.1159/000338998.
5. Puig-Junoy J., Pascual-Argenté N. Socioeconomic costs of asthma in the European Union, United States and Canada: A systematic review. Rev. Esp. Salud. Publica. 2017; 91: pii: e201703025.
6. Winer R.A., Qin X., Harrington T. et al. Asthma incidence among children and adults: findings from the Behavioral Risk Factor Surveillance system asthma call-back survey – United States, 2006 – 2008. J. Asthma. 2012; 49 (1): 16–22. DOI: 10.3109/02770903.2011.637594.
7. Bousquet J., Mantzouranis E., Cruz A.A. et al. Uniform definition of asthma severity, control, and exacerbations: document presented for the World Health Organization Consultation on Severe Asthma. J. Allergy Clin. Immunol. 2010; 126 (5): 926–938. DOI: 10.1016/j.jaci.2010.07.019.
8. Chuchalin A.G., Khaltaev N., Antonov N.S. et al. Chronic respiratory diseases and risk factors in 12 regions of the Russian Federation. Int. J. Chron. Obstruct. Pulmon. Dis. 2014; 9 (1): 963–974. DOI: 10.2147/COPD.S67283.
9. Авксентьева М.В., Ильина Н.И., Лазарева Н. Б., Омельяновский В.В. Социально-экономическое бремя бронхиальной астмы и хронической обструктивной болезни легких в Российской Федерации. Отчет по исследованию за 2008–2009 годы. М.: Региональный благотворительный общественный фонд содействия деятельности в сфере пропаганды здорового образа жизни «Качество жизни»; 2010.
10. Чучалин А.Г., Архипов В.В., Астафьева Н.Г. и др. Национальная программа «Бронхиальная астма у детей. Стратегия лечения и профилактика». Москва: ОАО «Первая Образцовая типография»; 2012.
11. Ильина Н.И., Ненашева Н.М., Авдеев С.Н. и др. Алгоритм биофенотипирования и выбор таргетной терапии тяжелой неконтролируемой бронхиальной астмы с эозинофильным типом воспаления дыхательных путей. Российский аллергологический журнал. 2017; 14 (3): 5–18.
12. Министерство здравоохранения Российской Федерации. Статистическая информация Минздрава РФ. 2015. Доступно на: https://www.rosminzdrav.ru/documents/9479-statisticheskaya-informatsiya-za-2014 [Дата обращения 26.06.18].
13. GBD 2015 Chronic Respiratory Disease Collaborators. Global, regional, and national deaths, prevalence, disability-adjusted life years, and years lived with disability for chronic obstructive pulmonary disease and asthma, 1990 – 2015: a systematic analysis for the Global Burden of Disease Study 2015. Lancet Respir. Med. 2017; 5 (9): 691–706. DOI: 10.1016/S2213-2600(17)30293-X.
14. Global Initiative for Asthma. GINA Report 2011, Global Strategy for Asthma Management and Prevention. Available at: https://ginasthma.org/ [Accessed June 26, 2018].
15. Емельянов А.В., Сергеева Г.Р., Коровина О.В., Собченко СА. Современная терапия бронхиальной астмы. Российский семейный врач. 2012; 16 (2): 9–15.
16. Федосеев Г.Б., Трофимов В.И. Бронхиальная астма. СПб: Нордмедиздат; 2006.
17. Цой А.Н., Архипов В.В., Гавришина Е.В. Эффективность Симбикорта в реальной клинической практике: результаты Российского национального исследования. Пульмонология. 2006; (2): 60–66.
18. Архипов В.В., Григорьева Е.В., Гавришина Е.В. Контроль над бронхиальной астмой в России: результаты многоцентрового наблюдательного исследования НИКА. Пульмонология. 2011; (6): 87–93. DOI: 10.18093/0869-0189-2011-0-6-87-93.
19. Rabe K.F., Vermeire P.A., Soriano J.B., Maier W.C. Clinical management of asthma in 1999: the Asthma Insights and Reality in Europe (AIRE) study. Eur. Respir. J. 2000; 16 (5): 802–807. DOI: 10.1183/09031936.00.16580200.
20. Partridge M.R., van der Molen T., Myrseth S-E., Busse W.W. Attitudes and actions of asthma patients on regular maintenance therapy: the INSPIRE study. BMC Pulm. Med. 2006; 6: 13. DOI: 10.1186/1471-2466-6-13.
21. Chapman K.R., Boulet L.P., Rea R.M., Franssen E. Suboptimal asthma control: prevalence, detection and consequences in general practice. Eur. Respir. J. 2008; 31 (2): 320–325. DOI: 10.1183/09031936.00039707.
22. Ненашева Н.М. Биологическая терапия бронхиальной астмы: настоящее и будущее. Consilium medicum. 2016; 18 (11): 30–38.
23. рекомендации по диагностике и лечению бронхиальной астмы. M.: Российское респираторное общество; 2016. Доступно на: https://spulmo.ru/obshchestvo/news/news-812/ [Дата обращения 26.06.18].
24. Ненашева Н.М. Фенотипы бронхиальной астмы и выбор терапии. Практическая пульмонология. 2014; (2): 2–11.
25. Chung K.F, Wenzel S.E., Brozek J.L. et al. International ERS/ATS guidelines on definition, evaluation and treatment of severe asthma. Eur. Respir. J. 2014; 43 (2): 343–373. DOI: 10.1183/09031936.00202013.
26. Israel E., Reddel H.K. Severe and Difficult-to-Treat Asthma in Adults. N. Engl. J. Med. 2017; 377 (10): 965–976. DOI: 10.1056/NEJMra1608969.
27. Геренг Е.А., Суходоло И.В., Плешко Р.И. и др. Морфологические маркеры ремоделирования слизистой оболочки бронхов при тяжелой форме бронхиальной астмы и хронической обструктивной болезни легких. Пульмонология. 2009; (4): 64–68.
28. Емельянов АВ. Тяжелая бронхиальная астма. Астма и аллергия. 2013; (3): 16–18.
29. GfK. Изучение поведения врачей при лечении пациентов с бронхиальной астмой (БА) и хронической обструктивной болезнью легких (ХОБЛ). 2018. Доступно на: https://www.gfk.com/fileadmin/user_upload/dyna_content/RU/Documents/News/2015/Out-patient-treatment-of-bronchial-asthma-current-clinical-practice-review.doc [Дата обращения 26.06.18].
30. Харитонс М.А., Рамазанова К.А. Современные представления о лечении бронхиальной астмы. Терра Медика Нова. 2001; (1). Доступно на: https://medi.ru/info/6513/ [Дата обращения 26.06.18].
31. Астафьева Н.Г., Гамова И.В., Удовиченко Е.Н. и др. Клинические фенотипы бронхиальной астмы у подростков: трудности диагностики и терапии. Лечащий врач. 2015; (4): 20.
32. Куличенко Т.В. Омализумаб у детей с бронхиальной астмой: показания к применению. Педиатрическая фармакология. 2007; 4 (6): 51–55.
33. Fuhlbrigge A., Reed M.L., Stempel D.A. The status of asthma control in the U.S. adult population. Allergy Asthma Proc. 2009; 30 (5): 529–533. DOI: 10.2500/aap.2009.30.3276
34. Demoly P., Annunziata K., Gubba E., Adamek L. Repeated cross-sectional survey of patient-reported asthma control in Europe in the past 5 years. Eur. Respir. Rev. 2012; 21 (123): 66–74. DOI: 10.1183/09059180.00008111.
35. Reddel H.K., Sawyer S.M., Everett P.W. et al. Asthma control in Australia: a cross-sectional web-based survey in a nationally representative population. Med. J. Aust. 2015; 202 (9): 492–497. DOI: 10.5694/mja14.01564.
36. Olaguibel J.M., Quirce S., Juliá B. et. al. Measurement of asthma control according to Global Initiative for Asthma guidelines: a comparison with the Asthma Control Questionnaire. Respir. Res. 2012; 13: 50. DOI: 10.1186/1465-9921-13-50.
37. Hekking P.-P.W., Wener R.R., Amelink M. et al. The prevalence of severe refractory asthma. J. Allergy Clin. Immunol. 2015; 135 (4): 896–902. DOI: 10.1016/j.jaci.2014.08.042.
38. Чучалин А.Г., Огородова Л.М., Петровский Ф.И. и др. Базисная терапия бронхиальной астмы у взрослых. Данные национального исследования НАБАТ. Пульмонология. 2004; (6): 68–77.
39. Ильина Н.И. Бронхиальная астма: современные возможности контроля. Эффективная фармакотерапия. 2014; 33: 28–29. Доступно на: https://umedp.ru/upload/iblock/7e2/7e23b1427f097b02e9fe530d442ce94a.pdf [Дата обращения 26.06.18].
40. Сергеева Г.Р., Емельянов А.В., Коровина О.В. и др. Тяжелая бронхиальная астма: характеристика пациентов в клинической практике. Терапевтический архив. 2015; 87 (12): 26–31. DOI: 10.17116/terarkh2015871226-31.
41. Novelli F., Latorre M., Vergura L. et. al. Asthma control in severe asthmatics under treatment with omalizumab: a cross-sectional observational study in Italy. Pulm. Pharmacol. Ther. 2015; 31: 123–129. DOI: 10.1016/j.pupt.2014.09.007.
42. Bateman E.D., Reddel H.K., Eriksson G. et al. Overall asthma control: the relationship between current control and future risk. J. Allergy Clin. Immunol. 2010; 125 (3): 600–608. DOI: 10.1016/j.jaci.2009.11.033.
43. Ненашева Н.М. Омализумаб в терапии тяжелой бронхиальной астмы. Эффективная фармакотерапия. 2014; (29): 24–35.
44. Wenzel S. Severe asthma: from characteristics to phenotypes to endotypes. Clin. Exp. Allergy. 2012; 42 (5): 650–658. DOI: 10.1111/j.1365-2222.2011.03929.x.
45. Федосеев Г.Б., Трофимов В.И., Шапорова Н.Л. и др. В поисках истины: что такое бронхиальная астма? Пульмонология. 2015; 25 (1): 5–18. DOI: 10.18093/0869-0189-2015-25-1-5-18.
46. Boudier A., Curjuric I., Basagaña X. et al. Ten-year follow-up of cluster-based asthma phenotypes in adults. A pooled analysis of three cohorts. Am. J. Respir. Crit. Care Med. 2013; 188 (5): 550–560. DOI: 10.1164/rccm.201301-0156OC.
47. Hancox R.J., Cowan D.C., Aldridge R.E. et al. Asthma phenotypes: consistency of classification using induced sputum. Respirology. 2012; 17 (3): 461–466. DOI: 10.1111/j.1440-1843.2011.02113.x.
48. Anderson G.P. Endotyping asthma: new insights into key pathogenic mechanisms in a complex, heterogeneous disease. Lancet. 2008; 372 (9643): 1107–1019. DOI: 10.1016/S0140-6736(08)61452-X.
49. Chung K.F. Asthma phenotyping: a necessity for improved therapeutic precision and new targeted therapies. J. Intern. Med. 2016; 279 (2): 192–204. DOI: 10.1111/joim.12382.
50. Fahy J.V. Type 2 inflammation in asthma – present in most, absent in many. Nat. Rev. Immunol. 2015; 15 (1): 57–65. DOI: 10.1038/nri3786.
51. Schleich F., Brusselle G., Louis R. et. al. Heterogeneity of phenotypes in severe asthmatics. The Belgian Severe Asthma Registry (BSAR). Respir. Med. 2014; 108 (12): 1723–1732. DOI: 10.1016/j.rmed.2014.10.007.
52. Simpson J.L., Scott R., Boyle M.J., Gibson P.G. Inflammatory subtypes in asthma: assessment and identification using induced sputum. Respirology. 2006; 11 (1): 54–61. DOI: 10.1111/j.1440-1843.2006.00784.x.
53. Курбачева О.М., Павлова К.С. Фенотипы и эндотипы бронхиальной астмы: от патогенеза и клинической картины к выбору терапии. Российский аллергологический журнал. 2013; (1): 15–24.
54. Фассахов Р.С. Современная фармакотерапия бронхиальной астмы: приоритеты в достижении контроля вне зависимости от степени тяжести. Русский медицинский журнал. 2017; 25 (3): 221–226.
55. de Groot J.C., Ten Brinke A., Bel E.H.D. Management of the patient with eosinophilic asthma: a new era begins. Eur. Res. J. Open Res. 2015; 1 (1): pii: 00024-2015. DOI: 10.1183/23120541.00024-2015.
56. Miranda C., Busacker A., Balzar S. et al. Distinguishing severe asthma phenotypes: role of age at onset and eosinophilic inflammation. J. Allergy Clin. Immunol. 2004; 113 (1): 101–108. DOI: 10.1016/j.jaci.2003.10.041.
57. Haldar P., Pavord I.D., Shaw D.E. et al. Cluster analysis and clinical asthma phenotypes. Am. J. Respir. Crit. Care Med. 2008; 178 (3): 218–224. DOI: 10.1164/rccm.200711-1754OC.
58. Nair P., Pizzichini M.M., Kjarsgaard M. et al. Mepolizumab for prednisone-dependent asthma with sputum eosinophilia. N. Engl. J. Med. 2009; 360 (10): 985–993. DOI: 10.1056/NEJMoa0805435.
59. van Veen I.H., Ten Brinke A., Gauw S.A. et. al. Consistency of sputum eosinophilia in difficult-to-treat asthma: a 5-year follow-up study. J. Allergy Clin. Immunol. 2009; 124 (3): 615–617. DOI: 10.1016/j.jaci.2009.06.029.
60. Ненашева Н.М., Авдеев С.Н., Емельянов А.В. и др. Реслизумаб в лечении больных тяжелой бронхиальной астмой эозинофильного фенотип. Пульмонология. 2017; 27 (4): 515–528. DOI: 10.18093/0869-0189-2017-27-4-515-528.
61. Cisneros Serrano C., Melero Moreno C., Almonacid Sánchez C. et al. Guidelines for Severe Uncontrolled Asthma. Arch. Bronconeumol. (Engl. Ed.) 2015; 51 (5): 235–246. DOI: 10.1016/j.arbres.2014.12.007.
62. Wenzel S. Severe asthma in adults. Am. J. Respir. Crit. Care Med. 2005; 172 (2): 149–160. DOI: 10.1164/rccm.200409-1181PP.
63. de Groot J.C., Storm H., Amelink M. et al. Clinical profile of patients with adult-onset eosinophilic asthma. Eur. Res. J. Open Res. 2016; 2 (2): 00100-2015. DOI: 10.1183/23120541.00100-2015.
64. ten Brinke A., de Lange C., Zwinderman A.H. et al. Sputum induction in severe asthma by a standardized protocol: predictors of excessive bronchoconstriction. Am. J. Respir. Crit. Care Med. 2001; 164 (5): 749–753. DOI: 10.1164/ajrccm.164.5.2009035.
65. Pin I., Gibson P.G., Kolendowicz R. et al. Use of induced sputum cell counts to investigate airway inflammation in asthma. Thorax. 1992; 47 (1): 25–29. DOI: 10.1136/thx.47.1.25.
66. Buhl R., Humbert M., Bjermer L. et al. Severe eosinophilic asthma: a roadmap to consensus. Eur. Respir. J. 2017; 49 (5): 1700634. DOI: 10.1183/13993003.00634-2017.
67. Korevaar D.A., Westerhof G.A., Wang J. et al. Diagnostic accuracy of minimally invasive markers for detection of airway eosinophilia in asthma: a systematic review and meta-analysis. Lancet Respir. Med. 2015; 3 (4): 290–300. DOI: 10.1016/S2213-2600(15)00050-8.
68. Westerhof G.A., Korevaar D.A., Amelink M. et al. Biomarkers to identify sputum eosinophilia in different adult asthma phenotypes. Eur. Respir. J. 2015; 46 (3): 688–696. DOI: 10.1183/09031936.00012415.
69. Katz L.E., Gleich G.J., Hartley B.F. et.al. Blood eosinophil count is a useful biomarker to identify patients with severe eosinophilic asthma. Ann. Am. Thorac. Soc. 2014; 11 (4):531–536. DOI: 10.1513/AnnalsATS.201310-354OC.
70. Zhang X.Y., Simpson J.L., Powell H. et al. Full blood count parameters for the detection of asthma inflammatory phenotypes. Clin. Exp. Allergy. 2014; 44 (9): 1137–1145. DOI: 10.1111/cea.12345.
71. Green R.H., Brightling C.E., McKenna S. et al. Asthma exacerbations and sputum eosinophil counts: a randomised controlled trial. Lancet. 2002; 360 (9347): 1715–1721. DOI: 10.1016/S0140-6736(02)11679-5.
72. Schleich F.N., Chevremont A., Paulus V. et al. Importance of concomitant local and systemic eosinophilia in uncontrolled asthma. Eur. Respir. J. 2014; 44 (1): 97–108. DOI: 10.1183/09031936.00118014.
73. Bleecker E.R., FitzGerald J.M., Chanez P. et al. Efficacy and safety of benralizumab for patients with severe asthma uncontrolled with high-dosage inhaled corticosteroids and long-acting β2-agonists (SIROCCO): a randomised, multicentre, placebo-controlled phase 3 trial. Lancet. 2016; 388 (10056): 2115–2127. DOI: 10.1016/S0140-6736(16)31324-1.
74. Marks and Spencer Decisions LLC. The report on search and selection of relevant original publications on prevalence, morbidity, phenotype, severity rate, control level and other key characteristics of bronchial asthma. Moscow; 2017.
75. de Carvalho-Pinto R.M., Cukier A., Angelini L. et al. Clinical characteristics and possible phenotypes of an adult severe asthma population. Respir. Med. 2012; 106 (1): 47–56. DOI: 10.1016/j.rmed.2011.08.013.
76. Barnes P.J. Intrinsic asthma: not so different from allergic asthma but driven by superantigens? Clin. Exp. Allergy. 2009; 39 (8): 1145–1151. DOI: 10.1111/j.1365-2222.2009.03298.x.
77. Yoo H.S., Shin Y.S., Liu J.N. et al. Clinical significance of immunoglobulin E responses to staphylococcal superantigens in patients with aspirin-exacerbated respiratory disease. Int. Arch. Allergy Immunol. 2013; 162 (4): 340–345. DOI: 10.1159/000353976.
78. Zervas E., Samitas K., Papaioannou A.I. et al. An algorithmic approach for the treatment of severe uncontrolled asthma. Eur. Res. J. Open Res. 2018; 4 (1): pii: 00125-2017. DOI: 10.1183/23120541.00125-2017.
79. Song W.J., Jo E.J., Lee J.W. et al. Staphylococcal enterotoxin specific IgE and asthma: a systematic review and meta-analysis. Asia Pac. Allergy. 2013; 3 (2): 120–126. DOI: 10.5415/apallergy.2013.3.2.120.
80. Zureik M., Neukirch C., Leynaert B. et al. Sensitisation to airborne moulds and severity of asthma: cross sectional study from European Community respiratory health survey. Br. Med. J. 2002; 325 (7361): 411–414.
81. Chipps B.E., Newbold P., Hirsch I. et al. Benralizumab efficacy by atopy status and serum immunoglobulin E for patients with severe, uncontrolled asthma. Ann. Allergy Asthma Immunol. 2018; 120 (5): 504–511. DOI: 10.1016/j.anai.2018.01.030.
82. Jarvis D., Newson R., Lotvall J. et al. Asthma in adults and its association with chronic rhinosinusitis: the GA2LEN survey in Europe. Allergy. 2012; 67 (1): 91–98. DOI: 10.1111/j.1398-9995.2011.02709.x.
83. Fokkens W.J., Lund V.J., Mullol J. et al. European position paper on rhinosinusitis and nasal polyps 2012. Rhinol. Suppl. 2012; 23: 1–298.
84. Костина Е.М., Молотилов Б.А. Комбинированный метод терапии бронхиальной астмы в сочетании с полипозом носа. Практическая медицина. 2016; 3 (95): 39–44.
85. Agache I., Akdis C., Jutel M., Virchow J.C. Untangling asthma phenotypes and endotypes. Allergy. 2012; 67 (7): 835–846. DOI: 10.1111/j.1398-9995.2012.02832.x.
86. Szczeklik A., Stevenson D.D. Aspirin-induced asthma: advances in pathogenesis, diagnosis, and management. J. Allergy Clin. Immunol. 2003; 111 (5): 913–921. DOI: 10.1067/mai.2003.1487.
87. Dusser D., Montani D., Chanez P. et al. Mild asthma: an expert review on epidemiology, clinical characteristics and treatment recommendations. Allergy. 2007; 62 (6): 591–604. DOI: 10.1111/j.1398-9995.2007.01394.x.
88. Price D., Fletcher M., van der Molen T. Asthma control and management in 8,000 European patients: the REcognise Asthma and LInk to Symptoms and Experience (REALISE) survey. NPJ Prim. Care Respir. Med. 2014; 24: 14009. DOI: 10.1038/npjpcrm.2014.9.
89. Bobolea I.D., Melero C., Jurado-Palomo J. Current and future asthma treatments: phenotypical approach on the path to personalized medicine in asthma. In: Pereira C., ed. Asthma. From CHILDHOOD ASTHMA to ACOS Phenotypes. London: Intech Open; 2016: 115–135. DOI: 10.5772/62411.
90. Колбин А.С., Фролов М.Ю., Галанкин Т.Л. Фармакоэкономический анализ лечения больных тяжелой неконтролируемой бронхиальной астмой в России. Практическая пульмонология. 2015; (4): 10–17.
91. Рудакова А.В. Фармакоэкономические аспекты поддерживающей терапии бронхиальной астмы ингаляционными кортикостероидами. Качественная клиническая практика. 2013; (1): 47–49.
92. Walker S., Monteil M., Phelan K. et al. Anti-IgE for chronic asthma in adults and children. Cochrane Database Syst. Rev. 2006; (2): CD003559. DOI: 10.1002/14651858.CD003559.pub3.
93. Rodrigo G.J., Neffen H., Castro-Rodriguez J.A. Efficacy and safety of subcutaneous omalizumab vs placebo as add-on therapy to corticosteroids for children and adults with asthma: a systematic review. Chest. 2011; 139 (1): 28–35. DOI: 10.1378/chest.10-1194.
94. Bousquet J., Rabe K., Humbert M. et al. Predicting and evaluating response to omalizumab in patients with severe allergic asthma. Respir. Med. 2007; 101 (7): 1483–1492. DOI: 10.1016/j.rmed.2007.01.011.
95. Hanania N.A., Alpan O., Hamilos D.L. et al. Omalizumab in severe allergic asthma inadequately controlled with standard therapy: a randomized trial. Ann. Intern. Med. 2011; 154 (9): 573–582. DOI: 10.7326/0003-4819-154-9-201105030-00002.
96. Braunstahl G.J., Chlumský J., Peachey G., Chen C.W. Reduction in oral corticosteroid use in patients receiving omalizumab for allergic asthma in the real-world setting. Allergy Asthma Clin. Immunol. 2013; 9 (1): 47. DOI: 10.1186/1710-1492-9-47.