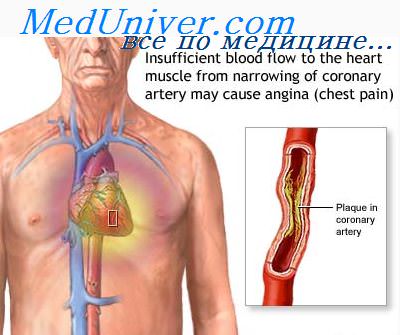
Немедикаментозная терапия при атеросклерозе
Принципы лечения атеросклероза. Немедикаментозное лечение атеросклероза.Принципы лечения атеросклероза Лечение атеросклероза подразделяется на немедикаментозное и медикаментозное (с воздействием на липиды и липидо-транспортную систему крови), которое должно быть агрессивным, ранним и многолетним (пожизненным)
Немедикаментозное лечение заключается в воздействии на управляемые ФР (ОХС, ХСЛПНП, АГ, уровень глюкозы и др ), что позволяет изменить скорость эволюции атеросклероза Абсолютно недопустимо курение, которое дестабилизирует бляшку, облегчая ее разрыв и последующий тромбоз артерии Если содержание ОХС увеличено незначительно (менее 6,0 ммоль/л), то лечение начинается с немедикаментозных мероприятий на протяжении 3 месяцев с последующей оценкой результатов. Этим можно и ограничиться у лиц с умеренной гиперлипидемией Скорость эволюции атеросклеротической бляшки (и вторичного тромбоза артерии) можно замедлить ТКОЖ Так, снижение в пище количества жира и контролируемая ФН позитивно влияют на характер нестабильной бляшки, предотвращая ее разрыв и последующий тромбоз артерии Рациональное питание — важнейший компонент немедикаментозного лечения атеросклероза Коррекция диетой назначается тем, у кого ИМТ более 30 кг/м2 или при наличии нарушения толерантности к глюкозе, СД или стойкой АГ Питание современного человека в развитых странах имеет три компонента атерогенности избыток ХС, насыщенных жиров и калорий Поэтому суточный калораж пищи должен способствовать сохранению нормальной массы тела Так, до 40% суточного калоража должен составлять утренний прием пищи, а последний прием — не позднее 19 ч, менее 7% калорий должно приходиться на насыщенные жиры, менее 200 мг ХС в сутки должно поступать с пищей. Резко ограничивают потребление жиров (насыщенные жирные кислоты должны обеспечивать менее 10% общего калоража) — животных жиров, жирного мяса, сала, молочных продуктов (сметана, сыры, масло; и яичных желтков (ограничивают ХС до 300 мг/сут) Предпочтительнее кушать мясо индейки и кур без кожи Не менее 1/3 общего количества жиров должны составлять жиры растительные (подсолнечное, кукурузное, оливковое, растительное масло по 1—2 столовые ложки в сутки) или морского происхождения (жирная рыба или другие морские продукты по 50—150 г ежедневно или через день), содержащие антиатерогенные полиненасыщенные и незаменимые жирные кислоты, которые не могут синтезироваться в самом организме. Так, диета с маложирной и малохолестериновой пищей с регулярным употреблением в пищу морских продуктов и растительных жиров существенно (на 10% и более) снижает уровень ОХС и ХСЛПНП в крови больных При наличии признаков атеросклероза ограничивают чистые, рафинированные и легкоусвояемые углеводы (сахар, конфеты, мед, варенье и т п ) до 40 г/сут Диета с большим количеством углеводов усиливает имеющиеся липидные нарушения (главным источником углеводов должны быть фрукты и овощи) Необходим отказ от больших доз алкоголя (более 50 мл/сут этанола) Важное значение имеет наличие в пище достаточного объема (не менее 35 г) растительной клетчатки (основные ее источники — овощи и фрукты), обеспечивающей нормальную функцию кишечника, желчеотделение и благоприятно действующей на липидный обмен Так, ежедневное употребление в пищу 2 яблок может обеспечить организм человека достаточным количеством пектинов, положительно влияющих на липидный обмен Пектины в кишечнике адсорбируют часть желчных кислот (выводя их из организма), способствуют гипохолестеринемии и нормализации содержания ЛП Для лиц старше 60 лет характер питания должен приближаться к вегетарианскому Питание должно обеспечить ежедневное очищение кишечника. Диетой со снижением потребления ХС с пищей до 300 мг можно снизить уровень ОХС на 10—15% Показано, что после 3 лет применения «средиземноморской диеты» (рапсовое масло с высоким содержанием а-линоленовой кислоты, много зерновых, корнеплодов, овощей и морепродуктов) у больных, ранее перенесших ИМ (с исходным содержанием ОХС 6,5 ммоль/л) общая смертность снижалась на 50%. Оценка уровня ОХС в ходе диетотерапии должна проводиться через 6 недель и 3 месяца. Если первоначальная диета не дала заметного эффекта, то больной переводится на диету второго этапа с еще большим ограничением потребления насыщенных жирных кислот (должны обеспечивать менее 7% общего калоража) и ХС (менее 200 мг/сут). Через 3 месяца оценивается полученный эффект. Если он достигнут, то больные должны находиться на этой диете пожизненно. Необходима также коррекция массы тела до оптимального уровня для данного возраста и роста. Следует, однако, помнить что большая часть ХС, содержащегося в организме, поступает не с пищей, а синтезируется в печени. Поэтому попытки влиять на развитие ИБС и ее эволюцию путем воздействия только на ФР (в первую очередь, диету) не позволили добиться снижения смертности от ИБС. Умеренный и адекватный двигательный режим позволяет тратить минимально 200 ккал/сут. Следует соблюдать режим дня, включающий достаточную ФН (при отсутствии противопоказаний, например тяжелых проявлений облитерирующего атеросклероза ног или стенокардии) — ходить в быстром темпе (до 100—120 шагов/мин или в темпе ЧСС до 60% от максимально возможной) до 8 км/сут и более, заниматься аэробной физкультурой, плаванием в теплой воде и другими видами минимально по 30 мин и не реже 4 раз в неделю. Предупреждают гиподинамию адекватные виды ФН, лечебная физкультура, плавание и т.д. Бегом можно заниматься только здоровым людям в возрасте до 40 лет, в более старших возрастных группах — только после проведения ЭКГ и обследования с нагрузочными пробами. Физический тренинг снижает массу тела, содержание ОХС и повышает уровень защитных ХСЛПВП. Эффективность немедикаментозного лечения оценивается по клиническим данным и по показателям липидного обмена через 3 месяца (уровень ХСЛПНП должен снизиться более чем на 20% от исходного). Такое комплексное воздействие может уменьшить последующий риск сердечно-сосудистых заболеваний вследствие воздействия на ряд механизмов, снижающих уровень атерогенных ЛП. Если эффект ТКОЖ за это время достаточный, то ее продолжают, если нет—дополнительно назначают липиднормализующие ЛС. — Также рекомендуем «Лекарственная терапия атеросклероза. Коррекция обмена липидов.» Оглавление темы «Лечение атеросклероза. Препараты для лечения атеросклероза.»: |
Существуют медикаментозные и немедикаментозные методы дифференцируемой коррекции всех имеющихся видов нарушения липидного спектра крови. В табл. 3 представлены целевые уровни общего ХС и ХС ЛПНП у разных категорий пациентов.
Таблица 3. Целевые уровни общего ХС и ХС ЛПНП (Российские рекомендации, 2004 г.)

* ФР — фактор риска.
Целью гипилипидемической терапии для пациентов с клиническим проявлением атеросклероза (ИБС, мозговой инсульт, перемежающая хромота, аневризма брюшного- отдела аорты и другие осложнения) является снижение общего ХС < 4,0 ммоль/л, ЛПНП < 2,6 , ЛПВП >1 ммоль/л и ТГ < 2 ммоль/л. Столь же интенсивная гиполипидемическая терапия должна быть у пациентов с СД 2-го типа, имеющих особенно высокий риск развития ИБС.
Немедикаментозная терапия
Важное значение в лечении атеросклероза придается воздействию на модифицируемые (устранимые) факторы риска болезни.
Диета является обязательной составляющей комплексной терапии гиперлипидемий. Строгость диетических рекомендаций зависит от степени гиперлипидемий и сопутствующих ФР. Среди жиров обязательно должны быть ограничены насыщенные жирные кислоты, входящие в состав жиров животного происхождения и молока. Взамен им должно быть увеличено употребление растительного масла, рыбьего жира и морепродуктов. Диета должна быть богата овощами, фруктами, содержащими витамины, естественными антиоксидантами и растворимыми и пищевыми волокнами. Строгая диета может снизить уровень ХС ЛПНП на 5-15%. Однако строгий диетический режим реально способен снизить уровень ХС в среднем только на 5,3%. Следует помнить, что для большинства людей трудно бывает изменить свои пищевые привычки.
Рекомендуется снизить вес тела при его повышении до оптимального. Нормальный индекс массы тела находится в пределах 18,5-25 кг/м2. В норме у мужчин объем талии не должен превышать 94 см, у женщин — 80 см. Следует контролировать суточный калораж пищевого рациона для поддержания баланса между потреблением и расходом энергии. Для снижения избыточного веса следует перейти на питание небольшими порциями 5-6 раз в день, включить 1-2 раза в неделю разгрузочные дни (овощные, фруктовые, кефирные)
Необходимо повысить физическую активность: 3—5 раз в неделю совершать пешие прогулки в темпе, позволяющем довести частоту сердечных сокращений (ЧСС) до 60-70% от максимально допустимой для данной возрастной группы. Полезны регулярная утренняя гимнастика, комплексы лечебной физкультуры. Следует избегать изометрических усилий (подъем тяжести, перенос груза).
Достаточное внимание должно быть уделено другим факторам риска: обязательный отказ от курения, коррекция цифр АД, углеводного’обмена при сахарном диабете.
Гиполипидемическая терапия
Медикаментозная терапия должна проводиться с момента постановки клинического диагноза атеросклероза. При этом ошибочной является рекомендация ограничиться сначала только немедикаментозными методами лечения в течение нескольких месяцев.
Классификация антисклеротических препаратов:
• Ингибиторы ГМК-КоА-редуктазы (статины): ловастатин (мевакор, холетар, ровакор), симвастатин (зокор, вазилип, симвакорд, симвор, симло), правастатин (липостат), флувастатин (лескол), аторвастатин (липримар), розувастатин (крестор).
• Производные фибровой. кислоты (фибраты): гемфиброзил, безафибрат, ципрофибрат, фенофибрат).
• Производные никотиновой кислоты (эндурацин, никотиновая кислота).
• Полиненасыщенные жирные кислоты — компаоненты рыбьего жира.
Все перечисленные средства прошли длительные многоцентровые испытания по стандартам медицины, основанной на доказательствах, и признаны высокоэффективными. Они снижают на 25-30% уровень общего ХС, умеренно снижают уровень ТГ и повышают концентрацию ЛПВП, но самое главное — они вызывают регрессию атеросклеротических бляшек в коронарных артериях и других важных сосудистых бассейнах, что приводит к снижению сердечно-сосудистой и общей смертности.
Наиболее эффективными среди всех противосклеротических средств оказались статины, ингибирующие синтез ХС в печени на уровне образования мевалоновой кислоты. Доказано, что длительный (свыше 5 лет) прием статинов сопровождается снижением смертности от ИБС, частоты внезапной смерти, инфаркта миокарда на 30%.
К сожалению, в общей российской практике статины используются крайне недостаточно (не более 0,5% больных с ИБС), а достижений целевого уровня атерогенных фракций липопротеидов наблюдается еще меньше.
Помимо снижения общего ХС статины обладают и другими плеотропными свойствами:
• улучшают функциональное состояние эндотелия — восстанавливают эндотелийрелаксирующие свойства крови;
• оказывают положительное влияние на реологические и тромбообразующие свойства крови;
• уменьшают объем липидного ядра (стабилизируют бляшку);
• укрепляют оболочки бляшки, за счет противовоспалительного действия;
• уменьшают развитие гипертрофии и фиброза кардиомиоцитов;
• ингибируют синтез коллагена;
• обладают антиишемическим действием.
Статины рекомендуются независимо от уровня липидемии всем пациентам с инфарктом миокарда, нестабильной стенокардией, мозговым инсультом, а также с целью первичной профилактики ИБС лицам мужского пола среднего возраста и старше, имеющих 2 и более факторов риска ИБС.
Учитывая, что только 1/3 ХС поступает с пищей и 2/3 его синтезируется в печени, становится понятной роль статинов в снижении липидов в крови.
Следует ещё раз подчеркнуть, что лекарственная терапия гиперлипидемии в рамках вторичной профилактики ИБС у больных с АГ должна проводиться на фоне эффективного диетического вмешательства.
Дозировка статинов. Обычно средняя терапевтическая доза статинов колеблется от 10 до 80 мг/сут и назначаются они: при первичной профилактике — 10 мг/сут, вторичной — 20 мг/сут. Максимальная доза составляет 40 мг/сут. Принимать их следует вечером, по той причине, что именно в ночное время идет наиболее интенсивный синтез ХС. Положительный эффект от приема статинов отмечается уже через 3 дня от начала лечения.
Максимальный эффект достигается через 4-6 недель. Если не достигнут желаемый уровень ХС, начальную дозу следует увеличивать через каждые 4 недели. Обязательно должен быть постоянный прием препаратов, так как уже через один месяц после прекращения лечения уровень липидов в крови возвращается к исходному.
Статины хорошо переносятся. Побочные эффекты в виде дискомфорта со стороны желудочно-кишечного тракта и повышения активности печеночных ферментов отмечаются не более чем у 0,5-1,5% пациентов. Если уровень хотя бы одного из печеночных ферментов при двух последовательных измерениях превышает в 3 раза верхние пределы нормальных значений, прием статина следует отменить. Редко отмечаются миопатия и миалгия. Наиболее опасное осложнение — рабдомиолиз (распад мышечной ткани), в этих случаях прием статинов следует немедленно прекратить.
Противопоказанием к назначению статинов являются любая форма паренхиматозного заболевания печени, беременность, кормление грудью и индивидуальная непереносимость.
Секвестранты желчных кислот (холестирамин и колистипол). Препараты этой группы используются почти исключительно как дополнение к статинам для усиления их действия на высокий уровень общего ХС. Небольшое число пациентов, которым противопоказаны статины, принимают только препараты этой группы. Механизм действия их основан на связывании желчных кислот в кишечнике и увеличении их выведения с калом.
Никотиновая кислота. Этот препарат, назначаемый в дозе 2-3 г в день, снижает уровень общего ХС на 15-20% , ТГ — на 25-30% , повышает уровень ЛПВП на 10%. Он показан лицам с умеренной гиперхолестеринемией и гипертриглицеридемией. Во избежание побочных эффектов в виде резких приливов, жара дозу препарата необходимо титровать постепенно. Этот недостаток во многом нивелируется использованием никотиновой кислоты пролонгированного действия (эндурацин), при приеме которого никотиновая кислота медленно поступает в кровь, постепенно достигая необходимой концентрации.
Схема лечения эндурацином:
1- я неделя — 1 табл. (500 мг) 1 раз после еды;
2- я — по 500 мг 2 раза в день;
3- я — по 500 мг 3 раза в день.
Никотиновую кислоту не рекомендуют принимать больным сахарным диабетом, подагрой, язвенной болезнью желудка и 12-перстной кишки.
Фибраты (гемфиброзил, фенофибрат, безафибрат и ципрофибрат). Их назначают в дозах 100-200 мг 1 раз в сутки. Фибраты существенно снижают в крови ТГ, фибриноген и повышают уровень ЛПВП. Основными показаниями для назначения фибратов являются высокий уровень ТТ, низкий уровень ЛПВП, выраженная гиперлипидемия смешанного типа.
Меньшую роль в лечении гиперлипидемий играют ненасыщенные жирные кислоты (омега-3, препараты рыбьего жира). Их, назначают в высоких дозах (12-16 г/сут) больным с выраженной гипертриглицеридемией, чаще в сочетании с фибратами или никотиновой кислотой. Омега-3 может снизить уровень ТГ на 30% при дозе 3 г/сут и на 50% при дозе 9 г/сут. Применение препаратов рыбьего жира позволяет снизить на 10—15% риск развития ИБС.
Прочие виды лечения. Пищевые добавки, содержащие растворимые волокна (овсяные отруби, гуарем, пектины, чеснок), позволяют дополнительно снизить уровень общего ХС и ХС ЛПНП в крови на 5— 7%, однако относиться к ним надо как к добавкам, а не как к самостоятельному виду лечения.
Нестеров Ю.И.
Опубликовал Константин Моканов
Атеросклероз сосудов: лечение. Медикаментозная терапия и диета для снижения уровня холестерина.
мая 4, 2012
Атеросклероз сосудов приводит к развитию ишемической болезни сердца и мозга, инсультам и инфарктам, поражает сосуды нижних конечностей и внутренних органов. В результате атеросклероза развиваются болезни, которые являются основной причиной смерти и инвалидизации людей в России. Поэтому так важны профилактика и лечение атеросклероза.
Как известно, артериальная гипертензия. курение, злоупотребление алкоголем, избыточная масса тела, неправильное питание и малоподвижный образ жизни являются основными факторами риска, способствующими прогрессированию атеросклероза сосудов. Так, например, у людей, страдающих ожирением, курящих и имеющих артериальное давление выше 140/90 риск смерти от болезней, вызванных атеросклерозом сосудов, повышается в 6 раз. Считается, что уровень холестерина крови должен быть ниже отметки 5,2 ммоль/л у пациентов без поражения органов-мишеней, и менее 3,8 ммоль/л у тех из них, кто страдает ишемической болезнью сердца.
Лечение и профилактика атеросклероза должны начинаться с коррекции образа жизни. Первоочередная задача: избавиться от тех факторов риска, которые приводит к выраженному прогрессированию заболевания: курения, злоупотребления алкоголем.
Физическая активность в разумных пределах (ходьба,бег,плавание и др.) с учетом сопутствующих заболеваний способствует снижению лишнего веса, снижению выработки стрессовых гормонов, что положительно сказывается на пациентах.
Диета для профилактики и лечения атеросклероза
1. Ограничение холестерина, получаемого с пищей. Диета пациентов, страдающих атеросклерозом, должна содержать минимальное количество продуктов, богатых холестерином, таких как внутренние органы животных (почки, печень, желудки и пр.), яичный желток, сырокопченые колбасы. Так, суточная норма потребления холестерина должна составлять менее 300 мг. Для сравнения: в 100г почек содержится 1126 мг холестерина, в одном яичном желтке 202 мг.
2. Коррекция калорийности пищи. Человек, занятый интеллектуальным трудом или имеющий работу, при которой физические нагрузки не велики, должен потреблять 1900-2500 ккал/сут. для того, чтобы покрыть свои энергозатраты. Как правило, пациенты с атеросклерозом сосудов нуждается в подборе низкокалорийной диеты, поскольку страдают от избыточного веса. Если Индекс Массы Тела превышает 30, диагностируется ожирение. Для расчета ИМТ достаточно вес в килограммах разделить на квадрат роста в метрах.
Для эффективного снижения веса необходимо снизить калорийность питания на 500-700 ккал.
3. Изменение нутриентного состава пищи. Помимо ограничения продуктов, богатых холестерином, важно также отказаться от пищи, содержащей большое количество животных жиров и легкоусвояемых углеводов. Так, из рациона должны быть исключены сладости, мучные и кондитерские изделия, сахар. Потребность в углеводах (составляющих 55-60% калоража «правильного» рациона) должна восполняться за счет употребления фруктов и овощей. Не очень сладкие фрукты и ягоды (не виноград и не бананы) и свежие овощи к тому же содержат клетчатку, благотворно влияющую на перистальтику кишечника, что, в свою очередь, также способствует снижению уровня холестерина крови.
Жиры. Жиры должны обеспечивать не более 30% калоража пищи. Поскольку в прогрессировании атеросклероза наравне с уровнем холестерина решающее значение играет соотношение атерогенных и антиатерогенных фракций липидов, важно изменить жировой состав потребляемой пищи.
Необходимо снизить количество потребляемых насыщенных жирных кислот таким образом, чтобы за счет них восполнялось не более 10% энергозатрат организма. К продуктам, богатым насыщенными жирными кислотами относятся сливочное масло, сметана, животные жиры (говяжий, свиной, бараний и прочие). Восполнять потребность в жирах стоит за счет полиненасыщенных жирных кислот, которыми изобилуют растительные масла (оливковое, подсолнечное), мясо птицы и рыба, морепродукты.
Медикаментозное лечение атеросклероза сосудов
1. Статины. Препараты этой группы замедляют прогрессирование атеросклероза сосудов и увеличивают продолжительность жизни больных. Так, применение статинов снижает смертность пациентов с заболеваниями, вызванными атеросклерозом, на 30%.
Статины подавляют активность фермента, участвующего в синтезе холестерина, препятствуют накоплению холестерина в клетках (макрофагах), а также подавляют агрегацию тромбоцитов и образование тромбов на поврежденной бляшке.
Эффект статинов проявляется приблизительно через полгода постоянного приема, и выражается в виде снижения уровня холестерина и атерогенных липопротеидов (низкой и очень низкой плотности, триглицеридов, липопротеида-α и др.). Статины следует принимать на ночь во время приема пищи, не разжевывая, иногда — дважды в день, утром и вечером.
К препаратам группы статинов относятся:
- Симвастатин (Зокор, Вазилип, Симгал), назначается в суточной дозе 5-40 мг.
- Розувастатин (Крестор), рекомендуется прием единожды за день в дозировке 10-20 мг;
- Ловастатин (Кардиостатин) назначается по 20-40 (до 80) мг/сут;
- Аторвастатин (Торвакард, Аторис, Липримар, Тулип) 1 раз в сутки в дозировке 10-80 мг (начальная доза 10 мг, увеличение дозировки не чаще 1 раза в месяц под наблюдением врача).
2. Фибраты. препараты этой группы не влияют на концентрацию холестерина крови, но снижают уровень триглицеридов, которые также ускоряют прогрессирование атеросклероза сосудов. Так, применение фибратов снижает риск смерти при ишемической болезни сердца на 1/3.
Наиболее распространенными фибратами являются:
- Фенофибрат (Трайкор) — применяется по 100 мг 2-3 раза в день (максимальная дозировка 400 мг/сут), микронизированные формы (Липантил 200М) — по 1 капсуле 200 мг 1 раз в сутки.
- Безафибрат (Безалип) — по 200 мг 3 раза в сутки.
- Ципрофибрат (Липанор) назначается по 100-200 мг 1 раз в сутки.
Фибраты имеют множество побочных эффектов, которые, впрочем, проявляются нечасто. Пациенты, принимающие фибраты, должны регулярно сдавать анализ крови для определения печеночных ферментов: повышение АЛТ в 2 раза выше нормы служит показанием к отмене препаратов этой группы. Фибраты противопоказаны при заболеваниях печени.
3. Секвестранты жирных кислот. Используются в качестве дополнительного средства при лечении статинами или фибратами, поскольку усиливают их эффект. Механизм действия секвестрантов сводится к связыванию желчных кислот в кишечнике. В результате организм стремится восполнить их уровень, создавая желчные кислоты из холестерина. В результате секвестранты снижают уровень холестерина крови на 10-20%.
- Колестирамин (Квестран) назначается по 1-6 пакетиков в сутки. Принимать его нужно перед едой, предварительно (за 10 минут до приема) растворив содержимое в 60-80 мл жидкости.
4. Никотиновая кислота (Витамин РР) снижает уровень холестерина и атерогенных липопротеидов (липопротеидов очень низкой плотности, липопротеидов-α, а также триглицеридов), к тому же повышает уровень «хороших», антиатерогенных, липопротеидов высокой плотности на 30%. Все это приводит к снижению частоты инфаркта миокарда более чем на четверть. Никотиновая кислота, несмотря на ее высокую эффективность в лечении атеросклероза, широко не применяется в связи с обилием побочных эффектов и противопоказаний. Так, ее прием запрещен при тяжелой артериальной гипертензии, заболеваниях печени и почек, язвенной болезни желудка и двенадцатиперстной кишки, подагре.
В случае, если врач сочтет возможным прием этого препарата, назначается витамин РР в дозе 1500-3000 мг в сутки, но начинать ее прием следует с дозировки в 300 мг, а при хорошей переносимости доза постепенно повышается.
Понравилось ( 0 )
( 0 )  ( 0 )
( 0 )
Принципы лечения атеросклероза
Общие сведения
При подтвержденном диагнозе атеросклероз. лечение подразумевает проведение множества сложных, длительных и трудоемких процедур. Мелочей в этом деле нет и быть не может, поэтому пациент должен морально и физически подготовиться к соблюдению всех рекомендаций лечащего врача. В настоящее время атеросклероз сосудов вылечивается с помощью диеты, физических упражнений и медикаментов. Вкратце рассмотрим нюансы каждой методики.
Диета

Поскольку атеросклероз конечностей и головного мозга часто связан с отложениями жиров на стенках сосудов, больному необходимо правильно питаться. Главное правило здесь – свести к минимуму потребление высококалорийных продуктов. Прежде всего, пациент должен отказаться от животных жиров, мяса (за исключением курицы), некоторых молочных продуктов (молоко, жирный творог, сыр, сливки) и яичных желтков. Все эти продукты – основные источники холестерина. Кроме того, они нарушают качественные характеристики крови, углеводный обмен и приводят к тромбоообразованию. Также следует ограничить количество потребляемых растительных масел, поскольку они снижают концентрацию липопротеидов высокой плотности, из-за чего часто развивается атеросклероз нижних конечностей. Список рекомендованных продуктов выглядит следующим образом:
- продукты, сделанные из муки грубого помола – связывают содержащийся в пище холестерин, выводят из организма нитраты, нитриты, тяжелые металлы и канцерогены;
- морепродукты – блюда из кальмаров, мидий, морской капусты. В них содержится органический йод, который предотвращает облитерирующий атеросклероз, и витамин B6, активно участвующий в процессе жирового обмена;
- печеный картофель, укроп, зеленый лук, петрушка, чернослив, бананы, черная смородина и прочие продукты, богатые солями кальция;
- овсяные или кукурузные хлопья, йогурты, соевая пища;
- свежие овощи и фрукты, за исключением винограда и соков на его основе.
Заметим также, что современное лечение атеросклероза сосудов подразумевает распределение стандартного рациона на несколько приемов пищи. Идеальный вариант – питаться 5-6 раз в день, причем последний прием должен быть не позднее 19 часов. Что касается мороженого, сладостей и алкогольных напитков. Поскольку атеросклероз, симптомы которого все чаще наблюдаются у молодых людей, связан с уменьшением просвета сосудов, пациентам категорически запрещено употреблять шоколад, сдобные пирожные, крепкий алкоголь. коктейли и сливочное мороженое.
Жесткая диета назначается на срок до 3-4 месяцев. В течение этого времени за пациентом ведется постоянное наблюдение. Если атеросклероз аорты продолжает развиваться, то диета ужесточается. Одновременно с этим больному назначается медикаментозное лечение атеросклероза сосудов.
Медицинские препараты, эффективные при лечении атеросклероза
Сразу хочется сказать о том, что употреблять прописанные средства придется очень долго, а во многих случаях – всю жизнь. По этой причине следует правильно подойти к выбору лекарств, дабы снизить до минимума шанс возникновения побочных эффектов. В настоящее время лечение атеросклероза нижних конечностей и головного мозга производится с помощью:
- статинов – активная группа гипохолестеринемических средств, которые блокируют образование холестерина в печени человека. Наиболее заметные представители данной группы – ловастатин, симвастатин, правастатин и флувастатин. Все они снижают количество холестерина и препятствуют образованию атеросклерозных бляшек;
- фибратов – производные фибровой кислоты, которые повышают количество липопротеидов высокой плотности и снижают общий холестерин. В последние годы врачи постоянно спорят по поводу того, допустимо ли лечить фибратами церебральный атеросклероз и другие формы заболевания. Одни категорически против их использования из-за побочных эффектов, другие считают, что без фибратов вообще не стоит начинать лечение. Истина, как обычно это бывает, где-то посередине. При неконтролируемом приеме фибраты действительно могут быть опасны, поэтому все схемы лечения необходимо согласовывать со специалистом-кардиологом. К препаратам данной группы относятся: клофибрат, фенофибрат, безафибрат и гемфиброзил.
- никотиновой кислоты – также как и фибраты повышает содержание липопротеидов, одновременно снижая концентрация триглицеридов. Применение никотиновой кислоты оправдано в тех случаях, когда атеросклероз сосудов связан с повышенным содержанием холестерина высокой плотности. Препарат расширяет сосуды, но при этом вызывает покраснение кожи, поэтому принимать его следует с осторожностью и регулярно наблюдаться у врача. Одной из новых лекарственных форм никотиновой кислоты является эндурацин, избавленный от большинства побочных эффектов исходного продукта.
Среди гипохолестеринемических средств следует также отметить колестипол, неомицин, пробукол, гуарем, липостабил, бензафлавин и эйконол. Они по-разному воздействуют на организм, но в итоге решают одни и те жезадачи: снизить уровень холестерина, нормализовать обмен веществ, блокировать образование атеросклерозных бляшек.

Общие принципы лечения атеросклероза
Наряду с диетой и медикаментозными средствами, лечение атеросклероза нижних конечностей и головного мозга подразумевает и коррекцию факторов риска. Вторичная профилактика осложнений включает в себя: снижение избыточного веса, отказ от курения и алкогольных напитков, регулярные занятия спортом. Все подобные мероприятия принесут видимый эффект далеко не сразу, но он обязательно проявится спустя несколько месяцев. Впрочем, в данном случае говорить о сроках лечения бессмысленно,ведь мы уже заметили выше, что некоторые пациенты пытаются избавиться от атеросклероза на протяжении всей сознательной жизни.
Медикаментозное лечение атеросклероза сосудов

Лечение атеросклероза осуществляется в соответствии со следующими принципами:
1. Первоочередным мероприятием в лечении является устранение факторов риска развития заболевания. фактически эти мероприятия являются такими же, как и при профилактике развития атеросклероза. однако направлены они на предотвращение прогрессирования заболевания (фактически меры вторичной профилактики).
2. Рациональное питание при атеросклерозе и нормализация массы тела является методом стартовой терапии, на начальных стадиях болезни диетическое питание и устранение факторов риска позволяет обойтись без методов медикаментозной терапии.
3. Медикаментозная терапия подразумевает применение целого ряда препаратов, но их использование считается рациональным только при наличии факторов риска развития сердечно-сосудистых осложнений или неэффективности диетотерапии в течение 2-4 месяцев.
4. Патогенетическая и симптоматическая терапия, которая подразумевает применение препаратов для стабизации функции печени, антиоксидантной терапии (поскольку недостаточность антиоксидантной системы играет значительную роль в патогенезе атеросклероза), а также препаратов, которые влияют на состояние сосудистого русла и тромбоцитов (с целью снижения агрегации и препятствования развитию осложнения в виде ИБС, острого нарушения мозгового кровообращения и т.д.).
Препараты для лечения атеросклероза сосудов
Для лечения атеросклероза сосудов применяют так называемые гиполипидемические средства, а именно:
1. Секвестранты желчных кислот. Эти препараты (холестриамин, холестипол и ионообменные смолы) усиливают выведение желчных кислот, тем самым усиливая их синтез в печени. Для образования желчных кислот необходимы липиды, которые поступают из крови, таким образом содержание атерогенных липопротеидов в крови снижается.
2. Статины (ловастатин, симвастатин, аторвастатин, розувастатин, пиковастатин). Препараты ингибируют фермент, который принимает участие в синтезе холестерина (ГМГ КоА редуктазу), тем самым уменьшая образования в тканях холестерина и уменьшая содержание атерогенных липопротеидов в сыворотке крови. Статины могут оказывать негативное влияние на печень, поэтому лечение атеросклероза статинами, как правило, сопровождается назначение гепатопротекторов (эссенциале, гепабене).
3. Фибраты (гемфиброзил, фенофибрат). Препараты активируют фермент липопротеидлипазу, тем самым усиливая катаболизм (распад) жиров и снижая концентрацию атерогенных липопротеидов в сыворотке крови. Побочным эффектом препаратов может быть развитие тяжелых аритмий, поэтому назначают их с осторожностью.
4. Никотиновая кислота. Затормаживает выделение высших жирных кислот из жировой ткани. Кроме того, считается что никотиновая кислота способствует повышению в крови антиатерогенных липопротеидов высокой плотности. Эффективна никотиновая кислота только в очень больших дозах, в которых она обладает множеством побочных эффектов, поэтому назначается с осторожностью, начиная с малых доз, которые постепенно увеличивают.
Эффекты медикаментозной терапии атеросклероза
Атеросклероз является необратимым состоянием, поэтому эффект от лечения атеросклероза сводится не к устранению заболевания, а к достижению ряда клинически значимых эффектов, в частности:
1. Стабилизации атеросклеротической бляшки. Считается, что инфаркт миокарда и инсульт являются следствием разрыва покрышки бляшки. Стабилизация же атеросклеротической бляшки позволяет предотвратить развитие этих осложнений.
2. Улучшение функционального состояния эндотелия. Благодаря улучшению функционального состояния эндотелиоцитов усиливается выделение ими мощного сосудорасширяющего фактора – оскида азота. Благодаря этому устраняются симптомы атеросклероза. вызванные сужением просвета сосуда, что позволяет добиться лучшего клинического эффекта.
3. Уменьшение повреждения