Наркоз для больного с бронхиальной астмой
Бронхиальная астма – это одно из хронических заболеваний органов дыхания, также как эмфизема легких и пневмосклероз. Но в отличие от последних, заболевание бронхиальной астмой имеет ярко выраженную наследственную предрасположенность, генетически обусловленную иммунную недостаточность, сенсибилизацию организма и аллергизацию.
В России число больных астмой 5 -7 %, если болен астмой из этого числа один из родителей – могут заболеть до 30% рожденных от них детей, если оба – могут заболеть до 70 % детей.
Во всем мире наблюдается рост числа больных этим заболеванием. Этому способствует ухудшение условий жизни людей, появление ранее не существовавших химических соединений, загрязнение окружающей среды. Смертность от бронхиальной астмы, осложненной астматическим статусом, ежегодно растет.
Общий наркоз при бронхиальной астме существенно повышает риск возникновения осложнений, но в руках опытного анестезиолога всё проходит благополучно. Об особенностях наркоза и анестезии, механизме развития осложнений у таких пациентов мы решили рассказать в этой статье.
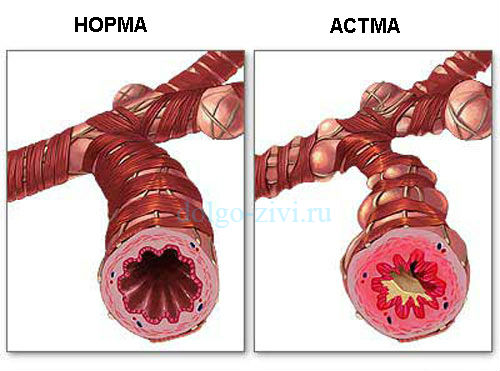
Бронхиальная астма характеризуется нарушением механизма дыхания, вследствие:
- сужения дыхательных путей, развивающимся в результате утолщения стенок бронхов и бронхиол;
- отека слизистой оболочки бронхов и бронхиол;
- мышечного спазма и накопления густого, вязкого, плохо отделяемого слизистого секрета.
Перечисленные особенности обуславливают риск проведения общего наркоза у больных астмой.
Правильная подготовка
Перед плановой операцией необходима предоперационная подготовка, улучшающая дренажную функцию легких. Она включает в себя:
- применение антигистаминных преператов (димедрол, супрастин, тавегил и др.,
- гормональных (преднизолон, дексаметазон), бронхолитики, инфузионная терапия.
- на этом фоне максимально возможное уменьшение дозы адреномиметиков, то есть тех аэрозольных препаратов, которые обычно используют больные бронхиальной астмой.
Выбор препаратов и вида наркоза напрямую зависит от исходного состояния пациента.
Врач обращает внимание на следующие параметры:
- давно ли пациент страдает астмой,
- как часто случаются приступы удушья,
- продолжительность приступов,
- чем снимается приступ,
- частота использования адреномиметиков (аэрозольных ингаляторов),
- состояние сердечно сосудистой системы,
- сопутствующие хронические заболевания,
- аллергия на препараты,
- вид и сложность предстоящей операции, её экстренность.
Часто у пациентов с бронхиальной астмой наблюдается в разной степени выраженности, в зависимости от тяжести заболевания, дефицит ОЦК – объема циркулирующей крови. Это связано с потерей жидкости в организме из-за форсированного дыхания во время приступа и применением адреномиметиков. При этом развивается относительная гиповолемия, т.е. организм борется, чтобы обеспечить достаточное кровоснабжение сердца и головного мозга, происходит уменьшение объема сосудистого русла за счет сужения мелких периферических сосудов, этому еще способствуют адреномиметики.
Именно поэтому очень важна предварительная подготовка – инфузионная терапия, т.е. переливание жидкости (физраствора, глюкозы, гормонов — преднизолон или гидрокортизон). В противном случае на вводном наркозе, в ответ на введение препаратов для наркоза, возможно критическое падение давления вплоть до коллапса.
Общий наркоз при астме у хорошо подготовленного анестезиолога не вызывает особых затруднений, если подготовка пациента была проведена правильно и в нужном объёме.
Выбор вида наркоза и анестезии
При бронхиальной астме возможны:
- перидуральная или спинальная анестезия,
- внутривенный мононаркоз на 15 — 20 минут на спонтанном дыхании,
- многокомпонентный интубационный наркоз с релаксантами.
При любом виде обезболивания в операционной всегда в «боевой готовности» наркозно – дыхательная аппаратура, следящие системы, контроль газового состава крови, ЭКГ, пульсоксиметр.
Препараты для наркоза и анестезии
Для ознакомления перечислим некоторые препараты, которые используются при работе с пациентам с астмой. Внутривенно чаще всего используется кетамин, реже пропофол. Кетамин имеет бронхорасширяющие свойства, расслабляет бронхи, и как следствие снижает риск возникновения бронхоспазма.
Отличный вариант: севофлюран, аналог севоран. Это средство для ингалационного наркоза, на вводный наркоз и поддержание наркоза. Пациент незаметно и быстро (примерно 2 минуты) засыпает, при этом пробуждение быстрое, без озноба и галлюцинаций. А вот, например, Гексенал и тем более тиопентал натрия противопоказаны. В химической формуле, в составе молекулы тиопентала натрия входит атом серы – Sna, который может вызвать ларинго и бронхо спазм. Можно использовать также фторотан, но «травить» пациента, себя и персонал операционной совсем не хочется, поэтому использование возможно в крайних случаях, когда нет выбора.
В норме у взрослого человека нормального телосложения, без сопутствующих заболеваний, площадь поверхности легких, альвеолярная, где собственно и происходит газообмен т.е. диффузия кислорода из вдыхаемого воздуха в кровь, достигает 100 – 120 м2 . Строение легких напоминает гроздь винограда, альвеолы –виноградины. Чтобы они не спадались в них присутствует вещество — сурфактант!
Я создал этот проект, чтобы простым языком рассказать Вам о наркозе и анестезии. Если Вы получили ответ на вопрос и сайт был полезен Вам, я буду рад поддержке, она поможет дальше развивать проект и компенсировать затраты на его обслуживание.
Бронхиальная астма встречается у 5-7% от всего населения. В большинстве случаев — это неизлечимое заболевание. С такой бронхолегочной патологией больным приходится бороться на протяжении всей жизни. Так как причиной астмы является склонность к аллергии, выбор наркоза у астматиков весьма затруднителен. Очень важно знать, какие виды анестезии можно делать при бронхиальной астме, а какие – строго противопоказаны.
Особенности подбора вида обезболивания
Нельзя всех больных на бронхиальную астму ставить под одни рамки выбора способа наркоза.
Очень важно учитывать частоту и выраженность симптоматики заболевания. Если у человека приступы встречаются редко, раз в году, и на момент проведения операции, никаких симптомов нет – такому больному можно использовать все виды обезболивающих.

Выбор типа анестезии зависит от выраженности симптоматики заболевания
При синдроме Самтера, когда кроме астмы у больного есть полипоз носа и аллергия на ацетилсалициловую кислоту, запрещено использовать нестероидные противовоспалительные медикаменты для обезболивания в послеоперационном периоде.
Залог успешной анестезии при астме таится в правильной подготовке перед операцией, о которой будет подробно рассказано ниже. Очень важно собрать точный анамнез заболевания, и выяснить, что именно провоцирует приступы кашля при астме, и были ли раньше оперативные вмешательства, и под каким наркозом они проводились.
При возможности, предпочтение отдается спинальному, эпидуральному или общему виду анестезии. Но возможно и использование общего наркоза. Все зависит от состояния пациента, и его реакции на препараты.
Подготовка к оперативному вмешательству
В первую очередь, врачу нужна подробная информация о состоянии дыхательной системы пациента. Обследование проводится с такими целями:
- Выявление возможной инфекции дыхательных путей:
- Рентгенография легких – для исключения пневмонии, плеврита, туберкулеза.
- Общий анализ крови – обращают внимание на лейкоцитарную формулу, эозинофилы – свидетельствуют о наличии аллергена. При этом повышается риск возникновения приступа бронхиальной астмы.
- Определения аллергии на медикаменты. С этой целью можно делать аллергические пробы на предполагаемые препараты, или же можно провести тест на переносимость конкретного препарата непосредственно перед операцией.
- Выявления сопутствующих патологий. Общий наркоз нельзя делать при почечной, печеночной и сердечной недостаточностях. Назначаются такие обследования:
- Биохимический анализ венозной крови на креатинин, амилазу, мочевину, трансаминазы, билирубин. Повышение этих показателей говорит о проблеме в работе печени, почек и поджелудочной железы.
- Ультразвуковое обследование органов брюшной полости – показывает размер и состояние почек, печени и поджелудочной железы.
- Электрокардиография – исключают атриовентрикулярную блокаду, мерцательную аритмию, митральный и аортальный пороки сердца.
Список обследований может быть дополнен, в зависимости от вида самой операции, которую будут делать пациенту.

Во время обследования пациента врач определяет тип анестезии, разрешенной пациенту
Как правило, пациенту перед операцией назначают кортикостероиды (Преднизолон или Дексаметазон) с целью профилактики бронхиального спазма, который может развиться непосредственно во время пребывания человека в состоянии наркоза.
Проведение общей анестезии
Общее обезболивание при бронхиальной астме проводится в экстренных ситуациях, или же при плановых операциях, когда нет обострения астмы.
Допустимо применение внутривенного и эндотрахеального (масочного) наркоза. На протяжении всей операции, врач анестезиолог контролирует состояние работы дыхательной системы, артериальное давление, частоту сердечных сокращений и насыщенность крови кислородом и углекислым газом.
При бронхиальной астме разрешены такие препараты:
- Для внутривенной анестезии: Кетамин, Пропофол.
- Для эндотрахеального наркоза: Галотан, Севофлуран, Изофлуран.
Применение регионарной и местной анестезии
Местная, спинальная и эпидуральная анестезии – самые безопасные для пациентов, страдающих бронхиальной астмой. Они не вызывают бронхообструкцию и бронхоспазм, за исключением тех случаев, когда у больного есть аллергия на используемые местные анестетики. Именно поэтому очень важно проводить аллергопробу, перед введением большой дозы препарата таким пациентам.
Спинальная анестезия может быть использована при операциях на нижних конечностях и органах малого таза. Анестетик вводится прямо в спинномозговой канал, и блокирует чувствительные и двигательные нервные волокна ниже уровня 3 поясничного позвоночника. Действовать препарата начинает уже через 5 минут после введения.

Спинальная анестезия самая безопасная для пациентов с астмой
Эпидуральная анестезия применяется при оперативных вмешательствах на органах малого таза, плевры. Анестезирующий препарат вводится в эпидуральное пространство спинного мозга, не нарушая целостности его оболочек. Он влияет на нервные корешки, которые проходят в месте ввода препарата. Действовать начинает через 20-30 минут.
Местная анестезия используется при вскрытиях абсцессов, панарициях, флегмонах, и в стоматологии.
При этих трех методах применяются такие анестетики:
- Новокаин.
- Лидокаин.
- Ультракаин.
- Дикаин.
- Тримекаин.
- Анестезин.
Бронхиальная астма не является противопоказанием к проведению оперативного вмешательства. Когда врач узнает, что у пациента в анамнезе имеется данная патология, он более детально изучает ее течение и при необходимости назначает дообследование, и выбирает самое оптимальное обезболивание.
На сегодняшний день нет «лучшего» метода проведения наркоза у больных аллергической бронхиальной астмой. Существует несколько различных препаратов выбора среди наркотических средств, а также методов проведения обезболивания.
Окончательный выбор конкретного лекарственного средства или метода для конкретного больного зависит от того, какого эффекта желает достигнуть врач, а также от уверенности в препарате и методе проведения наркоза.
При рассмотрении вопроса о наркозе и операции у больного бронхиальной астмой, необходимо учитывать следующие вопросы:
- эмоциональный стресс при операции может спровоцировать приступ бронхиальной астмы;
- лекарственные средства, принимаемые больными бронхиальной астмой, могут быть несовместимыми с наркотическим веществом;
- анестетические вещества могут ухудшать течение приступа бронхиальной астмы или провоцировать его;
- раздражение воздухоносных путей может привести к рефлекторному бронхоспазму;
- гиперпродукция слизи и уменьшение ее элиминации может увеличить риск возникновения респираторной инфекции в послеоперационном периоде;
- больной может иметь недостаточный дыхательный резерв, чтобы компенсировать действие наркоза и хирургического вмешательства на организм;
- ИВЛ может быть неадекватна при сильном бронхоспазме.
«Бронхиальная астма», М.Э.Гершвин

Регуляция секреции бронхов перед операцией является важным шагом в предупреждении бронхоспазма. Необходимо избегать анестетиков, которые могут вызвать бронхоспазм. Хотя трудно выделить препараты, которые более всего способны вызвать бронхоспазм, среди таких можно назвать тиопентал, сукцинилхолин, d-тубокурарин и циклопропан. Другие лекарственные средства, способные провоцировать бронхоспазм, должны быть исключены, если это возможно. Концентрация анестетиков должна быть достаточной для…

Концентрация вдыхаемого кислорода должна быть увеличена с целью компенсации вентиляционно-перфузионной разницы. Применять следует ИВЛ с ограниченным объемом и раздельным контролем скорости вдыхаемого и выдыхаемого потоков. Если у больного после операции продолжается бронхоспазм, имеет смысл продолжить оксигенацию и провести ЙВЛ под большим давлением. Простой реанимационный мешок или клапан, работающий по требованию, может не подойти, если максимальное…

Первым мероприятием при возникновении бронхоспазма должно быть увеличение концентрации анестетика, если это возможно и безопасно для больного. Если проводится сбалансированная анестезия, надо добавить фторотан или энфлуран для усиления наркоза. Должны применяться бронходилататоры с преимущественной β-2-стимуляцией в виде аэрозоля, которые подают через боковой рукав Т-образного адаптера или через добавочный У-образный переходник. Больным, которые не получали аминофиллин,…

Каков наиболее безопасный путь проведения экстубации? Лучше всего проводить экстубацию у больных бронхиальной астмой, когда еще достаточно действие наркоза, чтобы больной не ощутил механического раздражения. Это становится возможным, если спонтанная вентиляция удовлетворительна и воздухоносные пути могут обеспечить прохождение воздуха без интубационной трубки. Удовлетворительная вентиляция и безопасность воздухоносных путей требуют полного прекращения действия релаксантов. Эффект применения…

Как должна производиться послеоперационная анальгезия? Необходимость анальгезии должна решаться индивидуально из-за значительной ее опасности у больных бронхиальной астмой. У больных, которые после операции имеют хорошие вентиляционные резервы (эффективный кашель, движения легких и газообмен) может применяться наркотическая анальгезия. Хотя в литературе и рекомендуется меперидин, точных указаний на его преимущества перед другими наркотическими средствами нет. Больного необходимо…

Одним из наиболее трудных вопросов является анестезия больного, которому необходимо произвести срочную операцию. У этих больных присутствует масса провоцирующих и усугубляющих факторов, которые нередко невозможно проконтролировать: высокая температура тела, сепсис, пневмонит, дегидратация, расстройства вентиляции, боль и возбуждение. Вводный наркоз у этих больных представляет особую проблему. Так как у таких больных желудок часто полон, анестезиолог должен…

Какие препараты должны применяться для вводного наркоза? Астма не является противопоказанием для внутривенного применения тиопентала, метогекситала, диазепама или кетамина. Применение барбитуратов ультракороткого действия может увеличить риск возникновения кашля и, возможно, рефлекторного бронхоспазма. Диазепам не оказывает влияния на Рдп. Кетамин уменьшает Рдп у пациентов, не страдающих бронхиальной астмой, и в большей степени — у больных, страдающих…

Какие анестетики могут быть применены? За исключением циклопропана, противопоказаний к назначению любых общепринятых анестетиков нет. Однако больной должен нормально переносить концентрацию анестетика, необходимую для произведения хирургического вмешательства и эндотрахеального интубирования. Наиболее широко рекомендуемым может быть фторотан вследствие его бронхорасширяющего эффекта. Этот препарат часто применяется для купирования бронхоспазма во время операции. Показано, что энфлуран также уменьшает…

Какие вещества, вызывающие нервно мышечный блок, должны применяться? У больных бронхиальной астмой первой опасностью применения таких препаратов является то, что интубацию иногда производят перед тем, как больной был адекватно анестезирован, паралич предупреждает кашель, обусловленный сокращением скелетной мускулатуры, но не рефлекторный бронхоспазм. Многие из широко применяемых веществ, блокирующих синаптическую передачу нервного импульса, являются бронхоконстрикторами. Высвобождение гистамина…

Какой метод является лучшим для проведения интубации трахеи? Так как воздействие на воздухоносные пути является ведущим в патогенезе бронхоспазма при проведении анестезии, лучше избегать интубации трахеи, если существует другая возможность обеспечить адекватную вентиляцию легких. Если же интубация необходима, с помощью фторотанового или энфлуранового наркоза можно предупредить рефлекторный бронхоспазм. Применение при этом дополнительно местной анестезии оспаривается…
Значительные затруднения при выборе метода анестезии встречаются у лиц с такими сопутствующими заболеваниями, как бронхиальная астма, эмфизема легких, туберкулез и острые воспалительные процессы дыхательных путей.
Бронхиальная астма
C точки зрения анестезиолога бронхиальная астма опасна в двух отношениях. Во-первых, у пациентов, длительно страдающих этим недугом, имеется более или менее выраженное снижение легочного резерва за счет эмфиземы. Во-вторых, психическое напряжение перед операцией, обезболивание и само вмешательство могут провоцировать астматическую атаку с явлениями стойкого спазма бронхов и острой недостаточностью дыхания. Помимо обычных опасностей, связанных с аноксией и гиперкапнией, бронхоспазм увеличивает частоту послеоперационных ателектазов, отека легких, а у больных с пониженным сердечным резервом может способствовать возникновению острой сердечно-сосудистой недостаточности.
Клиническая картина (симптомы и признаки) бронхоспазма хорошо известна из наблюдений терапевтов, в поле зрения которых чаще всего попадают больные астмой. К числу ведущих классических симптомов этого состояния относятся: нарастающее удлинение выдоха с увеличением мышечных усилий, свистящие хрипы в легких, шумное дыхание, наконец, затруднение вдоха и цианоз. Эта хорошо известная картина приступа бронхиальной астмы оказывается замаскированной во время наркоза, проводимого с управляемым дыханием. Если последнее осуществляется ритмическим сжатием мешка, анестезиолог внезапно обнаруживает возросшее сопротивление его усилиям. Как подчеркивает В. П. Смольников (1959), клинически бронхоспазм легко принять за восстановление тонуса парализованной релаксантами диафрагмы. Сомнение разрешает дополнительная инъекция кураре: сохраняющееся сопротивление сжатию мешка говорит в пользу бронхоспазма. Такой частичный спазм бронхов, видимо, нередкое явление в анестезиологии. Частота его значительно возрастает у лиц с предсуществующими заболеваниями легких. Благодатной почвой для его возникновения служат эмфизема, фиброз легких, радиационный пневмонит и, само собой разумеется, бронхиальная астма. Форсированной подачей дыхательной смеси анестезиологу обычно удается преодолеть возросшее сопротивление и в какой-то мере компенсировать потребность организма в кислороде. Однако суженные бронхиолы оказываются достаточно серьезной преградой для пассивного выдоха, а стало быть и элиминации углекислоты. Быстро появляются гиперкапния и. ацидоз, последствия которых хорошо известны.
Особую угрозу для жизни больного таит в себе предельная степень сужения бронхов — тотальный бронхоспазм. Это сравнительно редкое осложнение может быть смертельным, если не приняты быстрые и энергичные меры. В отличие от частичного, тотальный бронхоспазм характеризуется полным «молчанием» легких. И здесь анестезиолог усиленным сжатием мешка способен преодолеть спазм гладкомышечных волокон в устьях альвеол и протолкнуть в них некоторые порции воздуха. Но слабая эластичность стенок альвеол оказывается недостаточной для вытеснения отработанного воздуха. Выдох отсутствует, легкие остаются раздутыми. Признаки гиперкапнии, ацидоза, кислородного голодания стремительно нарастают и быстро приводят к остановке сердца (В. П. Смольников, 1959).
Так как этиологические факторы, вызывающие приступы астмы, чаще всего остаются невыясненными, момент появления спазма нельзя предугадать заранее. Такие больные всегда находятся под угрозой внезапного развития бронхоспазма в самый ответственный этап операции или анестезии. Причиной астматической атаки, иногда возникающей на операционном столе или тотчас же после вмешательства, могут оказаться некоторые вещества из арсенала анестезиолога.
В этом отношении особенно опасны эфир, хлороформ и хлорэтил, которые обладают резким запахом и стимулируют секрецию бронхиальных желез. Введение в наркоз высокими концентрациями этих агентов часто сопровождается бронхоспазмом, напротив, поддержание наркоза с помощью эфира вполне целесообразно в связи с его бронхолитическим действием. Циклопропан обычно расценивается для этой категории больных как нежелательный наркотик. Он повышает тонус центров блуждающих нервов и обладает прямым спазмогенным действием на гладкомышечные клетки. Однако Смит и Вольпитто (Smith, Volpitto, 1960) считают его удовлетворительным средством, если он применяется грамотно. Банальной ошибкой анестезиологов является попытка ввести в наркоз избыточно высокими концентрациями циклопропана. С целью углубления наркоза и подавления спазмогенных рефлексов анестезиологи стремятся начальные порции циклопропана еще более увеличить. Здесь и начинает сказываться прямое отрицательное действие газа на гладкую мускулатуру бронхов. Между тем, уменьшение его подачи путем разведения смеси кислородом быстро разрешает спазм. Использование циклопропана в качестве вводного наркотика не представляет серьезной опасности, если индукция проводится малыми концентрациями. Напротив, такие излюбленные вводные наркотики, как тиопентал и другие тиобарбитураты, в данном случае мало пригодны в связи с их свойством активировать вагусные рефлексы. Другие вещества, повышающие тонус парасимпатической иннервации (морфин и вся группа опиатов, прозерин и др.) или освобождающие гистамин в тканях (d-тубокурарин, арфонад), также должны быть исключены у предрасположенных к бронхо-спазму больных.
Среди причин, провоцирующих приступ, особое место занимают вагусные рефлексы на бронхи, всегда повышенные у лиц, страдающих астмой. Условий для проявления этих рефлексов в ходе интубации, наркоза и в ближайшем послеоперационном периоде всегда более чем достаточно. Уже только одно наличие трубки в трахее служит весьма сильным раздражителем. На этом основании Хауланд, Швейцер и Беллвиль (Howland, Schweizer, Bellville, 1960) считают правильным исключить эн-дотрахеальную интубацию везде, где это возможно, а в случаях, где она используется, отказаться от местной анестезии гортани как одного из провоцирующих факторов. Вряд ли можно согласиться с этими рекомендациями, так как именно в условиях вероятного бронхоспазма наличие интубационной трубки в трахее дает лучшую гарантию успешной борьбы с расстройствами дыхания. Правда сам акт интубации и контроль за стабильностью положения трубки в трахее должны стать предметом особой заботы анестезиолога.
Можно считать спорным и другое утверждение этих авторов— опасность местной анестезии у предрасположенных к бронхоспазму больных. Смит и Вольпитто (I960) считают надежную местную анестезию одним из залогов успешной профилактики спазма. В дополнение к обычной анестезии гортани распылением или транстрахеальной инъекцией обезболивающего вещества они предлагают периодически опрыскивать слизистую трахеи в ходе наркоза с помощью усовершенствованной ими интубационной трубки. Они отмечают, что сам акт введения трубки в трахею, так же как и пребывание ее там во время поверхностного наркоза, вызывают натуживание (bucking) и пароксизмы кашля, обычно переходящие в бронхоспазм. Главными причинами этого осложнения они считают: а) облегчение наркоза у интубированных больных; б) недостаточность местной анестезии слизистой гортани при легком уровне наркоза; в) применение малых доз релаксантов; г) движение трубки или головы оперируемого; д) раздувание или расслабление манжеты; е) раздражение слизистой при аспирации содержимого трахеобронхиального дерева; ж) манипуляции на корне легкого. Учет и устранение этих факторов с помощью тщательной местной анестезии, высоких, подавляющих спазмогенные рефлексы, концентраций основного наркотика и введения достаточных доз релаксантов предупреждают напряжение больного, кашель и бронхоспазм.
К числу других рефлексов, осложняющихся бронсхоспазмом, относятся оровагальные, назовагальные, надкостничнореберные, а также рефлексы, возникающие при манипуляциях на органах живота, таза и особенно корне легкого. В последнем случае возможно и прямое раздражение супракардиальных ветвей вагуса, часто ведущее к тяжелому бронхоспазму. Все другие рефлексы играют второстепенную роль. Весьма существенное значение в генезе острого сужения бронхов имеет раздражение дыхательных путей секретом, гноем и кровью, пылью поглотителя углекислоты (чаще при использовании реверсионной системы) и особенно случайная аспирация кислого желудочного содержимого. Основные этиологические факторы, способствующие возникновению бронхоспазма у больных во время наркоза и операции, а также пути терапевтических мероприятий представлены в виде схемы (рис. 42). С окончанием вмешательства, в силу того, что опасность бронхоспазма не только не исчезает, а даже увеличивается, все перечисленные меры профилактики и лечения его продолжаются и в послеоперационном периоде.
Факторы, вызывающие бронхоспазм | Факторы, предупреждающие и разрешающие бронхоспазм | |
|---|---|---|
Психическая травм Вещества, повышающие тонус центров блуждающего нерва (морфин, циклопропан, флюотан, тиопентал и др.) Рефлексы с внутренних органов (корень легкого, желудок, тазовые органы я др.) Спинномозговая анестезия Раздражение верхних дыхательных путей Антихолинэстеразные вещества (прозерин и др.) Гистамин |  ______________________ | Седативные (барбитураты, транквилизаторы) Повышение тонуса симпатической иннервации (эфир, гиперкапния, гипоксия) Понижение возбудимости центров блуждающего нерва (глубокий наркоз) Местная анестезия слизи стой дыхательных путей М-холинолитики (метацин, атропин, скополамин, месфенал, арпенал). |
Рис. 42. Основные факторы, вызывающие бронхоспазм и разрешающие его.
- Подготовка больного
- Введение в наркоз
- Острые инфекции дыхательных путей
- Туберкулез легких