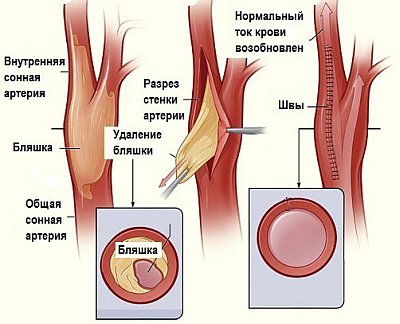
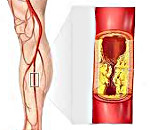
Можно ли сдавать кровь при атеросклерозе
Тромбоцитаферез
Донором может стать практически любой здоровый человек старше 18 лет. Однако существуют определенные медицинские и социальные противопоказания к донорству крови и ее компонентов. Различные заболевания, перенесенные в недавнем прошлом операции, поездки в некоторые точки мира – все это может послужить временным или постоянным отводом от донорства. Подробный перечень противопоказаний вы найдете ниже.
Кроме того, следует знать, что донор должен весить не менее 50 кг. Температура тела, измеренная перед кроводачей, должна быть не выше 37°С; допустимое систолическое давление — от 90 до 160 мм.рт.ст, диастолическое — от 60 до 100 мм.рт.ст.; допустимая частота пульса — 50-100 ударов в минуту.
Если у вас есть заболевания, не вошедшие в приведенный список, или вы принимаете какие-то лекарства, сообщите об этом врачу на станции или в отделении переливания крови, и он решит, можете вы быть донором или нет. Осмотр врачом и беседа врача с донором – обязательные процедуры перед сдачей крови или ее компонентов. Не скрывайте от врача свои недомогания, честно отвечайте на его вопросы и вопросы анкеты, и тогда донорство будет безопасным и для вас, и для тех, для кого вы сдаете кровь или ее компоненты.
В Москве и Московской области некоторые медицинские учреждения требуют от доноров московской или подмосковной регистрации – постоянной или временной (не менее 6 месяцев). Однако другие отделения переливания крови принимают кровь и у доноров с региональной регистрацией. Чтобы узнать, каковы требования к регистрации в конкретном учреждении, свяжитесь с нашим координатором по донорам или найдите это учреждение в списке и прочтите описание условий сдачи крови.
Если вы сдаете кровь не в Москве, а в другом регионе России, позвоните заранее на станцию или в отделение переливания крови, чтобы узнать, какие там предъявляют требования к прописке донора.
Спасибо за то, что вы готовы стать донором или уже стали им!
- Основы безопасности донора
- Как сдают кровь и ее компоненты?
Перечень противопоказаний к донорству крови и ее компонентов
(См. Приказ Министерства здравоохранения Российской Федерации от 14 сентября 2001 г. № 364 «Об утверждении порядка медицинского обследования донора крови и ее компонентов» и Приказ Минздравсоцразвития РФ № 175н от 16 апреля 2008 г. «О внесении изменений в Приказ Министерства здравоохранения Российской Федерации от 14 сентября 2001 г. № 364».)
I. Абсолютные противопоказания
(отвод от донорства независимо от давности заболевания и результатов лечения)
- Гемотрансмиссивные заболевания:
- Инфекционные:
- СПИД, носительство ВИЧ-инфекции
- Сифилис, врожденный или приобретенный
- Вирусные гепатиты, положительный результат исследования на маркеры вирусных гепатитов (HBsAg, анти-HCV антител)
- Туберкулез, все формы
- Бруцеллез
- Сыпной тиф
- Туляремия
- Лепра
- Паразитарные:
- Эхинококкоз
- Токсоплазмоз
- Трипаносомоз
- Филяриатоз
- Ришта
- Лейшманиоз
- Инфекционные:
- Соматические заболевания:
- Злокачественные новообразования
- Болезни крови
- Органические заболевания ЦНС
- Полное отсутствие слуха и речи
- Психические заболевания
- Наркомания, алкоголизм
- Сердечно-сосудистые заболевания:
- гипертоническая болезнь II-III ст.
- ишемическая болезнь сердца
- атеросклероз, атеросклеротический кардиосклероз
- облитерирующий эндоартериит, неспецифический аортоартериит, рецидивирующий тромбофлебит
- эндокардит, миокардит
- порок сердца
- Болезни органов дыхания:
- бронхиальная астма
- бронхоэктатическая болезнь, эмфизема легких, обструктивный бронхит, диффузный пневмосклероз в стадии декомпенсации
- Болезни органов пищеварения:
- ахилический гастрит
- язвенная болезнь желудка и двенадцатиперстной кишки
- Заболевания печени и желчных путей:
- хронические заболевания печени, в том числе токсической природы и неясной этиологии
- калькулезный холецистит с повторяющимися приступами и явлениями холангита
- цирроз печени
- Заболевания почек и мочевыводящих путей в стадии декомпенсации:
- диффузные и очаговые поражения почек
- мочекаменная болезнь
- Диффузные заболевания соединительной ткани
- Лучевая болезнь
- Болезни эндокринной системы в случае выраженного нарушения функций и обмена веществ
- Болезни ЛОР-органов:
- озена
- прочие острые и хронические тяжелые гнойно-воспалительные заболевания
- Глазные болезни:
- остаточные явления увеита (ирит, иридоциклит, хориоретинит)
- высокая миопия (6 Д и более)
- трахома
- полная слепота
- Кожные болезни:
- распространенные заболевания кожи воспалительного и
- генерализованный псориаз, эритродермия, экземы, пиодермия, сикоз, красная волчанка, пузырчатые дерматозы
- грибковые поражения кожи (микроспория, трихофития, фавус, эпидермофития) и внутренних органов (глубокие микозы)
- гнойничковые заболевания кожи (пиодермия, фурункулез, сикоз)
инфекционного характера
- Остеомиелит острый и хронический
- Оперативные вмешательства по поводу резекции органа (желудок, почка, желчный пузырь, селезенка, яичники, матка и пр.) и трансплантации органов и тканей
II. Временные противопоказания
| Наименования | Срок отвода от донорства |
|---|---|
1. Факторы заражения гемотрансмиссивными заболеваниями: | |
1.1. Трансфузии крови, ее компонентов (исключение составляют ожоговые реконвалесценты и лица, иммунизированные к резус-фактору) | 6 месяцев |
1.2. Оперативные вмешательства, в т. ч. аборты (необходимо представление медицинской справки (выписки из истории болезни) о характере и дате операции) | 6 месяцев со дня оперативного вмешательства |
1.3. Нанесение татуировки или лечение иглоукалыванием | 1 год с момента окончания процедур |
1.4. Пребывание в загранкомандировках длительностью более 2 месяцев | 6 месяцев |
1.5. Пребывание в эндемичных по малярии странах тропического и субтропического климата (Азия, Африка, Южная и Центральная Америка) более 3 месяцев | 3 года |
1.6. Контакт с больными гепатитами: | |
гепатит А | 3 месяца |
гепатиты В и С | 1 год |
2. Перенесенные заболевания: | |
2.1. Инфекционные заболевания, не указанные в разделе «Абсолютные противопоказания»: | |
— малярия в анамнезе при отсутствии симптомов и отрицательных результатов иммунологических тестов | 3 года |
— брюшной тиф после выздоровления и полного клинического обследования при отсутствии выраженных функциональных расстройств | 1 год |
— ангина, грипп, ОРВИ | 1 месяц после выздоровления |
2.2. Прочие инфекционные заболевания, не указанные в разделе «Абсолютные противопоказания» и п. 2.1. настоящего раздела | 6 месяцев после выздоровления |
2.3. Экстракция зуба | 10 дней |
2.4. Острые или хронические воспалительные процессы в стадии обострения независимо от локализации | 1 месяц после купирования острого периода |
2.5. Вегетососудистая дистония | 1 месяц |
2.6. Аллергические заболевания в стадии обострения | 2 месяца после купирования острого периода |
3. Период беременности и лактации | 1 год после родов, 3 месяца после окончания лактации |
4. Период менструации | 5 дней со дня окончания менструации |
5. Прививки: | |
— прививка убитыми вакцинами (гепатит В, столбняк, дифтерия, коклюш, паратиф, холера, грипп), анатоксинами | 10 дней |
— прививка живыми вакцинами (бруцеллез, чума, туляремия, вакцина БЦЖ, оспа, краснуха, полимиелит перорально), введение противостолбнячной сыворотки (при отсутствии выраженных воспалительных явлений на месте инъекции) | 1 месяц |
— введение иммуноглобулина против гепатита В | 1 год |
— прививка вакциной против бешенства | 2 недели |
6. Прием лекарственных препаратов: | |
— антибиотики | 2 недели после окончания приема |
— анальгетики, салицилаты | 3 дня после окончания приема |
7. Прием алкоголя | 48 часов |
8. Изменения биохимических показателей крови: | |
— повышение активности аланин-аминотрансферазы (АЛТ) менее чем в 2 раза | 3 месяца |
— повторное повышение или увеличение АЛТ в 2 и более раз | отстранение от донорства и направление на обследование |
— диспротеинемия | 1 месяц |
Примечание. При наличии у донора заболеваний, не вошедших в данный Перечень, вопрос о допуске к донорству решается комиссионно врачом-трансфузиологом и соответствующим(ими) специалистом(ами).
Интервалы между различными видами донорства (в днях)
| Исходные процедуры | Последующие процедуры | |||
|---|---|---|---|---|
| кроводача | плазмаферез | тромбоцитаферез | лейкоцитаферез | |
| Кроводача | 60 | 30 | 30 | 30 |
| Плазмаферез: доза 250–300 мл доза 500–650 мл | 7–14 14 | 7–14 14 | 7–14 14 | 7–14 14 |
| Тромбоцитаферез | 14 | 14 | 14 | 14 |
| Лейкоцитаферез | 30 | 14 | 14 | 30 |
Анализ крови при атеросклерозе — липидограмма показана для полных пациентов, находящихся в группе риска, после 40 лет, с наследственной предрасположенностью к заболеванию. Анализ на биохимию позволяет контролировать наличие холестерина крови. С его помощью врач корректирует методику лечения, отслеживает вероятный риск осложнений в ходе заболевания, определяет эффект терапии.

Виды анализов при атеросклерозе
Наличие заболевания у пациента помогут определить следующие анализы на атеросклероз сосудов:
- мочи;
- крови общий;
- биохимический;
- коагулограмма;
- активность ферментов печени;
- наличие белка.
Общий анализ крови определяет количество:
- гемоглобина;
- эритроцитов;
- тромбоцитов;
- лейкоцитов.
Сдать его нужно на голодный желудок. Тогда показатель крови при атеросклерозе будет верным. Берут из пальца, путем прокола специальной иглой. Недостаток — не предоставляет достаточной информации. При повышенном сахаре потребуется изучение углеводного обмена. Повышение уровня холестерина способствует его наслоению на стенках сосудов.
Моча дает показания нарушения работы внутренних органов. Результат будет готов через 4-5 часов. Коагулограмма определяет признаки повышения свертываемости крови, функций тромбоцитов, снижение активности фибринолиза. Преимущество — показатели позволяют определить риск, связанный с образованием тромбов.
Биохимия крови при атеросклерозе является наиболее точным из анализов.
Биохимическое исследование позволяет определить наличие:
- общего холестерина;
- триглицеридов;
- «нужного» холестерина ЛПВП (липопротеиды высокой плотности);
- «ненужного» холестерина ЛПНП (липопротеиды низкой плотности).
Сдавать его необходимо из вены натощак. За 10 часов до исследования нельзя пить сладкую воду, чай, кофе. Не перегружать организм физическими нагрузками за 4 дня до забора. Результат готов через 3 часа.
При повышенном риске атеросклероза необходим постоянный контроль за уровнем холестерина. Таким пациентам следует сдавать кровь, как минимум, 2 раза в год.

Какие результаты свидетельствуют о развитии заболевания
При общем исследовании крови на развитие атеросклероза указывает повышенная СОЭ (скорость оседания эритроцитов): норма для мужчин 1-10 мм/ч, для женщин — 2-15 мм/ч. Если показатель поднимается выше нормы, происходит воспаление внутренних органов.
Если при исследовании мочи и крови отмечается повышение показателя ЛДГ (лактатдегидрогеназа), есть риск появления ишемии, инфаркта миокарда.
Важным являются следующие значения для определения заболевания:
- если присутствует риск инфаркта, определяют показатели АЛТ и АСТ, с-реактивный протеин;
- при ишемии тканей показатель калия будет повышен.
Нарушение обмена жиров свидетельствует о развитии атеросклероза.
Признаки:
- повышение уровня холестерина, триглицеридов, ЛПНП;
- снижение уровня ЛПВП;
- низкий уровень аполипопротеина А1;
- высокое значение аполипопротеина В.
ЛПНП необходимо снизить к нижним значениям. Они являются полезными для организма. Их повышенный показатель положительно влияет на кроветворение, сосуды.

Загрузка …
Показатели крови при атеросклерозе
Уровень холестерина зависит от злоупотребления жирной, жареной пищи. Норма колеблется от 3 до 5 mm/l. Такие показатели означают, что у пациента отсутствует болезнь.
Показатели крови при атеросклерозе:
- нижний – 5,2-6,5 mm/l;
- умеренный – 6,5-7,9 mm/l;
- повышенный – более 8,0 mm/l.
Развитие атеросклеротических бляшек в сосудах головного мозга, сердца, внутренних органах определяет уровень гомоцистеина. Его норма составляет колебания от 9 до 11 МКm/l.
- ЛПВП – 0,8-2,2 mm/l;
- ЛПНП – не более 3,5 mm/l.
Общий холестерин не должен быть выше 8 ммоль/л, поскольку есть риск развития ишемии.
- Общего холестерина – от 3,1 до 5 ммоль/л;
- триглицеридов 0,14–1,82 ммоль/л;
- «нужного» холестерина ЛПВП не менее 1 ммоль/л (для мужчин нормальный уровень ЛПВП составляет более 1,68 ммоль/л, для женщин – более 1,42 ммоль/л.);
- «ненужного» холестерина ЛПНП не больше 3 ммоль/л.
Наличие триглицеридов более 2,29 ммоль/л говорит о том, что у пациента присутствует ишемия, есть вероятность сахарного диабета.
Если их диапазон от 1,9 до 2,2 ммоль/л, тогда вероятна начальная стадия болезни.

Если ЛПВП у мужчин меньше 1,16 ммоль/л, у женщин – ниже 0,9 ммоль/л, тогда есть вероятность наличия недуга, ИБС.
Если в пределах 1,16-1,68 ммоль/л у мужчин, 0,9–1,42 ммоль/л у женщин, тогда начальная стадия развития болезни.
Чтобы определить риск появления сердечно-сосудистых заболеваний, используется индекс атерогенности. Вычисляется соотношением концентрации общего холестерина крови к ЛПНП.
Значения индекса атерогенности:
| Коэффициент | Вероятность заболевания |
| Ниже 3 | Минимальная вероятность возникновения заболевания. |
| От 3 до 4 | Риск возникновения ишемии сердца, атеросклероза. |
| Выше 5 | 100% поражение сосудов. |
Индекс может колебаться в зависимости от возраста, пола пациента:
- у мужчин и женщин в 20-30 лет норма составляет – 2,5 и 2,2;
- у мужчин 40-60 лет – 3–3,5.
При несильном отклонении показателей от нормы, врач может назначить диету. Но для поддержания ЛПВП в небольших количествах необходимо применение растительных жиров.
Коагулограмма показывает результат образования тромбов, свертываемости крови.
Нормой являются следующие показатели:
- протромбиновое время — 11-16 секунд;
- тромбиновое время — 11-18 секунд;
- содержание белка фибриногена — 2-4 г/л.
Если происходит снижение двух первых показателей, тогда идет ускоренный процесс свертываемости. Это влечет за собой образование тромбов. Результат определяет наличие атеросклеротических бляшек.

Какие анализы нужно сдать
Атеросклероз, его диагностика, анализы нуждаются в своевременном проведении.
| Анализы крови | Исследования проходят в лаборатории, исследуется биологический состав:на гомоцистеин, липопротеиды, фибриноген, сывороточный ферритин. Они важнее, нежели холестерин. В-липопротеины помогают проникать холестерину в стенки сосуда. Его высокий уровень свидетельствует о риске инфаркта. Норма для мужчин — 60-138 мг/дл, для женщин — 52-129. |
| Ангиография | Инвазивный способ исследования. Вводится контрастное вещество в сосуд, определяется его проходимость, расширение. |
| Допплерография | Неинвазивный способ обследования. Помогает увидеть аорту, определить скорость кровотока и фактор нарушений эластичности сосудов. |
| УЗИ | Оценка скорости кровотока, текущего по артериям, уровень поражения атеросклеротическими бляшками, определяет облитерирующий атеросклероз сосудов нижних конечностей. |
| МРТ | Диагностика позволяет найти места бляшек, определить патологию и степень сужения сосуда. |
| Лодыжечно-брахиальный индекс | Показывает патологии в кровяных сосудах ступней, лодыжек. Когда ЛПИ выше 1,4, происходят значительные нарушения в обеспечении кальция сосудов за счет диабета или бляшек. |
| ЭКГ | Диагностирует работу сердца при помощи электрических сигналов; определяет наличие произошедшего инфаркта. Эффективный, бюджетный, популярный метод. |
| ЭКГ с нагрузкой — велоэргометрия | Пациент во время диагностики занимается бегом по беговой дорожке либо крутит педали велотренажера. Физическая нагрузка предусматривает усиленное сердцебиение, заставляя его прокачивать большее количество крови. В результате метода четко определяется патология, что позволяет верно поставить диагноз. |
| Рентген | Помогает определить признаки коронаросклероза, легочной артерии. Патологии: увеличены параметры сердца, желудочка; удлинение аорты, патологический изгиб. |
Для диагностики атеросклероза используются методы:
- Мультиспиральная КТ аорты, артерий почек, конечностей, венечных сосудов.
- КТ аорты.
- МРТ сосудов конечностей.
- Периферическая томографическая артериография.
Способы применяют при сложных ситуациях для обозначения оперативного вмешательства. Они предоставляют полную картину сосудов пациента.
Для определения развития атеросклероза принимают во внимание жалобы пациента. Обозначение точного диагноза требует сдачи анализов липидного состава крови. Полное обследование помогает провести УЗИ, ангиография. Четкую информацию предоставляют томографические способы.
Статья была одобрена редакцией

При атеросклерозе происходит накопление жиров и разрастание соединительной ткани в стенке артерий. Нарушается целостность внутренней оболочки сосудов, их просвет сужается, что приводит к препятствию для кровоснабжения органов и тканей. Для диагностики требуется консультация терапевта, кардиолога, других специалистов, а также исследование липидного спектра крови, УЗИ сосудов, сердца, ангиография.
Обследование у специалистов при атеросклерозе
Чаще всего предположение о наличии атеросклероза у пациента может возникнуть у участкового терапевта или семейного врача. Процесс изменения стенки сосудов развивается практически у всех людей после 45 лет.
Но его проявления и тяжесть различны. После того, как врач выяснит жалобы, он дает направление на биохимические анализы крови для подтверждения повышенного уровня холестерина, липидов низкой плотности и ЭКГ.
Следом за первичной диагностикой, как правило, рекомендуется пройти консультацию таких специалистов для более углубленного обследования:
- кардиолога – исследует поражение сердца и крупных артерий;
- сосудистого хирурга – выявляет нарушения кровообращения в нижних конечностях;
- невропатолога – определяет степень кровотока в сосудах головного мозга;
- эндокринолога – исследует щитовидную железу, гормоны и т.д. (а атеросклероз часто является признаком сахарного диабета);
- окулиста – исследует изменения зрения.
Рекомендуем прочитать об атеросклерозе сосудов шеи. Вы узнаете о кровоснабжении головного мозга, симптомах стеноза сосудов шеи, диагностике, консервативном и хирургическом лечении.
А здесь подробнее об основных признаках атеросклероза аорты.
Что выявит врач при обследовании
Для постановки диагноза имеют значения такие жалобы больного:
- головная боль, головокружение, шум в ушах;
- приступообразная слабость и онемение в конечностях;
- при физической нагрузке возникает затруднение дыхания, усиленное сердцебиение и боль за грудиной;
- при ходьбе нужно делать остановки из-за боли в ногах.
При осмотре выявляются неспецифические признаки:
- ксантомы – желтые пятна на нижних веках;
- ксантелазмы – отложения холестерина на внешней поверхности локтевых суставов, пяточных сухожилий;
- помутнение радужной оболочки в виде полулуния;
- извитые, плотные височные и плечевые артерии;
- разница в наполнении пульса на конечностях.
Часто обнаруживается высокое артериальное давление, систолический шум в области верхушки сердца, акцентированный 2 тон над аортой.
Какие анализы сдавать при атеросклерозе и их расшифровка
Постановка диагноза атеросклероза может проходить в несколько этапов. Вначале исследуется липидный состав крови, а затем проводится инструментальная диагностика сосудистой сети.
Анализы крови, в том числе биохимический
Общий анализ крови мало информативен, может быть повышен сахар, что требует углубленного исследования углеводного обмена.
В коагулограмме выявляют симптомы повышения свертывающей системы крови, сниженную активность фибринолиза и функций тромбоцитов. Это может быть полезно для оценки риска тромбообразования.
Для дальнейшей оценки кардиориска проводится определение таких показателей:
- с-реактивный протеин, АЛТ и АСТ при подозрении на инфаркт миокарда;
- калий крови – повышен при ишемии тканей.
Определение липидного обмена
Главный лабораторный признак атеросклероза – это нарушенный обмен жиров. Его признаки:
- повышение холестерина, триглицеридов и липопротеинов низкой и очень низкой плотности;
- снижение липопротеинов высокой плотности;
- аполипопротеин А1 ниже нормы;
- аполипопротеин В высокий.
Для определения риска возникновения сердечно-сосудистой патологии используют показатель, который назван индексом атерогенности. Это соотношение концентрации общего холестерина крови к липопротеинам низкой плотности. Если он ниже 2,9, то вероятность развития атеросклероза у пациента низкая, средний риск – до 4,9, а более высокие показатели свидетельствуют о 100% атеросклеротическом поражении сосудов.
УЗИ сосудов, в том числе нижних конечностей
Определяется проходимость артерий, оценивается нарушение кровотока, наличие признаков тромбирования или закупорки атеросклеротической бляшкой. Метод применяется при сниженной пульсации на стопах, подколенной и бедренной артерии, а также разнице в наполнении пульса на нижних конечностях. Косвенный симптом – медленное заживление ран на месте нарушенного кровоснабжения.
Рентгенологическое обследование
Позволяет установить признаки атеросклероза сердца (коронарных артерий), аорты, легочной артерии:
- размеры сердца увеличены, преимущественно за счет левого желудочка;
- могут быть симптомы аневризмы стенки – выбухание участка, чаще всего слева;
- удлинение аорты, патологический изгиб, повышенная контрастность тени, участки кальциноза;
- при поражении легочной артерии усилен легочный рисунок, имеются аневризматические изменения ветвей.
На рентгеновском снимке (прямая проекция): проникающая атеросклеротическая аортальная язва с ложной аневризмой (показана стрелкой).
Кардиограмма (ЭКГ)
При ишемической болезни сердца, как основного проявления атеросклероза, симптомы на ЭКГ при обычном исследовании малоспецифичны, особенно при начальных стадиях: гипертрофия левого желудочка, аритмия, нарушения проводимости. Поэтому более полную информацию можно получить при тестах с нагрузкой.
Стресс-тестирование при атеросклерозе
Используют несколько вариантов физической нагрузки для определения ее переносимости:
- подъем на степ-платформу (проба Мастера);
- велоэргомертрия – езда на специальном велосипеде;
- тредмил – ходьба на беговой дорожке.
Велоэргометрия
При болезнях суставов или тромбофлебите, а также общей детренированности их заменяют на фармакологические пробы с Изадрином или Эргометрином.
Эти исследования считаются положительными (диагноз подтверждается), если у пациента возникает боль за грудиной, типичного для стенокардии характера, большее, чем в норме, учащение пульса, понижение давления на 25% и ниже, изменение расположения сегмента ST по отношению к изолинии.
Лодыжечно-плечевой индекс
Измеряется давление на плече стандартным способом в положении лежа, а затем манжета устанавливается на 5 см выше щиколотки. Индекс вычисляется при делении показателей систолического давления – лодыжечного на плечевое. Норма в покое от 1 до 1,3.
Измерение ЛПИ
При изменениях коэффициента можно заподозрить такую патологию:
- меньше 0,4 – тяжелая степень закупорки артерий, риск трофических язв и гангрены;
- от 0,41 до 0,9 – умеренная или легкая степень нарушения кровообращения, необходимо ангиографическое обследование;
- от 0,9 до 1 – верхняя граница нормы, при физической нагрузке может возникнуть боль;
- больше 1,3 – стенка сосудов плотная, ригидная, симптом диабета или почечной недостаточности.
Допплерография
При помощи допплерометрии определяется скорость кровотока в сосудах шеи, головного мозга и нижних конечностей. Чаще всего назначается дуплексное или триплексное исследование, в котором проводится сканирование при помощи ультразвука и визуализация на экране нарушений кровоснабжения, места расположения атеросклеротических бляшек.
УЗИ сосудов шеи: стеноз наружной сонной артерии вследствие атеросклероза
Контрастирование сосудов
При помощи заполнения сосудистой сети контрастным веществом могут быть обнаружены сужения просвета, облитерация (закупорка), площадь поражения и состояние регионального кровотока, развитие обходных путей – коллатералей.
Используются такие виды диагностики:
- аортография,
- ангиография периферических сосудов,
- коронарография.
Рекомендуем прочитать о церебральном атеросклерозе сосудов головного мозга. Вы узнаете о причинах атеросклероза сосудов ГМ, признаках и симптомах, лабораторной и инструментальной диагностике, принципах лечения.
А здесь подробнее о лечении атеросклероза сосудов головного мозга.
Томографические методы исследования
При этой методике вводится контрастное вещество внутривенно, а затем при помощи томографа получается изображение сосудистой артериальной сети. При помощи аппарата выявляют нарушения строения, расположения и работы крупных и периферических сосудов. Для диагностики атеросклероза применяется:
- МРТ сосудов конечностей;
- КТ аорты;
- периферическая томографическая артериография;
- мультиспиральная КТ аорты, венечных сосудов, артерий почек и конечностей.
МРТ сосудов нижних конечностей
Эти способы относятся к наиболее информативным, их используют для определения объема оперативного вмешательства и в сложных диагностических случаях.
Для выявления атеросклероза учитывают жалобы и данные осмотра пациента, но для того, чтобы подтвердить диагноз, нужно провести анализ липидного состава крови, а также ультразвуковое и ангиографическое обследование артериальной сети. Наиболее информативными являются томографические методы.
Полезное видео
О современных подходах к диагностике атеросклероза смотрите в этом видео: