Морфология при бронхиальной астме
Названием астма обозначается затруднение дыхания особого вида, наступающее в виде приступов, как результат аллергических реакций в бронхиальном дереве.
Бронхиальная астма является проявлением гиперсенсибильных реакций дыхательного тракта на раздражители, проникшие в легкие воздушным или кровеносным путем, или же обоими путями. Астматический кризис одышки начинается обычно остро, он обусловливается сужением малых бронхов и особенно бронхиол, возникающим в результате спазма бронхиолярной и, может быть, бронхитической мускулатуры, отека бронхиолярной и бронхитической стенок, особенно слизистой, а постепенно и в результате усиленного вьщеления слизи бронхиальными железами. Сильное напряжение инспираторных механизмов до определенной степени в состоянии преодолеть препятствия вентиляции, возникшие из-за сужения просвета бронхов и благодаря клапанным механизмам.
Альвеолы, хотя и с большим напряжением, получают воздух, но экспираторные силы и механизмы не в состоянии обеспечить отведение одинакового количества воздуха из распределительных и дыхательных пространств. Таким образом наступает ограничение газового обмена в дыхательных пространствах при одновременном остром перерастяжении альвеол. В этом состоянии наступает сдавливание бронхиального дерева, что, в свою очередь, способствует сужению просвета. Одновременное сжатие артериол, замедление кровообращения в капиллярах и в венулах обусловливают уменьшение объема кровообращения и замедление легочного кровообращения.
Дети от бронхиальной астмы умирают очень редко. Поэтому имеется только небольшое число патоморфологических исследований. В патоморфологической картине определяется утолщение стенок средних и малых бронхов и бронхиол. Стенки их отечны, просветы уменьшены. Слизистая бронхиол относительно толще слизистой бронхов, а у детей относительно толще, чем у взрослых.
Чем толще нормальная или патологическая слизистая, тем сильнее проявляется суживающее действие отека и мускулатуры стенок. При этом необходимо учитывать, что при максимальном экспираторном сужении просвета крупных бронхов наступает уменьшение первоначального объема на одну четвертую, в средних и малых бронхах — на 2/3 и даже на 2/4. Сокращение мышечных волокон, расположенных круто винтообразно в стенках бронхиол, может вести к сужению просвета или же полностью его закупорить (Hayek 1952).
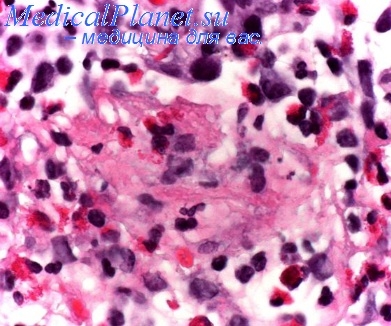
Эпителиальный слой бронхиальной стенки в некоторых местах образует мешкообразные углубления. В меньших бронхах содержится густая компактная слизь. Слизь может полностью закупорить бронхи. В бронхиолы слизь из бронхов не вдыхается, а выделяется исключительно поверхностным эпителием бронхиол. При болезненном раздражении мерцательные эпителиальные клетки изменяются в секретирующие. И в более крупных бронхах слизистая набухает, пропитывается и покрывается большим количеством слизи. В некоторых местах виден слущенный эпителий. Кроме бронхиол, слизистые пробки можно обнаружить главным образом в малых, иногда и в средних бронхах.
Эпителиальная выстилка бывает утолщена, особенно при хроническом течении. Встречаются и метаплазии, и небольшие нарывы. Нарушаются некоторые бокаловидные клетки бронхиальной слизистой и слизистых желез, другие находятся в состоянии повышенной активности. Бронхиальные железы, их канальцы переполнены и расширены слизью, точно так же, как их выводные протоки и отверстия. Наступает нарушение деятельности мерцательного эпителия в бронхах, замедление и даже полная остановка их движений. В дальнейшей стадии изменений происходит гибель мерцательного эпителия и жировая инфильтрация клеток.
Базальная мембрана эпителиальной выстилки утолщается и гиалинизируется, особенно в средних бронхах. Подобные изменения наблюдаются как в бронхиолах, так и в крупных бронхах. Интерстициальная соединительная ткань стенки бронхов, особенно между мышечными волокнами и пучками, инфильтрируется. Лимфатические очаги, расположенные вдоль бронхов, увеличены. Утолщенная стенка пронизана скоплениями лимфоцитов, многочисленными жировыми клетками (Marchand 1918). После повторных приступов, при более длительном течении, помимо этих клеточных реакций развивается эозинофильная инфильтрация стенки бронхов, главным образом субэпителиальных слоев и остальной бронхомуральной соединительной ткани. Эти бронхомуральные инфильтрации не у каждого больного одинаково развиты и не располагаются всюду равномерно.
В субмукозном слое в некоторых местах наблюдаются умеренные фиброзные изменения. Эозинофильная инфильтрация иногда наблюдается и в альвеолах, и в бронхомуральных лимфатических узлах. Всюду здесь эозинофилы исполняют важную специфическую очистительную функцию. Парабронхиальные и паратрахеальные лимфатические узлы увеличены, пропитаны жидкостью и смягчены. И при хроническом течении мускулатура стенок бронхов гипертрофична. Бронхиолярный и бронхиальный стеноз обусловливается пароксизмальным отеком стенок малых бронхов и бронхиол, особенно их слизистой, пароксимальной тонической активностью мышечной системы, присоединением чрезмерной слизистой секреции и экссудативных процессов, наличием первично или вторично патологической слизи. Непосредственным патоморфологическим последствием является острая долевая всеобщая альвеолярная эмфизема. При хроническом течении эмфизема стабилизируется. Некоторые мелкие или более крупные бронхи настолько закупорены липкой компактной слизью, что развиваются более или менее крупные полиобтурационные ателектазы. Некоторые бронхиальные железы постепенно атрофируются. В некоторых местах развиваются мешкообразные бронхоэктазии.
— Читать далее «Сосудистые изменения при бронхиальной астме. Сенсебилизация при бронхиальной астме»
Оглавление темы «Глистные поражения легких. Астма»:
1. Морфология эозинофильной пневмонии. Гистология эозинофильной пневмонии
2. Аскаридоз. Частота аскаридоза
3. Морфология аскаридоза. Клиника аскаридоза
4. Рентгенография аскаридоза. Токсикариаз, стронгилоидоз
5. Трихиноз. Летучие эозинофильные инфильтраты
6. Инфильтративная эозинофилия. Диагностика эозинофильной пневмонии
7. Рентгенография при эозинофильной пневмонии. Происхождение эозинофильных пневмоний
8. Бронхиальная астма. Морфология бронхиальной астмы у детей
9. Сосудистые изменения при бронхиальной астме. Сенсебилизация при бронхиальной астме
10. Микробная сенсебилизация при бронхиальной астме. Предрасположенность к бронхиальной астме
Бронхиальная
астма — заболевание, при котором
наблюдаются приступы экспираторной
одышки, вызванные аллергической реакцией
в бронхиальном дереве с нарушением
проходимости бронхов.
Факторами,
вызывающими бронхиальную астму, считают
главным образом экзогенные аллергены.
Среди причин, определяющих повторные
приступы бронхиальной астмы, выделяют
инфекционные заболевания, аллергические,
воздействия внешней среды, воздействия
веществ, взвешенных в воздухе (пыль
комнатная и производственная, дым,
различные запахи и др.), метеорологические
(повышенная влажность атмосферного
воздуха, туманы) и психогенные (психогенные
раздражения) факторы, употребление ряда
пищевых продуктов и лекарств.
Однако
главными формами бронхиальной астмы
являются атопическая (наследственная)
и инфекционно-аллергическая.
Атопическая
бронхиальная астма возникает при
воздействии на организм через дыхательные
пути аллергенов различного происхождения.
Инфекционно-аллергическая
бронхиальная астма наблюдается при
воздействии аллергенов на больных с
острыми или хроническими бронхолегочными
заболеваниями, вызванными инфекционными
агентами.
Патогенезэтих форм бронхиальной астмы сходен.
Аллергические реакции при бронхиальной
астме связаны с клеточными антителами
— IgE. Приступ бронхиальной астмы
развивается при связывании аллергена
с фиксированными на клетках (лаброциты,
базофилы и др.) антителами. Образующийся
комплекс антиген — антитело приводит
к освобождению из эффекторных клеток
биологически активных веществ (гистамин,
серотонин, кинины, медленно реагирующая
субстанция анафилаксии и др.), вызывающих
в бронхах сосудисто-экссудативную
реакцию, спазм мускулатуры, усиление
секреции слизистой оболочкой бронхов
слизи, что ведет к нарушению их
проходимости.
Патологическая
анатомия. Изменения бронхов и легких
при бронхиальной астме могут быть
острыми, развивающимися в момент
приступали хроническими, являющимися
следствием повторных приступов и
длительного течения болезни.
В остром
периоде (во время приступа) бронхиальной
астмы в стенке бронхов наблюдается
резкое полнокровие сосудов
микроциркуляторного русла и повышение
их проницаемости. Развиваются отек
слизистой оболочки и подслизистого
слоя, инфильтрация их лаброцитами,
базофилами, эозинофилами, лимфоидными,
плазматическими клетками. Базальная
мембрана бронхов утолщается, набухает.
Отмечается гиперсекреция слизи
бокаловидными клетками и слизистыми
железами. В просвете бронхов всех
калибров скапливается слоистого вида
слизистый секрет с примесью эозинофилов
и клеток слущенного эпителия, обтурирующий
просвет мелких бронхов. В результате
аллергического воспаления создается
функциональная и механическая обструкция
дыхательных путей с нарушением дренажной
функции бронхов и их проходимости. В
легочной ткани развивается острая
обструктивная эмфизема, появляются
фокусы ателектаза, наступает дыхательная
недостаточность, что может привести к
смерти больного во время приступа
бронхиальной астмы.
При повторяющихся
приступах бронхиальной астмы с течением
времени в стенке бронхов развиваются
диффузное хроническое воспаление,
утолщение и гиалиноз базальной мембраны,
склероз межальвеолярных перегородок,
хроническая обструктивная эмфизема
легких. Происходит запустевание
капиллярного русла, появляется вторичная
гипертония малого круга кровообращения,
ведущая к гипертрофии правого сердца
и в конечном итоге — к сердечно-легочной
недостаточности.
Соседние файлы в предмете Патологическая анатомия
- #
- #
- #
- #
Патологическая анатомия бронхиальной астмы. Физиологические формы бронхиальной астмыГистологические изменения в дыхательных путях больных, умерших от астмы, или больных астмой, умерших от посторонних причин, одинаковы, независимо от того, имеются или отсутствуют легко определяемые «экзогенные» аллергические причины симптомов [Dunnill et al., 1969]. Наблюдаются гипертрофия гладких мышц с увеличением как размера, так и количества волокон [Dunnill et al., 1969] и интенсивная инфильтрация эозинофилами отечных интерстициальных тканей. Бронхиальные слизистые оболочки железы могут быть гипертрофированы, но в меньшей степени, чем при хроническом бронхите. Просвет бронхов может быть наполнен эозинофилами, эпителием, отделяемым и детритом. В мокроте эти отделившиеся элементы могут образовывать характерные спирали Куршманна и кристаллы Шарко — Лейдена (детрит эозинофилов). Между иммунологами, фармакологами и неврологами продолжается дискуссия по вопросу о механизмах астмы. Однако не следует при этом забывать о патологоанатомических фактах.
Физиологические формы бронхиальной астмыЧтобы попять происхождение астмы, важно с самого начала знать, что у разных больтгых можно наблюдать самые различные типы обструкции воздухоносных путей. Таким образом, механизмы и иммунопатогенез, установленные в одном случае, могут совершенно не соответствовать другому случаю. Например, патогенез острого приступа астмы, вызванного у лица с атопией специфическим аллергеном, по-видимому, отличается от столь же острого пристуца, обусловленного физической нагрузкой. Астма, с которой сталкиваются большинство врачей в больницах, обычно не принадлежит к этим типам, а представляет собой длительную, хотя и вариабельную, обструкцию, сохраняющуюся в течение нескольких дней, месяцев или даже лет. При этом обструкция может быть разнообразной. Иногда степень обструкции меняется соответственно суточному ритму [Soutor et al., 1975], в других случаях она беспорядочно варьирует на протяжении суток, и, наконец, в третьих случаях имеется постоянный элемент необратимой обструкции воздухоносных путей наряду с наслоившимся обратимым элементом [Turner-Warwick, 1977]. При этих разных клинических формах отмечается также различная реакция на медикаментозное лечение. Так, например, астма с беспорядочными колебаниями обструкции, а также в случае «утреннего спада», т. е. когда обструкция дыхательных путей имеет суточный ритм и появляется каждое утро, но отсутствует в течение остальной части суток, нередко хорошо поддается лечению симпатомиметиками, но с трудом стабилизируется, плохо поддается лечению корти-костероидами и гликатом хрома. У больных со значительным компонентом необратимых изменений может наблюдаться медленное улучшение в течение нескольких недель лечения корти-костероидами и иногда выраженный эффект дает атропин. Конечно, все это общие замечания, и у отдельных больных можно часто встретить исключения. Однако важно отметить реакцию на лечение, так как она, видимо, связана с патогенезом. У нас есть очень мало информации, которая позволила бы связать эти клинические наблюдения с иммунологическими, фармакологическими или неврологическими данными, поэтому при чтении настоящей главы надо помнить, что, когда применяется какая-либо простая модель астмы, например при тестах с бронхиальной провокацией, эта модель может далеко не отражать длительные динамические процессы, имеющие место в реальной клинической практике. — Также рекомендуем «Иммунология бронхиальной астмы. Генетические основы атопии и астмы» Оглавление темы «Аллергическая патология легочной системы»: |
Бронхиальная
астма – хроническое
рецидивирующее воспалитель-ное
заболевание, которое характеризуется
повышенной возбудимостью трахеобронхиального
дерева в ответ на различные раздражители
и приводящее к приступам сильного
сокращения воздухопроводящих путей.
Больные астмой переживают непредсказуемые
приступы тяжелой одышки, кашля и стридора
(свистящих вдохов). Астму подразделяют
на два основных вида:
экзогенная,
атопическая (аллергическая,
реагин-обусловленная) бронхиальная
астма;эндогенная
нереогиновая (идиопатическая) или
индуцированная различными факторами.
Возникновение
экзогенной
атотической бронхиальной астмы
связано с аллергенами окружающей среды
(пыль, пыльца, перхоть животных, частицы
пищевых продуктов). Начинается этот тип
астмы обычно в детстве, прослеживается
внутрисемейная связь
Патогенез обусловлен
иммуноглобулином Е – реакция
гиперчув-ствительности первого типа
(антиген связывается тучными клетками
с выделением медиаторов). Выбрасываемые
клетками медиаторы вызывают бронхоспазм,
отек слизистой оболочки, повышенную
секрецию слизи и воспалительную
инфильтрацию эозинофилами, нейтрофилами,
моноцитами). Под действием лейкоцитов
повреждается и слущивается эпителий
бронхов.
Неатопическая
(нереагиновая)
бронхиальная астма часто связана с
вирусной респираторной инфекцией.
Семейный анамнез в большинстве случаев
отсутствует. Считается, что респираторные
вирусные бронхиты повышают восприимчивость
вагусных субэпителиальных рецепторов
к раздражителям и развивают приступы.
Макроскопически
легкие при борнхиальнолй астме повышенно
воздушны с мелкими очагами ателектаза.
В просвете
бронхов и бронхиол вязкие, липкие
слизистые пробки. Под микроскопом видно,
что эти пробки содержат пласты слущенного
эпителия, слизи, многочисленные эозинофилы
и кристаллоиды белка. Пласты эпителия
со слизью называются спиралями
Куршмана, а
кристаллоиды белка – кристаллы Шарко
– Лейдена.
Кроме
перечисленных изменений микроскопически
обнаруживаются утолщенные базальные
мембраны эпителия бронхов, увеличение
количества субэпителиальных слизистых
желез и утолщение гладкомышечного слоя
спинки бронхов. Смерть может наступить
в период “статус астматикус”, который
не купируется привычными препаратами
в течение одних суток.
Шестой
этап.
V Интерстициальные болезни легких (ибл).
ИБЛ
– гетерогенная группа заболеваний,
характеризующихся преобладанием
диффузного хронического поражения
легочного интерстиция респираторных
отделов легких, прежде всего альвеол и
бронхиол
Классификация
ИБЛ.
По
этиологии различают: ИБЛ
с установленной природой.
К ним относятся: пневмокониозы, острые
межуточные вирусные пневмонии, экзогенный
аллергический (лекарственный) альвеолит.
К
ИБЛ
неустановленной природы
относятся: идиопатический фиброзирующий
альвеолит, вторичные фиброзирующие
альвеолиты при ревматизме, при
ВИЧ-инфекции, при саркоидозе и др. Однако,
вне зависимости от природы воспалительной
реакции и вида этиологического фактора
в легких происходит повреждение
альвеолярнй
перегородки.
При
всех ИБЛ имеются стереотипные
морфологические и нозологические
признаки.
К
стереотипным
изменениям относится:
развитие
фиброзирующего альвеолита,развитие
интерстициального фиброза с формипрованием
сотового легкого, которое развивается
в поздние стадии заболевания.
Нозологические
особенности проявляются различным
составом воспалительного инфильтрата.
Например, при ИФА воспалительный
инфильтрат состоит из нейтрофильных
лейкоцитов и лимфоцитов; при саркоидозе
– только из лимфоцитов; при аллергических
альвеолитах – лимфоциты, смешанные с
эозинофилами; при пневмокониозах
образуются гранулёмы.
Седьмой
этап.
VI
Идиопатический фиброзирующий альвеолит
(ИФА) –
является одной из самых распространенных
форм интерстициальных болезней легких.
В
течении ИФА различают раннюю
стадию и позднюю стадию.
Ранняя
стадия
выявлена у больных с длительностью
заболевания до 1 года.
Макроскопически
легкие неравномерно воздушны, полнокровны,
с увеличенной плотностью.
Микроскопические
изменения
характеризуются развитием
экссудативно-продуктивного воспаления.
В
альвеолярных перегородках
– отек, воспалительная инфильтрация и
начальные проявления склероза, т.е.
картина интерстициальнолй пневмонии.
В альвеолах
– белковая жидкость, серозный или
серозно-фибринозный иэкссудат,
десквамированный эпителий, могут
образоваться гиалиновые мембраны.
Большое
значение в развитии этих изменений
отводится альвеолярным макрофагам и
лейкоцитам. Установлено, что при ИФА в
легком появляются в большом количестве
альвеолярные макрофаги моноцитоидного
типа, в которых отсутствует фагоцитарная
активность, но очень высокий синтез
белка и, кроме того, альвеолярные
макрофаги и лейкоциты интенсивно
генерируют активные формы кислорода,
которые сами по себе оказывают повреждающее
действие на альвеолярный и бронхиолярный
эпителий.
Поздняя
стадия
характеризуется уже типичными изменениями.
Макроскопически
легкие
плотные, как резина, на разрезе определяются
разной величины ячейки, напоминающие
пчелиные соты – «сотовое легкое».
При
микроскопическом исследовании
выявляется выраженный склероз
интерстиция респираторных отделов
легких, видны кисты (ячейки), в эпителиальной
выстилке которых нередко обнаруживается
плоскоклеточная метаплазия альвеолярного
эпителия.
Легочный
интерстиций
утолщен за счет склероза и клеточной
инфильтрации лимфоцитами, гистиоцитами,
фибробластами. Эти изменения в интерстиции
ведут к сдавлению и запустеванию
капилляров, к развитию блока
аэрогематического барьера и гипертенции
в малом круге кровообращения. Организация
экссудата в просвете альвеол приводит
к карнификации.
Осложнения
– легочно-сердечная недостаточность,
рак легких.
Восьмой
этап.
Профессиональные
заболевания легких обозначаются термином
«пневмокониозы» (греческое pneumon
– легкое, konia
– пыль). Возникновение пневмокониозов
связано с вдыханием запыленного воздуха.
Классификация
пневмокониозов:
пылевой
фиброз легких от воздействия фиброгенной
пыли;интерстициальные
болезни легких от воздействия органической
пыли;хронический
пылевой бронхит;хронические
обструктивные болезни легких.
Пылевой
фиброз легких от воздействия фиброгенной
пыли.
По
виду вдыхаемой пыли среди этих
пневмокониозов наиболее часто встречаются
силикоз
(пыль кремнезема),асбестоз
(пыль асбеста),антракоз
(пыль углей),бериллиоз
(пыль от соединений бериллия).
Морфогенез
пылевого фиброза легких.
Фиборгенная
пыль, которая не может раствориться в
жидких средах организма, попадая в
легкие, вызывают активацию альвеолярных
макрофагов, лейкоцитов и фибробластов.
Альвеолярные макрофаги и лейкоциты
образуют в избытке активные формы
кислорода и липидные перекиси. Однако
пылевые частицы, захваченные макрофагами,
не чувствительны к радикалам активного
кислорода и поэтому они не перевариваются,
а сам макрофаг и окружающая его ткань
разрушается под действием радикалам.
Одновременная
активация фибробластов проявляется
развитием фиброза в легких. Морфологические
изменения в легких при пневмокониозах
могут быть двух типов:
диффузный
интерстициальный фиброз,гранулематозный
процесс.
К
наиболее распространенным пневмокониозам
относится силикоз – заболевание,
обусловленное вдыханием частиц
кристаллического кварца. Силикоз
развивается через десятилетия от начала
астрации пыли.
Макроскопически
различают два типа изменений:
Узелковый
силикоз – в
легких образуется большое число
силикотических узелков и узлов мелких
милиарных или крупных. Крупные узлы
овальной или неправильной формы серого
или серо-черного цвета.Диффузно-склеротическая
— при этой
форме в легких силикотических узелков
мало или они отсутствуют, но они часто
обнаруживаются в лимфатических узлах..
В
легких формируется диффузный
перибронхиальный и периваскулярный
фиброз. Бронхи деформируются с развитием
бронхоэктазов,
развивается фиброз плевры и лимфатических
узлов микроскопически
силикотические узелки могут быть
округлыми и образованы концентрически
расположенными гиалинизированными
пучками соединительной ткани, другие
узелки не имеют округлой формы и состоят
из пучков соединительной ткани,
вихреобразно идущих в различных
направлениях. Во всех узла много частиц
пыли, которые лежат свободно или в
макрофагах, которые называют пылевыми
клетками – кониофагами.
Осложнения:
К силикозу часто присоединяется
туберкулез, тогда говорят о
силико-туберкулезе.
При выраженном силикозе может развиться
легочное
сердце.
Асбестоз
– возникает при длительном контакте с
асбестовой пылью. Асбест (горный лен) –
минерал волокнистого строения. К основным
морфологическим проявлениям относятся:
разрастание
соединительной ткани в интерстиций
между дольками, вокруг бронхов и сосудов.
В разросшейся соединительной ткани
находят скопления пыли в виде асбестовых
телец. Характерно поражение плевры с
образованием на ней фиброзных бляшек
(коллагеновые массы, содержащие известь)
и диффузный фиброз плевры с плевральным
серозным выпотом.
Осложнения
– легочное сердце, бронхогенный рак
мезотелиома, которые являются причинами
смерти.
Вдыхание угольной
пыли (пневмокониоз угольщиков) встречается
при клинико-морфологических вариантах:
бессимптомный
антракоз –
накапливается пигмент без выраженной
клеточной реакции. С незначительным
увеличением лимфатических узлов.Простой
пневмокониоз
– клеточная макрофагальная реакция
выражена. Обнаруживаются угольные
пятна или угольные узелки без существенных
нарушений функции легких и без деструкции
альвеолярных перегородок.Осложненный
пневмокониоз
– массивный фиброз с грубыми черного
цвета рубцами. В центре рубцов фокусы
некроза. Осложнения этой формы:
легочное
сердце,хронический
бронхит,эмфизема,
туберкулез,
рак.
Бериллиоз
– контакт с пылью (парами) металлического
бериллия (ядерная энергетика,
аэрокосмическая промышленность). В
легких и регионарных ли развивается
гранулематозное воспаление. Осложнения:
легочно-сердечная
недостаточность,
бронхо-альвеолярный
рак.
Девятый
этап.
Рак
легких. В
легком развиваются разнообразные
опухоли. Однако, 90 –95 % всех опухолей
составляет рак легкого. Рак легкого в
литературе называют бронхогенной
карциномой, что подчеркивает наиболее
частый гистогенез рака легкого.
Этиология
рака легкого
в 98 % случаев связана с воздействием
экзогенных канцерогенных агентов
(курение, профессиональные вредности,
радиация) и небольшой процент с
генетическими факторами. Кроме того
показано, что периферический
рак легкого
может развиваться на фоне предшествующего
пневмосклероза, так называемый «рак в
рубце».
Патогенез
и морфогенез
рака легкого подчиняются общим
закономерностям развития опухолей: под
действием канцерогенов появляются
очаги гиперплазии, метаплазии и дисплазии
эпителия бронхов, бронхиол и альвеол с
повреждением генома эпителтальной
клетки.
В
морфогенезе рака
легкого выделяют несколько стадий:
Стадия
предопухоли
(гиперплазия и дисплазия) – в
бронхо-альвеолярном эпителии появляются
очаги дисплазии; в строме этих очагов
появляется клеточный инфильтрат
(преимущественно лимфоциты и фибробласты).Стадия
неинвазивной опухоли
(рак на месте).Стадия
инвазивного роста.Стадия
метастазирования
Классификация
рака легкогоучитывает
локализацию опухоли, характер роста,
макроскопический вид, стадию процесса
и гистогенез.
По
локализации
выделяют:
Прикорневой
(центральный), исходящий из стволового,
долевого и проксимальной части
сегментарного бронха;периферичеcкий,
исходящий из бронхов меньшего калибра,
бронхиол и, вероятно, альвеол;смешанный
(массивный).
По
характеру
роста
выделяют:
экзофитный
(эндобронхиальный);эндофитный
(экзобронхиальный и перибронхиальный).
По
макроскопической
форме
выделяют:
бляшковидный
полипозный
узловатый
разветвленный
узловато-разветвленный
полостной
пневмониоподобный.
По
микроскопическому
виду
(гистогенезу) выделяют:
плоскоклеточный
(варианты по гистологическому строению
и уровню дифференцировки);мелкоклеточный:
классический (овсяноклеточный,
лимфоцито-подобный, промежуточноклеточный),
комбинированный;аденокарцинома:
ацинарная, сосочковая, бронхиоло-альвеолярная
карцинома, солидная с продукцией слизи;крупноклеточный
рак: как варианты – гигантоклеточный
рак, светлоклеточный рак;железистоплоскоклеточный
рак;карциноидная
опухоль;рак
бронхиальных желез: аденоидно-кистозный
рак, мукоэпидермоидный рак и др.
Прикорневой
рак
легкого развивается в крупных бронхах
на фоне хронического воспаления,
плоскоклеточной метаплазии и дисплазии
бронхиального эпителия. Макроскопические
формы этого
рака – бляшковидный, полипозный,
узловатый, узловато-разветвленный,
разветвленный. По
характеру роста:
экзофитный, эндофитный. Наиболее частый
гистологический
вариант: плоскоклеточный и мелкоклеточный.
Пеиферический
рак легкого
развивается на фоне предшествующих
очаговых или диффузных склеротических
изменений.
Предраковые
процессы:
плоскоклеточная
метаплазияатипическая
гиперплазия и дисплазия эпителия мелких
бронхов и бронхиоладеноматоз
с атипией клеток
Макроскопически
преобладают формы – узловатая,
узловато-разветвленная, полостная и
пневмониоподобная. Гистологически
преобладают
железистые аденокарциномы и
бронхиоло-альвеолярные раки.
Метастазирование.
На начальных стадиях метастазирование
преимущественно идет лимфогенным
путем – в
регионарные лимфоузлы. На поздних
стадиях лифогенные метастазы
распространяются на все группы л/у и
появляются гематогенные метастазы в
печени, костях, надпочечнике, головном
мозге.
Соседние файлы в предмете [НЕСОРТИРОВАННОЕ]
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #