Морфологические изменения при бронхиальной астме
Бронхиальная
астма — заболевание, при котором
наблюдаются приступы экспираторной
одышки, вызванные аллергической реакцией
в бронхиальном дереве с нарушением
проходимости бронхов.
Факторами,
вызывающими бронхиальную астму, считают
главным образом экзогенные аллергены.
Среди причин, определяющих повторные
приступы бронхиальной астмы, выделяют
инфекционные заболевания, аллергические,
воздействия внешней среды, воздействия
веществ, взвешенных в воздухе (пыль
комнатная и производственная, дым,
различные запахи и др.), метеорологические
(повышенная влажность атмосферного
воздуха, туманы) и психогенные (психогенные
раздражения) факторы, употребление ряда
пищевых продуктов и лекарств.
Однако
главными формами бронхиальной астмы
являются атопическая (наследственная)
и инфекционно-аллергическая.
Атопическая
бронхиальная астма возникает при
воздействии на организм через дыхательные
пути аллергенов различного происхождения.
Инфекционно-аллергическая
бронхиальная астма наблюдается при
воздействии аллергенов на больных с
острыми или хроническими бронхолегочными
заболеваниями, вызванными инфекционными
агентами.
Патогенезэтих форм бронхиальной астмы сходен.
Аллергические реакции при бронхиальной
астме связаны с клеточными антителами
— IgE. Приступ бронхиальной астмы
развивается при связывании аллергена
с фиксированными на клетках (лаброциты,
базофилы и др.) антителами. Образующийся
комплекс антиген — антитело приводит
к освобождению из эффекторных клеток
биологически активных веществ (гистамин,
серотонин, кинины, медленно реагирующая
субстанция анафилаксии и др.), вызывающих
в бронхах сосудисто-экссудативную
реакцию, спазм мускулатуры, усиление
секреции слизистой оболочкой бронхов
слизи, что ведет к нарушению их
проходимости.
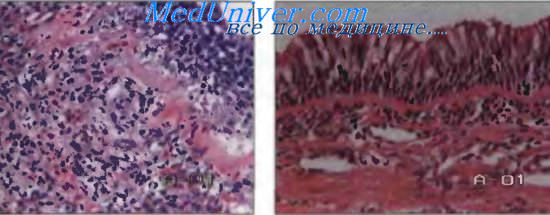
Патологическая
анатомия. Изменения бронхов и легких
при бронхиальной астме могут быть
острыми, развивающимися в момент
приступали хроническими, являющимися
следствием повторных приступов и
длительного течения болезни.
В остром
периоде (во время приступа) бронхиальной
астмы в стенке бронхов наблюдается
резкое полнокровие сосудов
микроциркуляторного русла и повышение
их проницаемости. Развиваются отек
слизистой оболочки и подслизистого
слоя, инфильтрация их лаброцитами,
базофилами, эозинофилами, лимфоидными,
плазматическими клетками. Базальная
мембрана бронхов утолщается, набухает.
Отмечается гиперсекреция слизи
бокаловидными клетками и слизистыми
железами. В просвете бронхов всех
калибров скапливается слоистого вида
слизистый секрет с примесью эозинофилов
и клеток слущенного эпителия, обтурирующий
просвет мелких бронхов. В результате
аллергического воспаления создается
функциональная и механическая обструкция
дыхательных путей с нарушением дренажной
функции бронхов и их проходимости. В
легочной ткани развивается острая
обструктивная эмфизема, появляются
фокусы ателектаза, наступает дыхательная
недостаточность, что может привести к
смерти больного во время приступа
бронхиальной астмы.
При повторяющихся
приступах бронхиальной астмы с течением
времени в стенке бронхов развиваются
диффузное хроническое воспаление,
утолщение и гиалиноз базальной мембраны,
склероз межальвеолярных перегородок,
хроническая обструктивная эмфизема
легких. Происходит запустевание
капиллярного русла, появляется вторичная
гипертония малого круга кровообращения,
ведущая к гипертрофии правого сердца
и в конечном итоге — к сердечно-легочной
недостаточности.
Соседние файлы в предмете Патологическая анатомия
- #
- #
- #
- #
Названием астма обозначается затруднение дыхания особого вида, наступающее в виде приступов, как результат аллергических реакций в бронхиальном дереве.
Бронхиальная астма является проявлением гиперсенсибильных реакций дыхательного тракта на раздражители, проникшие в легкие воздушным или кровеносным путем, или же обоими путями. Астматический кризис одышки начинается обычно остро, он обусловливается сужением малых бронхов и особенно бронхиол, возникающим в результате спазма бронхиолярной и, может быть, бронхитической мускулатуры, отека бронхиолярной и бронхитической стенок, особенно слизистой, а постепенно и в результате усиленного вьщеления слизи бронхиальными железами. Сильное напряжение инспираторных механизмов до определенной степени в состоянии преодолеть препятствия вентиляции, возникшие из-за сужения просвета бронхов и благодаря клапанным механизмам.
Альвеолы, хотя и с большим напряжением, получают воздух, но экспираторные силы и механизмы не в состоянии обеспечить отведение одинакового количества воздуха из распределительных и дыхательных пространств. Таким образом наступает ограничение газового обмена в дыхательных пространствах при одновременном остром перерастяжении альвеол. В этом состоянии наступает сдавливание бронхиального дерева, что, в свою очередь, способствует сужению просвета. Одновременное сжатие артериол, замедление кровообращения в капиллярах и в венулах обусловливают уменьшение объема кровообращения и замедление легочного кровообращения.
Дети от бронхиальной астмы умирают очень редко. Поэтому имеется только небольшое число патоморфологических исследований. В патоморфологической картине определяется утолщение стенок средних и малых бронхов и бронхиол. Стенки их отечны, просветы уменьшены. Слизистая бронхиол относительно толще слизистой бронхов, а у детей относительно толще, чем у взрослых.
Чем толще нормальная или патологическая слизистая, тем сильнее проявляется суживающее действие отека и мускулатуры стенок. При этом необходимо учитывать, что при максимальном экспираторном сужении просвета крупных бронхов наступает уменьшение первоначального объема на одну четвертую, в средних и малых бронхах — на 2/3 и даже на 2/4. Сокращение мышечных волокон, расположенных круто винтообразно в стенках бронхиол, может вести к сужению просвета или же полностью его закупорить (Hayek 1952).
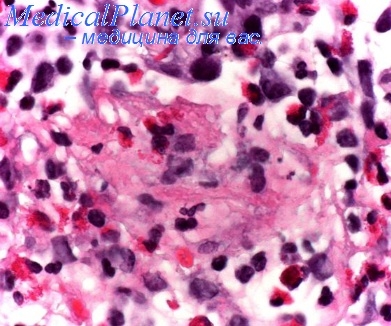
Эпителиальный слой бронхиальной стенки в некоторых местах образует мешкообразные углубления. В меньших бронхах содержится густая компактная слизь. Слизь может полностью закупорить бронхи. В бронхиолы слизь из бронхов не вдыхается, а выделяется исключительно поверхностным эпителием бронхиол. При болезненном раздражении мерцательные эпителиальные клетки изменяются в секретирующие. И в более крупных бронхах слизистая набухает, пропитывается и покрывается большим количеством слизи. В некоторых местах виден слущенный эпителий. Кроме бронхиол, слизистые пробки можно обнаружить главным образом в малых, иногда и в средних бронхах.
Эпителиальная выстилка бывает утолщена, особенно при хроническом течении. Встречаются и метаплазии, и небольшие нарывы. Нарушаются некоторые бокаловидные клетки бронхиальной слизистой и слизистых желез, другие находятся в состоянии повышенной активности. Бронхиальные железы, их канальцы переполнены и расширены слизью, точно так же, как их выводные протоки и отверстия. Наступает нарушение деятельности мерцательного эпителия в бронхах, замедление и даже полная остановка их движений. В дальнейшей стадии изменений происходит гибель мерцательного эпителия и жировая инфильтрация клеток.
Базальная мембрана эпителиальной выстилки утолщается и гиалинизируется, особенно в средних бронхах. Подобные изменения наблюдаются как в бронхиолах, так и в крупных бронхах. Интерстициальная соединительная ткань стенки бронхов, особенно между мышечными волокнами и пучками, инфильтрируется. Лимфатические очаги, расположенные вдоль бронхов, увеличены. Утолщенная стенка пронизана скоплениями лимфоцитов, многочисленными жировыми клетками (Marchand 1918). После повторных приступов, при более длительном течении, помимо этих клеточных реакций развивается эозинофильная инфильтрация стенки бронхов, главным образом субэпителиальных слоев и остальной бронхомуральной соединительной ткани. Эти бронхомуральные инфильтрации не у каждого больного одинаково развиты и не располагаются всюду равномерно.
В субмукозном слое в некоторых местах наблюдаются умеренные фиброзные изменения. Эозинофильная инфильтрация иногда наблюдается и в альвеолах, и в бронхомуральных лимфатических узлах. Всюду здесь эозинофилы исполняют важную специфическую очистительную функцию. Парабронхиальные и паратрахеальные лимфатические узлы увеличены, пропитаны жидкостью и смягчены. И при хроническом течении мускулатура стенок бронхов гипертрофична. Бронхиолярный и бронхиальный стеноз обусловливается пароксизмальным отеком стенок малых бронхов и бронхиол, особенно их слизистой, пароксимальной тонической активностью мышечной системы, присоединением чрезмерной слизистой секреции и экссудативных процессов, наличием первично или вторично патологической слизи. Непосредственным патоморфологическим последствием является острая долевая всеобщая альвеолярная эмфизема. При хроническом течении эмфизема стабилизируется. Некоторые мелкие или более крупные бронхи настолько закупорены липкой компактной слизью, что развиваются более или менее крупные полиобтурационные ателектазы. Некоторые бронхиальные железы постепенно атрофируются. В некоторых местах развиваются мешкообразные бронхоэктазии.
— Читать далее «Сосудистые изменения при бронхиальной астме. Сенсебилизация при бронхиальной астме»
Оглавление темы «Глистные поражения легких. Астма»:
1. Морфология эозинофильной пневмонии. Гистология эозинофильной пневмонии
2. Аскаридоз. Частота аскаридоза
3. Морфология аскаридоза. Клиника аскаридоза
4. Рентгенография аскаридоза. Токсикариаз, стронгилоидоз
5. Трихиноз. Летучие эозинофильные инфильтраты
6. Инфильтративная эозинофилия. Диагностика эозинофильной пневмонии
7. Рентгенография при эозинофильной пневмонии. Происхождение эозинофильных пневмоний
8. Бронхиальная астма. Морфология бронхиальной астмы у детей
9. Сосудистые изменения при бронхиальной астме. Сенсебилизация при бронхиальной астме
10. Микробная сенсебилизация при бронхиальной астме. Предрасположенность к бронхиальной астме
Бронхиальная астма. Изменения легких при бронхиальной астме.Бронхиальная астма — хроническое воспалительное заболевание дыхательных путей, в котором принимают участие тучные клетки (ТК), эозинофилы и Т-лимфоциты; это заболевание характеризуется повторяющимися эпизодами хрипов, одышки, тяжести в грудной клетке, кашлем, особенно ночью и/или ранним утром; такие симптомы сопровождаются распространенной вариабельной обратимой обструкцией бронхиального дерева, разрешающейся спонтанно или под влиянием лечения. Наиболее полные морфологические данные о состоянии бронхов и легочной ткани были получены при аутопсиях больных, умерших на высоте астматического приступа. При этом макроскопически выявляется острое вздутие легких, часто сочетающееся с эмфиземой, легкие выполняют всю грудную полость, очень часто на поверхности легких видны отпечатки ребер. Высота стояния диафрагмы определяется, как правило, на уровне 6-го ребра. Поверхность легких обычно бледно-розового цвета, на разрезе — темно- или серо-красные. Пневмосклероз, как правило, бывает выражен умеренно. Выявляется утолщение выступающих над поверхностью разрезов стенок бронхов, практически все генерации бронхов вплоть до респираторных бронхиол заполнены густыми серовато-желтыми стекловидными слепками мокроты (бронхиального секрета), которые выдавливаются в виде тонких «червячков».
Слизистая оболочка бронхов почти на всем протяжении гиперемирована. Как правило, выражен отек легких, иногда встречается тромбоэмболия легочной артерии и/или ее ветвей. При гистологическом исследовании в расширенных просветах бронхов определяются слизистые пробки, пласты слущенного эпителия с примесью нейтрофилов, эозинофилов, лимфоцитов, почти полное оголение базальной мембраны, иногда встречаются кристаллы Шарко-Лейдена. В сохраненном эпителии увеличенное число бокаловидных клеток. Инфильтраты в стенках бронхов состоят преимущественно из эозинофилов. Обнаруживают расширение и резкое полнокровие капилляров слизистой оболочки и подслизистого слоя. Базаль-ная мембрана обычно неравномерно толщена до 5 мкм, часто видны отдельные проходы в ней, перпендикулярные к просвету бронха, очаговая резорбция отдельных участков базальной мембраны. В настоящее время считают, что это следствие действия эозинофильного каионного и основного щелочного белков! эозинофилов. По данным иммуноморфологии в утолщенных участках базальной мембраны повышена концентрация глобулинов, коллагенов II, III, IV типов, фибронектина, продуцируемого пролиферирующими фибробластами. Кроме того, в базальной мембране наблюдали диффузное расположение сывороточного альбумина и фибриногена. Электронномикроскопически было показано, что базальная мембрана состоит из двух компонентов: собственно базальной мембраны толщиной 0,8 мкм, которая отделена от эпителия светлой зоной толщиной 0,6 мкм, и широкой зоны, прилежащей к строме, состоящей из коллагеновых и тонких параллельных волокон. Большинство исследователей считаем что утолщение базальной мембраны связано с отложением иммунных комплексов. Подслизистый слой почти на всем протяжении густо инфильтрирован полинуклеарами и эозинофилами. Наблюдается выраженный отек стромы полнокровие расширенных капилляров. Выявляется гиперплазия желез и перепол нение их ШИК-положительным материалом. Относительно состояния мышечной оболочки данные противоречивы. Часть авторов сообщает о гипертрофии и дистрофии миоцитов, однако при морфометрическом исследовании объемная плотность зачастую не отличается от контрольных значений, что связано с выраженным отеком стенки. В периферической легочной ткани имеет место выраженное расширение респираторных бронхиол, альвеолярных ходов и альвеол, определяется внутриальвеолярный и интерстициальный отек, в просветах альвеол обнаруживается небольшое число альвеолярных макрофагов и эозинофилов. Описанные выше изменения встречаются, как правило, у умерших с анамнезом бронхиальной астмы не более 5 лет. У больных с длительным анамнезом БА к изменениям в бронхах и легочной ткани примешиваются элементы хронического продуктивного воспаления. На основании изучения бронхобиопсий ряд исследований последних лет позволил оценить состояние бронхиальной стенки в межприступный период. Эти изменения схожи с изменениями бронхов при экспериментальных моделях в межприступный период. В настоящее время имеются данные о том, что при анализе материала бронхобиопсий возможна оценка фазы заболевания. Было показано, что в просвете бронха обнаруживаются клетки десквамированного эпителия, тельца Креолы, ассоциации нейтрофилов, лимфоцитов и эозинофилов. Увеличено число бокаловидных клеток, утолщена базальная мембрана , выявляется гиперплазия желез, расширение и полнокровие сосудов подслизистого слоя, в толще стенки увеличено число эозинофилов, лимфоцитов, нейтрофилов и ТК, единичные эозинофилы в эпителии. Состояние мышечной оболочки не всегда одинаковое. Часто наблюдают гипертрофию и контрактуры мышечных клеток, однако это непостоянный признак, иногда встречаются мышечные клетки в состоянии зернистой или жировой дистрофии. Остаются некоторые спорные вопросы морфологии отдельных элементов стенки. До сих пор существует лишь один критерий бронхоспазма — обнаружение в просветах бронхов не заполненных слизью пластов десквамированного эпителия. В эксперименте обнаружен еще один признак бронхоспазма — циркулярное смещение хрящевых пластинок и захождение их одна за другую. В более ранних публикациях за критерий бронхоспазма принимали гофрирован ность эпителиального пласта в виде «звездочки» и перпендикулярное расположение округлых пучков мышечных волокон, однако эти изменения встречаются и у других умерших при отсутствии клиники бронхоспазма. Поскольку бронхоспазм является одним из пусковых механизмов БА и повторно возникает в поздней стадии приступа при наличии уже в просвете слизистых пробок, то на секции, которая, как правило, проводится спустя 6 ч после наступления смерти, когда уже начинает разрешаться трупное окоченение, достоверных признаков бронхоспазма обнаружить практически невозможно. Вероятно, ранние вскрытия в пределах первых 2 ч после смерти позволят обнаружить достоверные критерии бронхоспазма. — Вернуться в оглавление раздела «Пульмонология.» Оглавление темы «ХОБЛ. Бронхиолит. Бронхоэктазы.»: |
Бронхиальная
астма (БА) — хроническое воспалительное
заболевание дыхательных путей с участием
клеток (тучных, эозинофилов, Т-лимфоцитов),
медиаторов аллергии и воспаления,
сопровождающееся у предрасположенных
лиц гиперреактивностью и вариабельной
обструкцией бронхов, что проявляется
приступом удушья, появлением хрипов,
кашля или затруднения дыхания, особенно
ночью и/или ранним утром.
Согласно
современным представлениям в основе
БА лежит хронический воспалительный
процесс в бронхах, с которым связаны 4
компонента (формы) бронхиальной
обструкции:
острая
обструкция — обусловлена спазмом
гладкой мускулатуры бронхов;подострая
обструкция — вследствие отека слизистой
оболочки бронхов;хроническая
обструкция — закупорка бронхов,
преимущественно терминальных отделов,
вязким секретом;необратимая
(склеротическая) — вследствие развития
склеротических изменений в стенке
бронхов при длительном и тяжелом течении
заболевания.
Морфологические
изменения при
БА характеризуются:
воспалительной
инфильтрацией бронхов с наличием в
инфильтрате большого количества тучных
клеток, Т-лимфоцитов, макрофагов,
эозинофилов;скоплением
вязкой слизи в просвете бронхов;деструкцией
и десквамацией бронхиального эпителия,
возрастанием количества бокаловидных
клеток и их гиперфункцией; резким
снижением функции мерцательного
эпителия;гиперфункцией
подслизистых желез;интерстициальным
отеком, повышенной микрососудистой
проницаемостью;нарушением
микроциркуляции;склерозом
стенки бронхов (при длительном течении).
Классификация
В
настоящее время в классификации БА
основными являются два подхода: с одной
стороны, БА классифицируется
по этиологии; с
другой стороны —по
степени тяжести заболевания.
Преимущественно
этиологический принцип классификации
БА получил отражение в МКБ-10.
В
зависимости от этиологии
различают аллергическую,
неаллергическую, смешанную и неуточненную
астму.
Основным
патофизиологическим признаком БА
является наличие гиперреактивности
бронхов, развивающейся вследствие
воспалительного процесса в бронхиальной
стенке. Гиперреактивность—
это повышенная чувствительность
дыхательных путей к стимулам, индифферентным
для здоровых лиц. Степень гиперреактивности
бронхов тесно коррелирует с выраженностью
и распространенностью воспалительного
процесса и, соответственно, с тяжестью
бронхиальной астмы.
Гиперреактивность
бронхов может быть специфической
(развивается в ответ на воздействие
определенных аллергенов) и неспецифической
(развивается под влиянием различных
стимулов неаллергенной природы).
Следовательно, аллергическая
БА —
это БА, развивающаяся под влиянием
определенных аллергенов и характеризующаяся
специфической гиперреактивностью
бронхов;неаллергическая
БА — это
БА, развивающаяся под влиянием
неаллергических этиологических факторов
(например, производственных вредностей,
нервно-психических, эндокринных
нарушений, физической нагрузки,
лекарственных препаратов, инфекции) и
характеризующаяся неспецифической
гиперреактивностью бронхов.
Смешанная
БА вызывается
сочетанным влиянием аллергических и
неаллергических факторов и соответственно
характеризуется специфической и
неспецифической гиперреактивностью
бронхов.
Степени
тяжести БА отражены
в табл.
Степень | Клинические |
Легкое эпизодическое | кратковременные короткие ночные отсутствие ПСВ |
Легкая | симптомы обострения ночные ПСВ |
Средней | ежедневные обострения ночные ПСВ |
Тяжелая | постоянные физическая ПСВ |
Примечания:
Термин
«симптомы» здесь идентичен приступу
удушья.О
степени тяжести следует судить только
на основании всего комплекса приведенных
признаков и показателей ПСВ и ОФВ.Наличие
даже одного признака, относящегося к
более тяжелому варианту течения болезни,
позволяет оценить течение БА как более
тяжелое.ПСВ
— пиковая скорость выдоха. ОФВ — объем
форсированного выдоха за первую секунду.У
пациентов с любой степенью тяжести
могут развиться тяжелые обострения
даже с угрозой для жизни.
Большой
практический интерес представляет классификация
профессора Г. Б. Федосеева (1982), получившая
широкое распространение. Достоинством
классификации является выделение этапов
развития БА и клинико-патогенетических
вариантов, что создает возможности для
индивидуальной диагностики, терапии и
профилактики.
Классификация
бронхиальной астмы Г. Б. Федосеева (1982)
Этапы
развития бронхиальной астмы
Биологические
дефекты у практически здоровых людей.Состояние
предастмы.Клинически
выраженная бронхиальная астма.
Клинико-патогенетические
варианты бронхиальной астмы
Атопический.
Инфекционно-зависимый.
Аутоиммунный.
Глюкокортикоидный.
Дизовариальный.
Выраженный
адренергический дисбаланс.Холинергический.
Нервно-психический.
Аспириновый.
Первично-измененная
реактивность бронхов.
3. Тяжесть
течения бронхиальной астмы
Легкое
течение.Течение
средней тяжести.Тяжелое
течение.
4. Фазы
течения бронхиальной астмы
Обострение.
Нестабильная
ремиссия.Ремиссия.
Стойкая
ремиссия (более 2 лет).
5. Осложнения
Легочные:
эмфизема легких, ателектаз, пневмоторакс,
легочная недостаточность и дрВнелегочные:
легочное сердце, сердечная недостаточность
и др.
Комментарий
к классификации Г. Б. Федосеева
Этапы
развития бронхиальной астмы
Биологические
дефекты у практически здоровых людей
Этот
этап характеризуется тем, что у еще
практически здоровых людей нет никаких
клинических признаков БА, но имеются
определенные биологические дефекты,
которые в определенной мере предрасполагают
к развитию в дальнейшем БА.
Как
правило, речь идет о повышенной
чувствительности и реактивности бронхов
по отношению к различным бронхосуживающим
веществам, физической нагрузке, холодному
воздуху. В ряде случаев обнаруживаются
биологические дефекты и нарушения в
системе общего и местного иммунитета;
в системе «быстрого реагирования»
(тучные клетки, макрофаги, эозинофилы,
тромбоциты); мукоцилиарного клиренса.
Состояние
предастмы
Предастма
— это не самостоятельная нозологическая
форма, а комплекс признаков, указывающих
на реальную угрозу развития клинически
выраженной бронхиальной астмы. Предастма
предшествует возникновению бронхиальной
астмы у 20-40% больных.
Состояние
предастмы характеризуется наличием
острых, рецидивирующих или хронических
неспецифических заболеваний бронхов
и легких с явлениями обратимой обструкции
бронхов в сочетании с одним или двумя
из следующих признаков:
наследственная
предрасположенность к аллергическим
заболеваниям и БА; (у 38% лиц с предастмой
кровные родственники страдают
аллергическими заболеваниями);наличие
внелегочных проявлений аллергии
(вазомоторный ринит, крапивница,
нейродермит, вазомоторный отек Квинке,
мигрень);эозинофилия
крови и/или большое количество эозинофилов
в мокроте.
Клинически
выраженная бронхиальная астма![]()
![]()
![]()
![]()
Этот
этап БА протекает с типичными приступами
удушья или без них, в виде своеобразных
эквивалентов приступов (пароксизмальный
кашель, особенно ночью, дыхательный
дискомфорт); особенно важно, если они
сочетаются с внелегочными признаками
аллергии.
Фазы
течения БА
Фаза
обострения —
характеризуется появлением или учащением
приступов удушья или других проявлений
дыхательного дискомфорта (при бесприступном
течении заболевания). Приступы возникают
несколько раз в день, хуже купируются
привычными для больного средствами.
При выраженном обострении заболевания
возможно развитие астматического
статуса.
Фаза
нестабильной ремиссии — переходное
состояние от фазы обострения к фазе
ремиссии. Это своего рода промежуточный
этап течения заболевания, когда симптомы
обострения значительно уменьшились,
но не исчезли полностью.
Фаза
ремиссии —
во время этой фазы симптомы болезни
исчезают полностью.
Фаза
стабильной ремиссии —
характеризуется длительным (более 2
лет) отсутствием проявлений болезни.
Соседние файлы в предмете Факультетская терапия
- #
- #
- #
- #
- #
- #