Мегалобластная анемия при беременности
Встречается у 3-4 из 100 беременных с анемией. При этой форме анемии нарушается нормальное созревание клеток красного ряда, обусловленное дефицитом фолиевой кислоты или витамина В-12 (крайне редко, лишь у 1 из 8500 беременных). Фолиевая кислота требуется для реакций, имеющих место при синтезе нуклеопротеидов и метаболизма аминокислот, в то время как витамин В-12 представляет собой кофермент, необходимый для метаболизма фолатов.
Дефицит фолиевой кислоты.
Растущий плод требует от матери большого расхода фолиевой кислоты. При нормальной беременности фолаты крови снижаются с уровня более 5 нг/мл до 3-5 нг/мл перед родами. Частота возникновения дефицита фолатов значительно колеблется в различных популяциях, однако при отсутствии добавочного приема фолатов их дефицит имеет место у 2-4% беременных (у 17-25% женщин при многоплодной беременности). Мегалобластная фолиеводефицитная анемия чаще всего развивается в III триместре беременности, редко бывает выраженной (гемоглобин в пределах 80-100 г/л) и не поддается лечению препаратами железа.
Причинами дефицита фолатов во время беременности являются:
- · недостаточность питания: для предотвращения дефицита фолатов достаточно поступления 50-300 мкг свободного фолата в сутки. Однако при недостаточном питании, в частности при алкоголизме или дефиците сырых продуктов в рационе, возможно развитие фолиеводефицитной анемии.
- · многоплодная беременность: частота развития дефицита фолатов выше, что связано с относительным увеличением темпов метаболизма нуклеопротеида и аминокислот.
- · иногда причиной дефицита фолатов является нарушение адсорбции в кишечнике, мешающее полноценному усвоению фолатов.
- · сопутствующие патологические состояния, включая инфекции и особенно гемолитические анемии, в связи с повышенной потребностью из-за усиления темпов клеточного цикла.
- · лекарственные препараты, нарушающие метаболизм фолиевой кислоты, например, противосудорожные препараты.
Диагностика.
Если исходить только из определения содержания гемоглобина, то ранний диагноз недостаточности фолатов поставить трудно. Снижение гемоглобина может быть поздним ее проявлением. Однако быстрое снижение уровня гемоглобина может явиться первым указанием на наличие дефицита фолатов. Для того, чтобы поставить диагноз до развития полной картины анемии необходимо адекватное изучение эритроцитарных показателей и применение специальных диагностических тестов:
- · Подъем СЭО выше 100 куб.мкм, что может служить первым указанием на наличие макроцитоза, связанного с мегалобластическими изменениями. В настоящее время имеются электронные методы демонстрации распределения эритроцитов по их размеру.
- · Увеличение гиперсегментации нейтрофилов, поскольку нарушается не только эритропоэз, но и миелопоэз.
- · Гиперхромия по цветовому показателю, повышение содержания железа в крови, хотя дефициту фолатов может сопутствовать и недостаточность железа.
- · Снижение количества эритроцитов более выражено, чем снижение гемоглобина.
- · Уменьшение числа ретикулоцитов.
- · Снижение уровня фолатов в сыворотке и в эритроцитах при исследовании натощак. Изучение эритроцитарного фолата у беременных дает более точную картину, поскольку, в отличие от сывороточного фолата, снижающегося при нормальной беременности, эритроцитарный фолат практически не снижается в течение нормальной беременности, по сравнению с небеременными (160-640 нг/мл).
- · Исключение вероятности недостаточности витамина В-12 путем определения его содержания.
Лечение.
При дефиците фолиевой кислоты требуется не более 1 мг ФК в день. В приеме большего количества нет необходимости, так как суточная потребность даже при мегалобластной анемии не превышает 100-200 мкг.
Следует запомнить:
- ? 70% пациентов с дефицитом фолиевой кислоты имеют сниженные запасы железа
- ? приём не менее 0,4 мг фолиевой кислоты ежедневно за 2-3 месяца до зачатия и в период раннего эмбриогененза является профилактикой аномалий развития плода (дефекты нервной трубки). Женщинам с аномалиями плода в анамнезе ежедневная доза увеличивается до 4 мг.
Дефицит витамина В-12.
У беременных, получающих нормальное питание, дефицита витамина В-12 обычно не наблюдается. Однако вероятность его развития необходимо иметь ввиду у женщин, соблюдающих строгую вегетарианскую диету, а также при нарушении абсорбции из кишечника: при заболеваниях желудка, подвздошной кишки или поджелудочной железы.
Диагностика.
- · Подъем СКО выше 100 куб.мкм.
- · Повышенная гиперсегментация нейтрофилов.
- · Снижение содержания гемоглобина.
- · Снижение лейкоцитов, прежде всего за счет нейтрофилов.
- · Тромбоцитопения.
- · Снижение количества ретикулоцитов.
- · Гиперхромия.
- · Уровень В-12 в сыворотке ниже 50 пг/мл .
Клиническая картина складывается из симптомов, присущих анемии, диспепсических расстройств, обусловленных атрофическими изменениями в слизистой оболочке языка, пищевода, желудка, кишечника и изменений нервной системы в виде онемения конечностей, ползания мурашек, нарушения глубокой чувствительности, спастического парапареза. Сходство механизма действия и морфологических изменений красных и белых кровяных клеток, вследствие дефицита фолиевой кислоты и витамина В-12, а также тот факт, что при анемии, обусловленной дефицитом одного из витаминов, положительный эффект может быть достигнут при применении другого, не способны скрыть фундаментальных различий между двумя указанными процессами. Они заключаются в том, что дефицит витамина В-12 вызывает прогрессирующую демиелинизацию, тогда как недостаток производных фолиевой кислоты не оказывает подобного действия. Поэтому неправильное лечение анемии, обусловленной дефицитом витамина В-12 препаратами фолиевой кислоты не останавливает прогрессирующего развития неврологических поражений.
Лечение.
100-200 мкг витамина В-12 в сутки парентерально до нормализации состояния. Дополнительное назначение витамина В-12 при отсутствии клинических показаний нецелесообразно.
Фолиево-дефицитная гиперхромная анемия составляет 1% от всех анемий беременных. Чаще развивается в III триместре, перед родами и в раннем послеродовом периоде.
Причины мегалобластной анемии у беременных
Дефицит фолиевой кислоты в организме возникает из-за:
- недостаточного содержания ее в рационе;
- повышенной потребности в фолиевой кислоте (беременность, недоношенность, гемолиз, рак);
- нарушения всасывания (целиакия);
- повышенного выведения ее из организма (некоторые кожные заболевания, болезни печени, диализ).
Внимание! Главными источниками фолиевой кислоты в пище являются сырые зеленые овощи и фрукты (особенно апельсины), говяжья печень.
Симптомы мегалобластной анемии у беременных
Основные клинические симптомы мегалобластной анемии:
- отсутствие аппетита;
- диспепсические расстройства (рвота, поносы);
- жжение языка;
- геморрагический диатез на коже, слизистых оболочках и склерах;
- у 1/3 больных увеличена селезенка;
- субфебрильная температура.
Диагностика мегалобластной анемии у беременных
Лабораторные показатели:
- мегало-, анизо-, пойкилоцитоз;
- базофильная зернистость и ядерные формы эритроцитов;
- снижение количества ретикулоцитов;
- лейкоцитоз;
- сдвиг формулы влево;
- обнаружение сегментированных лейкоцитов;
- повышение содержания железа в сыворотке крови.
Лечение мегалобластной анемии у беременных
Для лечения беременной женщины от анемии необходимо соблюдение диеты и дополнительный прием фолиевой кислоты.
Суточная потребность организма женщины в фолиевой кислоте
Суточная потребность составляет 100 мкг фолиевой кислоты, во время беременности — возрастает до 400 мкг, к сроку родов — до 800 мкг, потребность в фолиевой кислоте в период лактации составляет 300 мкг (данные ВОЗ). Запасы фолиевой кислоты в организме невелики (5-12 мкг), поэтому во время беременности часто возникает ее дефицит, которому способствуют небольшие сроки между беременностями, многоплодие, гестоз, преждевременная отслойка плаценты, длительный прием гормональных контрацептивов, недостаточное поступление с пищей фолиевой кислоты.
Скрытый дефицит фолиевой кислоты имеется у 4-33% беременных. Фолиевая кислота играет важную роль во многих физиологических процессах. Она участвует в синтезе ряда аминокислот — серина, глицина, гистидина, метионина, что особенно важно, метидина — компонента ДНК. Фолиевая кислота играет ключевую роль в процессах деления клетки. Ткани с высокой скоростью деления клеток (костный мозг, слизистая оболочка кишечника) характеризуются повышенной потребностью в фолиевой кислоте.
Участие фолиевой кислоты в пуриновом обмене определяет значение ее для нормального роста, развития и пролиферации тканей, особенно для процессов кроветворения и эмбриогенеза. Дефицит фолиевой кислоты неблагоприятно влияет на течение беременности и развитие плода. Полноценное формирование нервной системы плода невозможно при дефиците фолиевой кислоте в организме женщины до беременности и в ранние сроки гестации. Дефицит фолатов способствует формированию дефектов нервной трубки (анэнцефалия, энцефалоцеле, spina bifida). Установлено, что прием препаратов фолиевой кислоты до начала беременности снижает риск развития дефектов нервной трубки на 60%.
Другим важным фактом, подтверждающим роль фолиевой кислоты во время беременности, является наличие тесной взаимосвязи между уровнем фолиевой кислоты в организме матери и массой ребенка при рождении. За несколько недель до рождения плод расходует фолиевую кислоту матери для увеличения собственной массы и пополнения своих запасов фолатов. В результате у женщин, имеющих дефицит фолиевой кислоты, вероятность рождения ребенка с гипотрофией и сниженным запасом фолиевой кислоты существенно возрастает.
Фолиевая кислота участвует в гемопоэзе. Гематологическая патология в результате истощения запасов фолиевой кислоты проявляется нарушением созревания эритроцитов, миелоидных клеток, что приводит к анемии, лейкопении, иногда к тромбоцитопении. Плод поглощает активную форму фолиевой кислоты (фолиновую кислоту), необходимую для его развития, тем самым, обедняя кровь матери. Кровь плода в 8,4 раза богаче фолиновой кислотой, чем кровь его матери. Для покрытия этих потерь при беременности возникает повышенная потребность в фолиевой кислоте.
Энциклопедия / Заболевания / Заболевания крови / Анемия
Анемия (малокровие) — возникает в процессе снижения уровня гемоглобина в крови.
Анемия – не самостоятельное заболевание, а вторичное. Анемия всегда является симптомом основного заболевания. Анемии принято разделять на несколько типов.
Разные виды сопровождаются одним и тем же анемическим синдромом (сочетанием симптомов)
- быстрая утомляемость
- сонливость
- шум в ушах
- одышка
- бледность слизистых оболочек и изменённый цвет кожных покровов.
С учетом причины развития анемического синдрома, выделяют 6 видов анемии:
Постгеморрагическая анемия возникает по следующим причинам:
- острая кровопотеря вследствие травмы или хирургического вмешательства,
- язвенная болезнь желудка и двенадцатиперстной кишки,
- заболевания крови, печени, легких,
- внематочная беременность.
Железодефицитная анемия развивается вследствие
- хронических кровопотерь (меноррагии, геморроидальные кровотечения, носовые кровотечения),
- заболеваний пищеварительного тракта (гастриты, опухоли желудка и толстого кишечника),
- беременности,
- различных инфекций,
- недостаточности железа в организме.
Сидероахрестическая анемия – наследственное заболевание (чаще болеют мужчины), связано со снижением уровня гемоглобина в эритроцитах (MCH) и накоплением в организме свободного железа.
Мегалобластная анемия проявляется вследствие дефицита витамина В12 или фолиевой кислоты.
Гемолитическая анемия вызвана чрезмерно быстрым разрушением эритроцитов. Для гемолитической анемии характерно повышенное содержание свободного гемоглобина, билирубина, гемосидерина. Гемолитические анемии бывают как наследственными, так и приобретенными.
Апластическая анемия возникает в результате подавления кроветворной функции костного мозга. Причиной может являться употребление медикаментов (левомицетина, сульфаниламидов и др.), воздействие химических веществ, например, бензола, а также иммунные воздействия.
Постгеморрагическая анемия — это вид анемии, возникающий вследствие сильной кровопотери, что приводит к резкому снижению уровня гемоглобина в организме, развитию кислородного голодания и сосудистой недостаточности.
Опасность для взрослого человека представляет острая кровопотеря объемом от 500 мл.
Острая постгеморрагическая анемия возникает по следующим причинам:
- кровопотеря вследствие травмы или хирургического вмешательства,
- язвенная болезнь желудка и двенадцатиперстной кишки,
- заболевания крови, печени, легких,
- внематочная беременность.
Симптомы
Постгеморрагическая анемия проявляется в виде анемического синдрома (комплекса симптомов):
- быстрая утомляемость
- сонливость
- шум в ушах
- одышка
- бледность слизистых оболочек
При острой кровопотере наблюдаются следующие симптомы:
- состояние обморока, головокружение,
- сухость во рту, жажда,
- частое сердцебиение,
- понижение температуры тела
Постгеморрагическая анемия диагностируется на основе острой кровопотери и характеризуется снижением гемоглобина в крови.
В первые сутки после кровопотери анемия умеренная, а уровень гемоглобина может и не соответствовать анемическому синдрому. Более выраженной анемия становится через 2-3 суток после кровопотери, даже если состояние больного улучшается.
Прогноз можно делать на основе объема и скорости потерянной крови. Потеря более более четверти объема крови может привести к летальному исходу в том случае, когда врачебная помощь не будет оказана вовремя.
Лечение
Основу лечения составляет быстрое устранение источника кровопотери в сочетании с переливанием коллоидных растворов (альбумина, протеина и т.п.). Нежелательной альтернативой является раствор глюкозы.
Железодефицитная анемия возникает вследствие недостатка железа в организме. Она составляет 80% от всех анемий.
Причины развития железодефицитной анемии следующие:
- хронические кровопотери (меноррагии, геморроидальные кровотечения, носовые кровотечения),
- заболевания пищеварительного тракта (гастриты, опухоли желудка и толстого кишечника),
- беременность,
- различные инфекции.
Симптомы
Железодефицитная анемия проявляется в виде анемического синдрома (комплекса симптомов):
- быстрая утомляемость
- сонливость
- шум в ушах
- одышка
- бледность слизистых оболочек
Так же при дефиците железа наблюдаются следующие симптомы:
- ломкость, искривление ногтей
- сечение и выпадение волос
- сухость кожи, кожа плохо загорает
- трудности при глотании сухой пищи
- запоры
- трещины в уголках рта (заеды)
- блестящий язык
- снижение гемоглобина в крови
Лечение
Лечение железодефицитной анемии начинается с устранения причины кровопотери и недостатка железа.
Необходимо применение железосодержащих препаратов (ферроплекс, ферамид, тардиферон)
Полезно сочетание препаратов железа с аскорбиновой кислотой, с витаминами B6 и В12, а так же с фолиевой кислотой.
Важную роль играет правильное питание, употребление продуктов, богатых легкоусвояемым железом. Подробнее о питании при железодефицитной анемии — в нашей специальной статье.
Сидероахрестическая анемия – наследственное заболевание (чаще болеют мужчины), связано со снижением уровня гемоглобина в эритроцитах (MCH) и накоплением в организме свободного железа.
При сидеоахрестической анемии на начальной стадии больные не предъявляют практически никаких жалоб. Возможно слабое проявление анемического синдрома.
С развитием заболевания наблюдается увеличение печени, селезенки, нарушается функция половых желез.
Впоследствии возможно развитие сердечной недостаточности, сахарного диабета.
Наблюдается снижение уровня гемоглобина и повышение уровня сывороточного железа
Лечение
При сидероахрестической анемии в качестве лечения назначают витамин В6, пиридоксальфосфат, десферал.
Мегалобластная анемия проявляется вследствие дефицита витамина В12 или фолиевой кислоты.
Причиной заболевания является то, что в слизистой оболочке желудка и кишечника нарушается процесс выработки гликопротеина, что влияет на уровень витамина В12 в организме.
Мегалобластная анемия чаще встречается в возрасте старше 60 лет, а также у пациентов, перенесших энтерит, гепатит, рак желудка.
Также проявления могут наблюдаться у беременных женщин вследствие недостатка фолиевой кислоты.
Симптомы и лечение
Основными симптомами мегалобластной анемии можно считать следующие проявления:
- внезапная слабость
- жжение в языке
- часто нарушено пищеварение
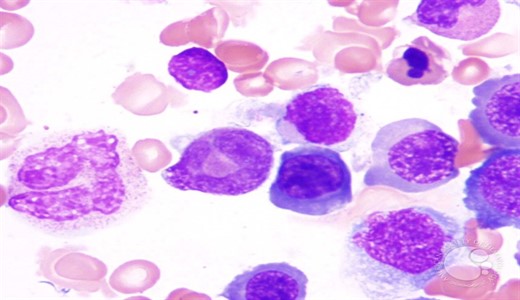
Диагностика мегалобластной анемии основывается на исследованиях костного мозга.
Для лечения мегалобластной анемии вводят подкожно витамин В12 в течение 4-6 недель ежедневно, а после нормализации гистограммы – 1 раз в неделю на протяжении 2-3 мес., затем 2 раза в мес. на протяжении полугода. Параллельно по показаниям назначается прием фолиевой кислоты.
Гемолитическая анемия вызвана чрезмерно быстрым разрушением эритроцитов, для нее характерно повышенное содержание свободного гемоглобина, билирубина, гемосидерина. Выделяют наследственную и приобретенную форму.
Симптомы и лечение
Гемолитическая анемия характеризуется в первую очередь анемическим синдромом (комплексом симптомов):
- быстрая утомляемость
- сонливость
- шум в ушах
- одышка
- бледность слизистых оболочек
Другие проявления:
- желтуха,
- увеличение селезенки,
- болезненность в правом подреберье
У некоторых пациентов отмечаются дефекты лицевого скелета
Лечение наследственной формы зависит от типа анемии и определяется результатами исследований. При наличии тяжелых гемолитических кризов может быть показана операция по удалению селезенки.
Апластическая анемия характеризуется понижением уровня тромбоцитов, эритроцитов и лейкоцитов, а также клеток костного мозга.
Причиной апластической анемии часто является воздействие химических веществ (бензола) или препаратов (левомицетин, сульфаниламиды).
Симптомы и лечение
Помимо снижения количества форменных элементов крови, при апластической анемии наблюдаются следующие симптомы:
- Анемический синдром (комплекс симптомов): быстрая утомляемость, сонливость, шум в ушах, одышка, бледность слизистых оболочек.
- Нередки инфекционные осложнения
Для лечения апластической анемии больные направляются в гематологическое отделение.
Проводится терапия анаболическими гормонами (ретаболил, неробол), а также глюкокортикоидами (преднизолон). В комплексе назначаются витамины.
В крайних случаях при длительном отсутствии эффекта от лечения показана операция по удалению селезенки.
Источник: diagnos.ru
5. Рефрактерность железодефицитной анемии обусловлена неадекватностью назначаемой терапии.
Критерии эффективности лечения на 1 этапе
1.Клиническое улучшение (уменьшение мышечной слабости в результате активации дыхательных ферментов) может наступить к
5-6 дню;
2.Повышение уровня ретикулоцитов чаше наблюдается на 8-12
день;
3.Нарастание уровня гемоглобина у многих больных начинается
через 3-3,5 недели терапии;
4.Эффективность лечения считается достаточно высокой, если концентрация гемоглобина еженедельно возрастает в среднем на 5 г/л;
5.Нормализация уровня гемоглобина происходит примерно через 1,5 месяца;
6.Контроль содержания гемоглобина необходимо проводить на фоне лечения каждые 10 дней;
7.Исследование железа сыворотки крови ежемесячно (после 7-10 дневного перерыва в приеме препаратов железа).
Вслучае замедленного наступления положительного эффекта:
1.Добавить к терапии антиоксиданты, например, витамин Е в дозе от 100 до 300 мг в сутки;
2.Для улучшения белкового метаболизма подключить так называемую белково-синтетическую терапию (оротат калия, витамин
В6); 3. Для лучшего усвоения препараты железа не следует совмещать
с приемом пищи: их лучше принимать за час до еды или через 2 часа после еды. Если возникают диспепсические явления, то можно уменьшить дозу или сменить препарат;
4. Целесообразно сочетать прием препаратов железа с аскорбиновой кислотой, которая улучшает его всасывание. Аскорбиновая кислота включается в состав некоторых препаратов железа; в других случаях ее можно принимать отдельно в таблетках (по 0,1 три раза в день), лучше совмещая с приемом препаратов железа).
Таблица 12. Факторы, влияющие на всасывание железа.
Усиливают | всасывание | Тормозят | всасывание | ||||
железа | железа | ||||||
1. | Аскорбиновая кислота; | 1. | Растительные волокна, отруби; | ||||
2. | Органические | кислоты | 2. | Таннины: не следует употреблять | |||
(лимонная, яблочная). Усвоение | много крепкого чая; комплексирование | ||||||
железа | из | хлеба, | овощей | таннинов с ионами железа уменьшает их | |||
усиливается | при | добавлении | всасывание на 50%; | ||||
цитрусовых (полезно пить за едой | 3. | Жиры (следует ограничить до 70- | |||||
апельсиновый сок); | 80 г/сутки); | ||||||
3. | Животные белки | (мясо и | 4. | Оксалаты и фосфаты; | |||
рыба). | 5. | Соли кальция, молоко. | |||||
ЖДА у беременных является самым частым патогенетическим вариантом анемий, возникающих во время беременности. Чаще всего ЖДА диагностируется во II – III триместре и требует коррекции. Целесообразно назначать препараты, содержащие аскорбиновую кислоту (ферроплекс, сорбифер дурулес и др.). Содержание аскорбиновой кислоты должно превышать в 2-5 раз количество железа в препарате. С учетом этого оптимальными препаратами могут быть ферроплекс и сорбифер дурулес. Суточные дозы двухвалентного железа у беременных с нетяжелыми формами ЖДА могут не превышать 50 мг, так как при более высоких дозах вероятно возникновение различных диспептических расстройств, к которым и без того склонны беременные. Комбинации препаратов железа (ПЖ) витамином В12 и фолиевой кислотой, а также ПЖ, содержащих фолиевую кислоту (фефол, ирровит, мальтоферфол), не оправданы,
так как фолиеводефицитная анемия у беременных возникает редко и имеет специфические клинико-лабораторные признаки.
Парентеральный путь введения ПЖ у большинства беременных без специальных показаний следует считать нецелесообразным. Лечение ПЖ при верификации ЖДА у беременных должно проводиться до конца беременности. Это имеет принципиально важное значение не только для коррекции анемии у беременной, но главным образом, для профилактики дефицита железа у плода.
По рекомендации ВОЗ все беременные на протяжении II-III триместров беременности и в первые 6 месяцев лактации должны получать препараты железа в профилактической дозе (см. табл. 9).
Лечение ЖДА легкой степени проводится в женской консультации, средней и тяжелой степени – в стационаре (совместно с терапевтом, в случае необходимости – с гематологом!). В этом случае возникает необходимость тщательного обследования, углубленного анализа полученных данных, проведения комплексной терапии с динамичным контролем показателей со стороны матери и плода, подготовки беременной к родоразрешению.
Принципы подхода к подготовке и ведению родов.
Составление плана ведения родов с учетом:
•Полного клинического диагноза;
•Пренатальных факторов риска;
•Показателей гемодинамики беременной (ОЦК, МОК, СИ, ОПСС);
•Прогноза акушерских осложнений для матери и плода;
•Допустимой кровопотери в родах (расчет провести с сопоставлением величины ОЦК – до 5% ОЦК).
Iпериод:
•Проведение клинико-лабораторного контроля;
•Оценка гемодинамики плода;
•Лечение ФПН (по общим принципам).
IIпериод:
•Ведение с капельницей;
•Профилактика кровотечения в конце потужного периода (в/в введение утеротоника – окситоцин 5 ЕД).
IIIпериод:
•Тщательный контроль за признаками отделения последа и его выделением;
•При ЖДА средней и тяжелой степени ведение в присутствии анестезиолога;
•Точный учет кровопотери.
Ранний послеродовый период:
• Контроль за состоянием родильницы в условиях родблока в течение 4 часов (состояние матки, гемодинамики у матери).
Послеродовый период:
•Профилактика ГСИ ( антибиотикотерапия);
•Лечение гипогалактии при ее установлении;
•Продолжение лечения ЖДА;
•Осмотр терапевтом;
•Согласованная выписка из роддома (терапевт, неонатолог) с соответствующими рекомендациями по реабилитации и контрацепции.
Особого внимания заслуживают родильницы с ЖДА, родоразрешенные оперативным путем – кесаревым сечением. Снижение иммунологической компетенции и угнетение иммунитета создают высокий риск гнойно-септических осложнений в послеродовом, послеоперационном периодах в этой группе женщин. С целью снижения послеоперационных осложнений, по мнению
Ахматовой (1996), целесообразно вводить Т-активин 100 мкг в/м сразу после операции и затем продолжать его введение в течение 5 суток.
Реабилитация женщин с ЖДА после родов
•Наблюдение после родов у терапевта в течение ½ года (1 раз в месяц);
•Контроль общего анализа крови (1 раз в неделю в стационаре, 1 раз в месяц амбулаторно при сохраняющейся анемии), железа сыворотки (ежемесячно при снижении показателей);
•Консультация гематолога — по показаниям (недостаточная эффективность лечения);
•Через ½ года – наблюдение в соответствии с группой здоровья;
•Прием железосодержащих препаратов в течение всего периода лактации (поддерживающие дозы при анемии, профилактические – при ее отсутствии – Hb 120 г/л и выше).
ГИПЕРХРОМНЫЕ МАКРОЦИТАРНЫЕ АНЕМИИ БЕРЕМЕННЫХ
Причиной гиперхромной анемии беременных является сочетанная недостаточность важнейших факторов кроветворения –
фолиевой кислоты и витамина В12
Известно, что в период беременности и лактации потребность женщины в витамине В12 и фолиевой кислоте повышается в несколько раз, достигая 5-10 γ в день (вместо 2-3 γ в день в обычных условиях) для витамина В12 и 5 мг (вместо 2 мг) для фолиевой кислоты. Исследования многочисленных авторов показали, что в течение беременности содержание витамина В12 прогрессивно снижается, сохраняясь, однако, в пределах нормальных колебаний. Высокая проходимость витамина В12, и фолиевой кислоты через плацентарный
барьер обеспечивает плод достаточным количеством витаминов кроветворения.
Согласно исследованиям Rachmilevitz и Izak, содержание витамина В12, фолиевой и фолиновой кислот в крови пупочной вены новорожденного соответственно в 2-4-8 раз выше, чем в материнской крови. Подобные соотношения, обнаруженные у рожениц без анемии,
естественно, создают благоприятную предпосылку для развития анемии беременных при соответствующей экзогенной (алиментарной) недостаточности. Это лишний раз подтверждает положение, что беременность – физиологический процесс, подчас протекающий на грани допустимых физиологических норм.
Дефицит витамина В12 или фолиевой кислоты, развивающийся при беременности, алкоголизме, других состояниях (табл.13), приводит к нарушению синтеза ДНК в костномозговых клетках и образованию больших по размеру эритроидных клеток в костном мозге с нежной структурой ядра и асинхронной дифференциацией ядра и цитоплазмы, т.е. к мегалобластическому кроветворению, имеющему место только в эмбриональном периоде.
Таблица 14. Основные заболевания и синдромы, приводящие к развитию В12- дефицитной или фолиеводефицитной анемии
Основные заболевания и | Наиболее информативные дополнительные |
патологические процессы | методы исследования |
Атрофический гастрит | Гастроскопия, неврологическое обследование, |
проба Шиллинга (исследование всасывания | |
витамина В12) | |
Рак желудка | Рентгенологическое и гастроскопическое |
исследование, биопсия | |
Гастрэктомия, синдром | Анамнез, рентгенологическое исследование |
«слепой петли», дивертикулез | кишечника, колоноскопия |
толстого кишечника | |
Хронические энтериты (типа | Исследование нейтрального жира в кале |
спру) | |
Инвазия широким лентецом | Гельминтологическое обследование |
Хронические гепатиты, | Функциональные исследования печени, |
циррозы печени | биопсия |
Хронический алкоголизм, | Анамнез, исследование концентрации |
острые алкогольные | витамина В12 и фолиевой кислоты |
«эксцессы» |
Прием некоторых | Анамнез |
медикаментов | |
(противосудорожные, | |
триметорим, метотрексат) | |
Беременность у больных | Анамнез, исследование концентрации |
алкоголизмом, | фолиевой кислоты |
гемолитическими анемиями | |
Низкое содержание а рационе, | Анамнез, исследование концентрации |
вегетарианство | витамина В12 и фолиевой кислоты |
Витамин В12 содержится в пище животного происхождения: печени, почках, мясе, молоке и практически не разрушается при термической обработке продуктов, в отличие от фолиевой кислоты. Запасы его в депо организма велики, их хватает на 3-5 лет, поэтому у беременных мегалобластная анемия, связанная с дефицитом цианкобаламина встречается редко, только при глистной инвазии, у
больных хроническим энтеритом, перенесших резекцию тонкой кишки или тотальное удаление желудка (при резекции 2/3 его внутренний фактор сохраняется).
Значительно чаще у беременных мегалобластная анемия является следствием дефицита фолатов. Фолиевая кислота содержится преимущественно в растительной пище и усваивается при еде только сырых овощей и фруктов, поскольку разрушается при кипячении. Имеется значительное количество фолиевой кислоты также в печени и молоке. Суточная потребность в фолиевой кислоте у небеременных ограничивается 50-100 мкг. У беременных она увеличена до 400 мг, у лактирующих женщин – 300мг (ВОЗ, 1971). Запасы фолиевой кислоты в организме невелики (5-12мг), их хватает при таком расходе на 3 месяца (при отсутствии поступления).
Наиболее серьезным фактором, приводящим к развитию фолиеводефицитной анемии у беременных, является недостаточное поступление с пищей фолиевой кислоты, несмотря на то, что биосинтез в кишечнике может восполнить 50% всей потребности в ней. Синтез фолиевой кислоты в кишечнике повышается при приеме растительной пищи.
Дефицит фолиевой кислоты может развиться при еде только вареных овощей, хроническом энтерите (болезнь Крона), алкоголизме (нарушается всасывание), использовании противосудорожных, снотворных средств, при наследственной гемолитической анемии, талассемии (резко активирован эритропоэз), при частых беременностях, многоплодии, длительном приеме гормональных контрацептивов. Скрытый дефицит фолиевой кислоты имеется у 4- 33% беременных, однако, мегалобластная фолиеводефицитная анемия составляет всего 1% всех анемий беременных.
Мегалобластная фолиеводефицитная анемия чаще всего развивается в III триместре беременности, нередко перед родами и в первую неделю послеродового периода. Анемия редко бывает выраженной (гемоглобин в пределах 80-100 г/л) и не поддается лечению препаратами железа.
Дефицит фолиевой кислоты у беременной не только приводит к развитию мегалобластной анемии, но и сопровождается осложнениями беременности.
Осложнения беременности при фолиеводефицитной анемии:
•Самопроизвольные выкидыши;
•Аномалии развития плода;
•Гестоз;
•Преждевременные роды;
•Патология плаценты (ПОНРП).
Как правило, после родов анемия проходит, но возможно повторение ее при новой беременности, если дефицит, возникший во время беременности и лактации, не был восполнен. Анемия у новорожденных отсутствует, но дефицит фолиевой кислоты приводит к развитию пороков нервной системы у плода.
Общие клинические признаки В12- и фолиеводефицитной анемий неспецифичны: слабость, утомляемость, сердцебиения,
одышка при движении, бледность кожи и слизистых, субиктеричность склер, у некоторых больных может быть субфебрилитет. При дефиците витамина В12 у части больных появляются признаки глоссита, малиновый (лаковый) язык, симптомы поражения нервной системы – фуникулярный миелоз (парестезии, полиневриты, расстройства чувствительности и др.). При дефиците фолиевой кислоты глоссита и фуникулярного миелоза не бывает, но может быть жжение языка, геморрагический диатез на коже и слизистых, у 1/3 больных увеличена селезенка.
Фуникулярный миелоз развивается только при повторных рецидивах анемии, в случае сохранения беременности состояние больной прогрессивно ухудшается, анемия и сопутствующая гемолитическая жел?


