Мазок при гемолитической анемии
приобретенные
| Токсическая гемолитические яды, соединения мышьяка, свинца; возбудители инфекций: гемолитический стрептококк, малярийный плазмодий) | Иммунная (перелива-ние несов-местимой крови; Rh-несов-местимость крови матери и плода | Механическая (механическое повреждение эритроцитов при протезировании сосудов и клапанов сердца | Приобретенная (соматические мутации при образовании аутоантител против собственных эритроцитов под влиянием вирусов и лекарств с образованием патологических популяций эритроцитов с нарушенной мембраной |
Наследственная гемолитическая анемия— наследственный микросфероцитоз или болезнь Минковского-Шоффара. Неполноценность эритроцитов при болезни Минковского-Шоффара обусловлена генуинной недостаточностью синтеза АТФ, необходимого для поддержания двояковогнутой формы эритроцитов. При снижении содержания АТФ ниже 10 % от нормы эритроциты теряют ионы калия, в них поступает избыточное количество ионов Nа+ и воды, эритроциты изменяют свою форму и превращаются в сфероциты. Кроме того, понижается их осмотическая резистентность, что связано с уменьшением содержания в мембране актомиозиноподобного белка, падением количества фосфолипидов и холестерина. Эритроциты живут 2-3 недели. Селезенка увеличена у всех больных, а печень — у половины пациентов.
Картина крови при наследственных гемолитических анемиях. Отмечается усиленная регенерация эритроцитарного ростка. При частых гемолитических кризисах может быть регенераторная анемия. В мазке крови, наряду с регенеративными формами (высокий ретикулоцитоз — до 50-60 %, полихроматофилия, ядерные формы эритроцитов), находится дегенеративно измененные эритроциты малого размера -< 6 мкм (например, микросфероциты при болезни Минковского-Шоффара) или овалоциты. Костный мозг в связи с ускоренным созреванием — красный. Патогенетическая терапия — спленэктомия.
Приобретенная изоиммунная гемолитическая анемияразвивается при несовместимости крови матери и плода по резус-фактору, системе АВО и аутоиммунных процессах при наличии антител к собственным эритроцитам.
Выделяют три клинические формы:
а) врожденная анемия новорожденных — анемическая форма,
б) желтуха новорожденных — желтушная форма,
в) врожденная водянка — отечная форма.
Развитие той или иной формы гемолитической болезни зависит от типа и титра антител. Тяжелые формы (отечная и желтушная) зависят от титра неполных антител, а анемическая — от агглютинирующих (полных) антител. Резус-конфликт наблюдается у 2-3 на 1000 новорожденных, а по системе АВО у 5-6 на 1000.
Патогенез. При первой беременности возможна иммунизация матери, но эта беременность обычно протекает безопасно. Последующие беременности протекают под угрозой вторичного иммунного ответа, когда появляются иммуноглобулины IgG, более мощные, более реактивные. Они легко проникают через плаценту в кровь плода и разрушают его эритроциты. Картина крови нестабильна. Очень много биллирубина. Повреждаются ядра нервных клеток головного мозга.
Отечная формахарактеризуется общими выраженными отеками, кожа плода бледная, полупрозрачная, в полостях тела — транссудат. Сердце, печень, селезенка значительно увеличены, почки полнокровны. Мягкая мозговая оболочка и ткань мозга отечны и полнокровны.
При анемической формевыражены общая бледность покровов и малокровие внутренних органов. В печени и селезенке — умеренный эритробластоз. Изменения головного мозга менее выражены, чем при отечной форме.
Желтушная формахарактеризуется желтухой покровов, подкожно-жирового слоя и интимы крупных сосудов. Количество непрямого биллирубина в сыворотке крови достигает 20-40 мг %. Ядра головного мозга прокрашены в охряно-желтый цвет. Тяжесть поражения усугубляется гипоксией из-за повреждений мелких сосудов.
Аналогично, но менее выраженно, протекает гемолитическая желтуха при несовместимости групп крови плода и матери.
Картина крови при приобретенных гемолитических анемиях. Приобретенная гемолитическая анемия может быть по типу кроветворения нормобластической, по регенераторной способности костного мозга — регенераторной, по цветовому показателю — нормо- или гиперхромной.
Степень уменьшения количества эритроцитов и гемоглобина зависит от интенсивности гемолиза. В мазке крови обнаруживают клетки физиологической регенерации и дегенеративно измененные эритроциты (пойкилоцитоз, анизоцитоз). Появление большого количества эритробластов и нормобластов характерно для гемолитической болезни новорожденных. Профилактика — обменное переливание крови отца или введение матери антирезусных антител.
Аутоиммунные гемолитические анемиивозникают при изменении антигенной структуры мембраны эритроцитов при переохлаждении, ожогах, инфекциях и действии лекарственных препаратов. В патогенезе главным является разрушение эритроцитов, образование аутоантител, стимуляция иммунного ответа и образуется порочный круг (самая опасная анемия). Лечение этого процесса — подавление иммунного ответа гормонами и иммунодепрессантами.
Патогенез и гематологическая характеристика. Гемолиз эритроцитов происходит внутри сосудов с образованием непрямого биллирубина. Развивается желтуха. Цветовой показатель может быть в норме или повышен. Размер эритроцитов — нормоциты и умеренный макроцитоз, пойкилоцитоз. Повышена регенерация эритроцитов, гипер- или нормохромия, повышена регенерация эритроцитов.
Анемии вследствие нарушения кровообразования. Витамин В12- и фолиеводефицитные анемии- это анемии, связанные с нарушением синтеза нуклеиновых кислот и заменой нормобластического типа кроветворения мегалобластическим из-за недостатка в организме витамина В12 и фолиевой кислоты.
В патогенезевитаминВ12-и-фолиеводефицитной анемии различают 3 основные ветви:
а) нарушение костномозгового кроветворения (что ведет к гипоксии);
б) нарушение миелинизации нервных волокон (нарушения чувствительности от парестезий до синдрома демиелинизации);
в) желудочно-кишечные (нарушение образования сосочков языка — глоссит, патология пристеночного пищеварения).
Дефицит витамина В12 и фолиевой кислоты, участвующих в образовании тимина, входящего в состав ДНК, снижает скорость ее образования. Нарушение клеточного деления приводит к формированию крупных клеток крови: мегалоцитов, мегалобластов, гигантских мегакариоцитов. Созревание мегалобластов до мегалоцитов сопровождается нарушением энуклеации — об этом свидетельствуют появление в мегалоцитах телец Жолли (остатки ядра) и колец Кебота (остатки ядерной оболочки). Наличие большого количества мегалобластов и мегалоцитов, насыщенных гемоглобином, обуславливает гиперхромию (ЦП>1,5).
Картина крови. Витамин В12-и-фолиеводефицитная анемия — это анемия мегалобластическая, гиперхромная, диспластическая, макроцитарная. В мазке крови появляются мегалобласты — клетки патологической регенерации костного мозга и мегалоциты (крупные клетки с базофильной, полихроматофильной или оксифильной цитоплазмой, для которых характерна ранняя гемоглобинизация). В крови встречается много дегенеративно измененных эритроцитов: пойкилоцитоз, анизоцитоз с микроцитозом, гипохромные эритроциты, мегалоциты с патологическими включениями. Уменьшается количество клеток физиологической регенерации (ретикулоциты, полихроматофилы), т.к. в костном мозге наблюдается раздражение эритроцитарного ростка с преобладанием мегалобластического типа кроветворения над нормобластическим. Наблюдается тромбоцитопения и лейкоцитопения с атипическими клетками.
Железодефицитная анемия (сидеропеническая) — это анемия, вызванная недостатком железа в организме в результате нарушения баланса между его поступлением, потреблением и потерей. Это самый распространенный вид анемии (80-90 % всех анемий). Недостаток железа в организме проявляется исчезновением гемосидерина в клетках печени и селезенки, снижением количества сидеробластов и сидероцитов в костном мозге. В крови уменьшается содержание сывороточного железа и степень насыщения им трансферрина (белка-переносчика железа), что ведет к снижению транспорта железа в костный мозг. Нарушается включение железа в эритроцитарные клетки, при этом снижается синтез гема и глобина, уменьшается активность некоторых ферментов в эритроцитах, что вызывает повышение их чувствительности к окислителям (т.к. неполноценность ферментативных процессов ведет к неустойчивости клеточных мембран), эритроциты подвергаются гемолизу под действием окислителей и продолжительность жизни эритроцитов уменьшается.
Картина крови. Железодефицитная анемия — это нормобластическая, гипохромная анемия (из-за недостаточной гемоглобинизации). В мазке крови наблюдается анизоцитоз (микроцитоз), пойкилоцитоз, шизоцитоз — обломки эритроцитов. Количество ретикулоцитов зависит от регенерирующей способности костного мозга (анемия может быть сначала регенераторной, а затем гипорегенераторной).
Железорефрактерная анемия —(рефрактерный — невосприимчивый)- сидероахрестическая, сидеробластическая, железонасыщенная анемия — обширная группа анемических состояний с высоким содержанием сывороточного железа, костномозговым сидеробластозом (отложение органических и неорганических соединений железа) и рефрактерностью к лечению железом. Анемии могут быть наследственными и приобретенными.
Этиология и патогенез связаны с нарушением активности ферментных систем, участвующих в биосинтезе гема. Наследственные анемии встречаются почти исключительно у мальчиков и молодых мужчин, приобретенные первичные формы чаще у пожилых лиц обоего пола, а вторичные — в любом возрасте.
Картина крови: выраженная анемия (возможно снижение гемоглобина до 3 г%, эритроцитов до 1 млн в микролитре). Процент ретикулоцитов в пределах нормы. Величина эритроцитов в норме или несколько завышена за счет макроцитов. Нередко отмечается клеточный диморфизм с наличием двух популяций эритроцитов: гипохромно-микроцитарной и нормохромно-макроцитарной. Лечение и прогноз зависит от формы анемии.

Гемолитическая анемия – патология эритроцитов, отличительным признаком которой является ускоренное разрушение красных кровяных телец с высвобождением повышенного количества непрямого билирубина. Для данной группы заболеваний типично сочетание анемического синдрома, желтухи и увеличения размеров селезенки. В процессе диагностики исследуется общий анализ крови, уровень билирубина, анализ кала и мочи, УЗИ органов брюшной полости; проводится биопсия костного мозга, иммунологические исследования. В качестве методов лечения используется медикаментозная, гемотрансфузионная терапия; при гиперспленизме показана спленэктомия.
Общие сведения
Гемолитическая анемия (ГА) — малокровие, обусловленное нарушением жизненного цикла эритроцитов, а именно преобладанием процессов их разрушения (эритроцитолиза) над образованием и созреванием (эритропоэзом). Данная группа анемий очень обширна. Их распространенность неодинакова в различных географических широтах и возрастных когортах; в среднем патология встречается у 1% населения. Среди прочих видов анемий на долю гемолитических приходится 11%. Патология характеризуется укорочением жизненного цикла эритроцитов и их распадом (гемолизом) раньше времени (через 14-21 день вместо 100-120 суток в норме). При этом разрушение эритроцитов может происходить непосредственно в сосудистом русле (внутрисосудистый гемолиз) или в селезенке, печени, костном мозге (внесосудистый гемолиз).
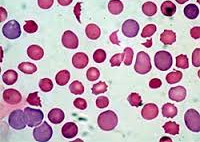
Гемолитическая анемия
Причины
Этиопатогенетическую основу наследственных гемолитических синдромов составляют генетические дефекты мембран эритроцитов, их ферментных систем либо структуры гемоглобина. Данные предпосылки обусловливают морфофункциональную неполноценность эритроцитов и их повышенное разрушение. Гемолиз эритроцитов при приобретенных анемиях наступает под влиянием внутренних факторов или факторов окружающей среды, среди которых:
- Аутоиммунные процессы. Образование антител, агглютинирующих эритроциты, возможно при гемобластозах (остром лейкозе, хроническом лимфолейкозе, лимфогранулематозе), аутоиммунной патологии (СКВ, неспецифическом язвенном колите), инфекционных заболеваниях (инфекционном мононуклеозе, токсоплазмозе, сифилисе, вирусной пневмонии). Развитию иммунных гемолитических анемий могут способствовать посттрансфузионные реакции, профилактическая вакцинация, гемолитическая болезнь плода.
- Токсическое действие на эритроциты. В ряде случаев острому внутрисосудистому гемолизу предшествует отравление мышьяковистыми соединениями, тяжелыми металлами, уксусной кислотой, грибными ядами, алкоголем и др. Вызывать разрушение клеток крови может прием определенных лекарств (противомалярийных препаратов, сульфаниламидов, производных нитрофуранового ряда, анальгетиков).
- Механическое повреждение эритроцитов. Гемолиз эритроцитов может наблюдаться при тяжелых физических нагрузках (длительной ходьбе, беге, лыжном переходе), при ДВС-синдроме, малярии, злокачественной артериальной гипертензии, протезировании клапанов сердца и сосудов, проведении гипербарической оксигенации, сепсисе, обширных ожогах. В этих случаях под действием тех или иных факторов происходит травматизация и разрыв мембран изначально полноценных эритроцитов.

Гемолитическая анемия
Патогенез
Центральным звеном патогенеза ГА является повышенное разрушение эритроцитов в органах ретикулоэндотелиальной системы (селезенке, печени, костном мозге, лимфатических узлах) или непосредственно в сосудистом русле. При аутоиммунном механизме анемии происходит образование антиэритроцитарных АТ (тепловых, холодовых), которые вызывают ферментативный лизис мембраны эритроцитов. Токсические вещества, являясь сильнейшими окислителями, разрушают эритроцит за счет развития метаболических, функциональных и морфологических изменений оболочки и стромы красных кровяных телец. Механические факторы оказывают прямое воздействие на клеточную мембрану. Под влиянием этих механизмов из эритроцитов выходят ионы калия и фосфора, а внутрь поступают ионы натрия. Клетка разбухает, при критическом увеличении ее объема наступает гемолиз. Распад эритроцитов сопровождаются развитием анемического и желтушного синдромов (так называемой «бледной желтухой»). Возможно интенсивное окрашивание кала и мочи, увеличение селезенки и печени.
Классификация
В гематологии гемолитические анемии подразделяются на две большие группы: врожденные (наследственные) и приобретенные. Наследственные ГА включают следующие формы:
- эритроцитарные мембранопатии (микросфероцитоз – болезнь Минковского-Шоффара, овалоцитоз, акантоцитоз) – анемии, обусловлены структурными аномалиями мембран эритроцитов
- ферментопении (энзимопении) – анемии, вызванные дефицитом тех или иных ферментов (глюкозо-6-фосфатдегидрогеназы, пируваткиназы и др.)
- гемоглобинопатии — анемии, связанные с качественными нарушениями структуры гемоглобина или изменением соотношения его нормальных форм (талассемия, серповидно-клеточная анемия).
Приобретенные ГА подразделяются на:
- мембранопатии приобретенные (пароксизмальная ночная гемоглобинурия – б-нь Маркиафавы-Микели, шпороклеточная анемия)
- иммунные (ауто- и изоиммунные) – обусловлены воздействием антител
- токсические – анемии, обусловленные воздействием химических веществ, биологических ядов, бактериальных токсинов
- механические — анемии, вызванные механическим повреждением структуры эритроцитов (тромбоцитопеническая пурпура, маршевая гемоглобинурия)
Симптомы
Наследственные мембранопатии, ферментопении и гемоглобинопатии
Наиболее распространенной формой данной группы анемий является микросфероцитоз, или болезнь Минковского-Шоффара. Наследуется по аутосомно-доминантному типу; обычно прослеживается у нескольких представителей семьи. Дефектность эритроцитов обусловлена дефицитом в мембране актомиозиноподобного белка и липидов, что приводит к изменению формы и диаметра эритроцитов, их массивному и преждевременному гемолизу в селезенке. Манифестация микросфероцитарной ГА возможна в любом возрасте (в младенчестве, юношестве, старости), однако обычно проявления возникают у детей старшего возраста и подростков. Тяжесть заболевания варьирует от субклинического течения до тяжелых форм, характеризующихся часто повторяющимися гемолитическими кризами. В момент криза нарастает температура тела, головокружение, слабость; возникают боли в животе и рвота.
Основным признаком микросфероцитарной гемолитической анемии служит желтуха различной степени интенсивности. Вследствие высокого содержания стеркобилина кал становится интенсивно окрашенным в темно-коричневый цвет. У пациентов с болезнь Минковского-Шоффара наблюдается склонность к образованию камней в желчном пузыре, поэтому часто развиваются признаки обострения калькулезного холецистита, возникают приступы желчной колики, а при закупорке холедоха конкрементом — обтурационная желтуха. При микросфероцитозе во всех случаях увеличена селезенка, а у половины пациентов – еще и печень. Кроме наследственной микросфероцитарной анемии, у детей часто встречаются другие врожденные дисплазии: башенный череп, косоглазие, седловидная деформация носа, аномалии прикуса, готическое нёбо, полидактилия или брадидактилия и пр. Пациенты среднего и пожилого возраста страдают трофическими язвами голени, которые возникают в результате гемолиза эритроцитов в капиллярах конечностей и плохо поддаются лечению.
Энзимопенические анемии связаны с недостатком определенных ферментов эритроцитов (чаще — Г-6-ФД, глутатион-зависимых ферментов, пируваткиназы и др). Гемолитическая анемия может впервые заявлять о себе после перенесенного интеркуррентного заболевания или приема медикаментов (салицилатов, сульфаниламидов, нитрофуранов). Обычно заболевание имеет ровное течение; типична «бледная желтуха», умеренная гепатоспленомегалия, сердечные шумы. В тяжелых случаях развивается ярко выраженная картина гемолитического криза (слабость, рвота, одышка, сердцебиение, коллаптоидное состояние). В связи с внутрисосудистым гемолизом эритроцитов и выделением гемосидерина с мочой последняя приобретает темный (иногда черный) цвет. Особенностям клинического течения гемоглобинопатий — талассемии и серповидно-клеточной анемии посвящены самостоятельные обзоры.
Приобретенные гемолитические анемии
Среди различных приобретенных вариантов чаще других встречаются аутоиммунные анемии. Для них общим пусковым фактором выступает образование антител к антигенам собственных эритроцитов. Гемолиз эритроцитов может носить как внутрисосудистый, так и внутриклеточный характер. Гемолитический криз при аутоиммунной анемии развивается остро и внезапно. Он протекает с лихорадкой, резкой слабостью, головокружением, сердцебиением, одышкой, болями в эпигастрии и пояснице. Иногда острым проявлениям предшествуют предвестники в виде субфебрилитета и артралгий. В период криза стремительно нарастает желтуха, не сопровождающаяся кожным зудом, увеличивается печень и селезенка. При некоторых формах аутоиммунных анемий больные плохо переносят холод; в условиях низких температур у них может развиваться синдром Рейно, крапивница, гемоглобинурия. Вследствие недостаточности кровообращения в мелких сосудах возможны осложнения в виде гангрены пальцев ног и рук.
Токсические анемии протекают с прогрессирующей слабостью, болями в правом подреберье и поясничной области, рвотой, гемоглобинурией, высокой температурой тела. Со 2-3 суток присоединяется желтуха и билирубинемия; на 3-5 сутки возникает печеночная и почечная недостаточность, признаками которых служат гепатомегалия, ферментемия, азотемия, анурия. Отдельные виды приобретенных гемолитических анемий рассмотрены в соответствующих статьях: «Гемоглобинурия» и «Тромбоцитопеническая пурпура», «Гемолитическая болезнь плода».
Осложнения
Каждый вид ГА имеет свои специфические осложнения: например, ЖКБ – при микросфероцитозе, печеночная недостаточность – при токсических формах и т.д. К числу общих осложнений относятся гемолитические кризы, которые могут провоцироваться инфекциями, стрессами, родами у женщин. При остром массивном гемолизе возможно развитие гемолитической комы, характеризующейся коллапсом, спутанным сознанием, олигурией, усилением желтухи. Угрозу жизни больного несут ДВС-синдром, инфаркт селезенки или спонтанный разрыв органа. Неотложной медицинской помощи требуют острая сердечно-сосудистая и почечная недостаточность.
Диагностика
Определение формы ГА на основе анализа причин, симптоматики и объективных данных относится к компетенции гематолога. При первичной беседе выясняется семейный анамнез, частота и тяжесть протекания гемолитических кризов. В процессе осмотра оценивается окраска кожных покровов, склер и видимых слизистых, производится пальпация живота для оценки величины печени и селезенки. Сплено- и гепатомегалия подтверждается при проведении УЗИ печени и селезенки. Лабораторный диагностический комплекс включает:
- Исследование крови. Изменения в гемограмме характеризуются нормо- или гипохромной анемией, лейкопенией, тромбоцитопенией, ретикулоцитозом, ускорением СОЭ. В биохимических пробах крови определяется гипербилирубинемия (увеличение фракции непрямого билирубина), увеличение активности лактатдегидрогеназы. При аутоиммунных анемиях большое диагностическое значение имеет положительная проба Кумбса.
- Анализы мочи и кала. Исследование мочи выявляет протеинурию, уробилинурию, гемосидеринурию, гемоглобинурию. В копрограмме повышено содержание стеркобилина.
- Миелограмму. Для цитологического подтверждения выполняется стернальная пункция. Исследование пунктата костного мозга обнаруживает гиперплазию эритроидного ростка.
В процессе дифференциальной диагностики исключаются гепатиты, цирроз печени, портальная гипертензия, гепатолиенальный синдром, порфирии, гемобластозы. Пациента консультируют гастроэнтеролог, клинический фармаколог, инфекционист и другие специалисты.

Аутоиммунная гемолитическая анемия
Лечение
Различные формы ГА имеют свои особенности и подходы к лечению. При всех вариантах приобретенной гемолитической анемии необходимо позаботиться об устранении влияния гемолизирующих факторов. Во время гемолитических кризов больным необходимы инфузии растворов, плазмы крови; витаминотерапия, по необходимости – гормоно- и антибиотикотерапия. При микросфероцитозе единственно эффективным методом, приводящим к 100 % прекращению гемолиза, является спленэктомия.
При аутоиммунной анемии показана терапия глюкокортикоидными гормонами (преднизолоном), сокращающая или прекращающая гемолиз. В некоторых случаях требуемый эффект достигается назначением иммунодепрессантов (азатиоприна, 6-меркаптопурина, хлорамбуцила), противомалярийных препаратов (хлорохина). При резистентных к медикаментозной терапии формах аутоиммунной анемии выполняется спленэктомия. Лечение гемоглобинурии предполагает переливание отмытых эритроцитов, плазмозаменителей, назначение антикоагулянтов и антиагрегантов. Развитие токсической гемолитической анемии диктует необходимость проведения интенсивной терапии: дезинтоксикации, форсированного диуреза, гемодиализа, по показаниям – введение антидотов.
Прогноз и профилактика
Течение и исход зависят от вида анемии, тяжести протекания кризов, полноты патогенетической терапии. При многих приобретенных вариантах устранение причин и полноценное лечение приводит к полному выздоровлению. Излечения врожденных анемий добиться нельзя, однако возможно достижение длительной ремиссии. При развитии почечной недостаточности и других фатальных осложнений прогноз неблагоприятен. Предупредить развитие ГА позволяет профилактика острых инфекционных заболеваний, интоксикаций, отравлений. Запрещается бесконтрольное самостоятельное использование лекарственных препаратов. Необходимо тщательная подготовка пациентов к гемотрансфузиям, вакцинации с проведением всего комплекса необходимых обследований.


