Левожелудочковая недостаточность и бронхиальная астма
Сердечная астма — острое состояние, включающее приступы удушья. Является результатом острой левожелудочковой недостаточности. Включает несколько звеньев патогенеза, главные из которых — застой крови по малому кругу кровообращения и отек дыхательных путей. Заболевание требует оказания неотложной помощи и госпитализации.
Симптомы болезни у взрослых людей
Клиническую картину сердечной астмы условно делят на три части: предвестники, приступ и остаточные явления. Незадолго до приступа пациент предъявляет жалобы на периодическое возникновение одышки вне зависимости от физической нагрузки, кашель, субъективное ощущение нехватки воздуха.
Как проявляется приступ
Все начинается в ночное время суток с резкого удушья, из-за чего человек просыпается и начинает часто дышать. Для облегчения своего состояния пациенты стремятся опустить ноги на пол, сесть, опереться руками на кровать. Такое вынужденное положение называют ортопноэ.
Помимо пароксизмальной ночной одышки, симптоматика включает:
· непродуктивный (сухой) кашель;
· снижение температуры кожного покрова;
· чрезмерную потливость;
· увеличение частоты сердечных сокращений;
· цианоз — изменение цвета кожи на синий оттенок;
· набухание шейных вен.
В момент приступа возникает психомоторное возбуждение, страх смерти, больной не способен четко излагать мысли и еле говорит. В ходе осмотра выявляется повышение диастолического артериального давления, хрипы в нижних отделах легких.
Длительность приступа сердечной астмы варьирует от нескольких минут до нескольких часов. При отсутствии адекватной терапии присоединяется выделение пенистой мокроты с примесями крови, происходит нарастание дыхательной недостаточности.
Как чувствует себя человек в остальное время
Так как сердечная астма формируется на фоне уже имеющегося заболевания сердечно-сосудистой системы, вне приступа пациент в той или иной степени все равно предъявляет определенные жалобы.
При гипертонической болезни клиника включает:
· головные боли в височной, затылочной областях;
· периодические головокружения;
· слабость;
· снижение трудоспособности;
· тошноту.
Прием нестероидных противовоспалительных препаратов болевой синдром не устраняет, состояние улучшается самостоятельно или после употребления гипотензивных средств.
Признаки хронической сердечной недостаточности схожи с симптомами, наблюдаемыми при сердечной астме, но менее выражены и требуют поддерживающей терапии:
· одышка;
· уменьшение толерантности к физическим нагрузкам (невозможность подняться по лестнице на определенный этаж);
· отек нижних конечностей;
· ощущение сердцебиения;
· слабость;
· головокружение на фоне гипоксии тканей.
Некоторые состояния, например пороки сердца, очень долго не дают о себе знать и только через несколько месяцев или лет после формирования массы осложнений дают определенную симптоматику, в том числе приступы сердечной астмы.
Причины
Сердечная астма не является самостоятельной патологией и формируется в качестве осложнения определенного заболевания. К перечню подобных состояний относятся:
1. Хроническая сердечная недостаточность. Синдром характеризуется снижением сердечного выброса из-за нарушения структуры или функциональной активности органа.
2. Инфаркт миокарда — некроз ткани на фоне резкой гипоксии. Причиной становится закупорка питающих коронарных артерий атеросклеротической бляшкой или тромбом.
3. Гипертонический криз. Представляет собой резкий подъем артериального давления, относится к неотложным состояниям.
4. Постинфарктный кардиосклероз. Развитие рубца на месте умершего участка ткани приводит к снижению сократимости миокарда.
5. Миокардит — воспаление ткани сердца по причине проникновения инфекции или формирования аутоиммунного процесса.
6. Пороки сердца. Включает по большей части стеноз (сужение, сращение) митрального или аортального клапана, что резко влияет на гемодинамику.
7. Аритмия — нарушение сердечных сокращений. В процесс могут быть вовлечены как предсердия, так и желудочки.
8. Тампонада сердца — сдавливание органа жидкостью, скопившейся в перикардиальной полости.
Специалисты в качестве причин сердечной астмы называют сепсис, пневмонию, бронхиальную астму, гломерулонефрит, инсульты. Отдельно выносят факторы риска, которые сами по себе не вызывают приступы, но увеличивают риск их появления:
· стресс;
· чрезмерная физическая активность;
· беременность;
· ятрогения (медицинские манипуляции);
· использование определенных групп лекарственных препаратов (прием неправильных доз гликозидов);
· переполнение органов пищеварительного тракта;
· возраст более 60 лет.
Патогенез сердечной астмы начинается со снижения сократимости миокарда левого желудочка. Из-за невозможности совершить адекватный выброс крови растет давление в сосудах малого круга кровообращения, жидкая составляющая выходит в окружающие ткани, возникает отек. В это время клетки, ткани, органы страдают от гипоксии, активизируется дыхательный центр. Головной мозг дает сигнал увеличить частоту дыхательных движений, из-за чего развивается одышка, удушье.
Дифференциальная диагностика и отличительные признаки от бронхиальной астмы
Проведение дифференциальной диагностики бронхиальной и сердечной астмы крайне необходимо, так как схемы лечения и оказания неотложной медицинской помощи принципиально отличаются. Характерные черты каждого заболевания подробно описаны ниже.
Таблица 1. Отличительные признаки бронхиальной и сердечной астмы
Практически каждый врач знает, чем отличается сердечная астма от бронхиальной, поэтому в приемном отделении или амбулатории дифференциальную диагностику проводят за несколько минут.
Лечение
Схема терапии зависит от множества факторов: состояния пациента, этиологии, наличия непереносимости лекарственных средств, возраста больного. Как лечить сердечную астму, определяет исключительно врач после сбора жалоб, анамнеза и проведения диагностики.
Неотложная помощь
Для того чтобы разгрузить малый круг кровообращения доктора советуют придать пострадавшему сидячее положение с полностью опущенными ногами и вызвать бригаду СМП. При возможности дать диуретик, например Фуросемид в дозировке 40-240 мг.
В машине скорой помощи или в стационаре для снижения притока венозной крови к сердечной мышце, увеличения просвета сосудов, устранения болевого синдрома, сопровождающего инфаркт миокарда, применяется парентерально Морфин (5-10 мг) или Фентанил (0,05-0,1 мг).
Неотложная помощь при приступе сердечной астмы подразумевает использование Нитроглицерина. Одну таблетку медикамента надо положить под язык, при необходимости через 5 минут принять еще одну.
При выраженном снижении артериального давления и постепенно формирующемся отеке легких для лечения сердечной астмы у взрослых вводят допамин 100 мг внутривенно капельно со скоростью восемь или десять капель в минуту до того момента, пока цифры не достигнут минимально допустимых значений.
Как лечить
После того как приступ был купирован, определяется дальнейшая тактика терапии. В больнице проводится полноценное изучение функциональной активности сердечной мышцы, состояния сосудов, определяются сопутствующие заболевания. Здесь же решается вопрос о дальнейшем приеме лекарственных средств или отправлении человека на операцию.
Хирургическое вмешательство требуется в том случае, если определяется закупорка коронарных артерий, выраженный стеноз митрального или аортального клапана, аневризма желудочка или аорты. Все манипуляции проводятся в кардиологических центрах. Выполняется стентирование сосудов, протезирование клапанов, шунтирование.
Препараты
Симптомы и лечение астмы сердца тесно связаны между собой, так как именно с учетом клиники подбирается комплекс медикаментов. Список наиболее популярных и востребованных групп лекарственных средств выглядит следующим образом:
Таблица 2. Лечение препаратами сердечной астмы и патологий, ассоциированных с ней.
ВАЖНО! Дозировку, длительность терапии определяет исключительно врач – кардиолог, кардиохирург, ревматолог или терапевт.
Народные средства
В источниках авторы предлагают дополнить лечение сердечной астмы народными средствами. Некоторые утверждают, что листья земляники, лимон, чеснок избавляют от удушья, а шиповник, крапива, мед восстанавливают работу сердца.
Все подобные заявления не подкрепляются результатами клинических испытаний. Большая часть рецептов придумана, улучшение самочувствия, если таковое имеется, напоминает эффект плацебо.
Вероятность ухудшений состояния пациента растет, особенно если он не пьет выписанные ему препараты.
Заключение
1. Сердечная астма — неотложное состояние, требующее немедленного введения определенных препаратов и дальнейшее наблюдение со стороны медицинского персонала.
2. Синдром чаще всего становится осложнением длительно развивающегося заболевания сердечно-сосудистой системы.
3. Сердечная и бронхиальная астма отличаются друг от друга по симптоматике, этиологии и данным лабораторно-инструментального обследования.
4. Лечение сердечной астмы народными средствами невозможно. Игнорирование врачебных рекомендаций может привести к летальному исходу.
Если Вам понравилась статья пожалуйста поставьте Лайк и подпишитесь на канал, чтобы не пропустить новый материал!
Информация, размещенная на канале Дзен, носит ознакомительный характер. Обязательно проконсультируйтесь со специалистом.
1. Определения.Сердечная астма
(СА) – острая декомпенсированная
сердечная недостаточность (впервые
возникшая или декомпенсация хронической)
– мало выраженные симптомы ОСН, не
соответствующие критериям отека легких,
КШ или гипертонического криза. Отек
легких (ОЛ) – тяжелый респираторный
дистресс с влажными хрипами в легких,
орто-пноэ и, как правило, насыщением
артериальной крови кислородом менее
90% до начала лечения.
а) болезни легких – БА, тяжелая пневмония,
пневмоторакс, опухоль бронха, инородное
тело трахеи и бронха;
б) болезни гортани и трахеи – ларингоспазм,
экспираторный стеноз трахеи, отек
Квинке;
г) некардиогенный ОЛ – сепсис, опухоль,
ОНМК, травма ГМ и др.
Овладевать
практическими умениями диагностики
СА и ОЛ наиболее рационально по схеме
последовательности действий,
представленной в табл. 10. Достаточность
полученных результатов, правильность
их оценки и интерпретации на каждом
этапе действия Вы сможете проверить
самостоятельно, обратившись к
соответствующим пунктам графы «Критерии
для самоконтроля».
Этапы
действия
Средства
действия
(ориентировочные
признаки)
Критерии
для самоконтроля
(диагностические
признаки)
1.
Оцените общее
состояние больного.
Визуальные(осмотр).
Установите:
—
тяжесть состояния больного;
— его положение и поведение;
— состояние сознания.
— цвет, влажность и температуру кожных
покровов;
— характер дыхания;
— наличие и характер кашля;
—
состояние наружных яремных вен.
ПодсчитайтеЧДД.
Наиболее
вероятны средняя степень тяжести или
тяжелое состояние.
Ортопноэ,
тревога и страх смерти;
Спутанность
сознания; сопор, переходящий в кому.
Типичны
холодная влажная кожа бледно-серого
цвета, акроцианоз;
—
шумное, клокочущее дыхание с участием
вспомогательной мускулатуры;
—
кашель «сухой» при СА или с пенистой
мокротой белого или розового цвета
при ОЛ.
набухание
наружных яремных вен, сохраняющееся
в положении сидя.
Характерно
тахипноэ.
СА и
ОЛ – потенциально опасные для жизни
состояния, что требует четкого
формулирования вопросов и быстрогоанализа полученных сведений.
Воспользуйтесь информацией из
медицинской документации пациента
(амбулаторная карта, выписки из
историй болезни), а при его госпитализации
– информацией, полученной от врача
СМП.
2. Жалобы
больного и анамнез заболевания.
Вербальные(опрос).
Уточнитехарактер одышки.
Выясните:
— были ли ранее диагностированы
заболевания сердечно-сосудистой и
других систем, которые могли привести
к ХСН;
— при наличии заболеваний
сердечно-сосудистой системы и
компенсированной ХСН предположите
возможные факторы, способствовавшие
ее декомпенсации;
— при отсутствии
предшествующей патологии
сердечно-сосудистой системы –
симптомы, время и условия возникновения
возможного острого заболевания, как
причины впервые возникшей ОСН.
Преимущественно в виде чувства
нехватки воздуха, реже – с затруднением
фазы вдоха (стридор) или выдоха
(бронхоспазм).
ОСН с симптомами застоя может быть
следствием дисфункции миокарда при
хронических ССЗ (ИБС и ранее перенесенный
ИМ, пороки МК и АК, ГБ, нарушения ритма,
опухоли левых отделов сердца) и
несердечных причин (тяжелая анемия,
тиреотоксикоз)
Декомпенсация ХСН могут развиться
вследствие недостаточной приверженности
к лечению, перегрузки объемом,
физической перегрузки, мерцательной
аритмии, внезапного и значительного
повышения АД, септических инфекций,
тяжелого инсульта, обширного
оперативного вмешательства, почечной
недостаточности, БА, передозировки
лекарственных средств, злоупотребления
алкоголем.
Основные
причины развития ОСН с симптомами
застоя – ИМ и/или его механические
осложнения, нестабильная СТ, острые
клапанные дисфункции при инфекционном
эндокардите, гипертонический криз,
нарушения ритма сердца, тяжелый острый
миокардит, тахиаритмии.
Выявив
на любом этапе заболевание, приведшее
к СА и ОЛ, или факторы, отягощающие
их течение, следует рассмотреть
возможность немедленного их устранения
или ослабления неблагоприятного
воздействия.
3.
Продолжите
обследование
больного.
Физикальные методы.
Подсчитайтечастоту пульса.
Проведите:
— измерение и оценку АД;
— аускультацию сердца, оцените качество
тонов, наличие шумов и дополнительных
тонов;
— аускультацию
легких и оценку ее результатов.
Чаще тахикардия и/или тахиаритмия.
Установление уровня АДсист(>
или < 100 мм рт. ст., > или < 70 мм рт.
ст.) важно при определении тактики
лечения.
Изменения громкости тонов, шумы и
дополнительные тоны могут быть
проявлениями предшествующей патологии
сердца, острого его заболевания (см.
п. 2) или свидетельством левожелудочковой
недостаточности (IIIиIVтоны).
Жесткое
дыхание с обилием сухих (при СА) и
влажных мелкопузырчатых хрипов,
распространяющихся более, чем на
нижнюю половину легких (при ОЛ).
• При выявлении признаков СА и ОЛ
придайте больному возвошенное
положение, создайте ему условия
физического и психического покоя.
• Наряду с продолжением возможных
в конкретной ситуации исследований,
приступите к немедленному оказанию
неотложной помощи.
• Одновременно с диагностическими
и лечебными мероприятиями каждые 5
мин оценивайте ЧДД, АД, ЧСС, хрипы над
легкими.
• Организуйте
транспортировку больного в ПИТ или
отделение реанимации специализированной
бригадой СМП.
4. Назначьте и проведите дополнительные
инструментальные и лабораторные
исследования.
Инструментальные методы
Определите:
— насыщение крови кислородом.
Выполните:
— запись и анализ ЭКГ;
—
рентгенограмму грудной клетки;
— ЭхоКГ.
Лабораторные методы.
Проведите исследования:
— обязательные– общие анализы
крови и мочи, уровни мочевины,
креатинина, калия, натрия, АСТ, АЛТ,
МВ-КФК, тропонины Т иI,
сахар крови.
Другие лабораторные исследования
выполняются при дополнительных
показаниях и наличии возможности
ЛПУ:
— МНО;
— Д-димер;
— газы артериальной крови;
—
мозговой натрийуретический пептид
(BNP) и его предшественник
(NT-proBNP).
При ОСН сатурацияО2ниже 94%.
Признаки ИМ (острая фаза или ранее
перенесенный) или повторяющиеся
эпизоды ишемии миокарда, тахиаритмии
позволят установить этиологию ОСН;
могут быть выявлены синусовая
тахикардия, гипертрофия ЛЖ. Отсутствие
изменений на ЭКГ не исключает диагноза
СА и ОЛ!
Кардиомегалия и признаки венозного
застоя являются свидетельствами ХСН
вследствие предшествующего заболевания
сердца; наличие только симптома
«крыльев летучей мыши» в области
корней легких характерно для ОСН.
Структурные изменения миокарда,
сердечных клапанов, перикарда позволят
установить или уточнить этиологию
ОСН; низкая ФВ ЛЖ<40% с систолической
дисфункцией или сохраненная ФВ>40%
с диастолической дисфункцией
подтверждают сердечную недостаточность.
Лабораторные исследования выполняются
в динамике и их результаты, наряду с
клиническими показателями (выраженность
одышки и цианоза, частота пульса и
уровень АД, распространенность влажных
хрипов над легкими), используются при
оценке эффективности и безопасности
лечения.
У
больных, получающих непрямые
антикоагулянты, и при тяжелой СН.
При
подозрении на ТЭЛА (см. раздел «ТЭЛА»).
При
тяжелой СН и СД.
При возможности;
уровень BNP> 100 пг/ мл
иNT-proBNP> 300 пг/мл считаются биомаркерами
ОСН.
5.
Формулирование диагноза.
Клиническое мышление.
В диагнозе укажите:
— основное заболевание;
— его
осложенения.
Согласно
МКБ-10– Застойная сердечная
недостаточностьI50.0.Левожелудочковая недостаточность
(отек легкого)I50.1.
Левожелудочковая недостаточность является серьезной патологией, которая нарушает коронарное кровообращение и мозговую деятельность. Развитие патологии происходит при пороках сердца, ишемической болезни, кардиомиопатии и гипертонии. Недуг представляет опасность для жизни и требует срочной помощи врачей.
Особенности патологии
Мышца сердца обладает насосной функцией, когда ее работа нарушается, происходит развитие сердечной недостаточности. С каждым годом у молодых людей эту проблему диагностируют все чаще.
В результате заболевания нарушается приток крови к органам и тканям, из-за чего возникает недостаток питательных веществ и кислородное голодание. По этой причине нарушается их работа, и возникают серьезные осложнения.
Недостаточность бывает правосторонней и левосторонней.
При левожелудочковой недостаточности перегружаются и поражаются именно левые отделы сердца. В легких наблюдаются застойные процессы, что выражается в одышке, отечности и приступах бронхиальной астмы.
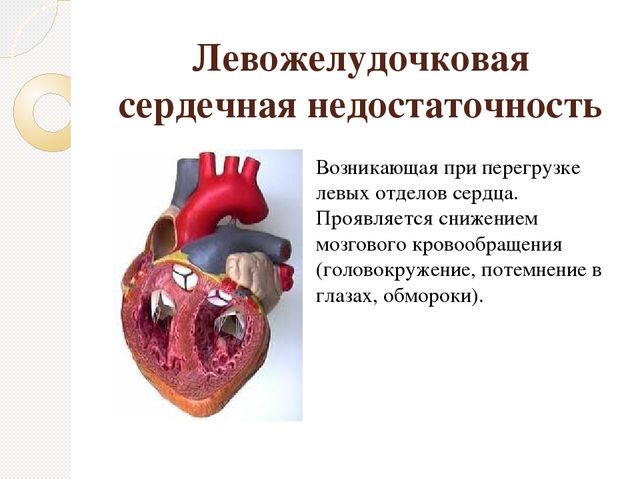
При этой патологии наблюдается масштабное поражение сосудов и ослабление работы миокарда. Развитие этого состояния происходит под влиянием множества факторов, среди которых острый инфаркт, анемия, лихорадки и другие.
Данное состояние требует срочного лечения, так как может привести к гибели больного.
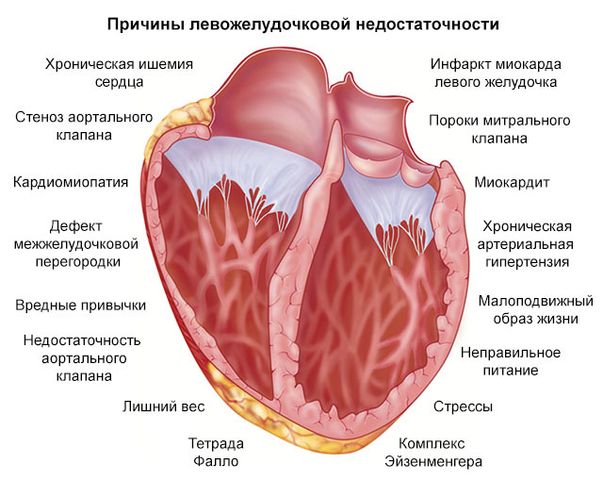
Причины развития
Возникновение острой недостаточности левого желудочка может произойти у людей любого возраста. Шансы на это возрастают при наличии других патологий сердечно-сосудистой системы и после 50 лет.
Чаще всего такой диагноз ставят пожилым мужчинам, страдающим ишемической болезнью.
Заболевание может быть вызвано патологическими процессами в самом левом желудочке или под влиянием внешних факторов.
Кардиологическими причинами недостаточности левого желудочка считаются болезни в виде:
- Инфаркта миокарда и следующий за этим некроз тканей. Развитие заболевания происходит при обширном трансмуральном инфаркте. Больной в этом случае находиться в тяжелом состоянии и спровоцировать последствия можно в зависимости от степени повреждений.
- Миокардитов. Это воспалительные процессы в тканях сердца.
- Врожденных и приобретенных пороков, которые нарушают архитектонику сердца.
- Мерцательной аритмии, желудочковых тахиаритмий.
- Гипертонического криза, при котором показатели давления в артериях достигают высоких цифр.
Развитию левожелудочковой недостаточности способствуют также некоторые патологии других органов и систем. Болезнь может возникнуть в связи с:
- Тромбоэмболией. В этом случае легочная артерия закупоривается тромбом при наличии значительного повреждения сосуда.
- Пневмонией.
- Острыми интоксикациями различными веществами.
- Анемией.
- Ударом разряда электрического тока.
- Асфиксией.
- Тяжелыми травмами грудной клетки.
- Патологиями почек, печени в терминальной стадии.
Существуют также определенные факторы, под влиянием которых повышается вероятность развития левожелудочковой недостаточности. Болезнь возникает, если у человека имеются патологии сердца, а он подвергается чрезмерным физическим и эмоциональным перегрузкам, посещает бани и сауны, злоупотребляет спиртными напитками, курит.
Поэтому важно следить за состоянием своего сердца и пытаться избежать влияния подобных факторов, так как под их воздействием развивается острая левожелудочковая недостаточность.
Классификация
Патология может протекать в острой или хронической форме.
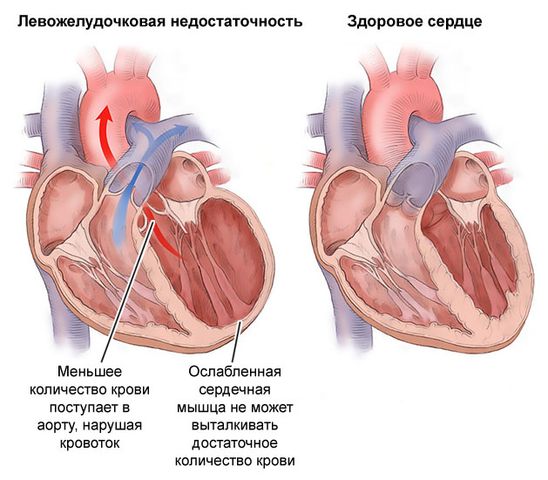
Острая левожелудочковая недостаточность – это состояние, требующее неотложной помощи врачей. Пациент при этом страдает от внезапного застоя крови в легких, она протекает сквозь тонкие капилляры, попадает в соединительную ткань органа, а из нее в альвеолы, в которых в нормальном состоянии должен находиться воздух. Если в них попадает кровь, то нормальный газообмен становиться невозможным и человек задыхается.
Поэтому для острой формы заболевания характерно развитие сначала интерстициального, а затем альвеолярного отека легких.
Развитие хронической стадии происходит постепенно. Человек может страдать от проблемы годами. Ее клиническая картина не настолько выражена, как в случае с острой формой, но у больного часто наблюдаются приступы сердечной астмы, при которой возможен отек легких.
Поэтому при хронической недостаточности также существует риск для жизни больного при отсутствии своевременного лечения. Если не проводить поддерживающую терапию, то постепенно сердце перестанет выполнять свои функции.
Проявления
Все кардиологические заболевания имеют схожую клиническую картину. Левожелудочковая недостаточность имеет симптомы в виде болезненных ощущений в области сердца, распространяющихся на шею, лопатку, левую руку. Также наблюдаются лихорадочные состояния и резкое повышение артериального давления.
Выраженность проявлений зависит от размера очага повреждения. При этом заболевании человек страдает от:
- одышки, которая перерастает в удушье;
- сухого кашля с пенистой мокротой, возникающего приступами;
- выделения розой пены из ротовой полости и носа;
- необходимости постоянно находиться в сидячем положении;
- влажных хрипов во время дыхания;
- вздутия шейных вен.
Если развиваются застойные процессы в малом круге кровообращения и возникает острая форма болезни:
- резко начинает одышка, переходящая в приступ астмы;
- происходит накопление внесосудистой жидкости в тканях легких и отек органа;
- возникает кардиогенный шок, при котором мышцы не могут нормально сокращаться и во всем организме нарушается кровоток.
Если развитие кардиогенного шока связано с нарушением ритма сердца, то его называют аритмическим. В ответ на сильные болезненные ощущения возникает рефлекторный шок. При поражении больше части мышц левого желудочка наблюдают истинный шок. Последний вариант возникает у больных после 60 лет, после приступов инфаркта, которые страдают диабетом и гипертонической болезнью.
Застойные процессы в легочном круге обычно провоцируются инфарктом миокарда, при котором происходит резкое уменьшение объема крови и минимально задерживается натрий.
Первая помощь при острой форме
В случае острого приступа необходима помощь медиков, так как он может привести к летальному исходу. До приезда врачей нужно:
- Поместить больного в сидячем положение, а ноги опустить с кровати вниз. Ни в коем случае нельзя лежать, это только усугубит положение.
- Обеспечить поступление в помещение свежего воздуха.
- Дать таблетку Нитроглицерина под язык.
Если человек обладает медицинскими навыками, в случае острого болевого синдрома под кожу вводят Морфин. Резкое понижение давления приводит к отеку легких, поэтому для его устранения необходимо 5 мл Преднизолона.
Устранение образования пенистой мокроты проводят смесью 96% этилового спирта и воды для инъекций. Раствор вводят внутривенно.
При отсутствии препаратов или навыков, необходимо прекратить приток крови к рукам и ногам. Для этого на плечи и бедра накладывают жгуты. Больного госпитализируют для проведения дальнейшего лечения. Во время транспортировки в медучреждение он должен сидеть на носилках.
Постановка диагноза
Левожелудочковая недостаточность имеет довольно выраженные признаки. Острый приступ врач может определить с помощью внешнего осмотра. Так как это состояние угрожает жизни человека, каждый медработник со средним образованием должен уметь его определить.
 После сбора анамнеза врач выслушивает грудную клетку. При этом наблюдается присутствие сухих и влажных хрипов. Сухие хрипы часто путают с бронхиальной астмой. Определить, что это именно отек легких можно по наличию сердечных патологий, отсутствии приступов астмы, сухих и свистящих хрипах во время выдоха.
После сбора анамнеза врач выслушивает грудную клетку. При этом наблюдается присутствие сухих и влажных хрипов. Сухие хрипы часто путают с бронхиальной астмой. Определить, что это именно отек легких можно по наличию сердечных патологий, отсутствии приступов астмы, сухих и свистящих хрипах во время выдоха.
Также подсчитывают пульс, измеряют показатели артериального давления, определяют уровень кислорода в крови. Обычно сатурация снижается до 85%. Это является показанием для госпитализации больного в кардиореанимацию.
Обязательно проводят электрокардиограмму. Она покажет перегрузку правого желудочка, аритмию, ишемию и некроз сердечной мышцы в случае острого инфаркта. Отек легких ЭКГ не показывает, но с помощью процедуры можно выяснить причины этого состояния. Для подтверждения диагноза в срочном порядке выполняют рентгенографию легких.
Терапия
Левожелудочковая недостаточность имеет комплексное лечение. Перед началом терапии обязательно проводят кислородотерапию. Больному назначают медикаменты для:
- нормализации сократительных способностей сердечной мышцы;
- устранения проявление тахикардии;
- профилактики образования тромбов и закупорки сосудов;
- восстановления процесса выведения жидкости.
Терапия проводится:
- Мочегонными препаратами для выведения избыточной жидкости и улучшения работы почек.
- Бета-блокаторами, снижающими нагрузку на сердце.
- Ингибиторами ангиотензинпревращающего фермента для предотвращения дальнейшего расширения полостей сердца и нормализации давления.
- Сердечными гликозидами. Под их влиянием повышается количество крови, выбрасываемой за одно сокращение.
- Нитратами. Позволяют избавиться от симптомов патологии, расширяя сосуды.
Чтобы устранить причины приступа проводят:
- коронарографию для восстановления проходимости артерий у человека, перенесшего инфаркт;
- стентирование, необходимое для расширения просвета сосудов;
- протезирование, если поражены клапаны сердца;
- радиочастотную абляцию и лазерное прижигание в случае аритмии.
Если эти методики не принесли никаких результатов, то единственным вариантом считается пересадка сердца. В случае выраженного поражения миокарда для облегчения проявлений устанавливают искусственный аппарат.
Терапия проводится только в отделении реанимации.
Прогноз
Если человек страдает хронической формой болезни, то прогноз зависит от стадии ее развития. На начальных этапах правильным лечением можно добиться хороших результатов.
При острых формах прогноз неблагоприятный. Если отек легких удалось снять, то вероятность развития повторного очень высока. Улучшить прогноз можно только с помощью трансплантации, но на благоприятный исход все равно рассчитывать не приходится.
Причина смерти при левожелудочковой недостаточности – это чаще всего кардиогенный шок. От него гибнет больше 80% больных. Обычно, в связи с несвоевременной помощью.
Профилактика
При хронической форме болезни человек должен постоянно находиться под наблюдением врача. Важно отказаться от употребления спиртных напитков и курения, избегать стрессов и нормализовать свое психоэмоциональное состояние.
Больному необходимы физические нагрузки в умеренных количествах. Важно регулярно гулять на свежем воздухе, бегать, заниматься плаванием.
Пациент должен постоянно следить за показателями артериального давления и соблюдать правила питания. В рационе должна присутствовать клетчатка, полностью отсутствовать жареные, жирные и острые блюда. При первых признаках ухудшения состояния нужно обратиться в медучреждение.
При левожелудочковой недостаточности большинство пациентов гибнут от осложнений. Поэтому важно начать лечение на ранних стадиях развития, пока не возникло значительных повреждений мышц сердца.


