Лечение в межприступном периоде бронхиальной астмы применяют

Бронхиальной астмой называют хроническое заболевание, поражающее дыхательный пути. Патогенетической основой является аллергическое воспаление и гиперреактивность бронхов.
Бронхиальная астма в межприступный период может сопровождаться одышкой, хрипами в легких, кашлем, ощущением сжатия в области груди при тяжелой форме болезни.
Подобные симптомы в основном тревожат рано утром или ночью. Легкая и средняя формы заболевания могут протекать бессимптомно.
Бронхиальная астма – общее понятие

Это заболевание дыхательной системы, развивающееся в бронхах, не является инфекционным воспалением. Приступ удушья начинается после воздействия раздражителя. В качестве провоцирующего фактора могут выступать такие нарушения:
- сбой работы иммунной системы;
- расстройство вегетативной нервной системы;
- патологическая чувствительность рецепторов слизистой оболочки бронхов к аллергическим веществам;
- нарушение работы органов эндокринной системы.
Случаи удушья при бронхиальной астме в межприступном периоде отсутствуют. Чтобы продлить его, пациенты должны систематически применять поддерживающие препараты.
Причины заболевания
После длительного изучения БА ученые установили основные причины развития болезни.
- Наследственная предрасположенность. Если астма у обоих родителей, то риск ее появления у ребенка равен 80%.
- Промышленные аллергены (пыль, химические вещества) чаще всего воздействуют на работников фабрик по выращиванию птиц, ткацких и прядильных цехов, химических заводов.
- Летучие аллергены, присутствующие в выхлопных газах и дыме.
- Неправильное питание.
- Хронический бронхит и часто повторяющиеся инфекции дыхательных путей.
- Постоянный контакт с бытовой пылью.
- Сезонная аллергия.
Формы и степени тяжести болезни
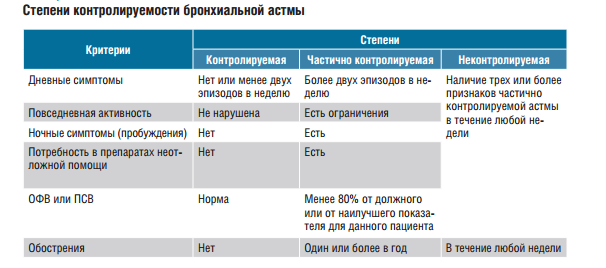
Болезнь прогрессирует периодически. Она может протекать в нескольких формах и отличаться степенью тяжести. В зависимости от характера развития, БА сопровождается определенными осложнениями.
Существуют такие клинические формы:
- неинфекционная аллергическая – развивается под воздействием аллергенов. Приступы кашля происходят периодически, при дыхании слышны свисты, возникает одышка. Кроме того, человек пытается часто делать вдохи и выдохи. Со временем состояние может усугубиться;
- инфекционная аллергическая форма развивается на фоне бронхолегочной инфекции, а также воспалений в носоглотке;
- смешанная БА по своим проявлениям напоминает астму инфекционно-аллергической формы. К списку частых жалоб можно отнести пароксизмальный кашель, удушье, одышку, ярко выраженные хрипы, а также ощущение сжатия грудной клетки.
По степени тяжести БА бывает:
- 1 степени – легкая эпизодическая. Не отмечается ярко выраженных приступов удушья. Характерным признаком являются приступы кашля, которые днем тревожат раз в неделю, а ночью – около двух раз в месяц. Такую интермиттирующую форму течения часто диагностируют в начале развития болезни;
- 2 степени — персистирующая с легким течением.Удушье случается редко и быстро проходит. При обследовании в межприступном периоде проблемы со здоровьем не выявляются;
- 3 степени – персистирующая со среднетяжелым течением. Приступы удушья тревожат часто. Человек не может прилагать большие физические усилия для выполнения тех или иных работ;
- 4 степени — персистирующая с тяжелым течением. Приступы становятся затяжными. Наблюдаются органические изменения не только в бронхах и легких, но и в остальных органах. Организм подвергается постоянному кислородному голоданию. Больной становится практически нетрудоспособным.
Особенности течения недуга

Приступ бронхиальной астмы начинается внезапно. Несмотря на это, можно обнаружить его скорое наступление по таким симптомам:
- дискомфорт в груди;
- частое чихание;
- кашель.
Удушье может начаться ночью. Больному тяжело дышать, его мучает тяжелая одышка и невозможность откашляться. Для облегчения симптоматики приходится принять сидячее положение или согнуться и опереться на руки.
Если затяжное удушье не устранить с помощью бронхорасширяющих препаратов, то развивается астматический статус. Подобное состояние может быть метаболической или анафилактической формы.
Во втором случае происходит очень быстрое прогрессирование симптомов. Метаболическая форма характеризуется постепенным нарастанием тяжести удушья. Она развивается, если меры для купирования приступа не были приняты или оказались неэффективными.
Если приступ благополучно купирован, дыхание больного нормализуется, он может нормально откашляться и расслабиться.
В межприступный период бронхиальной астмы врач может оценить тяжесть недуга, а также разработать эффективную схему лечения. Также выявляют, сохраняются ли в этот период кашель и одышка, уточняют, страдает ли пациент повышенной утомляемостью и снижением работоспособности.
Кроме того, в это время удается подобрать оптимальный пакет лекарств, определить дозировку и выявить возможные побочные эффекты. В запущенном случае межприступный период бронхиальной астмы уменьшается, а периодичность приступов учащается.
Течение астмы во время ремиссии не сопровождается симптомами, характерными для любой степени болезни. Негативные проявления могут быть при условии развития тяжелой степени недуга.
Если возникли подозрения на появление БА, то в межприступный период больному нужно показаться врачу для уточнения своего состояния и выявления истинной причины заболевания.
Это также необходимо для разработки эффективной схемы лечения. При тщательном обследовании пациента врач сможет отличить бронхиальную астму от других заболеваний органов дыхания.
Клинические проявления астмы в межприступном периоде

Клиника в межприступном периоде бронхиальной астмы зависит от тяжести течения болезни. Например, при средней тяжести и тяжелом течении заболевания обнаруживаются нарушения бронхиальной проходимости. Также наблюдается эозинофилия и повышение содержания в крови IgE.
В межприступном периоде при тяжелой атопической бронхиальной астме состояние у больного может осложняться по причине плохой бронхиальной проходимости. В данном случае симптомы заболевания могут проявляться в виде одышки, периодических хрипов, затрудненного дыхания.
У больных между приступами может не быть характерных симптомов заболевания. В некоторых случаях выявляются только свистящие хрипы при аускультации. Это явление подтверждает наличие остаточной бронхиальной обструкции. Иногда хрипы могут обнаруживаться при форсированном выдохе.
Лечение в межприступном периоде

В межприступном периоде при бронхиальной астме применяют гипосенсибилизирующую терапию. Специфическая гипосенсибилизация достаточно эффективна при лечении аллергической формы болезни.
Такая терапия бронхиальной астмы в межприступный период предусматривает введение под кожу вакцины, содержащей микродозу вызывающих обострение астмы аллергенов. Схема подобного лечения определяется индивидуально, исходя из реакции пациента на вакцину.
Врач может назначить уколы каждый день или с периодичностью 4-5 дней. Курс лечения предполагает применение препаратов на протяжении примерно 2-3 лет.
Если наблюдается повышенная чувствительность организма к бытовой пыли или бактериям, то лечение проводится на протяжении всего года. В случае развития аллергии на пыльцу достаточно проводить терапию осенью и весной.
Эффективность этого метода лечения объясняется выработкой иммунитета и формированием блокирующих антител в организме больного.
Если имеются противопоказания к проведению специфической сенсибилизации, то специалист назначит неспецифическую гипосенсибилизацию с применением гистаглобина.
Курс лечения – до пяти уколов, при этом интервал между манипуляциями составляет три дня. При необходимости терапевтический курс повторяют через полгода.
У детей с БА часто обнаруживают хронические инфекции. Как правило, в межприступный период их требуется устранять в первую очередь. Также положительное воздействие оказывают закаливание организма, лечебная физкультура, рефлексотерапия, специальный массаж, оздоровление в санаториях.
Для предупреждения обострений в межприступном периоде рекомендовано применение бета2-адреностимуляторов. Если имеются сердечно-сосудистые заболевания, то такие препараты следует использовать с осторожностью. Также назначаются кромоны, а при тяжелой форме заболевания – кортикостероиды.
Обычно бета-адреностимуляторы выпускаются в виде дозированных аэрозолей. В межприступном периоде стоит делать по два вдоха 3-4 раза за день. Для облегчения использования препарат можно снабдить специальной насадкой с клапаном.
Профилактика обострений бронхиальной астмы
Чтобы минимизировать риск обострения бронхиальной астмы, необходимо выполнять правила профилактики.
Профилактические мероприятия должны четко выполняться больными, которые ранее страдали астмой или болеют ею на данный момент.
Чтобы не дать возможности болезни развиваться, необходимо:
- переехать в экологически чистую область;
- проводить частую уборку помещения, убрать ковры, книги и мягкие игрушки;
- следовать простым правилам гигиены;
- своевременно убирать шерсть и экскременты домашних животных;
- использовать гипоаллергенные бытовые принадлежности;
- правильно и сбалансировано питаться, исключить из рациона продукты с пищевыми добавками и прочими вредными ингредиентами;
- ограничить использование аэрозолей в виде освежителей воздуха, дезодорантов, парфюмерии;
- полностью бросить курить;
- работать в обстановке, где нет аллергенов;
- принимать медикаментозные препараты исключительно после консультации с врачом;
- своевременно лечить респираторные заболевания;
- вести здоровый и активный образ жизни, закаляться, заниматься лечебной физкультурой;
- периодически посещать курорты, находящиеся в экологически чистой зоне.
Также рекомендуется следовать таким рекомендациям:
- вовремя лечить хронические заболевания дыхательной системы;
- прекратить употребление алкоголя;
- очистить помещение от предметов, скапливающих пыль;
- исключить из своего рациона аллергенные продукты;
- посещать сеансы лечебного массажа, выполнять дыхательную гимнастику;
- при возможности посещать соляные шахты.
Следование этим правилам позволит не только забыть о бронхиальной астме на долгое время, но и значительно улучшить общее состояние здоровья.
Основные принципы лечения БА в приступном и межприступном периодах. Неотложная помощь при тяжелом приступе
ЛЕЧЕНИЕ:
I ступень (легкое течение): В2 – агонисты по требованию (не> 3 р/нед) – салбутамол (1-2 вдоха), интал или В2 – агонист для профилактики перед возможными нагрузками.
II ступень (нет эффекта от I ступени или среднетяжелое течение): салбутамол 2 вдоха, интал – 2 вдоха, или салбутамол – 2 вдоха + эуфиллин в/в 5-7 мг; ингаляции стероидов 200-750 мкг/сут.
III ступень: стероиды ингаляционно до 800-1000 мкг/сут, теофиллин длительного действия, В2 – агонист длительного действия (кленбутерол) – 1-2 вдоха, антихолинергические препараты (атровент). IV ступень: стероиды до 1000 мкг/сут аэрозольно, теофиллин в/в, В2-агонисты длительного действия ингаляционно ежедневно, атровент.
Если длительность приступа БА > 6ч и нет эффекта после 3 инъекций адреналина с интерваллом 20-30 мин
ЛЕЧЕНИЕ: 1)оксигенотерапия увлажненным кислородом 40%, или 100% при клинике ОДН;
2) ингаляции В2 агонистов – 0,5% раствор альбутерола + О2 5-10 мин;
3) инфузионная терапия – ликвидация дегидратации 50-80 мл/кг*ч, затем увеличить в 2 раза, пока диурез не станет 2 мл/кг*ч;
4) адреналин п/к;
5) эуфиллин (6-9 мг/кг; в сутки не более 16-21 мг/кг);
6) ГКС в/в (2 мг/кг*ч первые 12 час, затем 1 мг/кг*ч. При тяж сост до 10-20 мг/кг.)
При неэффективности ИВЛ: рО2 <60, рСО2>60, цианоз при ингаляции О2, нарушение сознания, немые зоны в легких, парадоксальное дыхание.
Реабилитация: в межприступном периоде ЛФК, расширение физнагрузки, специфическая иммунотерапия при выявлении аллергена, исключение контакта с аллергеном, санация инфекции. Профориентация. Санаторное лечение. Профилактические меры – ингаляции интала, дитека.
ВСД
Такая патология как вегето-сосудистая дистония у детей проявляется достаточно часто, что говорит о несостоятельности вегетативных механизмов регуляции сосудистого тонуса, особенно в возрасте от 4-6 лет. Однако симптомы из-за изменчивости настроения и высокой подвижности ребенка иногда трудно распознать.
Тщательное наблюдение за детьми является необходимым для раннего выявления болезни. Это имеет смысл, ведь быстрое устранение предрасполагающих или причинных факторов поможет устранить их влияние и позволит малышу развиваться правильно. У детей, по большей части, проявляется два типа вегето-сосудистой дистонии. Это гиперкинетический и гипокинетический тип. Смешанный является самым редким и не всегда распознается правильно.
Признаки вегето-сосудистой дистонии у детей распознать труднее, особенно в раннем возрасте. Это объясняется тем, что в норме частота сердечных сокращений более высокая, нежели у взрослого человека. Лишь к 10-12 годам ЧСС становится такой, как у здорового взрослого человека. Потому показатель частоты сердечных сокращений неинформативен, а значит, что для патологии усложняется самостоятельная диагностика: вегето-сосудистая дистония в этом случае распознается по другим симптомам. Среди них:
· Низкая подвижность ребенка;
· Плаксивость и апатия;
· Потеря интереса к играм;
· Сонливость;
· Беспокойство и паника;
· Сухость кожных покровов;
· Одышка.
Диагностика ВСД
Для распознавания патологии стоит использовать массу способов, которые помогут разобраться с патологией и определением ее типа. Наиболее часто у детей проявляется гиперкинетический тип, который свидетельствует о стрессе или наличии инфекционных заболеваний вирусной природы. Для исключения данных патологий, имеющих возможность спровоцировать ВСД, необходимо провести анализы крови и мочи. Установление маркеров воспаления свидетельствует об остром процессе, влияющем на работу сердца. Также очень важно установить температуру: лихорадка с повышением температуры на 1 градус увеличивает частоту сердечных сокращений на 10 ударов в минуту. Поэтому в острой фазе воспалительного инфекционного заболевания диагностировать вегетососудистую дистонию нецелесообразно.
Пациентам с подозрением на соматоформную вегетативную дисфункцию стоит снять ЭКГ и отследить появление аритмий. Имеет значение суточная запись ЭКГ при помощи методики Холтеровского мониторирования. Наибольшая частота сокращений сердца наблюдается ранним утром (4-5 часов утра). Если наблюдается увеличение ЧСС в другой период суток, то это является подтверждением дистонии.
Дата добавления: 2018-02-13; просмотров: 482; Опубликованный материал нарушает авторские права? | Защита персональных данных
Не нашли то, что искали? Воспользуйтесь поиском:
Лучшие изречения: На стипендию можно купить что-нибудь, но не больше… 9407 — | 7448 — или читать все…
В межприступный период:
а) негормональная:
— кромоны: интал по 2 ингл. 3 р/д ( при 1 и 2 ст. БА) , тайлед по 2 ингл. 2 р/д (при 2 и 3 ст. БА),
— прлонгир. в2- агонисты: сальметерол, фарматерол.
— пролонг. теофиллины: теопек, теостар.
б) гормональная:
— ИГКС(3 и 4 ст БА): альдецин (по 2 ингл 3 р/д), бекладжет ( по 2 ингл 3 р/д), ингокорд ( по 2 ингл 2 р/д). Лучший препарат- флексотид (по 2 ингл 2 р/д).
— СГКС: преднизолон, метимпреднизолон, гидрокортизон.
Во время приступа:
— оксигенотерапия,
— в2- агонисты корот. д-я: сальбутамол (2 ингл 3-4 р/д), серевент(2 ингл 2 р/д).
— метилксантины: эуфиллин 2,4% в/в,
— м- холинобл-ры: атровент.
39 Инфекционный эндокардит
1….Инфекционный эндокардит (ИЭ) — воспаление эндокарда микробной этиологии, ведущее к нарушению функции и деструкции клапанного аппарата.
Этиология: стрептококки, стафилококки, энтерококки, грибы рода Candida и Aspergillus. Как осложнение инфекционного заболевания ИЭ может быть вызван бруцеллами, нейссериями, легионеллами, микобактериями, нокардиями, риккетсиями, хламидиями, микоплазмами.
Классификация: по МКБ-10:
Острый и подострый инфекционный эндокардит:
— бактериальный,- инфекционный без детального уточнения,
— медленно текущий,- злокачественный,- септический,- язвенный.
Рабочая классификация:
— клинико-морфологические формы (первичная- возникающая на неизменённых клапанах сердца; вторичная- развивающаяся на предшествующей патологии клапанов и крупных сосудов),
— по этиологическому фактору (стрептококковый, стафилококковый, энтерококковый, грибковый и др.),
— по течению (острый – до 2 мес, подострый – более 2 мес, затяжной – более 6 мес).
Диагностические критерии:
Большие критерии:
1. Выделение гемокультуры типичных микроорг-мов 2-кратно (зеленящие стрептококки, S.bovis, НАСЕК, внебольничные штаммы S.aureus или энтерококки при отсутствии первич. очага инфекции) или наличие стойкой бактериемии, вызванной др. микроорг-ми и подтвержденной повторным их выделением при посевах крови с интервалом 12 ч и > или «+» результатами посевов (не менее трех), произведенными в течение часа.
2. Наличие очевидных признаков поражения эндокарда по данным ЭхоКГ (патологич. наложения на клапанах или стенках камер сердца, интракардиальный абсцесс, псевдоаневризма и др.) или на основе выявления вновь обнаруженных симптомов клапанной регургитации (усиление или изменение предшествующих шумов сердца расценивается как неубедительный признак).
Малые критерии:
1. Предрасположенность к ИЭ (в/в наркотики).
2. Наличие лихорадки: >/=38°С.
3. Сосудистые проявления: крупные артериальные эмболы, легочные инфаркты, микотическая аневризма.
4. Иммунологические проявления: гломерулонефрит, узелки Ослера (болезненные эритематозные подкожные узелки вблизи кончиков пальцев), пятна Рота (округлые или овальные повреждения на сетчатке глаза с маленьким белым участком в центре), ревматоидный фактор.
Диагноз ИЭ считается клинически достоверным при наличии 2 больших критериев, или 1 большого и 3 малых, либо 5 малых критериев.
Клинические синдромы:
— Сердечной недостаточности (одышка, периферические отеки, увеличение печени, асцит, влажные хрипы в легких, ортопное, тахикардия),
— Инфекционно-токсический: повышение t, озноб, артромиалгии, увеличение ЧСС, ЧД.
— Нарушений в центральной гемодинамике: снижение АД, периферические отеки, цианоз, похудание.
Клинические особенности у пожилых:
Малосимптомность, стертость проявлений. Наиболее ранним и частым симптомом ИЭ является лихорадка, чаще субфебрильная (из-за старения иммунной системы). Нередко ИЭ у пожилых дебютирует с быстрой утомляемости, прогрессирующей слабости, общего недомогания, анорексии и потери массы тела, что ошибочно связывают с возрастными изменениями или наличием других заболеваний. В отдельных случаях косвенными симптомами развивающегося ИЭ у пожилых может быть немотивированная прогрессирующая недостаточность кровообращения или нарастающая дисциркуляторная энцефалопатия. Поражение центральной нервной системы у пожилых больных ИЭ встречается значительно чаще- гемиплегия, афазия, парезы черепно-мозговых нервов, являющиеся следствием септических церебральных эмболий, в ряде случаев могут быть первыми клиническими проявлениями ИЭ у пожилых.
Клинические особенности у наркоманов:
Чаще болезнь дебютирует легочной патологией, являющейся результатом множественных септических эмболий (в 75%) с развитием пневмоний, инфарктов, плеврита. У половины больных главной жалобой, помимо лихорадки, является кашель, торакалгии, кровохаркание (результат инфарктов). Характерные шумы трикуспидальной недостаточности определяются у 50% больных. Как правило, отсутствует сердечная недостаточность. Петехии и спленомегалия отмечаются у 50% больных.
Лечение:
антибиотики: при остром- ампициллин 2 г в/в каждые 4 ч+ гентамицин 1,5 мг/кг каждые 8 ч+ оксациллин, при подостром- ампициллин и гентамицин.
хирургическое лечение: (показания:нарастание сердеч. недостаточности, устойчивость к антибиотикам в течении 3 нед, абсцесс миокарда, увеличение размера вегетаций): протезирование клапанов, удаление вегетаций.
40 ТЭЛА
закрытие просвета основного ствола или ветвей легочной артерии эмболом (тромбом), приводящее к резкому снижению кровотока в легких и развитию специфической симптоматики.
Патогенез ТЭЛА. Увеличение сосудистого легочного сопротивления. →Ухудшение газообмена.→ Альвеолярная гиповентиляция. →Увеличение сопротивления бронхов. →Уменьшение податливости легких.
При умеренной ТЭЛА – увеличение напряжение правого желудочка(ПЖ) è дисфункция и дилатация ПЖ è ишемия è уменьшение выброса из ПЖ è увеличение КДД (конечного диастолического давления) в ПЖ è уменьшение поступления крови в левый желудочек (ЛЖ) è гипотензия. Гемодинамические изменения зависят от количества и размера закупоренных сосудов. При массивной тромбоэмболии основного ствола – острая правожелудочковая недостаточность (острое легочное сердце) – летальный исход. при длительной ТЭЛА – инфаркт легких. Классификация: 1.Массивная эмболия – шок и/или гипотензия (САД < 90 мм рт. ст. или падение САД > 40 мм рт. ст. за 15 минут при исключении аритмии, гиповолемии или сепсиса). 2. Немассивная. 3. При гипокинезе ПЖ по ЭхоКГ – субмассиваная. Клиника ТЭЛА.Несоответствие между размерами тромбоэмболии и клиникой: незначительная одышка при закупорке большим эмболом и сильные боли в груди при небольших тромбах. Признаки массивной ТЭЛА.Одышка, Выраженная артериальная гипотензия, Потеря сознания, Цианоз, Боль (поражение плевры), Расширение шейных вен, Увеличение печени Признаки немассивной ТЭЛА.Одышка, Боль в грудной клетке (плевра), Боль загрудинная, Кашель, Кровохарканье (при инфаркте легкого), Тахикардия, Потливость Диагностика ТЭЛА. 1. D-димер – продукт распада перекрестно-связанного фибрина. D-димер < 500 мкг/л – исключение ТЭЛА (высокая чувствительность, но низкая специфичность). 2. ЭКГ при ТЭЛА (для исключения инфаркта миокарда): синдром SI QIII, P – pulmonale, полная или неполная блокада правой ножки пучка Гиса, инверсия зубца Т в правых грудных отведениях, фибрилляция предсердий, отклонение ЭОС более чем на 90˚. 3. ЭхоКГ(при субмассивной ТЭЛА): гипокинез свободной стенки ПЖ, дилатация ПЖ (площадь ПЖ/ЛЖ > 0,6), выбухание межжелудочковой перегородки в сторону ЛЖ, признаки легочной гипертензии, визуализация тромба в стволе легочной артерии. 4. УЗИ периферических вен (источники). 6. РКТ. 7. Сцинтиграфия легких. 8. Ангиопульмонография Реальная практика диагностики ТЭЛА.Клиника, ЭКГ (отрицательная предсказательная ценность), Рентгеновское исследование (отрицательная предсказательная ценность), ЭхоКг – гипокинез стенок ПЖ, тромб в стволе легочной артерии (только при субмассивной ТЭЛА), Динамика состояния больного Принципы лечения ТЭЛА.Симптоматическая терапия. Добутамин или допамин при снижении СВ. Оксигенотерапия. Антикоагуляционная терапия. Тромболитическая терапия. Хирургическое лечение (эмболэктомия). Тромболитическая терапия. Показания: массивная ТЭЛА, шок или гипотония (при нормальном АД польза не доказана). Препараты:стрептокиназа – 1,5 млн. ед. в течение 2 часов в периферическую вену капельно (приостановить введение гепарина) или ТАП 50 мг в течение 15 минут. Современные тромболитики: TNK – 1е поколение, ТАП – 2е поколение, стрептокиназа, урокиназа – 3е поколение. Антикоагуляционная терапия. Цель:стабилизация тромба и предупреждение его увеличения. Препараты:гепарин внутривенно болюсно 5-10 тыс. ед., затем внутривенно капельно со скоростью 1250 ед/час. АЧТВ (активированное частичное тромбоплатиновое время) должно быть увеличено в 1,5-2 раза. Низкомолекулярные гепарины – эноксапарин, фраксипарин, дальтепарин. Пероральные антикоагулянты (варфарин 5 мг) назначают со 2го дня лечения, продолжительность лечение после ТЭЛА 3-6 месяцев при МНО = 3.
Профилактика ТЭЛА.Терапевтические или хирургические пациенты до 40 лет без факторов риска – ранняя активизация (хождение). Терапевтические пациенты с 1 или более факторами риска и пациенты после хирургической операции старше 40 лет без факторов риска – эластичные чулки, или интермитирующая пневматическая компрессия, или гепарин 5000 ед. каждые 8-12 часов.Пациенты с переломом бедра — интермитирующая пневматическая компрессия, гепарин (или низкомолекулярные гепарины).Урологические операции, гинекологические операции по поводу рака – варфарин, интермитирующая пневматическая компрессия, гепарин (или низкомолекулярные гепарины).
Рекомендуемые страницы:


