Книга об остром бронхите
Õðîíè÷åñêèé áðîíõèò
Îïðåäåëåíèå. Õðîíè÷åñêèé áðîíõèò ýòî õðîíè÷åñêîå äèôôóçíîå âîñïàëèòåëüíîå ïîðàæåíèå áðîíõèàëüíîãî äåðåâà, îáóñëîâëåííîå äëèòåëüíûì ðàçäðàæåíèåì áðîíõîâ ðàçëè÷íûìè âðåäíûìè àãåíòàìè, èìåþùåå ïðîãðåññèðóþùåå òå÷åíèå, õàðàêòåðèçóþùååñÿ âîñïàëèòåëüíûìè è ñêëåðîòè÷åñêèìè èçìåíåíèÿìè â áðîíõèàëüíîé ñòåíêå è ïåðèáðîíõèàëüíîé òêàíè, ñîïðîâîæäàþùååñÿ íàðóøåíèåì ñëèçåîáðàçîâàíèÿ è äðåíèðóþùåé ôóíêöèè áðîíõîâ, è êëèíè÷åñêè ïðîÿâëÿþùååñÿ êàøëåì ñ âûäåëåíèåì ñëèçèñòî-ãíîéíîé ìîêðîòû â òå÷åíèå íå ìåíåå òðåõ ìåñÿöåâ â ãîäó íà ïðîòÿæåíèè äâóõ ëåò ïðè èñêëþ÷åííîé âîçìîæíîñòè íàëè÷èÿ äðóãèõ çàáîëåâàíèé âåðõíèõ äûõàòåëüíûõ ïóòåé, áðîíõîâ è ëåãêèõ, ñïîñîáíûõ âûçâàòü òå æå ñèìïòîìû.
Àêòóàëüíîñòü. Õðîíè÷åñêèé áðîíõèò (ÕÁ) ÿâëÿåòñÿ îäíèì èç íàèáîëåå ÷àñòî âñòðå÷àþùèõñÿ çàáîëåâàíèé.  ÑØÀ èì ñòðàäàåò äî 20 % âñåãî íàñåëåíèÿ. Äàííûå ýïèäåìèîëîãè÷åñêèõ èññëåäîâàíèé óêàçûâàþò íà âûñîêóþ ðàñïðîñòðàíåííîñòü ÕÁ è â Ðîññèè êàê ñðåäè ãîðîäñêèõ, òàê è ñðåäè ñåëüñêèõ æèòåëåé: îò 9,5 äî 13,6 % âñåãî íàñåëåíèÿ â âîçðàñòå îò 15 äî 64 ëåò.
Ïðèìåðíî ó 3/4 ëèö, ñòðàäàþùèõ õðîíè÷åñêèì áðîíõèòîì, çàáîëåâàíèå ïðîòåêàåò áåç áðîíõèàëüíîé îáñòðóêöèè è, êàê ïðàâèëî, íå îêàçûâàåò çàìåòíîãî âëèÿíèÿ íà ïðîãíîç áîëüíûõ, õîòÿ ìîæåò íàíîñèòü çíà÷èòåëüíûé ýêîíîìè÷åñêèé óùåðá, ñâÿçàííûé ñ âðåìåííîé óòðàòîé òðóäîñïîñîáíîñòè àêòèâíîé ÷àñòè íàñåëåíèÿ. Ôîðìû õðîíè÷åñêîãî áðîíõèòà ñ íàëè÷èåì íåîáðàòèìîé áðîíõèàëüíîé îáñòðóêöèè, ýìôèçåìîé ëåãêèõ è ïðèçíàêàìè ëåãî÷íîãî ñåðäöà â íàñòîÿùåå âðåìÿ îòíîñÿòñÿ ê õðîíè÷åñêîé îáñòðóêòèâíîé áîëåçíè ëåãêèõ (ÕÎÁË).
Êëàññèôèêàöèÿ
1. Ïî õàðàêòåðó âîñïàëèòåëüíîãî ïðîöåññà:
êàòàðàëüíûé;
ãíîéíûé.
2. Ïî ôóíêöèîíàëüíîé õàðàêòåðèñòèêå:
íåîáñòðóêòèâíûé;
îáñòðóêòèâíûé.
3. Ïî óðîâíþ ïîðàæåíèÿ:
ïðîêñèìàëüíûé (ñ ïðåèìóùåñòâåííûì ïîðàæåíèåì êðóïíûõ áðîíõîâ);
äèñòàëüíûé (ñ ïðåèìóùåñòâåííûì ïîðàæåíèåì ìåëêèõ áðîíõîâ).
4. Ïî êëèíè÷åñêîé ôîðìå:
ïðîñòîé íåîñëîæíåííûé (ñ âûäåëåíèåì ñëèçèñòîé ìîêðîòû áåç ïðèçíàêîâ âåíòèëÿöèîííûõ íàðóøåíèé);
îáñòðóêòèâíûé (ñ âûäåëåíèåì ñëèçèñòîé è / èëè ñëèçèñòî-ãíîéíîé ìîêðîòû ïðè íàëè÷èè íåîáðàòèìûõ âåíòèëÿöèîííûõ íàðóøåíèé);
ãíîéíûé (ñâûäåëåíèåì ãíîéíîé ìîêðîòû, áåç ïðèçíàêîâ íàðóøåíèÿ âåíòèëÿöèè);
ãíîéíî-îáñòðóêòèâíûé (ñ âûäåëåíèåì ãíîéíîé ìîêðîòû è íåîáðàòèìûõ âåíòèëÿöèîííûõ íàðóøåíèÿõ).
5. Ïî ôàçàì òå÷åíèÿ:
îáîñòðåíèå;
ðåìèññèÿ.
Íà ñåãîäíÿøíèé äåíü ïîíÿòèå «õðîíè÷åñêèé îáñòðóêòèâíûé áðîíõèò», âíå çàâèñèìîñòè îò õàðàêòåðà âîñïàëèòåëüíîãî ïðîöåññà (êàòàðàëüíûé èëè ãíîéíûé), ïîãëîùåíî ïîíÿòèåì «õðîíè÷åñêàÿ îáñòðóêòèâíàÿ áîëåçíü ëåãêèõ».
Ýòèîëîãèÿ. Îñíîâíîé ïðè÷èíîé ôîðìèðîâàíèÿ õðîíè÷åñêîãî áðîíõèòà ñ÷èòàåòñÿ òàáàêîêóðåíèå (òàáë. 3). Äàëåå èäóò ïî çíà÷èìîñòè ïðîìûøëåííûå è ïðîèçâîäñòâåííûå ôàêòîðû (ïîëëþòàíòû, «âûõëîïíûå ãàçû», ïðîôåññèîíàëüíûå âðåäíîñòè) è ôàêòîðû îêðóæàþùåé ñðåäû (ýêîëîãèÿ, êëèìàò, ïîãîäà). Îïðåäåëåííóþ ðîëü èãðàþò è ýíäîãåííûå ôàêòîðû (ãðóïïà êðîâè À (II), äåôèöèò ?-1-àíòèòðèïñèíà).
Òàáëèöà 3
Ôàêòîðû ðèñêà ôîðìèðîâàíèÿ õðîíè÷åñêîãî áðîíõèòà è èõ õàðàêòåðèñòèêà
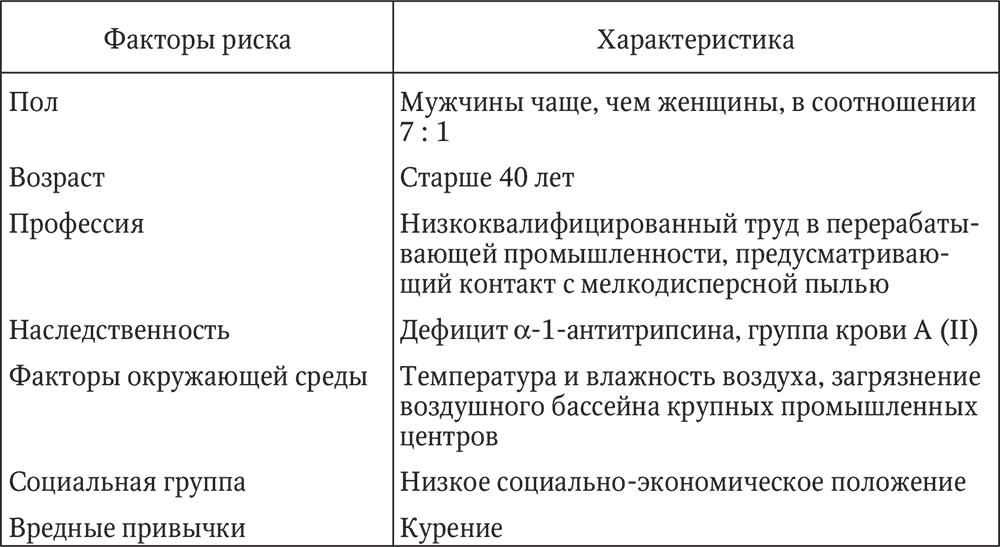
Áîëüøèíñòâî èññëåäîâàòåëåé ñ÷èòàþò, ÷òî èíôåêöèîííûé ôàêòîð ïðèñîåäèíÿåòñÿ ïîçæå, êîãäà ïîä âëèÿíèåì ïåðå÷èñëåííûõ âûøå ôàêòîðîâ óæå ñîçäàíû óñëîâèÿ äëÿ èíôèöèðîâàíèÿ áðîíõèàëüíîãî äåðåâà.
Áàêòåðèàëüíàÿ è âèðóñíàÿ èíôåêöèÿ ÿâëÿåòñÿ ãëàâíîé ïðè÷èíîé ðàçâèòèÿ îáîñòðåíèé õðîíè÷åñêîãî áðîíõèòà, ñïîñîáñòâóÿ ïðîãðåññèðîâàíèþ çàáîëåâàíèÿ è ðàçâèòèþ îñëîæíåíèé.
Ê íàèáîëåå ÷àñòûì âîçáóäèòåëÿì îáîñòðåíèÿ ïðîñòîãî (êàòàðàëüíîãî) áðîíõèòà îòíîñÿòñÿ Haemophilus influensae, Streptococus pneumoniae, Moraxella catarralis (âîçìîæíà óñòîé÷èâîñòü ê ?-ëàêòàìíûì àíòèáèîòèêàì), âèðóñû. Âîçáóäèòåëè îáîñòðåíèÿ ãíîéíîãî áðîíõèòà Haemophilus influensae, Streptococus pneumoniae, Moraxella catarralis, Staphylococcus aureus, Klebsiella pneumonia, Enterobacteriaceae, Pseudomonas spp.
Ïàòîãåíåç. Áëàãîïðèÿòíûå óñëîâèÿ äëÿ âíåäðåíèÿ èíôåêöèîííûõ àãåíòîâ ñîçäàåò íàðóøåíèå ôóíêöèè ñèñòåìû ìåñòíîé áðîíõîïóëüìîíàëüíîé çàùèòû è ðàçâèòèå êëàññè÷åñêîé ïàòîãåíåòè÷åñêîé òðèàäû:
ãèïåðêðèíèÿ (ãèïåðôóíêöèîíèðîâàíèå áðîíõèàëüíûõ ñëèçèñòûõ æåëåç è ãèïåðïðîäóêöèÿ ñëèçè);
äèñêðèíèÿ (ïîâûøåííàÿ âÿçêîñòü ìîêðîòû âñëåäñòâèå èçìåíåíèÿ åå ôèçèêî-õèìè÷åñêèõ ñâîéñòâ è ðåîëîãèè);
ìóêîñòàç (çàñòîé â áðîíõàõ âÿçêîé, ãóñòîé ìîêðîòû).
Ôàêòîðû, âëèÿþùèåíà ìåñòíûåìåõàíèçìû çàùèòû îðãàíîâ äûõàíèÿ
1. Êîíäèöèîíèðîâàíèå âîçäóõà (îáîãðåâàíèå, îõëàæäåíèå, óâëàæíåíèå).
2. Ìåõàíè÷åñêàÿ î÷èñòêà âîçäóõà (ôèëüòðàöèÿ è îñàæäåíèå èíãàëèðîâàííûõ ÷àñòèö íà ñëèçèñòîé îáîëî÷êå ñ ïîñëåäóþùèì óäàëåíèåì èõ â ðåçóëüòàòå êàøëåâîãî è / èëè ÷èõàòåëüíîãî ðåôëåêñà).
3. Ýíäîöèòîç ñîäåðæèìîãî áðîíõîâ ýïèòåëèàëüíûìè êëåòêàìè âîçäóõîíîñíûõ ïóòåé.
4. Íåñïåöèôè÷åñêèå ñåêðåòîðíûå ôàêòîðû çàùèòû âîçäóõîíîñíûõ ïóòåé (ëèçîöèì, ëàêòîôåððèí, ñèñòåìà ïðîòåîëèòè÷åñêèõ ôåðìåíòîâ).
5. Àëüâåîëÿðíûå ìàêðîôàãè, îñóùåñòâëÿþùèå ôàãîöèòîç è òðàíñïîðò èíãàëèðîâàííûõ ÷àñòèö èç àëüâåîë è áðîíõèîë.
6. Íåéòðîôèëüíûå ëåéêîöèòû, ôàãîöèòèðóþùèå ïàòîãåííûå ìèêðîîðãàíèçìû.
7. Òó÷íûå êëåòêè, ôóíêöèîíèðóþùèå êàê «ñèñòåìà áûñòðîãî ðåàãèðîâàíèÿ» â îòâåò íà âíåäðåíèå èíãàëèðîâàííûõ ÷àñòèö è / èëè èçìåíåíèå ñâîéñòâ âäûõàåìîãî âîçäóõà.
8. Èììóííàÿ ñèñòåìà, îáåñïå÷èâàþùàÿ ïðîäóêöèþ è êîíöåíòðàöèþ ñåêðåòîðíûõ èììóíîãëîáóëèíîâ, êàê ñðåäñòâî «ìåñòíîé» èììóííîé çàùèòû.
Ñõåìàòè÷åñêè îñíîâíûå ïàòîãåíåòè÷åñêèå ôàêòîðû ðàçâèòèÿ è ïðîãðåññèðîâàíèÿ õðîíè÷åñêîãî áðîíõèòà ïðåäñòàâëåíû íà ðèñ. 1.
Êëèíè÷åñêèå ïðèçíàêè è ñèìïòîìû õðîíè÷åñêîãî íåîáñòðóêòèâíîãî áðîíõèòà
 ôàçå ðåìèññèè: êàøåëü ñ îòäåëåíèåì ñëèçèñòîé èëè ñëèçèñòî-ãíîéíîé ìîêðîòû äî 100150 ìë/ñóò, ïðåèìóùåñòâåííî óòðîì.
 ôàçå îáîñòðåíèÿ ðàçëè÷àþò ñóáúåêòèâíûå è îáúåêòèâíûå ïðîÿâëåíèÿ.
I. Ñóáúåêòèâíûå ïðîÿâëåíèÿ:
óñèëåíèå êàøëÿ;
ïîÿâëåíèå è / èëè óñèëåíèå îäûøêè;

Ðèñ. 1. Ïàòîãåíåòè÷åñêèå ôàêòîðû ðàçâèòèÿ è ïðîãðåññèðîâàíèÿ õðîíè÷åñêîãî áðîíõèòà
èçìåíåíèå êîëè÷åñòâåííûõ è êà÷åñòâåííûõ ïàðàìåòðîâ ìîêðîòû;
ïîâûøåíèå òåìïåðàòóðû (âîçìîæíî);
äåêîìïåíñàöèÿ ñîïóòñòâóþùèõ ñîìàòè÷åñêèõ çàáîëåâàíèé;
ñíèæåíèå ôèçè÷åñêîé âûíîñëèâîñòè ïðè íàãðóçêå.
II. Îáúåêòèâíûå ïðîÿâëåíèÿ.
Ïðè îñìîòðå ãðóäíîé êëåòêè, ïàëüïàöèè è ïåðêóññèè â ñëó÷àå ïðîñòîãî íåîñëîæíåííîãî õðîíè÷åñêîãî áðîíõèòà ïàòîëîãèè íåò. Ïðè ðàçâèòèè ýìôèçåìû ëåãêèõ ïîÿâëÿþòñÿ êîðîáî÷íûé ïåðêóòîðíûé çâóê è îãðàíè÷åíèå äûõàòåëüíîé ïîäâèæíîñòè ëåãêèõ.
Ïðè ìíîãîëåòíåì ãíîéíîì áðîíõèòå èíîãäà íàáëþäàþòñÿ óòîëùåíèå êîíöåâûõ ôàëàíã («áàðàáàííûå ïàëî÷êè») è óòîëùåíèå íîãòåé («÷àñîâûå ñòåêëà»).
Ïðè àóñêóëüòàöèè íà ôîíå æåñòêîãî äûõàíèÿ âûñëóøèâàþòñÿ ñóõèå õðèïû, ìåíÿþùèå ñâîþ òîíàëüíîñòü â çàâèñèìîñòè îò ëîêàëèçàöèè ïðîöåññà: íèçêèå æóææàùèå ïðè ïîðàæåíèè êðóïíûõ áðîíõîâ, âûñîêèå ñâèñòÿùèå ïðè ïîðàæåíèè áðîíõîâ ìàëîãî êàëèáðà è áðîíõèîë.
Ïðèçíàêè ïîÿâëåíèÿ áðîíõèàëüíîé îáñòðóêöèè:
îäûøêà ïðåèìóùåñòâåííî ýêñïèðàòîðíîãî õàðàêòåðà;
çàòðóäíåííûé è óäëèíåííûé âûäîõ ïî ñðàâíåíèþ ñ ôàçîé âäîõà;
ìåíÿþùèéñÿ õàðàêòåð îäûøêè («äåíü íà äåíü íå ïðèõîäèòñÿ») â çàâèñèìîñòè îò âðåìåíè ñóòîê, ïîãîäû;
ìàëîïðîäóêòèâíûé, çàòÿæíîé, êîêëþøåïîäîáíûé êàøåëü;
æåñòêîå äûõàíèå ñ óäëèíåííûì âûäîõîì è íàëè÷èå «ñâèñòÿùèõ» ñóõèõ õðèïîâ;
íàáóõàíèå øåéíûõ âåí âî âðåìÿ âûäîõà è ñïàäåíèå íà âäîõå;
äûõàíèå ñêâîçü ñîìêíóòûå ãóáû («ðîçîâûå ïûõòåëüùèêè»);
ó÷àñòèå äîïîëíèòåëüíûõ ìûøö â àêòå äûõàíèÿ;
âûíóæäåííîå ïîëîæåíèå îðòîïíîý.
Êëàññèôèêàöèÿ òèïîâ îáîñòðåíèé õðîíè÷åñêîãî áðîíõèòà â çàâèñèìîñòè îò âûðàæåííîñòè êëèíè÷åñêîé ñèìïòîìàòèêè.
Òèï I. Íàëè÷èå âñåõ 3 ñèìïòîìîâ: íàðàñòàíèå îäûøêè, óâåëè÷åíèå ïðîäóêöèè ìîêðîòû, ïîâûøåíèå ñòåïåíè ãíîéíîñòè ìîêðîòû.
Òèï II. Íàëè÷èå 2 ñèìïòîìîâ èç 3: íàðàñòàíèå îäûøêè, óâåëè÷åíèå ïðîäóêöèè ìîêðîòû, ïîâûøåíèå ñòåïåíè ãíîéíîñòè ìîêðîòû.
Òèï III. Íàëè÷èå 1 ñèìïòîìà èç 3 (íàðàñòàíèå îäûøêè, óâåëè÷åíèå ïðîäóêöèè ìîêðîòû, ïîâûøåíèå ñòåïåíè ãíîéíîñòè ìîêðîòû) + êàê ìèíèìóì 1 ïðèçíàê èç ñëåäóþùèõ: èíôåêöèÿ âåðõíèõ äûõàòåëüíûõ ïóòåé (áîëü â ãîðëå, âûäåëåíèÿ èç íîñà) â òå÷åíèå ïîñëåäíèõ 5 äíåé, ëèõîðàäêà áåç äðóãèõ âèäèìûõ ïðè÷èí, íàðàñòàíèå ÷àñòîòû ñâèñòÿùèõ õðèïîâ, óñèëåíèå êàøëÿ, èëè ïîâûøåíèå ÷èñëà äûõàòåëüíûõ äâèæåíèé èëè ñåðäå÷íûõ ñîêðàùåíèé íà 20 % ïî ñðàâíåíèþ ñî ñòàáèëüíûì ñîñòîÿíèåì.
Îñëîæíåíèÿ ïðè õðîíè÷åñêèõ áðîíõèòàõ
1. Êðîâîõàðêàíüå îáû÷íî ýïèçîäè÷åñêîå, â âèäå êðîâÿíûõ ïðîæèëîê â ìîêðîòå, îòìå÷àåòñÿ ó 1015 % áîëüíûõ õðîíè÷åñêèì áðîíõèòîì.
2. Ýìôèçåìà ëåãêèõ.
3. Äûõàòåëüíàÿ íåäîñòàòî÷íîñòü (ñ óêàçàíèåì ñòåïåíè).
4. Õðîíè÷åñêîå ëåãî÷íîå ñåðäöå (êîìïåíñèðîâàííîå èëè äåêîìïåíñèðîâàííîå).
Ïðèìåðû ôîðìóëèðîâêè äèàãíîçà
1. Õðîíè÷åñêèé íåîñëîæíåííûé áðîíõèò âíå îáîñòðåíèÿ. ÄÍ-0.
2. Õðîíè÷åñêèé íåîñëîæíåííûé áðîíõèò, îáîñòðåíèå ñ ïðåèìóùåñòâåííûì ïîðàæåíèåì ïðîêñèìàëüíîãî îòäåëà áðîíõîâ. ÄÍ-0.
3. ÕÎÁË (õðîíè÷åñêàÿ îáñòðóêòèâíàÿ áîëåçíü ëåãêèõ) âíå îáîñòðåíèÿ. Ýìôèçåìà ëåãêèõ. Õðîíè÷åñêîå ëåãî÷íîå ñåðäöå â ñòàäèè êîìïåíñàöèè. ÄÍ-II. ÕÑÍ II À. ÔÊ II.
Ìåòîäû äèàãíîñòè÷åñêèõ èññëåäîâàíèé
1. Èññëåäîâàíèå ïåðèôåðè÷åñêîé êðîâè (âîçìîæåí ëåéêîöèòîç ñî ñäâèãîì ëåéêîöèòàðíîé ôîðìóëû âëåâî, óñêîðåíèå ÑÎÝ).
2. Èññëåäîâàíèå ìîêðîòû è / èëè áðîíõîàëüâåîëÿðíîãî ëàâàæà (ìèêðîñêîïè÷åñêîå, áàêòåðèîëîãè÷åñêîå).
3. Èññëåäîâàíèå ôóíêöèè âíåøíåãî äûõàíèÿ (îïðåäåëåíèå îáúåìíûõ è ñêîðîñòíûõ ïîêàçàòåëåé âîçäóøíîãî ïîòîêà ìåòîäîì ïèêôëîóìåòðèè è ñïèðîãðàôèè).
4. Ðåíòãåíîãðàôèÿ è / èëè êîìïüþòåðíàÿ òîìîãðàôèÿ îðãàíîâ ãðóäíîé ïîëîñòè (íåîáõîäèìî èñêëþ÷èòü âîñïàëèòåëüíûå è îáúåìíûå ïðîöåññû ëåãî÷íîé ïàðåíõèìû è ñðåäîñòåíèÿ).
5. Ñåðîëîãè÷åñêèå èññëåäîâàíèÿ êðîâè äëÿ âûÿâëåíèÿ òèòðà ñïåöèôè÷åñêèõ àíòèìèêðîáíûõ àíòèòåë ïðîâîäèòñÿ ïðè ïîäîçðåíèè íà âíóòðèêëåòî÷íûå èíôåêöèè, èìååò áîëüøå ýïèäåìèîëîãè÷åñêîå, ÷åì êëèíè÷åñêîå çíà÷åíèå.
6. Ôèáðîáðîíõîñêîïèÿ, ïðè íåîáõîäèìîñòè ñ áèîïñèåé ñëèçèñòîé áðîíõîâ.
Îáùèå ïðèíöèïû ëå÷åíèÿ
Ê îñíîâíûì öåëÿì ëå÷åíèÿ îòíîñÿòñÿ:
óñòðàíåíèå ñèìïòîìîâ îáîñòðåíèÿ çàáîëåâàíèÿ;
ñíèæåíèå ñêîðîñòè ïðîãðåññèðîâàíèÿ çàáîëåâàíèÿ;
ïðîôèëàêòèêà ïîâòîðíûõ îáîñòðåíèé;
ïîâûøåíèå êà÷åñòâà æèçíè.
Âåäåíèå ïàöèåíòîâ â ïåðèîä îáîñòðåíèÿ:
àìáóëàòîðíîå ëå÷åíèå; äîïóñêàåòñÿ ó áîëüíûõ ñ ïðîñòîé (íåîñëîæíåííîé) ôîðìîé õðîíè÷åñêîãî áðîíõèòà;
ñòàöèîíàðíîå ëå÷åíèå; òðåáóåòñÿ áîëüíûì ñ îáñòðóêòèâíîé, ãíîéíîé è ãíîéíî-îáñòðóêòèâíîé ôîðìàìè õðîíè÷åñêîãî áðîíõèòà, à òàêæå ëþäÿì ñòàðøå 70 ëåò ïðè íàëè÷èè ñîïóòñòâóþùåé ïàòîëîãèè (ÈÁÑ, ÕÑÍ, ñàõàðíûé äèàáåò, äåêîìïåíñèðîâàííûå áîëåçíè ïå÷åíè è ïî÷åê, ïðèåì öèòîñòàòèêîâ è äð.) è ïî ñîöèàëüíûì ïîêàçàíèÿì.
Ïðîäîëæèòåëüíîñòü ëå÷åíèÿ ïðîñòîé íåîñëîæíåííîé ôîðìû õðîíè÷åñêîãî áðîíõèòà ñîñòàâëÿåò îò 7 äî 10 äíåé. Íà ïåðèîä îáîñòðåíèÿ õðîíè÷åñêîãî áðîíõèòà ïàöèåíòû òåðÿþò òðóäîñïîñîáíîñòü (âðåìåííàÿ óòðàòà òðóäîñïîñîáíîñòè). Ñòîéêàÿ óòðàòà òðóäîñïîñîáíîñòè (ãðóïïà èíâàëèäíîñòè) îïðåäåëÿåòñÿ íà îñíîâàíèè ñòåïåíè äûõàòåëüíîé íåäîñòàòî÷íîñòè, íàëè÷èÿ îñëîæíåíèé è äåêîìïåíñàöèè ñîïóòñòâóþùèõ çàáîëåâàíèé.
Ìåäèêàìåíòîçíîå ëå÷åíèå õðîíè÷åñêîãî áðîíõèòà ïðåäñòàâëåíî ñëåäóþùèìè ãðóïïàìè ïðåïàðàòîâ:
àíòèáàêòåðèàëüíûå ñðåäñòâà;
îòõàðêèâàþùèå è ìóêîëèòèêè;
áðîíõîäèëàòàòîðû;
èììóíîìîäóëÿòîðû.
Àíòèáàêòåðèàëüíûå ñðåäñòâà ïðè îáîñòðåíèè õðîíè÷åñêîãî áðîíõèòà ïîêàçàíû ïðè íàëè÷èè êàê ìèíèìóì 2 èç 3 êàðäèíàëüíûõ ñèìïòîìîâ îáîñòðåíèÿ õðîíè÷åñêîãî áðîíõèòà (I è II òèïû îáîñòðåíèé): ïðè óñèëåíèè îäûøêè, óâåëè÷åíèè êîëè÷åñòâà ìîêðîòû è óâåëè÷åíèè ñòåïåíè åå ãíîéíîñòè. Ïðè ëå÷åíèè àíòèáèîòèêàìè ìîæíî äîáèòüñÿ íåìåäëåííûõ è äîëãîñðî÷íûõ ïîëîæèòåëüíûõ ýôôåêòîâ. Ê íåìåäëåííûì ïîëîæèòåëüíûì ýôôåêòàì îòíîñÿòñÿ: ïðåäîòâðàùåíèå ãîñïèòàëèçàöèè áîëüíûõ, ñíèæåíèå ÷èñëà äíåé íåòðóäîñïîñîáíîñòè, ñîêðàùåíèå äëèòåëüíîñòè ïðîÿâëåíèÿ ñèìïòîìîâ ÕÁ, ñíèæåíèå ñêîðîñòè êëèíè÷åñêîãî óõóäøåíèÿ è ïðåäîòâðàùåíèå ïðîãðåññèðîâàíèÿ çàáîëåâàíèÿ â ñòàäèþ ïàðåíõèìàòîçíîé èíôåêöèè (ïíåâìîíèþ). Äîëãîñðî÷íûå ýôôåêòû âêëþ÷àþò â ñåáÿ: ïðåäîòâðàùåíèå ïðîãðåññèðîâàíèÿ ëåãî÷íûõ ïîâðåæäåíèé, ïðåäîòâðàùåíèå ðàçâèòèÿ âòîðè÷íîé áàêòåðèàëüíîé êîëîíèçàöèè ïîñëå âèðóñíîé èíôåêöèè è óâåëè÷åíèå âðåìåíè â ïåðèîäû ìåæäó îáîñòðåíèÿìè.
 ïîäàâëÿþùåì áîëüøèíñòâå ñëó÷àåâ àíòèáèîòèêîòåðàïèÿ ïðè îáîñòðåíèè õðîíè÷åñêîãî áðîíõèòà íàçíà÷àåòñÿ ýìïèðè÷åñêè. Íà îñíîâàíèè ôàêòîðîâ ðèñêà, âîçðàñòà, ôóíêöèîíàëüíûõ îñîáåííîñòåé áîëüíûõ, à òàêæå ïðè÷èííûõ ôàêòîðîâ (ãðóïïû ìèêðîîðãàíèçìîâ) áûëî ïðåäëîæåíî íåñêîëüêî êëàññèôèêàöèîííûõ ñõåì ëå÷åíèÿ îáîñòðåíèÿ õðîíè÷åñêîãî áðîíõèòà. Ýòî ïîçâîëÿåò îïòèìàëüíî èñïîëüçîâàòü ðàçëè÷íûå ãðóïïû àíòèáèîòèêîâ è çíà÷èòåëüíî ñíèçèòü âåðîÿòíîñòü íåóñïåøíîé òåðàïèè îáîñòðåíèÿ õðîíè÷åñêîãî áðîíõèòà. Ïðåäñòàâëåííàÿ â òàáë. 4 ñõåìà ÿâëÿåòñÿ ñîâðåìåííîé ìîäèôèêàöèåé êëàññèôèêàöèè, ïðåäëîæåííîé â 1997 ã. èíòåðíàöèîíàëüíîé ãðóïïîé ñïåöèàëèñòîâ ïî ëåãî÷íûì è èíôåêöèîííûì çàáîëåâàíèÿì.
Êàê âèäíî èç òàáëèöû, ÷àùå äðóãèõ ïðè ëå÷åíèè õðîíè÷åñêèõ áðîíõèòîâ èñïîëüçóþòñÿ:
1) àìèíîïåíèöèëëèíû àìîêñèöèëëèí ïåðîðàëüíî èëè àìïèöèëëèí ïàðåíòåðàëüíî;
2) íîâûå ìàêðîëèäû àçèòðîìèöèí (ñóìàìåä), êëàðèòðîìèöèí (êëàöèä);
3) çàùèùåííûå àìèíîïåíèöèëëèíû (àìîêñèöèëëèí / êëàâóëàíàò àìîêñèêëàâ);
4) ðåñïèðàòîðíûå ôòîðõèíîëîíû (III, IV ïîêîëåíèé ôòîðõèíîëîíîâ) ëåâîôëîêñàöèí (òàâàíèê), ìîêñèôëîêñàöèí (àâåëîêñ), ñïàðôëîêñàöèí (ñïàðôëî);
5) öåôàëîñïîðèíû IIIII ïîêîëåíèé (öåôóðîêñèì ïåðîðàëüíî, öåôòðèàêñîí ïàðåíòåðàëüíî);
Òàáëèöà 4
Ñõåìà íàçíà÷åíèÿ àíòèáèîòèêîâ â çàâèñèìîñòè îò êëèíè÷åñêîé ñèòóàöèè è ïðè÷èííîãî èíôåêöèîííîãî àãåíòà
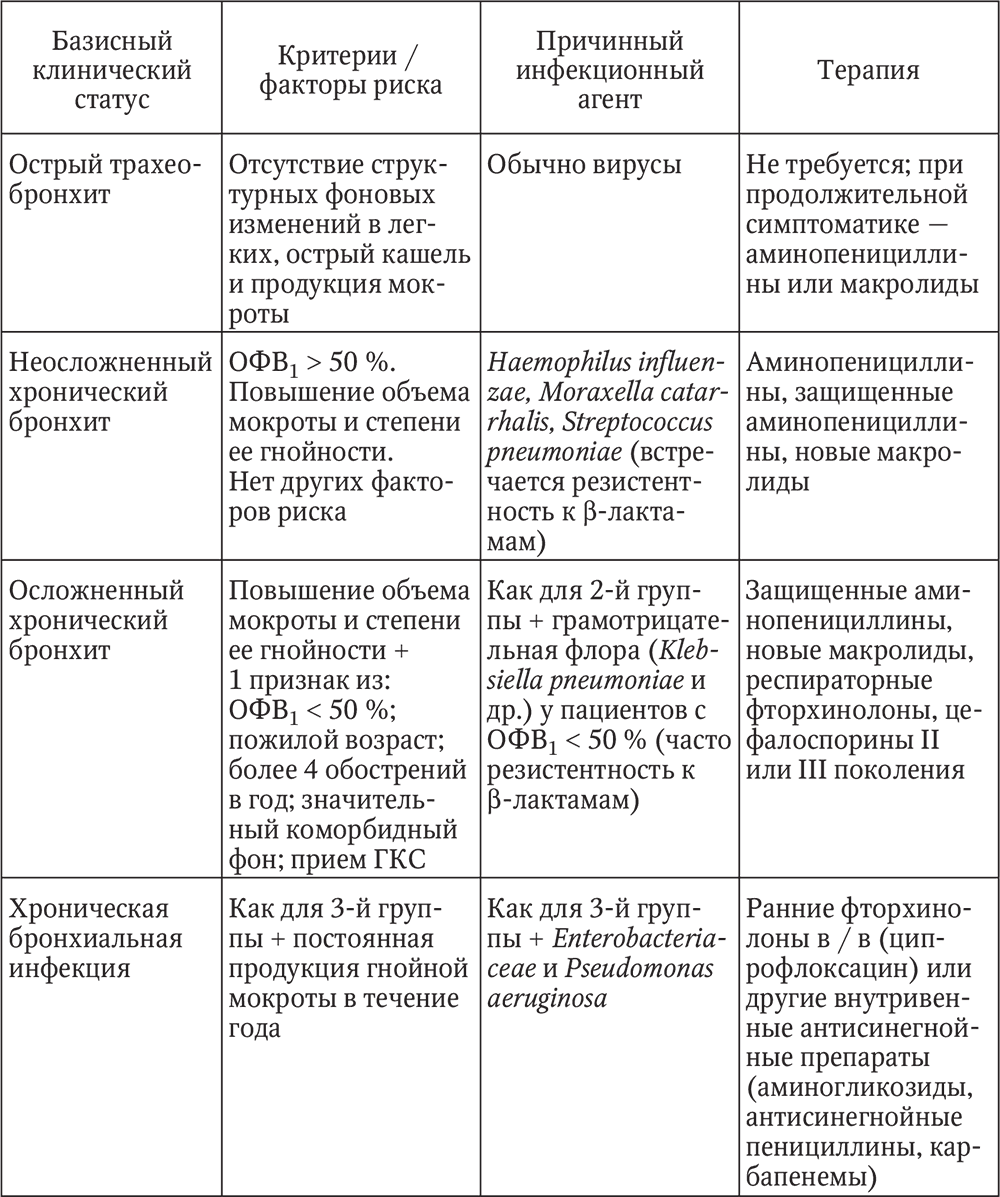
6) òåòðàöèêëèíû äîêñèöèêëèí (þíèäîêñ ñîëþòàá);
7) êàðáàïåíåìû: èìèïåíåì / öèëàñòèí (òèåíàì) è ìåðîïåíåì (ìåðîïåíàáîë, ìåðîïåíåì-ñïåíñåð, ìåðèâà, ïðîïåíåì, ìåðîíåì).
Ïðè íåýôôåêòèâíîñòè ëå÷åíèÿ àíòèáàêòåðèàëüíûìè ïðåïàðàòàìè ïåðâîé ãðóïïû èñïîëüçóþò ïðåïàðàòû èç íèæåïåðå÷èñëåííûõ ãðóïï. Îñóùåñòâëÿòü âûáîð ïðåïàðàòîâ ñëåäóåò ñ ó÷åòîì áàêòåðèîëîãè÷åñêîãî èññëåäîâàíèÿ ìîêðîòû è / èëè ÁÀËÆ.
Îòõàðêèâàþùèå è ìóêîëèòè÷åñêèå ëåêàðñòâåííûå ñðåäñòâà: àìáðîêñîë (àìáðîñàí, ëàçîëâàí), áðîìãåêñèí, àöåòèëöèñòåèí, êàðáîöèñòåèí.
Áðîíõîëèòè÷åñêèå ëåêàðñòâåííûå ñðåäñòâà:
?2-àãîíèñòû êîðîòêîãî äåéñòâèÿ (ñàëüáóòàìîë, òåðáóòàëèí, âåíòîëèí);
?2-àãîíèñòû ïðîëîíãèðîâàííûå ñ áûñòðûì íà÷àëîì äåéñòâèÿ (ôîðìîòåðîë èëè îêñèñ òóðáóõàëåð);
?2-àãîíèñòû ïðîëîíãèðîâàííûå ñ ìåäëåííûì ðàçâèòèåì ýôôåêòà (ñàëüìåòåðîë);
ì-õîëèíîëèòèêè (èïðàòðîïèóìà áðîìèä èëè àòðîâåíò);
êîìáèíèðîâàííûå ïðåïàðàòû (áåðîäóàë);
ìåòèëêñàíòèíû (òåîïýê, òåîòàðä).
Ëåêàðñòâåííûå ñðåäñòâà, îáëàäàþùèå èììóíîìîäóëèðóþùèì äåéñòâèåì. Íàïðèìåð, ÈÐÑ-19 ñòèìóëèðóåò ìåñòíûå ìåõàíèçìû çàùèòû ïîñðåäñòâîì óâåëè÷åíèÿ âûðàáîòêè ñåêðåòîðíîãî èììóíîãëîáóëèíà IgÀ, ëèçîöèìà, ìàêðîôàãîâ.
Âåäåíèå ïàöèåíòîâ â ïåðèîä ðåìèññèè
Äëÿ ñòàáèëèçàöèè ðåìèññèè è îáåñïå÷åíèÿ âûñîêîãî êà÷åñòâà æèçíè íåîáõîäèìî:
îòêàçàòüñÿ îò êóðåíèÿ;
óñòðàíèòü íåáëàãîïðèÿòíûå ôèçè÷åñêèå è õèìè÷åñêèå ôàêòîðû ðèñêà;
îáåñïå÷èòü ýôôåêòèâíûé áðîíõèàëüíûé äðåíàæ (ËÔÊ, ìàññàæ, ôèòîòåðàïèÿ);
îáåñïå÷èòü îïòèìàëüíóþ áðîíõèàëüíóþ ïðîõîäèìîñòü (áðîíõîëèòèêè);
ïîâûñèòü ñîïðîòèâëÿåìîñòü îðãàíèçìà (èììóíîìîäóëÿòîðû ðàñòèòåëüíîãî è õèìè÷åñêîãî ïðîèñõîæäåíèÿ);
ïðîâåñòè âàêöèíàöèþ ïðîòèâ ãðèïïà (âàêñèãðèï, ãðèïïîë, áåãðèâàê, èíôëþâàê è äð.) è ïðîòèâ ïíåâìîêîêêà (ïíåâìî 23).
Îöåíêà ýôôåêòèâíîñòè ëå÷åíèÿ
Îöåíêó ýôôåêòèâíîñòè ëå÷åíèÿ îïðåäåëÿþò ïî áëèæàéøèì êëèíè÷åñêèì èñõîäàì, ê êîòîðûì îòíîñÿòñÿ: âûðàæåííîñòü è ñêîðîñòü ðåãðåññèè êëèíè÷åñêèõ ïðîÿâëåíèé, ïîëîæèòåëüíàÿ äèíàìèêà ïîêàçàòåëåé íàðóøåíèÿ áðîíõèàëüíîé ïðîõîäèìîñòè, ïðåäîòâðàùåíèå îñëîæíåíèé è ñîêðàùåíèå ñðîêîâ ãîñïèòàëèçàöèè.
Ê îòäàëåííûì êëèíè÷åñêèì èñõîäàì îòíîñÿòñÿ: óâåëè÷åíèå äëèòåëüíîñòè ðåìèññèè, óìåíüøåíèå ÷àñòîòû îáîñòðåíèé.
Бронхит — это воспаление слизистой оболочки стенок бронхов. Бронхи, в свою очередь, представляют собой разветвленную сеть трубок разного диаметра, проводящих вдыхаемый воздух из гортани в легкие. При инфекции или воспалении бронхов нарушается циркуляция воздуха к легким и из них, вследствие отека бронхов и большого отделения слизи.
Как правило, бронхит развивается вслед за острой респираторной инфекцией (ОРВИ) или простудой, а так как мы болеем простудами каждый год, то большинство из нас болеют бронхитом минимум один раз в течение жизни. При соответствующем лечении бронхит проходит через несколько дней, не оставляя последствий, тогда как кашель может продолжаться три недели и более. Если вы болеете бронхитом несколько раз в течение года, это может свидетельствовать о развитии более серьезного состояния — хронической обструктивной болезни легких. Состояние, описываемое данным термином, представляет собой группу заболеваний, разрушительно воздействующих на ткань легких. К ним относятся эмфизема, хронический бронхит, бронхиальная астма. Хронический бронхит характеризуется кашлем с мокротой, длящимся большую часть месяца, не менее трех месяцев в году и в течение двух лет, при условии отсутствия другой причины, способной вызвать кашель (рекомендации ВОЗ).
Причины бронхита. Вирусы, которые вызывают ОРЗ или простуду, могут вызвать и острый бронхит, однако особенностью воспаления бронхиального дерева (о чем упоминалось выше) является возможность присоединения вторичной бактериальной инфекции.
Иногда развитию бронхита способствует вдыхание табачного дыма, пыли, токсичных газов, а также соляная кислота, которая при таком заболевании, как гастроэзофагальный рефлюкс, попадает из желудка в пищевод и гортань.
Риск заболевания острым бронхитом или перехода его в хроническую форму возрастает в несколько раз, если вы курите или пассивно вдыхаете табачный дым. Особенно это относится к детям, чьи родители курят. В этом случае, кроме бронхита, у детей возрастает риск возникновения ОРВИ, бронхиальной астмы и пневмонии. В случаях, когда ваша иммунная система ослаблена острым или хроническим заболеванием, риск развития бронхитов также повышается.
Если вы работаете в местах с повышенным содержанием в воздухе пыли, например хлопковой, а также химических реагентов, кислот, щелочей, перекисей, риск развития броихо-легочных заболеваний увеличивается.
Если у вас появился кашель с непрозрачной мокротой, першение или дискомфорт в горле, легкое повышение температуры, и эти симптомы не проходят в течение 2–3 дней, следует обязательно обратиться к доктору. Вы должны быть особенно внимательными, если имеете такие сопутствующие заболевания, как бронхиальная астма или сердечная недостаточность.
Если у вас часто повторяющиеся бронхиты, обратитесь к доктору. Возможно, вы живете в экологически неблагоприятном районе или работаете на вредном производстве. Имея полную информацию, врач сможет назначить наиболее эффективное лечение.
Главным признаком бронхита является кашель с отделяемой желтовато-серой или зеленоватой мокротой. В некоторых случаях мокрота бывает с примесью крови. Выделяемая при откашливании неокрашенная или имеющая белый оттенок слизь не является признаком бактериальной инфекции. Важно помнить, что кашель — это одна из самых важных защитных функций организма. Его роль заключается в очищении дыхательных путей. Однако полезен только влажный, продуктивный кашель, при котором жидкая мокрота легко удаляется.
В норме бронхами производится около 30 г слизистого секрета ежедневно. Производимая слизь выполняет барьерную и защитную функции. Она предохраняет поверхность бронхов от повреждения, увлажняет и согревает вдыхаемый воздух, обеспечивает удаление инородных частиц. Биологически активные вещества, содержащиеся в слизи, повышают местный иммунитет бронхов. Инфекционные возбудители (вирусы, бактерии, грибы) или неинфекционные (пыль, пыльца растений, компоненты аэрозолей) вызывают повреждение клеток слизистой оболочки бронхов. Возникает воспаление, при котором количество производимой слизи увеличивается в несколько раз, а также повышается ее вязкость. Скопление слизи приводит к затруднению дыхания и нарушению работы легких. Кроме того, слизистый секрет служит прекрасной питательной средой для роста микроорганизмов.
Кроме кашля симптомами бронхита являются: болезненность и ощущение спазма в горле; затрудненное дыхание, хрипы; небольшое повышение температуры.
Лечение острого бронхита симптоматическое: постельный режим, хорошее проветривание помещения, обильное теплое питье, отвлекающие процедуры (горячие ножные ванны температуры до 40 °C, горчичники).
Отхаркивающие средства: алтейный сироп, пертуссин, нашатырно-анисовые капли. При высокой температуре — ацетилсалициловая кислота, амидопирин, гипосенсибилнзируюшие и антигистаминные препараты — тавегил, супрастин. Антибиотики и сульфаниламиды показаны при присоединении пневмонии.
В фазе обострения хронического бронхита терапия должна быть направлена на ликвидацию воспалительного процесса в бронхах, улучшение бронхиальной проходимости, восстановление нарушенной общей и местной иммунологической реактивности.
Назначают антибиотики и сульфаниламиды курсами, достаточными для подавления активности инфекции. Длительность антибактериальной терапии индивидуальна. Антибиотик подбирают с учетом чувствительности микрофлоры мокроты (бронхиального секрета), назначают внутрь или парентерально, иногда сочетают с внутритрахеальным введением.
Показаны ингаляция фитонцидов чеснока или лука (сок чеснока и лука готовят перед ингаляцией, смешивают с 0,25 %-м раствором новокаина или изотоническим раствором натрия хлорида в пропорции 1 часть сока на 3 части растворителя). Ингаляции проводят 2 раза в день; на курс 20 ингаляций.
Одновременно с терапией активной инфекции бронхов проводят консервативную санацию очагов назофарингеальной инфекции.


