Клинико морфологическая характеристика форм атеросклероза
Атеросклеротическое поражение локализуется в разных органах и системах. Клинико-морфологические формы атеросклероза зависят от стадии патологического процесса и локализации изменений интимы. По стадийному принципу удается выделить первичные артефакты, липидные пятна разной степени прогрессирования, атеромы, стабильные и нестабильные бляшки, которые впоследствии фиброзируются и кальцифицируются. Существует и анатомическая классификация, по которой различают клинические разновидности атерогенеза.
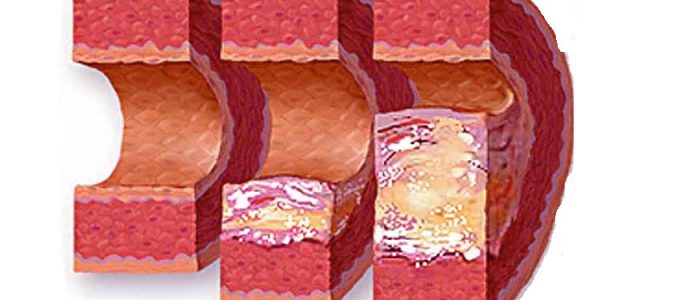
По локализации выделяют формы, располагающиеся в крупных и мелких сосудах конечностей, голове и шее, брюшном и грудном отделах аорты, капиллярах сетчатки. Они имеют разное клиническое течение.
Формы атеросклеротических изменений
По патоморфологическим особенностям выделяют такие разновидности:
- Начальное поражение. ЛПНП и ЛПОНП накапливаются в макрофагах. На этой стадии их идентифицируют с помощью гистохимии.
- Липидные пятна со склонностью и несклонные к прогрессированию.
- Настоящий атероматоз. Структурные изменения становятся более выраженными.
- Фиброатерома.
- Нестабильная атеросклеротическая бляшка. Она склонна к эмболизации сосудистого русла.
- Бляшка, инкрустированная кристаллами кальция.
Вернуться к оглавлению
Симптомы заболевания
 При поражении сетчатки органов зрения проявляется такой симптом, как мелькание мушек или темных пятен перед глазами.
При поражении сетчатки органов зрения проявляется такой симптом, как мелькание мушек или темных пятен перед глазами.
Клиническая симптоматика атеросклероза характеризуется следующими проявлениями:
- Мелькание мушек перед глазами. Этот симптом свидетельствует о том, что атеросклеротический процесс поразил капилляры сетчатки глаза.
- Звон в ушах. Он возникает, когда у пациента поражается среднее ухо.
- Головокружение. Когда атеросклероз прогрессирует и закупоривает сосуды головы и шеи, появляется синдром vertigo. Особенно явно он напоминает о себе, если процесс развивается в вестибулярном аппарате.
- Цианоз носогубного треугольника и дистальных кончиков пальцев. Он появляется вследствие того, что к дальним участкам тела поступает мало кислорода.
- Неприятные ощущения в области сердца. Они проявляются, когда холестериновые бляшки закупоривают просвет коронарных сосудов. Именно такие осложнения ведут к летальному исходу.
Вернуться к оглавлению
Клинико-морфологические формы
Атеросклероз венечных артерий сердца
Атеросклеротическое поражение коронарных сосудов возникает одним из самых первых. Внутренняя выстилка этих сосудистых структур тропна к холестерину. Когда бляшка перекрывает половину просвета артерий, появляются первые симптомы ишемической болезни — постоянная одышка, эпизодическое кровохарканье, тяжесть в области груди, невозможность выполнять физическую работу. В дальнейшем это приводит к стойкой сердечной недостаточности и риск инфаркта миокарда возрастает.
Вернуться к оглавлению
Атеросклероз аорты
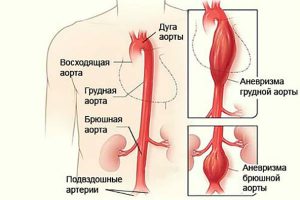 Если заболевание образовалось в аорте, то запущенная форма приведет к аневризме, при которой происходят разрывы сосудов.
Если заболевание образовалось в аорте, то запущенная форма приведет к аневризме, при которой происходят разрывы сосудов.
Этот процесс также является грозным явлением. При нем появляется аневризма: стенки самого крупного сосуда организма — аорты становятся тонкими и в дальнейшем в них развиваются разрывы. При этом возникают шок, коллапс и внезапная смерть больного. Самым характерным клиническим признаком неосложненной аневризмы является пульсация в эпигастральной области. Клинико-морфологические формы, поражающие крупные сосуды, встречаются редко.
Вернуться к оглавлению
Атеросклероз артерий почек
Когда холестериновые бляшки проникают в интимальную выстилку почечных сосудов, развивается недостаточность этих органов. Хроническая болезнь почек проявляется отеками, появляющимися преимущественно утром. К ним присоединяется общее недомогание, одышка, сердечная слабость. Заболевание длительно протекает бессимптомно, но имеет летальный исход в большинстве случаев. Поэтому пациентам с тяжелыми формами почечной недостаточности рекомендуется проводить периодический диализ — очищение крови через специальный аппарат.
Вернуться к оглавлению
Атеросклероз артерий головного мозга
Когда бляшки образуются в мозговых сосудах, резко возрастает риск острого нарушения церебрального кровообращения. Нейроциты отмирают и не восстанавливаются. Инсульты приводят к инвалидизации большинства населения пожилого возраста. Параллельно развивается деменция, проявляющаяся снижением умственных способностей: памяти, мышления и воображения.
Церебральная деменция при атеросклеротической болезни развивается, когда тропный к мозговым сосудам холестерин проникает через гематоэнцефалический барьер и накапливается в интиме.
Вернуться к оглавлению
Атеросклероз артерий кишечника
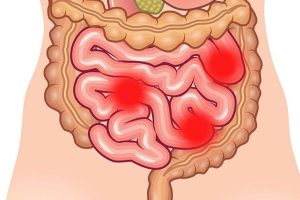 Резкое похудение и плохое усвоение пищи является признаками наличия болезни в артериях кишечника.
Резкое похудение и плохое усвоение пищи является признаками наличия болезни в артериях кишечника.
Атеросклеротические бляшки проникают даже в сосудистые стенки ЖКТ. Чаще всего они закупоривают артерии брыжейки, в результате чего появляется частичное выпадение функций отдельных участков толстой кишки. При этом возникает тотальная дисфункция гастроинтестинальной системы. Пища плохо переваривается и всасывается. Человек худеет. Возникает неспецифический язвенный колит, часто заканчивающийся злокачественными новообразованиями.
Вернуться к оглавлению
Атеросклероз артерий нижних конечностей
Когда закупорки возникают в артериях и венах ног, первичным клиническим симптомом является синюшность пальцев. Затем на передней и задней поверхностях голеней могут возникать язвы — кровоточащие ранки. Симптом часто путают с осложнениями сахарного диабета. Появляется клиническая симптоматика перемежающейся хромоты, синдром «витрины». Очень часто таким пациентам требуются радикальные операции на сосудах — эндартерэктомии и эндовенэктомии или ампутации.
Источник
В
зависимости от преимущественной
локализации атеросклеротических
изменений в сосудах, осложнений и
исходов, к которым он ведет, выделяют
следующие клинико-анатомические его
формы:
1.атеросклероз аорты;
2.атеросклероз
венечных артерий сердца (ишемическая
болезнь сердца);
3.атеросклероз
артерий головного мозга (цереброваскулярные
заболевания);
4.атеросклероз
артерий почек (почечная форма);
5.атеросклероз
артерий кишечника (кишечная форма);
6.атеросклероз
артерий нижних конечностей.
Атеросклероз
аорты
– это самая частая форма атеросклероза.
Наиболее резко атеросклеротические
изменения выражены в брюшном отделе и
характеризуются обычно атероматозом,
изъязвлениями, атерокальцинозом. В
результате тромбоза, тромбоэмболии и
эмболии атероматозными массами при
атеросклерозе аорты часто наблюдаются
инфаркты (например, почек) и гангрены
(например, кишечника, нижней конечности).
При атеросклерозе в аорте часто
развиваются аневризмы. Различают
цилиндрическую, мешковидную, грыжевидную
аневризмы аорты. Образование аневризмы
опасно ее разрывом и кровотечением.
Длительно существующая аневризма аорты
приводит к атрофии окружающих тканей
(например, грудины, тел позвонков).
Атеросклероз
венечных артерий сердца
лежит в основе ишемической его болезни.
Атеросклероз
артерий головного мозга
является основой цереброваскулярных
заболеваний. Длительная ишемия головного
мозга на почве стенозирующего атеросклероза
мозговых артерий приводит к дистрофии
и атрофии коры мозга, развитию
атеросклеротического слабоумия.
При
атеросклерозе
почечных артерий
сужение просвета бляшкой обычно
наблюдается у места ответвления основного
ствола или деления его на ветви первого
и второго порядка. Чаще процесс
односторонний, реже – двусторонний. В
почках развиваются либо клиновидные
участки атрофии паренхимы с коллапсом
стромы и замещением этих участков
соединительной тканью, либо инфаркты
с последующей организацией их и
формированием втянутых рубцов. Возникает
крупнобугристая атеросклеротическая
сморщенная почка (атеросклеротический
нефросклероз), функция которой страдает
мало, так как большая часть паренхимы
остается сохранной. В результате ишемии
почечной ткани при стенозирующем
атеросклерозе почечных артерий в ряде
случаев развивается симптоматическая
(почечная) гипертензия.
Атеросклероз
артерий кишечника,
осложненный тромбозом, ведет к гангрене
кишки с последующим развитием перитонита.
Чаще страдает верхняя брыжеечная
артерия.
При
атеросклерозе
артерий конечностей
чаще поражаются бедренные артерии.
Процесс длительное время протекает
бессимптомно благодаря развитию
коллатералей. Однако при нарастающей
недостаточности коллатералей развиваются
атрофические изменения мышц, похолодание
конечности, появляются характерные
боли при ходьбе – перемежающаяся
хромота. Если атеросклероз осложняется
тромбозом, развивается гангрена
конечности – атеросклеротическая
гангрена.
Макропрепарат
«Атеросклероз аорты». Интима аорты
пестрого вида. Видны участки желтого
и серо-желтого цвета (жировые пятна),
которые в отдельных местах сливаются
(жировые полоски), но не возвышаются над
поверхностью интимы. Большие участки
занимают округлые белые или бело-желтые
образования, возвышающиеся над
поверхностью (фиброзные бляшки). Местами
они сливаются между собой, придавая
интиме бугристый вид, местами изъязвляются.
В местах изъявлений видны серовато-красные
тромботические наложения, иногда с
формированием микроаневризм.
Микропрепарат
«Атеросклероз коронарной артерии»
(окраска гематоксилином и эозином).
Просвет сосуда сужен за счет
атеросклеротической бляшки, в центре
которой видны жиро-белковые массы,
распадающиеся игольчатые кристаллы
холестерина (стадия атероматоза).
Покрышка бляшки представлена
гиалинизированной соединительной
тканью.
Источник
Клинические проявления часто не соответствуют морфологии. При патологоанатомическом вскрытии обширное и выраженное атеросклеротическое поражение сосудов может оказаться находкой. И наоборот, клиника ишемии органа может появляться при умеренной облитерации просвета сосуда. Характерно преимущественное поражение определенных артериальных бассейнов. От этого зависит и клиническая картина заболевания.
Внешние маркеры атеросклероза: сенильные (липидные) дуги или кольца (желтоватые полоски по краю роговицы), ксантомы (бугристые образования в области разгибательных поверхностей локтевых, коленных суставов и ахилловых сухожилий, обусловленные отложением холестерина), ксантелазмы (различной формы пятна желтоватого цвета, возвышающиеся над поверхностью кожи верхнего или нижнего века), симптом Габриели (патологическое оволосение ушных раковин), симптом «червячка» (извитость височных артерий), симптом Фрака (горизонтальная или косая борозда на ушной раковине), раннее поседение (25-30 лет), 2-х сторонние контрактуры Дюпюитрена, желтизна ладоней.
В зависимости от преимущественной локализации атеросклеротических изменений в сосудах, осложнений и исходов, к которым он ведет, выделяют следующие клинико-анатомические его формы:
— атеросклероз аорты и отходящих от нее крупных сосудов: плечеголовной ствол, левая общая сонная и подключичная артерия (боли за грудиной, иногда обмороки, ослабление мышечной силы, парестезии и боли в руках – аорталгия – состояние, сходное со стенокардией);
— атеросклероз венечных артерий сердца (ишемическая болезнь сердца: стенокардия, ОИМ, безболевая ишемия, ХСН);
— атеросклероз артерий головного мозга (цереброваскулярные заболевания: мозговой инсульт, деменция (слабоумие), сосудистый паркинсонизм);
— атеросклероз артерий почек (с формированием почки Голдблатта, почечной формы АГ);
— атеросклероз артерий кишечника (ишемия и инфаркт кишечника (мезентериальный тромбоз);
— атеросклероз артерий нижних конечностей может проявляться синдромом Лериша (отсутствие пульса на бедренной артерии, боли в ягодицах, импотенция), болями в ногах, синдромом «перемежающейся хромоты», трофическими нарушениями, гангреной.
Даже в пределах отдельных артериальных бассейнов характерны очаговые поражения – с вовлечением типичных участков и сохранностью соседних. Так, в сосудах сердца окклюзия наиболее часто возникает в проксимальном отделе передней межжелудочковой ветви левой коронарной артерии. Другая типичная локализация – проксимальный отдел почечной артерии и бифуркация сонной артерии. Некоторые артерии, например внутренняя грудная, поражаются редко, несмотря на близость к коронарным артериям и по расположению, и по строению. Атеросклеротические бляшки часто возникают в бифуркации артерий — там, где кровоток неравномерен; иными словами, в расположении бляшек играет роль локальная гемодинамика (см. патогенез).
Атеросклероз аорты – это самая частая форма атеросклероза. Наиболее резко атеросклеротические изменения выражены в брюшном отделе и характеризуются обычно атероматозом, изъязвлениями, атерокальцинозом. В результате тромбоза, тромбоэмболии и эмболии атероматозными массами при атеросклерозе аорты часто наблюдаются инфаркты (например, почек) и гангрены (например, кишечника, нижней конечности). При атеросклерозе в аорте часто развиваются аневризмы. Различают:
–цилиндрическую,
– мешковидную,
– грыжевидную аневризм аорты.
Образование аневризмы опасно ее разрывом и кровотечением. Длительно существующая аневризма аорты приводит к атрофии окружающих тканей (например, грудины, тел позвонков).
Сужение аорты у устья межреберных артерий приводит к появлению болей в грудной клетке, напоминающих межреберную невралгию.
Атеросклероз венечных артерий сердца лежит в основе ишемической его болезни (см. Ишемическая болезнь сердца).
Атеросклероз артерий головного мозга является основой цереброваскулярных заболеваний (см. Цереброваскулярные заболевания). Длительная ишемия головного мозга на почве стенозирующего атеросклероза мозговых артерий приводит к дистрофии и атрофии коры мозга, развитию атеросклеротического слабоумия.
При атеросклерозе почечных артерий сужение просвета бляшкой обычно наблюдается у места ответвления основного ствола или деления его на ветви первого и второго порядка. Чаще процесс односторонний, реже – двусторонний. В почках развиваются либо клиновидные участки атрофии паренхимы с коллапсом стромы и замещением этих участков соединительной тканью, либо инфаркты с последующей организацией их и формированием втянутых рубцов. Возникает крупнобугристая атеросклеротическая сморщенная почка (атеросклеротический нефросклероз), функция которой страдает мало, так как большая часть паренхимы остается сохранной. В результате ишемии почечной ткани при стенозирующем атеросклерозе почечных артерий в ряде случаев развивается симптоматическая (почечная) гипертония.
Атеросклероз артерий кишечника, осложненный тромбозом, ведет к гангрене кишки с последующим развитием перитонита. Чаще страдает верхняя брыжеечная артерия.
При атеросклерозе артерий конечностей чаще поражаются бедренные артерии. Процесс длительное время протекает бессимптомно благодаря развитию коллатералей. Однако при нарастающей недостаточности коллатералей развиваются атрофические изменения мышц, похолодание конечности, появляются характерные боли при ходьбе – перемежающаяся хромота. Если атеросклероз осложняется тромбозом, развивается гангрена конечности – атеросклеротическая гангрена.
Оценка индивидуального фатального риска ССЗ. Таблица SCORE .
Индивидуальная оценка фатального риска, т.е. возможность умереть от ИБС, периферического атеросклероза и атеросклероза мозговых артерий у лиц без клинических проявлений перечисленных заболеваний в ближайшие 10 лет, проводится по таблице SCORE (Systemic Coronari Risk Evaluation).
Эта таблица была разработана на основании результатов 12 эпидемиологических исследований, произведенных в Европе и Россию, с участием 2015178 человек.
По шкале SCORE оценка риска производится в зависимости от пола, возраста, статуса курения, САД и концентрации ОХС (рисунок 15).
При проекции данных пациента на карту SCORE риск считается:
– очень высоким, если он > 10%,
– высоким – если располагается в пределах 5-10%,
– низким – если < 5%.
Естественно, что в случае высокого и очень высокого риска пациент нуждается в проведении профилактических и лечебных мероприятий, направленных на коррекцию ФР.
Источник
В зависимости от преимущественной локализации атеросклеротических изменений в сосудах, осложнений и исходов, к которым он ведет, выделяют следующие клинико-анатомические формы атеросклероза:
1. атеросклероз аорты;
2. атеросклероз венечных артерий сердца (ишемическая болезнь сердца);
3. атеросклероз артерий головного мозга (цереброваскулярные заболевания);
4. атеросклероз артерий почек (почечная форма);
5. атеросклероз артерий кишечника (кишечная форма);
6. атеросклероз артерий нижних конечностей.
Атеросклероз аорты – это самая частая форма атеросклероза. Наиболее выраженные атеросклеротические изменения наблюдаются в брюшном отделе аорты; они характеризуются атероматозом, изъязвлениями, пристеночным тромбозом и атерокальцинозом. В результате тромбоза, тромбоэмболии и эмболии атероматозными массами при атеросклерозе аорты часто наблюдаются: инфаркты (например, почек) и гангрены (например, кишечника, нижней конечности). При атеросклерозе в аорте часто развиваются аневризмы. По форме различают: цилиндрическую, мешковидную и грыжевидную аневризмы аорты. Образование аневризмы опасно разрывом аневризмы, что сопровождается развитием кровотечением, что является причиной развития геморрагического шока или острой постгеморрагической анемии нередко со смертельным исходом. Длительно существующая аневризма аорты приводит к атрофии окружающих тканей (например, грудины, тел позвонков).
Атеросклероз венечных артерий сердца — основа развития ишемической болезни сердца (см. Ишемическая болезнь сердца).
Атеросклероз артерий головного мозга – основа развития цереброваскулярных заболеваний. Длительная ишемия головного мозга в результате стенозирующего атеросклероза мозговых артерий приводит к дистрофии и атрофии коры головного мозга, развитию атеросклеротического слабоумия.
Атеросклероз почечных артерий: сужение просвета бляшкой обычно наблюдается у места ответвления основного ствола или деления его на ветви первого и второго порядка. Процесс чаще — односторонний, реже – двусторонний. В почках развиваются либо клиновидные участки атрофии паренхимы с коллапсом стромы и замещением этих участков соединительной тканью, либо инфаркты с последующей организацией их и формированием втянутых рубцов. Формируется крупнобугристая атеросклеротическая сморщенная почка (атеросклеротический нефросклероз), функция почки практически не изменяется, так как большая часть паренхимы остается сохранной. В результате ишемии почечной ткани при стенозирующем атеросклерозе почечных артерий в ряде случаев развивается симптоматическая (почечная) гипертония.
Атеросклероз артерий кишечника, осложненный тромбозом, приводит к гангрене кишки с последующим развитием перитонита. Чаще страдает верхняя брыжеечная артерия.
Атеросклероз артерий конечностей: чаще поражаются бедренные артерии. Процесс длительное время носит бессимптомный характер благодаря развитию коллатералей. Однако при нарастающей недостаточности коллатералей развиваются атрофические изменения мышц, похолодание конечности, появляются характерные боли при ходьбе – перемежающаяся хромота. Если атеросклероз осложняется тромбозом, развивается гангрена конечности – атеросклеротическая гангрена.
ГИПЕРТОНИЧЕСКАЯ БОЛЕЗНЬ
Гипертоническая болезнь (синонимы: первичная, или эссенциальная, идиопатическая гипертензия) – хроническое заболевание, основным клиническим признаком которого является длительное и стойкое повышение артериального давления (гипертензия) более 139/89 мм рт.ст.
Актуальность проблемы
До сих пор нет единого мнения о том, какие показатели артериального давления (АД) следует рассматривать как проявления гипертонии. Однако, большинство авторитетных специалистов единодушны в том, что длительное удерживание АД на уровне более чем 160/95 мм. рт.ст. определяется как гипертония.
Артериальная гипертензия по этиологии может быть классифицирована соответственно:
1. «первичная» (идиопатическая) – причина неизвестна;
2. «вторичная» или симптоматическая гипертензия, которая является проявлением многих заболеваний нервной, эндокринной систем, патологии почек и сосудов.
Артериальная гипертензия (гипертония) – самая частая причина высокой заболеваемости и смертности во всем мире. Большинство случаев гипертонии классифицируется как “первичная”, но необходимо помнить, о возможности не выявления причины из-за недостаточного обследования больного.
Принято считать, что гипертоническая болезнь, как и атеросклероз, являются болезнью урбанизации и широко распространены в экономически развитых странах, испытывающих все возрастающее напряжение психоэмоциональной сферы.
Гипертоническую болезнь называют “болезнь неотреагированных эмоций”.
Многие эпидемиологические данные свидетельствуют о положительной корреляционной зависимости между весом и, как систолическим, так и диастолическим АД. Эта связь особенно сильна у молодых людей, но уменьшается у пожилых. Отмечено, что у гипертоников, теряющих вес, снижается АД.
Высказывается гипотеза о том, что высокое АД передается по наследству, однако, точных данных не приводится. АД больных и их непосредственных детей находится в зависимости, в то время как у родителей и приемных детей такой зависимости не наблюдается. Корреляция АД у гомозиготных близнецов высокая, а у гетерозиготных — низкая.
Патогенез. Общепринятой теории происхождения и развития гипертонической болезни в настоящее время нет.
Ключевой признак устойчивой первичной гипертензии – это повышение периферической сосудистой резистентности.
Многочисленные клинические и физиологические исследования указывают на то, что существует множество механизмов, ведущих к развитию первичной гипертонии. Из них в настоящее время общепринятыми считаются три основных патофизиологических механизма, которые включают:
1. натриевый гомеостаз;
2. симпатическую нервную систему;
3. ренин-ангиотензин-альдостероновую систему.
Натриевый гомеостаз. Первые обнаруживаемые изменения — это замедленная почечная экскреция натрия, что сопровождается увеличением объема и скорости кровотока, обусловленные увеличением сердечного выброса. Периферическая ауторегуляция повышает сосудистую резистентность и в итоге обуславливает гипертонию. У больных с первичной гипертонией Nа+-К+-транспорт изменен во всех клетках крови. Кроме того, плазма крови гипертоников при ее переливании может повреждать Nа+-К+-транспорт в клетках крови здоровых людей, что свидетельствует о наличии у больных (с уменьшенной натриевой экскрецией) циркулирующих в крови субстанций, которые ингибируют Nа+-транспорт в почках и в других органах. Общий уровень Nа+ в организме положительно коррелирует с АД у гипертоников и не коррелирует у исследуемых нормотоников (контрольная группа). У большинства здоровых взрослых людей имеются незначительные изменения АД, зависящие от употребления соли с пищей. Некоторые гипертоники классифицируются, как “первично-солевые”, но природа изменений, лежащих в основе гипертонии у этих больных неизвестна. Известно, что повышенный переход Nа+ в эндотелиальные клетки артериальной стенки может также повышать и внутриклеточное содержание Са2+, что способствует повышению сосудистого тонуса и, следовательно, периферического сосудистого сопротивления.
Симпатическая нервная система. Артериальное давление – это производная общего периферического сосудистого сопротивления и сердечного выброса. Оба эти показателя находятся под контролем симпатической нервной системы. Выявлено, что уровень катехоламинов в плазме крови у больных первичной гипертензией повышен по сравнению с контрольной группой. Уровень циркулирующих катехоламинов очень вариабелен и может изменяться с возрастом, поступлением Nа+ в организм, в связи с состоянием и физической нагрузкой. Кроме того, у больных первичной гипертонией наблюдается тенденция к более высокому содержанию норадреналина в плазме, чем у молодых людей контрольной группы с нормальным уровнем АД.
Ренин-ангиотензин-альдостероновая система. Ренин образуется в юкстагломерулярном аппарате почек, диффундирует в кровь через “выносящие артериолы”; он активирует плазматический глобулин (называемый “рениновый субстрат” или ангиотензин) для высвобождения ангиотензина I, который превращается в ангиотензин II под воздействием ангиотензин-трансферазы. Ангиотензин II — мощный вазоконстриктор, поэтому его повышенная концентрация сопровождается выраженной гипертензией. Однако только у небольшого числа больных с первичной гипертонией — повышенный уровень ренина в плазме крови, т.е., нет простого прямого соотношения между активностью плазматического ренина и патогенезом гипертонии. Имеются сведения, что ангиотензин может стимулировать симпатическую нервную систему центрально. Многие больные поддаются лечению при помощи ингибиторов ангиотензин-трансферазы, таких как каптоприл, эналоприл, которые ингибируют ферментативное превращение ангиотензина I в ангиотензин II. В эксперименте показано, что ингибиторы ангиотензин-трансферазы, введенные вскоре после острого инфаркта миокарда снижают смертность в результате, как предполагается, уменьшения миокардиальной дилатации.
Выявлены ассоциации между мутациями генов, кодирующих выработку ангиотензина I, ангиотензин-трансферазы и некоторых рецепторов для ангиотензина II и развитием первичной гипертонии. Установлена также связь между полиморфизмом гена, кодирующего выработку ангиотензин-трансферазы и “идиопатической” сердечной гипертрофии у больных с нормальным артериальным давлением. Вместе с тем, точный механизм изменений структуры генов пока неизвестен.
Патологическая анатомия. Морфологические проявления гипертонической болезни зависят от характера и длительности ее течения.
По характеру течения выделяют: злокачественную гипертензию и доброкачественную гипертензию.
При злокачественной гипертензии преобладают проявления гипертонического криза, т. е. резкого повышения артериального давления в связи со спазмом артериол.
Морфологические проявления гипертонического криза:
1. гофрированность и деструкция базальной мембраны, расположение эндотелия в виде частокола в результате спазма артериолы;
2. плазматическое пропитывание или фибриноидный некроз ее стенки;
3. тромбоз, сладж-феномен.
При этой форме часто развиваются инфаркты, кровоизлияния, В настоящее время злокачественная гипертония встречается редко, преобладает доброкачественно и медленно текущая гипертоническая болезнь.
При доброкачественной форме гипертонической болезни выделяют три стадии, имеющие определенные морфологические различия:
1. доклиническую стадию;
2. стадию выраженных распространенных морфологических изменений артериол и артерий;
3. стадию вторичных изменений внутренних органов, обусловленных изменениями сосудов и нарушением внутриорганного кровообращения.
Вместе с тем, в любой стадии доброкачественной гипертензии может возникнуть гипертонический криз с характерными для него морфологическими проявлениями.
Доклиническая стадия гипертонической болезни — характерно периодическое, временное повышение артериального давления (транзиторная гипертензия). Микроскопическая картина: умеренная гипертрофия мышечного слоя и эластических структур артериол и мелких артерий, спазм артериол. В случаях гипертонического криза — гофрированность и деструкция базальной мембраны эндотелия с расположением эндотелиальных клеток в виде частокола. Клинически и морфологически — умеренная гипертрофия левого желудочка сердца.
Стадия выраженных распространенных морфологических изменений артериол и артерий — результат длительного повышения артериального давления. В этой стадии возникают морфологические изменения в артериолах, артериях эластического, мышечно-эластического и мышечного типов, а также в сердце.
Наиболее характерный признак гипертонической болезни — изменения артериол, в которых выявляется плазматическое пропитывание, завершающееся артериолосклерозом и гиалинозом.
Плазматическое пропитывание артериол и мелких артерий развивается в связи с гипоксией, обусловленной спазмом сосудов, что сопровождается повреждением эндотелиоцитов, базальной мембраны, мышечных клеток и волокнистых структур стенки. В дальнейшем, белки плазмы уплотняются и превращаются в гиалин, развивается гиалиноз артериол или артериолосклероз. Наиболее часто плазматическому пропитыванию и гиалинозу подвергаются артериолы и мелкие артерии почек, головного мозга, поджелудочной железы, кишечника, сетчатки глаза, капсулы надпочечников.
В артериях эластического, мышечно-эластического и мышечного типов развивается эластоз и эластофиброз, которые являются последовательными стадиями процесса и представляют собой гиперплазию и расщепление внутренней эластической мембраны, которая развивается компенсаторно в ответ на стойкое повышение артериального давления. В дальнейшем — гибель эластических волокон и замещение их коллагеновыми волокнами (т.е. развитие склероза). Стенка сосудов утолщена, просвет сужен, что приводит к развитию хронической ишемии в органах. Масса сердца достигает 900–1000 г, а толщина стенки левого желудочка составляет 2–3 см (гипертрофия миокарда левого желудочка сердца). В связи с нарушением трофики миокарда (в условиях гипоксии) развивается диффузный мелкоочаговый кардиосклероз.
Стадия вторичных изменений внутренних органов обусловлена изменениями сосудов и нарушением внутриорганного кровообращения.
Эти вторичные изменения могут быть острыми в результате спазма, тромбоза, фибриноидного некроза стенки сосуда с развитием кровоизлияний или инфарктов, либо могут быть хроническими в результате гиалиноза и артериолосклероза и сопровождаться развитием атрофии паренхимы и склерозом органов.
Клинико-морфологические формы гипертонической болезни:
1. сердечная форма,
2. мозговая форма,
3. почечная форма.
Сердечная форма гипертонической болезни вместе с сердечной формой атеросклероза составляют сущность ишемической болезни сердца (см. «Ишемическая болезнь сердца»).
Мозговая форма гипертонической болезни вместе с мозговой формой атеросклероза составляют сущность цереброваскулярных болезней.
Почечная форма гипертонической болезни — характерны как острые, так и хронические изменения.
Острые изменения: инфаркты почек и артериолонекроз почек, которые связаны с тромбоэмболией или тромбозом артерий. Артериолонекроз почек — морфологическое проявление злокачественной гипертонии. Фибриноидному некрозу подвергаются артериолы, капиллярные петли клубочков, в строме — отек и геморрагии, в эпителии канальцев – белковая дистрофия. В ответ на некроз в артериолах, клубочках и строме — клеточная реакция и склероз. Почки (макроскопически) несколько уменьшены в размерах, пестрые, поверхность их мелкозернистая. Артериолонекроз приводит к острой почечной недостаточности и заканчивается обычно смертельно.
Хронические изменения: обусловлены хронической ишемией и гипоксией, в результате которой канальцевая часть большинства нефронов атрофируется и замещается соединительной тканью, которая разрастается также вокруг погибших клубочков. На поверхности почек — мелкие множественные очаги западения. Нефроны, соответствующие относительно сохранным клубочкам, гипертрофируются и выступают над почечной поверхностью. Почки резко уменьшены в размерах (практически вдвое), плотные, поверхность их мелкозернистая, паренхима равномерно истончена, особенно корковое вещество. Масса почек может достигать 50-60 грамм. Такие почки называют первично-сморщенными. Еще одно название почек — “артериоло-склеротический нефросклероз” (т.е. в основе болезни первоначально — поражение артериол). Больные чаще всего умирают при этой форме от хронической почечной недостаточности (азотемической уремии).
Изменения глаз при гипертонической болезни — вторичные и связаны с типичными изменениями сосудов, которые проявляются в виде отека соска зрительного нерва, кровоизлияний, отслойки сетчатки, в тяжелых случаях ее некрозом и тяжелыми дистрофическими изменениями нервных клеток ганглиозного слоя.
Причины смерти:сердечная недостаточность в результате диффузного кардиосклероза (в острых случаях – инфаркт миокарда), хроническая почечная недостаточность (азотемическая уремия), кровоизлияние в мозг.
Читайте также:
Рекомендуемые страницы:
©2015-2020 poisk-ru.ru
Все права принадлежать их авторам. Данный сайт не претендует на авторства, а предоставляет бесплатное использование.
Дата создания страницы: 2017-04-20
Нарушение авторских прав и Нарушение персональных данных
Источник


