Карта вызов бронхиальная астма
Мужчина 45 лет.
Жалобы
на чувство нехватки воздуха, кашель с трудноотделяемой мокротой, одышку.
Анамнез. Со слов больного, ухудшение с утра, внезапно. Приступу предшествовало плохое
настроение, слабость, ощущение заложенности, першения по ходу трахеи, сухой
кашель. Около получаса назад мужчина самостоятельно сделал ингаляцию с беродуалом и пульмикортом — без эффекта, вызвал СМП. Подобное состояние не впервые. На протяжении нескольких лет страдает
бронхиальной астмой с частыми рецидивами. Постоянно пользуется ингаляторами
(сальбутамол), небулайзером с препаратами беродуал и пульмикорт. Хронические заболевания:
гипертоническая болезнь 2 стадии, бронхиальная астма средней степени тяжести,
частые рецидивы. Аллергологический и эпидемиологический анамнезы не отягощены.
Объективно.
Общее состояние средней тяжести. Сознание ясное, 15 баллов по шкале Глазго.
Положение активное, без ограничений. Кожные покровы сухие, обычной окраски.
Тургор в норме. Сыпи нет. Зев чистый. Миндалины не увеличены. Лимфоузлы не
пальпируются. Пролежней нет. Отеков нет. Температура 36,5 С.
ЧДД 28
в минуту, одышка экспираторного характера. Патологического дыхания нет.
Аускультативно дыхание бронхиальное, выслушивается во всех отделах. Хрипы
свистящие, жужжащие во всех отделах. Влажных хрипов нет. Крепитации нет.
Перкуторный звук легочный над всей поверхностью. Кашель влажный. Мокрота
малопродуктивная.
Пульс
100 в минуту, ритмичный, наполнение удовлетворительное. ЧСС 100. Дефицита пульса
нет. АД 140/80 мм (привычное – 130/80 мм, максимальное – 190/100). Тоны сердца
приглушены. Шумов в сердце нет. Шума трения перикарда нет. Акцент 2-го тона на
аорте.
Язык
влажный, чистый. Живот правильной формы, симметричный, мягкий, при пальпации
безболезненный. Симптомы Ровзинга, Ситковского, Ортнера, Мэрфи, Мейо-Робсона,
Щеткина-Блюмберга, Валя отрицательные. Перистальтика выслушивается, печень и
селезенка не пальпируются. Рвоты нет. Стул оформленный, 1 раз в сутки,
светло-коричневой окраски.
Поведение
спокойное. Контактен. Чувствительность не нарушена. Речь внятная, без
патологии. Зрачки ОD=OS, обычные, фотореакция положительная. Нистагма нет.
Асимметрии лица нет. Менингеальные симптомы отрицательные. Очаговых симптомов
нет. Координаторные пробы ПНП, ПКП с интенцией.
Мочеиспускание
безболезненное, свободное, моча прозрачная. Симптом поколачивания
отрицательный.
Status localis. …
Инструментальные
исследования: SpO2 = 95%; пикфлоуметрия 280 л/мин.; глюкометрия
= 5,2 ммоль/л; ЭКГ: ритм синусовый, правильный, ЧСС 100 в минуту, ЭОС
нормальная, ГМЛЖ, в сравнении с архивом ЭКГ от 2015 года – без отрицательной
динамики.
DS:
Приступ бронхиальной астмы. (J45.9)
ПОМОЩЬ.
Sol. Beroduali 2 ml, Sol. Natrii chloridi 3 ml через небулайзер;
Sol. Budesonidi 1 mg
через пять
минут после ингаляции добавлено в небулайзер.
На фоне
проведенной терапии через 15 минут общее состояние больного средней тяжести, жалобы
сохраняются, дыхание жесткое, хрипы свистящие, слышны на расстоянии, АД =
140/90 мм, пульс = 100 уд в мин, ЧДД = 28 в минуту, SpO2 = 95%; пикфлоуметрия
280 л/мин.;
Sol. Euphyllini 240 mg, Sol. Natrii chloridi 0,9% — 10
ml в/в
Sol. Prednisoloni 90 mg, Sol. Natrii chloridi 0,9% —
10 ml в/в
На фоне
проведенной терапии общее состояние больного удовлетворительное, дыхание везикулярное,
хрипов нет, АД = 140/90 мм, пульс = 100 уд в мин, ЧДД = 18 в минуту, SpO2 = 97%; пикфлоуметрия
340 л/мин.
Актив в
ЛПУ.
—————
ГМЛЖ (гипертрофия миокарда левого желудочка)
ПНП (пальце-носовая проба),
ПКП (пяточно-коленная проба)
(Спасибо EMHelp.ru)
Повод: «Задыхается, приступ
астмы».
Женщина, 61
год.
Ds: «Бронхиальная астма, средней степени, приступ».
Жалобы: на
чувство нехватки воздуха, кашель с трудноотделяемой мокротой, одышку экспираторного характера. Свистящее, затрудненное дыхание. Ощущение сдавления грудной клетки.
Анамнез: со слов
больного, ухудшение состояния с утра, внезапно. Приступу предшествовало плохое настроение, слабость, ощущение заложенности, першения по ходу трахеи. Сухой кашель. Подобное состояние не впервые. На
протяжении нескольких лет страдает бронхиальной астмой с частыми рецидивами. Постоянно пользуется ингаляторами сальбутамол, небулайзер с препаратами беродуал и пульмикорт. Дата последнего приступа
более двух недель назад. Состоит на Д-учете в ЛПУ у терапевта, пульмонолога. Хронические заболевания: гипертоническая болезнь 2 стадии, риск 3. Бронхиальная астма, средней степени тяжести, частые
рецидивы. Варикозно-расширенные вены нижних конечностей. В ЛПУ обращается крайне редко. Аллерго-эпиданамнез спокойный.
Объективно: общее состояние средней степени тяжести, сознание ясное, положение активное, по шкале Глазго-15 б. Кожные покровы сухие, обычной окраски, цианоз носогубного
треугольника. Сыпи и пролежней нет. Зев чистый, миндалины не увеличены, лимфоузлы не увеличены, отеков нет, температура тела 36,6.
Органы дыхания: ЧДД – 28 в 1 мин, дыхание ритмичное, аускультативно жесткое во всех отделах, хрипы сухие свистящие, слышны на расстоянии, крепитации нет, перкуторный звук легочной по всей
поверхности, шума трения плевры нет, кашель сухой, мокрота трудноотделяемая.
Органы кровообращения: пульс 80 в 1 мин, ритмичный, АД – 140/90, ЧСС – 80 в 1 мин, тоны сердца приглушены. Шумов нет, шума трения перикарда нет, акцента тона нет.
Органы пищеварения: язык влажный, живот правильной формы, мягкий, безболезненный. Отрицательные симптомы: Образцова, Ровзинга, Ситковского, Кохера, Ортнера, Мерфи, Мейо — Робсона, Щеткина —
Блюмберга. Перистальтика прослушивается, печень не увеличена, селезенка не пальпируется. Рвоты нет, стул оформлен, ежедневно.
Нервная система: поведение беспокойное, контактен, чувствительность не нарушена, речь внятная, зрачки ОД = OS, обычные, реакция на свет живая, нистагма нет, ассимметрии лица нет, менингиальные
симптомы отрицательны, очаговая симптоматика — отсутствует, координаторные пробы выполняет верно.
Мочеполовая система: Мочеиспускание свободное, дизурических явлений нет, симптом поколачивания отрицательный.
Данные
инструментальных исследования:
Сатурация О2 = 96%
Пикфлоуметрия 280 л/мин
Глюкометрия = 5,2
— Sol. Beroduali 2 ml. через небулайзер
— Sol. Natrii Chloridi 0,9% — 3 ml.
— Sol. Budesonidi 1 mg. через 5 мин после ингаляции
добавлен в небулайзер.
На фоне проведенной терапии общее состояние больного
улучшилось, хрипы на расстоянии не слышны, ауссультативно дыхание везикулярное, хрипы единичные сухие, АД = 130/80, Ps = 76, ЧДД = 20, сатурация О2 = 98%, пикфлоуметрия 350 л/мин.
Терапия проведена в соответствии с Алгоритмами, код диагноза
J45, раздел Терапия.
Гемодинамика больного стабильная, состояние
удовлетворительное, АД = 130/80, Ps = 76, ЧДД = 18, сатурация О2 = 98%, пикфлоуметрия 360 л/мин.
Оставлен актив в ЛПУ.
Сегодня в мире бронхиальной астмой болеет свыше 150 млн. человек, и существует тенденция к дальнейшему увеличению их количества. Бронхиальная астма – это хроническое заболевание, представляющее собой воспаление дыхательных путей аллергического характера.
Во время приступов удушья бригаде неотложной помощи важно быстро и грамотно среагировать, чтобы нормализовать состояние больного. Правильно оформленные карты вызова при бронхиальной астме позволяют максимально точно оценить, насколько своевременно и правильно оказана помощь.
Что такое карта вызова скорой помощи и для чего она нужна

Карта вызова скорой помощи — документ экспертной оценки, свидетельствующий о правильном и своевременном определении диагноза, а также оказании врачебной помощи больному работниками СМП. Относится к первичной медицинской документации.
Заполняется по форме 110/у, утвержденной приказом Минсоцразвития РФ в 2009 году.
Информация в ней имеет три предназначения:
- медицинское – данные о состоянии пациента;
- юридическое – указывается лицо, отвечающее за выполнение или невыполнение определенных действий по неотложной помощи;
- финансовое – удостоверяет расходы на проведенную диагностику и лечение.
Все эти сведения четко отображаются и логически связываются друг с другом. Действия медработника должны полностью соответствовать протоколу лечения при конкретном диагнозе. Например, при бронхиальной астме в первую очередь принимаются меры для быстрой остановки приступа удушья.
Все записи в документе — подробные, отчетливые, разборчивые, без исправлений, с обязательными подписями. Информация в карте излагается так, чтобы диагноз мог установить не только медработник, прибывший на вызов, но и остальные врачи.
Только правильно заполненная карта вызова при качественном оказании неотложной помощи дает врачу, а также лечебному заведению гарантированную финансовую и юридическую защиту. При возбуждении судебных дел неточности в карте вызова скорой помощи могут негативно повлиять на защиту медработника.
Когда нужно вызывать скорую помощь при астме
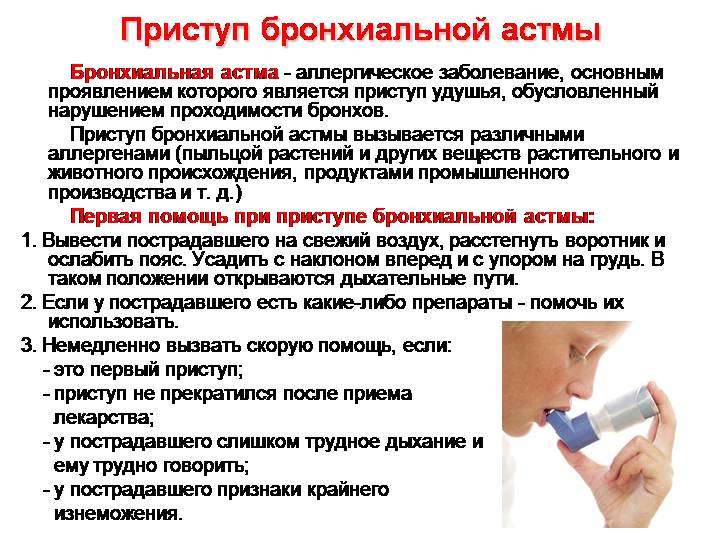
Основная причина для вызова экстренной помощи — острый астматический приступ. Если он возник впервые, сразу следует вызвать бригаду скорой помощи.
В случае приступа при астме используется препарат для расширения бронхов быстрого действия, который у больных бронхиальной астмой должен быть всегда с собой. При удушье требуется срочная помощь.
Скорую помощь вызывают, если:
- бронхорасширяющий аэрозоль не помогает;
- ощущается сильная нехватка воздуха;
- наблюдались раньше тяжелые приступы;
- приступ быстро развивается;
- у больного синеет кожа в области носогубного треугольника.
Все наблюдаемые симптомы обязательно заносятся в карту вызова скорой помощи. В ней также отображаются дальнейшие манипуляции бригады медиков.
Действия врачей скорой помощи при вызове к больному с астмой
Важно как можно быстрее устранить приступ удушья бронхорасширяющими препаратами. Максимально четко бригада скорой помощи должна получить ответы на следующие вопросы:
- продолжительность приступа удушья;
- возможные его причины: сильный стресс, плач, смех, резкая смена погоды, запахи красок, бытовой химии, парфюмерии, сигаретный дым и остальные факторы;
- труднее вдыхать или выдыхать;
- есть ли свистящее дыхание, какой характер кашля;
- какие препараты обычно применяет больной (с уточнением дозы и способа приема);
- первый или повторный приступ;
- время последнего приступа и чем его останавливали;
- выставлен ли диагноз «бронхиальная астма».
Важно провести осмотр, оценить работу основных систем организма и зафиксировать данные в карте вызова:
- визуальная оценка;
- проверка ЧДД;
- проверка ЧСС;
- измерение АД;
- прослушивание легких: характеристика дыхания и хрипов.
Когда на кону стоит жизнь человека, необходимо располагать достоверной информацией о его болезни. Установить и отметить все нужные параметры в произвольной форме можно, но при этом существует риск упустить важный симптом или решающий фактор при бронхиальной астме.
Правильно заполненная документация даст полную информацию для проведения дальнейшего лечения. Для этого используют комплексный подход, включающий использование медикаментов противовоспалительного действия, иммунотерапию, другие средства контроля протекания болезни.
При определении диагноза следует указывать стадию обострения, чтобы начать немедленное лечение. Цель экстренной терапии при тяжелом приступе — остановка приступа удушья. Для этого исключают контакт больного с любыми аллергенами и применяют ингаляционную терапию.
Бронходилататоры используют, если частота сердечных сокращений не превышает 130 в минуту.
После проведения неотложных процедур немедленной госпитализации подлежат пациенты, если:
- приступ бронхиальной астмы не проходит;
- наблюдаются осложнения;
- отсутствует результат после бронходилатационной терапии;
- на протяжении длительного времени использовались глюкокортикоиды.
Качественная и неотложная терапия позволит не допустить ухудшения состояния больного, сократить частоту и длительность дорогостоящего лечения в стационаре, избежать побочных лекарственных реакций, улучшить жизнь пациента и его близких. Главное для бригады – четко соблюдать последовательность действий при приступе астмы, учитывая состояние и базовое лечение больного. Только так можно эффективно справиться с обострением бронхиальной астмы.
Правила заполнения карты вызова к больному с бронхиальной астмой

В ее форме записана почти вся информация, что есть в истории болезни: персональные данные заболевшего, жалобы, итоги обследования, установленный диагноз и методы неотложной терапии. Непременно записывается номер выехавшей бригады скорой помощи, время принятия вызова и прибытия по адресу.
Характеризуя анамнез, уточняют признаки и порядок появления симптомов. Перечисляются лекарства, которые использовал пациент до обращения за неотложной помощью. Обязательно указываются случаи проявления аллергии на медикаменты и некоторую еду.
Объективно оценивается состояние заболевшего и заносится в карту вызова, измеряется температура тела, артериальное давление, проводится прослушивание легких и сердца, оценивается сознание больного, состояние кожи.
По итогам анамнеза определяется диагноз. Его правильность – очень важный фактор, от него зависит здоровье и даже жизнь пациента. При установлении диагноза принимают во внимание основные и сопутствующие недуги. После заполнения обязательных граф следует описать действия, предпринятые специалистами на месте.
Бригада неотложной помощи обязательно дожидается результата проведенных действий. Вся информация отображается в последних пунктах карты вызова. Обязательная графа «Согласие на медицинское вмешательство» заполняется самим больным или его родственниками.
Если пациента с бронхиальной астмой госпитализировали, непременно вписывается название клиники, куда его доставили, а дежурный врач ставит отметку о приеме.
Обязательные для заполнения пункты карты:
- Жалобы. Вписываются все симптомы пациента при приступе: удушье, кашель, характер дыхания.
- Анамнез. Указывается причина, начальные признаки и продолжительность приступа. Перечисляются бронхолитические средства, принимавшиеся ранее, наличие сопутствующих заболеваний.
- Объективные данные. В них указывается степень тяжести состояния больного, положение тела, цифры ЧДД и ЧСС.
- Принятые меры. Указывается перечень препаратов, полученный эффект от терапии, дальнейшее состояние больного после нее.
- Госпитализация. При транспортировке пациента с астматическим статусом в стационар указывается транспортное средство. В карте вызова обязательно отмечают время прибытия в клинику и фамилию врача, принявшего пациента. Если больной отказывается от помощи медиков или госпитализации, отказ следует грамотно оформить.
В заключение
При заполнении карты вызова скорой помощи диагноз должен быть полным, правильным, обоснованным, логично построенным, действия бригады – своевременными и результативными, документация — правильно оформленной. После ознакомления с нею врач должен четко представлять состояние пациента.
Соблюдая правила заполнения карты вызова, врач СМП оформляет медицинский и юридический документ, который отвечает всем требованиям современной медицины. Такая документация не только дает максимум информации по состоянию пациента, но и является отражением профессионализма врача, приехавшего на вызов.


