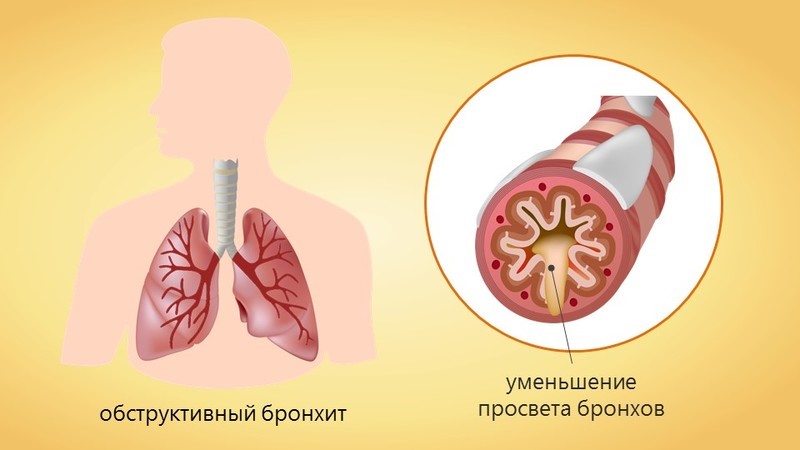
Как вылечить остатки бронхита
Часто после завершения курса лечения бронхита и купирования воспалительного процесса, человек продолжает кашлять. К этому явлению нужно относиться настороженно — остаточный кашель после бронхита может быть как этапом выздоровления, так и следствием осложнения.
Причины
Главная причина — рецепторы бронхов остаются уязвимыми и реагируют на прохладный воздух, дым, пыль и другие раздражители. Постепенно редкий кашель идет на убыль, переходя в легкое покашливание, при этом температура, одышка, боли в груди, гнойный бронхиальный секрет отсутствуют. Особенно долго рефлекс сохраняется у курильщиков и тех, кто занят на вредных производствах.
Вторая причина — избавление организма от отмерших клеток слизистой, токсинов, вызванных жизнедеятельностью микробов. Кроме этого, воздухоносные пути должны восстановиться от последствий воспаления, кровоизлияний, отеков. Кашель может держаться 1-2 недели, но иногда продолжается до 2 месяцев, обычно беспокоит по утрам.
Если интенсивность остаточного кашля не уменьшается или возрастает, носит приступообразный характер, повышается температура, нужно дополнительно обследоваться — причиной могут стать осложнения, к числу которых относятся:
Коклюш – одно из возможных осложнений бронхита
- коклюш;
- пневмония;
- переход заболевания в хроническую форму;
- туберкулез.
У ребенка остаточный кашель при отсутствии симптомов воспаления не заразный (он даже может посещать детский сад, школу), но успокаиваться до полного излечения нельзя, так как слабый иммунитет и уязвимые бронхи — хорошая среда для размножения нового патогенного организма. Поэтому родителям нужно быть особенно внимательными в период реабилитации после бронхита.
Нельзя затягивать с лечением кашля у женщин в положении — сильные приступы могут закончиться самопроизвольным прерыванием беременности. Кроме этого, длящийся долгое время симптом ослабляет организм.
Лечение
Если после бронхита не проходит кашель в течение месяца, требуется пройти обследование у врача. Если нет воспалительного процесса, организму рекомендуется помочь в восстановлении. С этой целью используются медикаментозное лечение, физиотерапевтические методы, массаж, дыхательная гимнастика, рецепты народной медицины. Большое значение имеет регулярное проветривание помещения, влажная уборка, калорийное питание.
Лечить остаточный кашель нужно также основательно, как и в острой фазе.
Препараты
Если дренажная функция бронхов не восстанавливается самостоятельно за 1-2 недели, кашель лечится такими группами препаратов:
Таблетки Серрата
- Отхаркивающие средства: Амброл, Серрата, корень солодки, АЦЦ, Лазолван (если откашливание затрудненное).
- При сухом кашле используют муколитики. Эффективны и безопасны даже для детей препараты, содержащие карбоцистеин: Либексин, Флюдитек, сироп Муколитик. Кроме разжижения мокроты, они повышают эффективность антибиотиков.
- Комплексы, включающие витамины А, В, С, обязательны для лечения остаточного кашля.
- Иммуномодуляторы (Иммунал, Амиксин, настойки женьшеня, эхинацеи).
- Препараты, содержащие интерферон (Анаферон, Виферон).
Иногда при интенсивном кашле назначают антибиотики: пенициллины (Оспамокс, Амоксикомб), цефалоспорины (Цефотаксим, Цефазолин), макролиды (Кларитросин, Ровамицин).
Дыхательная гимнастика
Лечебная физкультура и дыхательная гимнастика обязательны при кашле в период реабилитации после бронхита. Они улучшают вентиляцию легких, снимают воспаление, помогают избавиться от слизи в воздухоносных путях, повышают защитные силы организма. Крайне важно делать дыхательную гимнастику регулярно и правильно, иначе она не поможет.
Примеры упражнений для взрослых в положении лежа (повторять 5-7 раз):
Дыхательная гимнастика от кашля
- Вдох носом — пальцы стопы поднимаются, выдох ртом — стопа вытягивается.
- Руки на поясе. Поочередное сгибание ног в коленях. Стопа скользит по поверхности. Вдох и выдох произвольные.
- Вдох — прогнуть грудной отдел, упираясь затылком и локтями согнутых рук. Выдох — исходное положение.
- Поочередный подъем вытянутой ноги на вдохе, опускание — на выдохе.
- Вдох — прямые руки поднять за голову, потянуться. Выдох — руки опустить.
Упражнения, выполняемые стоя (вдох носом, выдох ртом):
- Вдох — подъем рук вверх, выдох — опускание с наклоном вперед.
- Глубокий вдох, задержка дыхания на 5-7 секунд, выдох.
- Вдох за 5-6 приемов, затем выдох (рваный ритм).
- Глубокий вдох, выдох делать постепенно, за 4-5 приемов.
- Наклоны вперед — выдох, ладонями дотронуться пола. Исходное положение — вдох.
Многие упражнения выполняются несколькими подходами с небольшими перерывами: физическая нагрузка не должна оказывать сильного напряжения.
Для детей дыхательная гимнастика проводится в игровой форме:
Дыхательные упражнения для детей
- «Птичка». Ребенок имитирует взмах крыльев. Руки вверх — вдох, вниз — выдох со звуком: «У-у-у-у-у».
- «Часики». Ладошки повернуты в сторону туловища. Поочередные махи прямыми руками. На каждый мах произносится: «тик-так».
- «Жучок». На вдохе выполняются повороты с отведением руки назад. На выдохе — со звуком: «ж-ж-ж-ж-ж» и возвращение в исходное положение.
- «Подуй на одуванчик». Глубокий вдох ртом и долгий выдох на нарисованный цветок.
К действенным упражнениям дыхательной гимнастики относится надувание воздушных шариков. Ребенок вместо них использует трубочку для коктейлей, опущенную в банку с водой.
Чтобы вылечить кашель существует 2 вида дыхательной гимнастики: по методу Бутейко и Стрельниковой. Научиться им можно у специально обученного тренера.
Массаж
Массаж грудной клетки грудничку
Хорошо помогает долечивать кашель массаж грудной клетки. Он улучшает кровоснабжение и прохождение слизи, очищает дыхательные пути, ускоряет регенерацию тканей, укрепляет иммунитет. Применяется даже для грудничков с 1-2 месяцев.
Процедура проводится руками, банками, с помощью массажеров. Начинаются движения сверху, постепенно перемещаясь к пояснице. Процедура не затрагивает позвоночник и область почек. Выполняются разминания, растирания, постукивания ребром ладони, сложенной лодочкой, поглаживания, пощипывания. В домашних условиях чаще применяется дренажный массаж. Это несложная техника, с ней легко справится не только взрослый, но и подросток. Набирает популярность медовый массаж (детям старше года).
Длится процедура около 10 минут, количество — 5-8 раз. После сеанса некоторое время нужно оставаться в покое, утеплив грудную клетку. Массаж — хорошая подготовка к физиопроцедурам.
Перед началом процедуры нужно выпить теплое молоко или фиточай, чтобы мокрота лучше разжижалась. Если во время массажа больной начинает кашлять, это означает, что процедура оказывает действие.
Народное лечение
Медикаментозная терапия в сочетании с народным целительством дает хорошие результаты. Составлены тысячи рецептов, с помощью которых можно победить недуг:
Гоголь-моголь от кашля
- Необходимо взять 120 мл свежего сока из моркови и редьки, добавить липовый мед (1 ст. л.). Когда пчелиный продукт растворится — лекарство готово. Его нужно принимать по 1 ч. л. на протяжении часа.
- Гоголь-моголь. Для его приготовления 2 сырых желтка растирают с сахаром добела. Полученную порцию употребляют за 2 приема натощак или спустя 1,5-2 часа после еды.
Хорошо помогает от кашля состав на основе сока и мякоти столетника с медом и красным вином. Полезно пить теплое молоко с медом или маслом какао, чай с имбирем, с липой и мятой, малиной, смородиной. На протяжении дня принимают отвары трав: чабреца, мать-и-мачехи, ромашки, бузины, зверобоя, солодки, ирландского мха, родиолы розовой.
Нельзя не вспомнить об ингаляциях. Их делают с помощью небулайзера или кастрюли (паровые). Для приготовления используют отвары трав, вареный картофель, минеральную воду Боржоми (или любую щелочную), эфирные масла (эвкалиптовое, чайного дерева, лаванды, кипариса), аптечные препараты.
Ингаляции с эфирными маслами
К тепловым процедурам относятся согревающие компрессы на ночь, горчичники, горячие ванны. Главное условие для применения — отсутствие повышенной температуры. Используются мед, спирт, уксус, нагретая морская или пищевая соль, для детей — согревающие мази (Доктор Тайсс, Пульмекс Бэби).
15 марта 201962539 тыс.
Содержание:
Длительный кашель – симптом, которому пациенты длительное время не придают значения. Причиной кашля может быть бронхит, который при отсутствии адекватной терапии может перейти в хроническую форму. Несмотря на то что бронхит на данный момент хорошо поддается терапии, очень важно вовремя распознать тревожные симптомы, поставить диагноз и начать правильное лечение. В данной статье мы расскажем о симптомах и лечении бронхита у взрослых, рассмотрим методы диагностики и профилактики.
Для того чтобы составить полное представление об этом заболевании, важно понимать, где находятся бронхи и какова их роль в дыхательной системе.
Внутренние органы дыхания состоят из легких, расположенных в грудной части туловища под ребрами и трахеи, которая представляет собой трубку, спускающуюся от гортани к легким. В своей нижней части трахея разветвляется, образуя сеть, эти разветвления и называются бронхами. По ним в легкие поступает кислород и выводится углекислый газ. Также бронхи служат своеобразным очистителем вдыхаемого воздуха за счет покрывающей внутренние стенки слизи и ресничек. Когда человек заболевает бронхитом, эта ткань воспаляется, и обильно выделяемая слизь мешает циркуляции воздуха. Кроме того, попадание микробов в легкие чревато воспалением и легочной ткани — пневмонией, что является более серьезной соматической патологией.
Причины бронхита
Среди причин, вызывающих развитие бронхита можно выделить следующие:
- Вирусы – это наиболее часто встречающаяся причина. Для того чтобы попасть в зону риска, достаточно пообщаться с человеком, больным любой респираторной инфекцией – вирусной простудой или гриппом. Вирус попадает в организм воздушно-капельным путем, то есть при общении на близком расстоянии, чихании, кашле, поцелуях. Если пациент страдает от снижения функций иммунной системы, то он с большей долей вероятности заболеет ОРВИ, которое при отсутствии адекватной терапии осложнится бронхитом.
- Бактерии. Бронхит, вызываемый бактериями, имеет название инфекционный бронхит. Причиной развития чаще всего служат очаги хронической инфекции в организме в декомпенсированной стадии: тонзиллит, фарингит, гайморит. Бактерии циркулируют по всему организму вместе с кровью, и защитой от них служат антитела, вырабатываемые организмом. Но если снижается общий уровень активности иммунной системы или же местный иммунитет, то в нижних дыхательных путях развивается бактериальный бронхит.
- Грибы. Бронхиты, вызванные микозами, наиболее часто встречаются у пациентов с иммунодефицитными состояниями, например, у больных СПИДом или при после пересадки органов.
- Вдыхание токсических веществ может вызвать физическое повреждение бронхов с последующим воспалением слизистой их выстилающих.
- Контакт с аллергенами. Это более характерно для пациентов, страдающих от бронхиальной астмы или ангионевротических отеков аллергической природы.
Последние варианты встречаются намного реже первых двух.
Отдельно можно выделить список факторов, которые провоцируют развитие бронхита:
- Частые простуды, после которых иммунная система не может восстановиться в полной мере в течение длительного времени;
- Курение, которое негативно влияет на весь организм, особенно на дыхательную систему;
- Неблагоприятные условия быта или труда (в холодных, сырых помещениях, в контакте с токсичными аэрозолями или лакокрасочными изделиями);
- Хронические заболевания дыхательной системы;
- Наследственный фактор;
- Нарушение периферического кровообращения или сердечная недостаточность по малому кругу.
Все вышеперечисленные пункты постепенно приводят к тому, что местный иммунитет в бронхах снижается, они становятся более подвержены воспалительному процессу, и при контакте с потенциальным источником опасности непременно развивается бронхит.
Симптомы бронхита у взрослых
Симптоматическая картина острого бронхита начинается с общих астенических проявлений:
- Слабость;
- Сонливость;
- снижение работоспособности.
Может возникать дискомфорт при глотании, головная боль, незначительное повышение температуры, насморк. На этом этапе логичнее время заподозрить у себя респираторное заболевание, например, ОРЗ, ОРВИ и даже грипп.
Вторым признаком бронхита является кашель. Сначала отхождения мокроты не наблюдается, но вскоре появляются выделения, имеющие желтоватый или зеленоватый оттенок. Кашель усиливается ночью, и на его фоне присутствуют слабовыраженные болезненные ощущения в области груди. В ряде случаев, кашель на протяжении всего периода болезни остается сухим. Это нехороший признак, так как отхождение мокроты является показателем того, что в бронхах идет процесс очищения. Если мокрота не отхаркивается, значит, она слишком вязкая. Это влечет за собой закупорку бронхов, распространение воспаления на трахею или легкие.
При своевременной терапии улучшение состояния обычно происходит в течение одной недели, но кашель может сохраняться и дольше, до трех недель, с постепенно уменьшающейся интенсивностью. В том случае, если кашель усиливается и отмечается повышение температуры у пациента, врач может заподозрить развитие осложнений.
Картина хронического бронхита не отличается дополнительной симптоматикой. В период обострения, который может протекать до нескольких месяцев, больного мучает усиливающийся кашель, слабость, одышка при незначительных нагрузках и в состоянии покоя. Температура тела обычно не повышается выше субфебрильных цифр. Может хронический бронхит протекать и без температуры в принципе. В состоянии ремиссии пациента ничего, кроме одышки, не беспокоит, однако, рентген легких показывает характерные изменения в бронхах.
Методы диагностики бронхита
Диагностика бронхита чаще всего производится на основании осмотра пациента. Наличие кашля с мокротой при незначительном повышении температуры – главные признаки заболевания. Но для того чтобы дифференцировать бронхит от пневмонии, необходимо провести следующие обследования и анализы:
- Клинический анализ крови. Главный показатель, на который стоит обратить внимание – это скорость оседания эритроцитов. При любом воспалительном процессе иммунная система выбрасывает в бровь специфические белки, которые должны уничтожить источник инфекции. Вместе с тем эти вещества «склеивают» эритроциты крови. Вторым показателем воспалительного процесса являются лейкоциты. Повышение их уровня в сыворотке крови свидетельствует об активности иммунной системы.
- Рентгенография (флюорография) грудной клетки. Ее задача — оценить состояние легочной ткани, чтобы исключить пневмонию и онкологические заболевания легких.
- Анализ мокроты позволяет понять, что явилось причиной развития воспаления — вирус, бактерия или грибы, и подобрать адекватную терапию. Выявленные бактерии проверяются на чувствительность к антибиотикам. Для проведения анализа больной откашливает мокроту, помещает ее в стерильный сосуд и доставляет в лабораторию. Очень важно, чтобы материал попал к лаборантам как можно скорее.
- Бронхоскопия позволяет изнутри увидеть состояние тканей бронхов, оценить их проходимость и содержимое. Процедура предусматривает введение через нос или рот в бронхи бронхофиброскопа, представляющего собой тонкую трубку. Манипуляция проводится под местной анестезией и позволяет в случае необходимости сделать биопсию тканей.
- Спирография выполняется с целью исключить бронхиальную астму. Процесс направлен на измерение объема вдыхаемого и выдыхаемого воздуха через рот, выполняется натощак и не требует специальной подготовки.
Лечение бронхита у взрослых
При назначении терапии врач всегда учитывает наличие сопутствующих заболеваний, а также возможность развития осложнений. В большинстве случаев, бронхит не требует назначения каких-либо этиотропных препаратов. Рекомендуется постельный режим и обильное питье для снятия интоксикации. Для облегчения состояния больного назначаются жаропонижающие препараты (парацетамол), муколитики и бронхолитики в виде ингаляций, которые расширяют пути бронхов, тем самым облегчая процесс дыхания, или для приема внутрь.
Во время острой фазы заболевания важно отказаться от курения, избегать пребывания в холодных, влажных помещениях, правильно питаться и умерить физическую нагрузку.
Хороший эффект дает физиотерапия — электрофорез препаратами ионов кальция. Процесс этот безболезнен и безопасен, но требует ежедневного посещения физиотерапевтического кабинета.
Если после проведенного лечения врач не видит улучшения состояния больного, он назначает курс антибиотиков, которые подбираются исходя из данных, полученных на основании анализа мокроты. При отсутствии такого анализа специалист, скорее всего, порекомендует антибиотик широкого спектра действия, чтобы не допустить пневмонии.
Если в ходе диагностики установлено, что бронхит имеет аллергическую природу, пациенту показаны антигистаминные препараты и исключение контакта с аллергеном. Если аллерген неизвестен, то необходимо устранить наиболее вероятные: пыль, шерсть домашних животных, бытовая и производственная химия, а также табачный дым и лекарственные препараты.
При выздоровлении, больному рекомендуется выполнять лечебную гимнастику или совершать недлительные прогулки в среднем темпе по лесу, набережной, и так далее.
Если бронхит перешел в хроническую стадию, то терапия в период обострений назначается по такой же схеме, как и при остром бронхите. В период ремиссии рекомендуется санаторно-курортное лицо, прием иммунокорректоров, создание благоприятных климатических условий для работы и дома. Любой бронхит подразумевает немедленный отказ от курения, в том числе и пассивного.
Профилактика бронхитов
Профилактические мероприятия для защиты от бронхита состоят в следующем:
- Ежегодная вакцинация от гриппа. Рекомендуется всем, кроме лиц, имеющих противопоказания: страдающих от аутоиммунных процессов, больных онкологическими заболеваниями, зараженных ВИЧ-инфекцией. Вакцинацию целесообразно проводить у детей и лиц старше 60 лет.
- Здоровый образ жизни, отказ от курения. Курение и неумеренное употребление алкогольных напитков влекут за собой интоксикацию организма, которая затрудняет работу иммунной системы. Кроме этого, вдыхание табачного дыма оказывает раздражающее действие на слизистую бронхов, то является первым фактором развития тяжелых, а порой и неизлечимых, заболеваний легких.
- Ликвидация очагов хронической инфекции, своевременное посещение терапевта, отоларинголога, стоматолога.
- Повышение иммунитета, закаливание. Важно проводить все эти мероприятия постепенно, не создавая чрезмерную нагрузку на иммунную систему.
- Соблюдение разумных мер предосторожности в сезон эпидемии: избегание мест скоплений людей, ношение марлевой маски, применение оксолиновой мази, прием адаптогенов растительного происхождения.
Особенности протекания бронхитов при беременности
Беременные женщины в большей степени подвержены заболеванию бронхитом, поэтому им необходимо особо тщательно соблюдать меры профилактики. Повышение риска бронхолегочных заболеваний возникает из-за:
- Природного снижения иммунитета в период вынашивания ребенка. Плод по отношению к организму матери является чужеродным, поэтому иммунная система женщины функционирует не так интенсивно, как до беременности, чтобы не происходило отторжения эмбриона.
- Развивающийся плод оказывает давление на диафрагму, из-за чего она становится менее подвижной при процессе дыхания. Это влечет за собой нарушение кровообращение, а, следовательно, может обусловить возникновение патологических и функциональных изменений. Слизь, появляющаяся при бронхите, не может быстро отойти с кашлем, что затягивает и усложняет течение болезни.
- Естественное изменение гормонального фона при беременности влечет за собой набухание слизистой бронхов.
Симптоматика при заболевании бронхитом беременной женщины напоминает классическую, однако, проявления могут быть выражены значительно сильнее – выше цифра температуры, более явная астения.
Очень важно на начальном этапе заболевания вовремя обратиться к врачу: терапевту, пульмонологу до 32 недели беременности, и акушеру-гинекологу после 32 недели. Необходимо соблюдать строгий постельный режим, чтобы исключить развитие осложнений. Для того чтобы интоксикация, возникающая при воспалительном процессе, не принесла вреда ребенку, необходимо увеличить количество выпиваемой за сутки жидкости в 1,5 раза. При этом важно следить за образованием отеков, тревожными симптомами станут пастозность век, и вмятины после нажатия пальцем на переднюю часть голени. Питьевой режим должен состоять из воды комнатной температуры и выше, морсов, компотов, отваров трав, молока (при переносимости).
Не рекомендуется самостоятельно назначать себе препараты: терапию должен проводить врач, учитывая факт вынашивания ребенка, общее состояние беременной и сопутствующие заболевания.