Как врач ставит диагноз бронхит
Автор:
Алексей Шевченко
07 февраля 2017 23:45Категория:
Как сохранить здоровье подольше?

Здравствуйте уважаемые друзья и читатели блога Алексея Шевченко «Здоровый образ жизни». Наверняка таким заболеванием как бронхит болел каждый из нас. А так как оно встречается сплошь и рядом, то не лишним будет знать, какие методы применяются для его диагностики. Поэтому очередная статья будет посвящена теме как диагностировать бронхит.

Особенности современных методов
В старые-добрые времена бронхит диагностировался довольно просто: если у человека лающий кашель, высокая температура, общее недомогание и головная боль, значит, у него бронхит. Ему тут же назначался постельный режим, всякие уколы и таблетки, и больной начинал потихоньку выздоравливать.

Несовершенство такого метода диагностики налицо: ведь этим же комплексом симптомов обладает масса других заболеваний, начиная от довольно безобидного трахеита, заканчивая двусторонним воспалением легких, туберкулезом, эмфиземой и даже раковой опухолью. А застарелый и хронический бронхит могут протекать вообще без температуры, с очень слабым кашлем и почти без отхождения мокроты (что не делает их менее опасными).
Кроме того, и сами бронхиты бывают разными. Сегодня, например, врачи в зависимости от типа возбудителей болезни выделяются следующие типы бронхита:
- вирусный бронхит – это острый воспалительный процесс в бронхиальном дереве, развивающийся в результате заражения гриппом, корью, либо многочисленными аденовирусами, которые свирепствуют в холодное время года;
- инфекционный бронхит – развивается при попадании в организм различных бактериальных инфекций;
- туберкулезный — это вид бронхита, тоже имеющий инфекционную бактериальную природу, так как вызывается туберкулезными палочками, но из-за особенностей формы болезни при классификации его выделяют в особую группу;
- аллергический – воспаление в бронхах развивается в ответ на попадание в дыхательные пути различных аллергенов – пыльцы цветущих растений, домашней пыли, частиц шерсти и перхоти животных и так далее;
- токсико-химический – причиной этого вида бронхита становятся ядовитые химические вещества.
Чрезвычайно редким видом бронхита является микобактериальный бронхит. Его внешние признаки такие же, как и у «обычного», но он требует особого лечения.
Какие еще бывают виды
В зависимости от длительности заболевания бронхит подразделяется на:
- острый. Он длится от трех недель до месяца и довольно легко поддается лечению, даже в домашних условиях.
- хронический. Этот диагноз ставится в том случае, если болезнь не отступает в течение полугода. Данная форма бронхита сильно распространена у взрослых.
Еще одной очень неприятной формой данного заболевания является обструктивный бронхит.
Его характерная черта – это сужение (обструкция) бронхов, развивающаяся в результате сильного воспаления. Заподозрить именно эту форму бронхита можно, даже не применяя сложных методов диагностики (хотя они все равно понадобятся, чтобы исключить другие, более тяжелые заболевания).
О постоянном сужении бронхов говорит следующее:
- Тело часто покрывается липким потом. Особенно много его бывает на ладонях. Больного может «бросить в пот» даже в состоянии полного покоя.
- Отхождение мокроты сильно затруднено.
- По утрам мокрота отходит несколько легче. Из-за сильных застойных явлений она может иметь неприятный вкус и резкий запах.
- Больной все время ворочается в постели, беспокоится, ищет комфортное положение, и, как правило, старается спать и отдыхать в положении полусидя.
- При малейших физических нагрузках возникает одышка.
- Больной постоянно испытывает слабость, у него наблюдаются отсутствие аппетита и сниженный фон настроения.
- Сильные хрипы могут прослушиваться даже на расстоянии.
Эта форма заболевания особенно часто развивается у людей пожилого возраста, у злоупотребляющих спиртным, у курильщиков, и тех, кто постоянно подвергается пассивному курению, у шахтеров, у работников мукомольного и химического производств, а также у всех, кто вынужден часто контактировать с едкими химическими веществами и пылью любой природы.
Какие методы диагностики используются в современной медицине
Профессиональная диагностика всегда начинается с выслушивания жалоб самого пациента, то есть со сбора анамнеза.
Затем врач переходит к внешнему осмотру. Это обязательная часть диагностики бронхита. Больному приходится раздеться до пояса.

Самым первым методом является выслушивание грудной клетки – аускультация – которая производится при помощи стетоскопа.

В современных клиниках врачи могут пользоваться электронными моделями стетоскопов.
По наличию характерных хрипов и шумов врач с большой степенью точности может отличить бронхит от воспаления легких, бронхиальной астмы или туберкулеза.

Но одной только аускультации для постановки точного диагноза недостаточно. Поэтому, для того чтобы определить степень интенсивности воспалительного процесса, а также его природу, назначается общий анализ крови.
Этот малоприятный, но очень информативный способ диагностики. О вирусном характере бронхита говорит ускорение СОЭ и уменьшение количества лейкоцитов. При бактериальной инфекции уровень лейкоцитов, наоборот, сильно повышается.

При подозрении на наличие серьезной формы заболевания, врач может назначить проведение рентгенографии. Если сделать снимок, то сильный бронхит хорошо на нем просматривается. Но так как лишний раз делать рентген – это нежелательно, то данный способ врачи стараются не использовать без особой надобности.

При подозрении на наличие скопления жидкости и другие тяжелые состояния, которые невозможно распознать при внешнем осмотре, может назначаться такой современный и универсальный метод диагностики как магнитно-резонансная томография – МРТ. С ее помощью можно в мельчайших подробностях рассмотреть состояние всех органов грудной клетки, определить размер очагов воспаления, степень сужения бронхов и многое другое. Использование данного метода помогает очень быстро определить, как и чем лечить данный вид бронхита.

В самых тяжелых и непонятных случаях врачам приходится использовать бронхоскопию. Данный метод позволяет не только проводить диагностику, но и одновременно вводить в бронхи лекарственные вещества, освобождать их от гноя и скопившейся слизи. Если же бронхит вызван попаданием в бронхи инородных тел или паразитов (обструкцию и сильное воспаление бронхов могут вызывать аскариды и другие паразиты), то, если есть такая возможность, инородное тело немедленно удаляется.
Данная процедура производится при помощи специального устройства – бронхоскопа, который вводится глубоко в бронхи. Современные модели бронхоскопов оснащены системами подсветки, камерами, и подключены к компьютерному оборудованию, чтобы врач мог все рассмотреть в мельчайших подробностях.
Но данная процедура является сложной и требует проведения обезболивания, а для некоторых моделей бронхоскопов требуется еще и общий наркоз. Поэтому бронхоскопия назначается только в крайних случаях, когда без нее обойтись невозможно.
Итак, дорогие друзья, вот такие методы применяет современная медицина для диагностирования бронхита. Надеюсь, данный материал показался вам интересным. К теме бронхита мы будем возвращаться еще не раз, потому что это очень распространенное и достаточно коварное заболевание.
А теперь я предлагаю посмотреть небольшой видеоролик, рассказывающий о традиционных и современных методах диагностики бронхита.
Этот блог читают и используют из него советы и рекомендации 6939 приверженцев здорового образа жизни, поэтому у них и со здоровьем в порядке, и настроение хорошее, и работа у них спорится. Читай и ты.
Я даю согласие на рассылку и принимаю политику конфиденциальности.
Вам так же может быть интересно
Здравствуйте! Я работаю врачом 21 год. Меня зовут Георгий Олегович Сапего. В этой статье расскажу про обструктивный бронхит, которого на самом деле не бывает.
После статьи про обструктивный бронхит больше комментариев было от мам больных детей. Они считают, что у детей не может быть такого обструктивного бронхита, потому что дети не курят.
Объясняю. Обструктивного бронхита не бывает ни у детей, ни у взрослых. Неожиданно? Читайте дальше.
Моя статья про обструктивный бронхит относится к взрослым. Это была рецензия к дурацкой статье из соседнего канала. Там было вредное для здоровья враньё. Я такие вещи не терплю и сразу пишу рецензию.
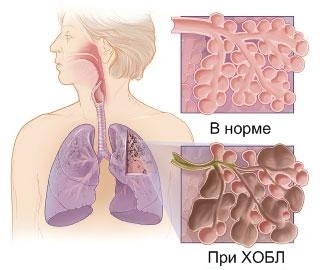
Сейчас у взрослых людей вместо обструктивного бронхита пишут в диагноз хроническую обструктивную болезнь легких (ХОБЛ). Туда объединили запущенные случаи хронического бронхита, бронхиальной астмы и эмфиземы легких, которые обязательно проявляются обструкцией.
Обструкция — это сужение бронхов, которое затрудняет поступление воздуха в легкие. Если обструкции нет, но диагноз ХОБЛ не ставят.
ХОБЛ — это удел пожилых людей. На ее формирование уходят годы и десятки лет.
Зачем я в прошлой статье назвал ХОБЛ обструктивным бронхитом?
По трем причинам:
- Автор из соседнего канала называл что-то обструктивным бронхитом. Пришлось это что-то объяснить.
- Речь шла об исходе именно хронического бронхита, но не астмы и не эмфиземы.
- Среди читателей полно людей зрелого возраста, которым диагноз обструктивного бронхита поставили еще до того, как стала модной ХОБЛ. Они эту ХОБЛ знают именно как обструктивный бронхит.
Еще раз: если человек кашлял 3 месяца в году два года подряд, то это хронический бронхит. Если лет через 15 у него появилась обструкция, которую полностью не могли убрать лекарствами, то это ХОБЛ.
Обструктивный бронхит у детей
Его нет. Так же, как и обструктивного бронхита у взрослых.
То есть если нам, врачам, захотелось поставить диагноз, то этот диагноз должен быть в Международной классификации болезней. Но там нет диагноза «обструктивный бронхит». Там есть бронхит. Вот детям и будут ставить диагноз «бронхит».
А при чем здесь обструкция?
У детей любая обструкция дыхательных путей проявляется очень ярко. Чем меньше человеческие легкие, тем проще в них появляется обструкция, и тем громче она звучит.
Визинги
У детей от вирусной инфекции очень часто бывает обструкция. Бронхи отекают и спазмируются. Проявляется обструкция хрипами. Так эту штуку и называют: «вирус-индуцированные хрипы». Или вирус-индуцированный бронхит. Иногда это называют визингами (от английского wheezing — хрипящий).
Тот острый бронхит, которым мы все болеем, его относят к обычной простуде. То есть его скорее вызывают вирусы. Вирус-индуцированный — это вызванный вирусами.
На самом деле у кого угодно после простуды может быть бронхоспазм. Поэтому если человеку нужно для планового медицинского осмотра предоставить спирометрию (измерить функцию внешнего дыхания), то лучше не делать этого в течение 1,5 месяцев после простуды. Потому что можно найти бронхоспазм, и его невозможно будет отличить от бронхиальной астмы.
Когда я был помоложе
Тогда я занимался наукой и делал спирометрию большому количеству людей. Оказалось, что у 20% людей с кашлем можно найти бронхоспазм. Но столько бронхиальной астмы не бывает. Дело было в том самом бронхоспазме после вирусной инфекции.
Вот и с детьми примерно похожая история. Вирусы часто вызывают у них обструкцию. Обструкция проявляется свистящими хрипами. Это невозможно отличить от бронхиальной астмы. Поэтому если у вашего ребенка нашли обструкцию во время простуды, то будут лечить ее как астму.
К школьному возрасту станет ясно, была ли это обструкция от вируса или это все-таки астма. Иногда педиатры и родители боятся называть астму астмой и выдумывают всякие «обструктивные бронхиты» или «бронхиты с обструктивным компонентом», но смысл всегда один — это бронхоспазм, который вполне может быть астмой. Во время простуды это будут лечить как астму и ждать, что к школьному возрасту эпизоды обструкции пройдут.
Так понятнее?
Если статья понравилась то ставьте лайки и подписывайтесь на мой канал. Почитайте мои статьи на смежные темы:
Враньё про обструктивный бронхит
Опасное враньё о бронхиальной астме
Как вести себя на свежем воздухе, если у вас астма
Бронхит — это воспаление слизистой оболочки бронхов, которое проявляется навязчивым мучительным кашлем. Обычно болезнь становится следствием простуды — острой респираторной вирусной инфекции. Бронхит — серьезное заболевание, способное перейти в хроническую форму, поэтому лечить его нужно обязательно, ни в коем случае не ограничиваясь народными средствами.
Бронхит: что это? Причины и проявления болезни
Если представить дыхательные пути в виде дерева, его «стволом» станет трахея, а «ветвями» — бронхи. Воспаление этих «ветвей», подводящих воздух к собственно тканям легких, и называется бронхитом.
В структуре всех воспалений нижних дыхательных путей (так врачи называют отделы дыхательной системы, расположенные дальше трахеи) острый бронхит занимает 72% и еще 15% приходится на обострение хронического бронхита[1]. Такова ситуация у взрослых. Если же говорить о детях, то в год на каждую тысячу малышей заболевают бронхитом 75–250 человек, чаще всего — в возрасте от года до трех лет. Хронические бронхиты у детей бывают редко, и статистики по ним, по крайней мере, в России, не существует.
В 90% случаев острый бронхит становится результатом вирусной инфекции[2]. Чаще всего его вызывают вирусы гриппа, парагриппа, аденовирусы, респираторно-синцитиальный вирус, то есть все те, что известны как возбудители ОРВИ. Реже причиной болезни (обычно у детей) становятся коревые или коклюшные вирусы.
Примерно 10% случаев острого бронхита бывают вызваны бактериями: патогенными стафилококками, стрептококками, реже — пневмококками и другими.
Иногда бронхит возникает под действием физических и химических факторов: чрезмерно сухого горячего или холодного воздуха, вдыхания пыли, раздражающих веществ. Обычно это удел людей, сталкивающихся с «профессиональными вредностями».
Человеческий организм имеет мощные защитные системы, поэтому для распространения инфекции в нижние дыхательные пути кроме нее самой важны и сопутствующие факторы:
- промышленное и бытовое (печи, табачный дым) загрязнение воздуха;
- аллергическая предрасположенность;
- хроническая инфекция носоглотки (тонзиллиты, синуситы, аденоидиты);
- хроническая сердечно-сосудистая недостаточность и вызванные ею застойные явления в легких;
- курение, злоупотребление алкоголем.
На фоне обычной простуды с традиционным для нее недомоганием, слабостью и насморком появляется саднение за грудиной (болезненные ощущения), сухой кашель. При тяжелом бронхите он становится мучительным, навязчивым, может появиться одышка, затрудненное дыхание. Из-за постоянного кашля появляется боль в нижних отделах грудной клетки и в верхней части живота — это ноют перенапряженные мышцы. Через несколько дней болезни появляется обильная мокрота, она может быть слизистой или, если присоединится бактериальная инфекция, гнойной. Обычно кашель наблюдается пять–семь дней, но при аденовирусной или РС-вирусной инфекции может продолжаться до двух недель.
Если бронхит сопровождается обструкцией (нарушением проходимости) дыхательных путей, появляется одышка. Больной старается сесть, так как сидя ему легче дышать. Сухие свистящие хрипы могут быть слышны и «невооруженным» ухом.
Хронические бронхиты обычно обостряются весной и осенью. При обострении температура у больного поднимается до 38 °C, появляется кашель с обильной гнойной мокротой, слабость, потливость, снижение работоспособности. Если к проявлениям хронической инфекции присоединяется бронхоспазм, возникает одышка (причем дыхание сильнее затруднено на выдохе), свистящие хрипы.
Виды бронхита, возможные осложнения
По длительности болезни бронхит может быть острым или хроническим. Острым считается заболевание, которое длится менее трех недель.
По характеру воспаления бронхит делится на катаральный и гнойный. Характер воспаления обычно определяется свойствами мокроты: при катаральном воспалении она слизистая, при гнойном — соответственно, гнойная.
В зависимости от того, есть ли признаки нарушения проходимости (обструкции) дыхательных путей, бронхит бывает необструктивным и обструктивным. Обструктивный компонент чаще всего присоединяется из-за бронхоспазма на фоне общей аллергической предрасположенности организма.
Если бронхит не лечить, он может осложниться пневмонией или перейти в хроническую форму (у взрослых). У детей с аллергической предрасположенностью бронхит может стать пусковым толчком для бронхиальной астмы.
Что делать при бронхите: принцип — не навреди
Прежде всего нужно обратиться к врачу. Причем сделать это следует до того, как обычная простуда перейдет в бронхит, ведь, если начать лечиться вовремя, можно предупредить это заболевание.
Больного лучше всего уложить в постель, но одеяло не должно быть чрезмерно теплым: перегрев способствует нарастанию температуры. Комнату необходимо регулярно проветривать: это снизит концентрацию вируса в помещении. К тому же холодный и влажный воздух успокаивает воспаленную слизистую, снижая интенсивность кашля. В отопительный сезон воздух нужно дополнительно увлажнять. Если в доме нет увлажнителя, можно закрыть батареи мокрыми махровыми полотенцами или сложенными в несколько слоев простынями.
Чтобы уменьшить интоксикацию, неизбежную при любом сильном воспалении, больному нужно давать много жидкости. Если при обычной простуде подойдет любое питье: сок, чай, морс, — то при бронхите лучше всего взять щелочную (гидрокарбонатную) минеральную воду. Пузырьки предварительно надо выпустить. Щелочь способствует лучшему отхождению мокроты.
Если в доме есть небулайзер, то можно увлажнить непосредственно слизистую оболочку бронхов. Для этого в аппарат нужно залить физиологический раствор, купленный в аптеке или сделанный самостоятельно (девять грамм поваренной соли на литр воды). В дальнейшем врач может порекомендовать использовать небулайзер для ингаляции антибиотиками, средствами для разжижения мокроты или препаратами, расширяющими бронхи (подробней об этом чуть ниже). Без консультации врача ничего больше добавлять в небулайзер нельзя. Ни в коем случае нельзя заливать в него отвары или спиртовые настои трав: это не только не поможет пациенту, но может усилить бронхоспазм. Если уж очень хочется подключить к лечению фитотерапию, то отвары иван-чая, мяты, эвкалипта, шалфея, шиповника лучше дать выпить.
На первой стадии болезни, пока не появилась мокрота, врач может назначить средства на основе бутамирата, тормозящие кашлевой рефлекс, если кашель сильный и изматывающий. После того как появляется мокрота, рекомендуются лекарства, улучшающие ее отхождение, на основе таких веществ, как ацетилцистеин, амброксол.
Если из-за воспаления развивается бронхоспазм, врач может назначить препараты, расширяющие бронхи: сальбутамол, ипратропия бромид.
Если бронхит имеет вирусную природу (начался в период эпидемии ОРВИ или гриппа, развился в течение первой недели болезни, мокрота слизистая — прозрачная или беловатая), антибиотики не нужны. Чтобы устранить причину болезни в случае вирусной природы заболевания, назначают противовирусные — умифеновир, занамивир, осельтамивир.
Из симптоматических (облегчающих состояние, но не влияющих на причину болезни) средств нередко рекомендуют жаропонижающие (парацетамол, ибупрофен).
Не стоит мучить больного, тем более ребенка, горчичниками, перцовыми пластырями, банками, водить на электрофорез, УВЧ и другие физиопроцедуры. Все эти, с позволения сказать, лечебные методы не имеют доказанной эффективности.
При обострении хронического бронхита необходимы антибиотики и средства, улучшающие отхождение мокроты. Конкретные препараты, дозировки и продолжительность курса должен определять только врач.
Итак, бронхит — серьезное заболевание, но если вовремя начать лечение, то пациент полностью выздоравливает и болезнь не оставляет каких-либо последствий. Важно строго соблюдать все рекомендации врача и не прерывать курс медикаментов самостоятельно. Не стоит полагаться на народные методики вроде горчичников или банок: они не ускоряют выздоровление и только утомляют больного.