Как ставят диагноз бронхиальная астма ребенку
Авторы: Таточенко В.К.
Как развивается астма
Астма определяется врачами как заболевание, характеризующееся эпизодами бронхиальной обструкции (нарушения проходимости бронхов), полностью или частично обратимых. В основе ее лежит воспаление слизистой бронхов и бронхиальная гиперреактивность.
Во время приступа бронхиальной обструкции происходит сужение просвета как мелких, так и более крупных бронхов.
У всех больных астмой, когда нет приступа, тем не менее обнаруживаются признаки воспалительного процесса в слизистой оболочки бронха. Этот факт ставит вопрос о лечении воспалительного процесса — и не только во время приступа астмы. Такие препараты есть, так что настойчивое проведение длительного лечения должно стать основой борьбы с астмой.
Не менее важно и второе положение — о наличии у больных астмой бронхиальной гиперреактивности, то есть повышенной раздражимости бронхов, отвечающих спазмом даже на ничтожные количества раздражающих веществ во вдыхаемом воздухе. Это заставляет создавать для этих больных здоровую воздушную среду.
«Не все астма, что свистит»
Бронхиальная обструкция наблюдается не только при астме, но и при ряде других заболеваний. При большинстве из них, особенно у взрослых, заболевание не имеет ремиссии (светлых промежутков), что и отличает их от астмы.
Но в детском возрасте существует группа очень похожих на астму заболеваний, связанных с вирусной инфекцией. К астме они не имеют никакого отношения. И больной астмой грудной ребенок, и его сверстник без признаков аллергии могут дать эпизод обструкции на фоне ОРВИ. Разница состоит лишь в том, что у астматика приступы заболевания будут повторяться, причем не только при ОРВИ, но и в ответ на тот или иной неинфекционный аллерген, тогда как ребенок без аллергии заболеет обструктивным бронхитом и, скорее всего, «перерастет», так что бронхиальная обструкция после 1-2 подобных эпизодов прекратится. Именно этот факт порождает сложности в указанных выше «взаимоотношениях» с диагнозом «астма» у многих родителей, а также не полное принятие педиатрами определения астмы.
В чем отличие обструктивного бронхита на фоне ОРВИ и астмы? При некоторых вирусных инфекциях у грудных детей наблюдается воспаление слизистой оболочки бронха, которая утолщается, и увеличивается продукция слизи. Это ведет к сужению очень узких детских бронхов, что сопровождается, так же как при астме, затруднением выхода. Такая картина может повториться 1-2 раза, но с ростом ребенка и увеличением диаметра его бронхов новая инфекция, хотя и вызывает бронхит, существенного нарушения бронхиальной проходимости не вызывает.
То же происходит и у ребенка-аллергика, однако со временем, благодаря сохранению гиперреактивности бронхов, практически каждая новая инфекция будет сопровождаться бронхоспазмом. Более того, такой ребенок может дать приступы обструкции в ответ на вдыхание аэроаллергенов — а это и есть бронхиальная астма.
Среди детей первых трех лет, имеющих обструктивные заболевания, группой риска по бронхиальной астме являются:
— дети с аллергической предрасположенностью (аллергией у родителей, имеющих кожные аллергические проявления, положительные кожные аллергические пробы или высокий уровень иммуноглобулина Е);
— дети, обструктивное заболевание которых развивается без температуры (что говорит о роли неинфекционного аллергена);
— дети, имеющие более 3 обструктивных эпизодов.
В возрасте после 3 лет практически всем детям с обструктивными проявлениями уместно ставить диагноз бронхиальной астмы, правда, у многих из них через 1-3 года заболевание прекращается.
Формы бронхиальной астмы
Выше мы упоминали о двух формах астмы — аллергической и неаллергической. Этим деление астмы на формы не ограничивается.
У многих детей астма протекает без выраженных приступов, во время обострения у них возникает бронхит с явными признаками обструкции, который у нас принято называть астматическим бронхитом, что не должно успокаивать родителей: астматический бронхит есть форма бронхиальной астмы.
У некоторых детей приступ астмы протекает как упорный ночной кашель без выраженной одышки — это тоже форма астмы, которая со временем может переходить в типичную форму.
У ряда детей возникают одышка и затруднение дыхания в ответ на физическую нагрузку — это астма физического напряжения, а развивается приступ как результат бронхиальной гиперреактивности, стимулированной мышечными усилиями.
Многие родители замечают, что приступ астмы возникает при сильном волнении ребенка, иногда даже говорят о «психической астме». Вряд ли есть основания говорить о психическом механизме астмы, а вот в том, что при любой форме этой болезни волнения, особенно связанные с неспособностью ребенка справиться с той или иной проблемой, могут вызвать приступ, — сомнений нет. Поэтому в семье, где есть ребенок с астмой, очень важен здоровый психологический климат.
Как протекает астма
«Обычный» приступ развивается внезапно, учащается дыхание, затрудняется выдох, ребенок принимает сидячую позу и дышит поверхностно. Часто свистящее дыхание слышно на расстоянии, иногда оно ощущается только при поднесении уха ко рту ребенка. Затруднение выдоха ведет к задержке воздуха в грудной клетке, она обычно вздувается, если положить на нее руки, то ощущается дрожание на выходе.
Приступ может держаться от нескольких минут до многих часов, нередко он кончается самопроизвольно. Однако ждать, когда он пройдет, или применять сомнительные средства (их напридумано очень много) недопустимо: удушье — очень мучительное явление, так что каждая минута промедления с эффективным лечением усиливает страдания ребенка, пугает его, что само по себе может усиливать бронхоспазм. В более тяжелых случаях требуется интенсивная терапия.
Различаются больные и по характеру межприступного периода. У некоторых больных никаких изменений выявить не удается, тогда как у других и в межприступном периоде имеются существенные ограничения со стороны дыхательной функции.
Лечение астмы
Когда я смотрю больного астмой ребенка, первое, о чем я ставлю его родителей в известность, что астма не излечивается ни одним из известных средств. Возможно, это жестоко, но почему я говорю об этом? Потому что многие родители в поисках чудо-средства пробуют самые разные методы, большинство которых не только не приносят пользы, но и вредят больному.
Если не рассчитывать на излечение, то в чем смысл лечения? Смысл его состоит в том, чтобы уменьшить тяжесть астмы, научиться предотвращать приступы, по крайней мере сделать их более редкими, быстро снимать приступ в случае его возникновения. Короче, сделать жизнь ребенка полноценной — как у здорового ребенка.
А в отношении возможности излечения я всегда «облегчаю душу» родителей — в очень большом проценте случаев астма у ребенка проходит самостоятельно.
Ну, а как правильно лечить астму? Надо четко различать лечебные меры, помогающие избавиться от уже возникшего приступа, и средства, позволяющие смягчить течение болезни.
Как предупредить приступ? Предупреждение приступов является основной задачей базисного лечения. Но к этому следует добавить и меры по возможному предупреждению контакта с аллергенами, в первую очередь — с домашней пылью. Лучше убрать ковры и мягкую мебель, по крайней мере в комнате, где спит ребенок. Я нередко шучу — идеальная спальня для ребенка — тюремная камера, где, кроме койки, стола и табуретки, ничего нет. Важно закрыть книги в стеклянных полках, чаще использовать пылесос для уборки, причем лучше увлажняющий. Чтобы уменьшить контакт больного с клещом-дерматофагоидесом, следует обтянуть матрас ребенка полиэтиленовой пленкой и надеть 2 наволочки на подушки. С учетом аллергизирующих свойств пера птицы — следует заменить перьевые подушки на ватные или поролоновые.
Очень трудно расстаться с домашними животными, но это необходимо, если выявлена чувствительность ребенка к их шерсти. В комнате не следует иметь живых цветов — для больного могут быть опасны не только их запахи и пыльца, но и грибок-аспергилюс, который часто заводится в цветочных горшках. У маленьких больных астмой нередко приступ может быть связан с пищевыми аллергенами.
Вряд ли надо говорить о вреде курения в квартире, где есть больной астмой. Для него в первую очередь следует создать условия, обеспечивающие максимальное пребывание на свежем воздухе. Да и все другие меры предупреждения аллергии должны полностью соблюдаться.
Очень важно закалять ребенка — это уменьшит чистоту респираторных инфекций, которые часто являются причиной приступа и способствуют усилению бронхиальной гиперреактивности.
Очень многие дети с астмой плохо переносят физическую нагрузку — через 5-7 минут от начала бега или подвижных игр у них возникает бронхоспазм, вызывающий одышку, или даже приступ астмы. Для предупреждения этого следует сделать 1-2 ингаляции бета-мииетика или принять порошок эуфиллина, после этого бронхоспазм не разовьется, а через 20-30 минут под влиянием физической нагрузки бронхи, наоборот, расширятся, что очень полезно для больного.
Именно поэтому физическая культура, повышение физической выносливости входит в арсенал лечебных средств при астме. Более того, физическая тренировка повышает самооценку больного, способствует выработке у него уверенности в собственных силах и снижает зависимость от взрослых. Очень полезна дыхательная гимнастика, больные астмой в процессе занятий обучаются правильному дыханию.
Многие родители спрашивают, можно ли ребенку с астмой ехать на юг, к морю. Опыт показывает, что такая смена климата обычно провоцирует приступ астмы, так что к этому надо быть готовым. Но затем дети обычно чувствуют себя хорошо и получают много пользы от пребывания на море — ведь морской воздух очень чист, дыхание им снижает гиперреактивность бронхов. По возвращению домой многие больные вновь дают приступы астмы, и к этому тоже надо быть готовым. В целом, польза от такой поездки будет ощутимой, если пробыть на юге месяца полтора-два, не меньше.
Другой частый вопрос — о смене климата. В большинстве случаев «подобрать» климат не удается, так что я обычно не советую родителям пускаться в это очень непростое предприятие. Если астма четко связана с цветением определенного растения, на этот период иногда можно увезти ребенка в другой регион, но чаще всего полностью избавиться от астмы таким способом не удается. Это же относится и к поездкам в горы, где на высоте 1500-2000 метров очень мало аллергенов: это полезно (в том числе и с точки зрения физической тренировки), но полностью избавиться от астмы все же не удается.
Ну а как отнестись к лечению астмы в соляных шахтах? Там в воздухе нет аллергенов, и это способствует снижению гиперреактивности бронхов. Но ведь всю жизнь в шахте не просидишь, так что рассчитывать на излечение не приходится. А вот пребывание в галокамере (комнате, стены которой покрыты солью) представляется мне по меньшей мере сомнительным.
Альтернативные методы лечения
Многим приходилось слышать или читать о чудодейственных средствах — иглоукалывании, особых дыхательных приемах, о чудо-лекарствах, экстрасенсах, якобы излечивающих астму. Да, действительно, легкий приступ можно снять с помощью задержки дыхания или иглоукалывания, но я никогда не мог понять, чем иглоукалывание лучше ингаляции. Более того, задержки дыхания даже при среднетяжелой астме могут быть весьма опасны.
Я не знаю ни одного солидного исследования, в котором было бы доказано излечение астмы с помощью этих методов, а сведения типа «мы лечились у экстрасенса — и астма прошла» совершенно неубедительны: ведь у большенства детей астма рано или поздно проходит!
А вред от всех этих методов один — прибегая к ним, родители отвлекаются от тех мер, которые действительно помогают при астме, в частности — не проводят базисного лечения. Да и применение при приступе других лекарств (приходится слышать от родителей, что им рекомендовали бронхолитин, но-шпу, папаверин, солутан и даже антибиотики) недопустимо, так как они, как правило, не облегчают страдания ребенка.
Что ждет в будущем больного астмой? При правильном лечении, как правило, удается стабилизировать состояние ребенка, и если приступы не прекращаются совсем, то снижается их частота и тяжесть.
И не надо забывать, что очень часто астма проходит.
опубликовано 15/09/2011 21:15
обновлено 30/07/2018
— Болезни органов дыхания

Бронхиальная астма у детей – это хроническое аллергическое заболевание дыхательных путей, сопровождающееся воспалением и изменением реактивности бронхов, а также возникающей на этом фоне бронхиальной обструкцией. Бронхиальная астма у детей протекает с явлениями экспираторной одышки, свистящими хрипами, приступообразным кашлем, эпизодами удушья. Диагноз бронхиальной астмы у детей устанавливается с учетом аллергологического анамнеза; проведения спирометрии, пикфлоуметрии, рентгенографии органов грудной клетки, кожных аллергопроб; определения IgE, газового состава крови, исследования мокроты. Лечение бронхиальной астмы у детей предполагает элиминацию аллергенов, использование аэрозольных бронхолитиков и противовоспалительных препаратов, антигистаминных средств, проведение специфической иммунотерапии.
Общие сведения
Бронхиальная астма у детей – хронический аллергический (инфекционно-аллергический) воспалительный процесс в бронхах, приводящий к обратимому нарушению бронхиальной проходимости. Бронхиальная астма встречается у детей разных географических регионов в 5-10% случаев. Бронхиальная астма у детей чаще развивается в дошкольном возрасте (80%); нередко первые приступы возникают уже на первом году жизни. Изучение особенностей возникновения, течения, диагностики и лечения бронхиальной астмы у детей требует междисциплинарного взаимодействия педиатрии, детской пульмонологии и аллергологии-иммунологии.
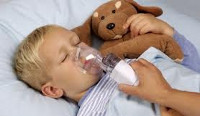
Бронхиальная астма у детей
Причины
Бронхиальная астма у ребенка возникает при участии генетической предрасположенности и факторов окружающей среды. У большинства детей с бронхиальной астмой имеется отягощенная наследственность по аллергическим заболеваниям — поллинозу, атопическому дерматиту, пищевой аллергии и др.
Сенсибилизирующими факторами окружающей среды могут выступать ингаляционные и пищевые аллергены, бактериальные и вирусные инфекции, химические и лекарственные вещества. Ингаляционными аллергенами, провоцирующими бронхиальную астму у детей, чаще выступают домашняя и книжная пыль, шерсть животных, продукты жизнедеятельности домашних клещей, плесневые грибки, сухой корм для животных или рыб, пыльца цветущих деревьев и трав.
Пищевая аллергия служит причиной бронхиальной астмы у детей в 4-6% случаев. Чаще всего этому способствует ранний перевод на искусственное вскармливание, непереносимость животного белка, продуктов растительного происхождения, искусственных красителей и др. Пищевая аллергия у детей часто развивается на фоне заболеваний ЖКТ: гастрита, энтероколита, панкреатита, дисбактериоза кишечника.
Триггерами бронхиальной астмы у детей могут являться вирусы – возбудители гриппа, парагриппа, ОРВИ, а также бактериальная инфекция (стрептококк, стафилококк, пневмококк, клебсиелла, нейссерия), хламидии, микоплазмы и другие микроорганизмы, колонизирующие слизистую бронхов. У некоторых детей с бронхиальной астмой сенсибилизация может вызываться промышленными аллергенами, приемом лекарственных средств (антибиотиков, сульфаниламидов, витаминов и др.).
Факторами обострения бронхиальной астмы у детей, провоцирующими развитие бронхоспазма, могут выступать инфекции, холодный воздух, метеочувствительность, табачный дым, физические нагрузки, эмоциональный стресс.
Патогенез
В патогенезе бронхиальной астмы у детей выделяют: иммунологическую, иммунохимическую, патофизиологическую и условно-рефлекторную фазы. В иммунологической стадии под влиянием аллергена продуцируются антитела класса IgE, которые фиксируются на клетках-мишенях (главным образом, тучных клетках слизистой бронхов). В иммунохимическую стадию повторный контакт с аллергеном сопровождается его связыванием с IgE на поверхности клеток-мишеней. Этот процесс протекает с дегрануляцией тучных клеток, активацией эозинофилов и выделением медиаторов, обладающих вазоактивным и бронхоспастическим эффектом. В патофизиологическую стадию бронхиальной астмы у детей под влиянием медиаторов возникает отек слизистой оболочки бронхов, бронхоспазм, воспаление и гиперсекреция слизи. В дальнейшем приступы бронхиальной астмы у детей возникают по условно-рефлекторному механизму.
Симптомы
Течение бронхиальной астмы у детей имеет циклический характер, в котором выделяют периоды предвестников, приступов удушья, послеприступный и межприступный периоды. Во время периода предвестников у детей с бронхиальной астмой может отмечаться беспокойство, нарушение сна, головная боль, зуд кожи и глаз, заложенность носа, сухой кашель. Продолжительность периода предвестников – от нескольких минут до нескольких суток.
Собственно приступ удушья сопровождается ощущением сдавления в груди и нехватки воздуха, одышкой экспираторного типа. Дыхание становится свистящим, с участием вспомогательной мускулатуры; на расстоянии слышны хрипы. Во время приступа бронхиальной астмы ребенок испуган, принимает положение ортопноэ, не может разговаривать, ловит воздух ртом. Кожа лица становится бледной с выраженным цианозом носогубного треугольника и ушных раковин, покрывается холодным потом. Во время приступа бронхиальной астмы у детей отмечается малопродуктивный кашель с трудноотделяемой густой, вязкой мокротой.
При аускультации определяется жесткое или ослабленное дыхание с большим количеством сухих свистящих хрипов; при перкуссии — коробочный звук. Со стороны сердечно-сосудистой системы выявляется тахикардия, повышение АД, приглушение сердечных тонов. При длительности приступа бронхиальной астмы от 6 часов и более, говорят о развитии у детей астматического статуса.
Приступ бронхиальной астмы у детей завершается отхождением густой мокроты, что приводит к облегчению дыхания. Сразу после приступа ребенок ощущает сонливость, общую слабость; он заторможен и вял. Тахикардия сменяется брадикардией, повышенное АД – артериальной гипотонией.
Во время межприступных периодов дети с бронхиальной астмой могут чувствовать себя практически нормально. По тяжести клинического течения различают 3 степени бронхиальной астмы у детей (на основании частоты приступов и показателей ФВД). При легкой степени бронхиальной астмы у детей приступы удушья редкие (реже 1 раза в месяц) и быстро купируются. В межприступные периоды общее самочувствие не нарушено, показатели спирометрии соответствуют возрастной норме.
Среднетяжелая степень бронхиальной астмы у детей протекает с частотой обострений 3-4 раза в месяц; скоростные показатели спирометрии составляют 80-60% от нормы. При тяжелой степени бронхиальной астмы приступы удушья у детей возникают 3-4 раза в месяц; показатели ФВД составляют менее 60% от возрастной нормы.
Диагностика
При постановке диагноза бронхиальной астмы у детей учитывают данные семейного и аллергологического анамнеза, физикального, инструментального и лабораторного обследования. Диагностика бронхиальной астмы у детей требует участия различных специалистов: педиатра, детского пульмонолога, детского аллерголога-иммунолога.
В комплекс инструментального обследования входит проведение спирометрии (детям старше 5 лет), тестов с бронхолитиками и физической нагрузкой (велоэргометрией), пикфлоуметрии, рентгенографии легких и органов грудной клетки.
Лабораторные исследования при подозрении на бронхиальную астму у детей включают клинический анализ крови и мочи, общий анализ мокроты, определение общего и специфических IgE, исследование газового состава крови. Важным звеном диагностики бронхиальной астмы у детей служит постановка кожных аллергических проб.
В процессе диагностики требуется исключение других заболеваний у детей, протекающих с бронхообструкцией: инородных тел бронхов, трахео- и бронхомаляции, муковисцидоза, облитерирующего бронхиолита, обструктивного бронхита, бронхогенных кист и др.
Лечение бронхиальной астмы у детей
К основным направлениям лечения бронхиальной астмы у детей относятся: выявление и элиминация аллергенов, рациональная медикаментозная терапия, направленная на снижение количества обострений и купирование приступов удушья, немедикаментозная восстановительная терапия.
При выявлении бронхиальной астмы у детей, прежде всего, необходимо исключить контакт с факторами, провоцирующими обострение заболевания. С этой целью может рекомендоваться гипоаллергенная диета, организация гипоаллергенного быта, отмена лекарственных препаратов, расставание с домашними питомцами, смена места жительства и др. Показан длительный профилактический прием антигистаминных средств. При невозможности избавиться от потенциальных аллергенов проводится специфическая иммунотерапия, предполагающая гипосенсибилизацию организма путем введении (сублингвального, перорального или парентерального) постепенно возрастающих доз причинно значимого аллергена.
Основу лекарственной терапии бронхиальной астмы у детей составляют ингаляции стабилизаторов мембран тучных клеток (недокромила, кромоглициевой кислоты), глюкокортикоидов (беклометазона, флутиказона, флунизолида, будезонида и др.), бронхолитиков (сальбутамола, фенотерола), комбинированных препаратов. Подбор схемы лечения, сочетания препаратов и дозировки осуществляет врач. Показателем эффективности терапии бронхиальной астмы у детей служит длительная ремиссия и отсутствие прогрессирования заболевания.
При развитии приступа бронхиальной астмы у детей проводятся повторные ингаляции бронхолитиков, кислородотерапия, небулайзерная терапия, парентеральное введение глюкокортикоидов.
В межприступный период детям с бронхиальной астмой назначаются курсы физиотерапии (аэроионотерапии, индуктотермии, ДМВ-терапии, магнитотерапии, электрофореза, ультрафонофореза), водолечения, массажа грудной клетки, точечного массажа, дыхательной гимнастики, спелеотерапии и др. Гомеопатическая терапия в ряде случаев позволяет предупредить рецидивы заболевания и снизить дозу гормональных препаратов. Подбор и назначение препаратов осуществляется детским гомеопатом.
Прогноз и профилактика
Проявления бронхиальной астмы у детей могут уменьшиться, исчезнуть или усилиться после полового созревания. У 60-80% детей бронхиальная астма остается на всю жизнь. Тяжелое течение бронхиальной астмы у детей приводит к гормональной зависимости и инвалидизации. На течение и прогноз бронхиальной астмы влияют сроки начала и систематичность лечения.
Профилактика бронхиальной астмы у детей включает своевременное выявление и исключение причинно значимых аллергенов, специфическую и неспецифическую иммунопрофилактику, лечение аллергозов. Необходимо обучение родителей и детей методам регулярного контроля состояния бронхиальной проходимости при помощи пикфлоуметрии.


