Как лечить бронхиальную астму у беременных

Еще в конце прошлого века наличие у женщины бронхиальной астмы считалось серьезным препятствием для вынашивания беременности. Зачастую с таким диагнозом, если приступы были частыми, женщинам запрещали беременеть и рожать. Но на сегодняшний день отношение к этому диагнозу существенно пересмотрели, и врачи во всем мире уже не считают наличие бронхиальной астмы поводом для запрета на вынашивание и даже естественное рождение крохи. Но совершено очевидно, что в течении такой гестации есть свои особенности, нюансы, и со стороны врачей необходимо специфическое отношение к женщине и вынашиваемому ею плоду, о которых нужно знать заранее.
Оглавление:
Что такое бронхиальная астма?
Варианты астмы: аллергия и не только
Как проявляются приступы?
Бронхиальная астма: влияние приступов на плод
Течение приступов по триместрам
Влияние бронхиальной астмы на женщину и плод
Проблема терапии астмы при гестации
Планирование беременности, подготовка к ней
Мероприятия по профилактике приступов и обострений
Чем лечат бронхиальную астму у беременных
Базовая терапия: что и зачем?
Что такое бронхиальная астма?
На сегодняшний день бронхиальную астму относят к одной из распространенных патологий бронхолегочной системы в период беременности. Особенно это справедливо в отношении атопической (аллергической) разновидности астмы, что связано с увеличением общего числа женщин-аллергиков.
Обратите внимание
По данным аллергологов и пульмонологов, число случаев астмы составляет от 3-4 до 8-9% всех аллергиков, и постоянно их количество увеличивается приблизительно на 2-3% за десятилетие.
Если говорить о природе патологии – это хронически текущий воспалительный процесс в области слизистых бронхов с одновременным формированием их сужения, временного спазма гладкомышечных элементов, что уменьшает просвет дыхательных путей и затрудняет дыхание.
Приступы связаны с повышением реактивности (возбудимости) стенок бронхов, их аномальными реакциями в ответ на различные типы воздействий. Не стоит думать, что бронхиальная астма – это всегда аллергическая патология, такое состояние дыхательного тракта возможно после перенесенных травм мозга, тяжелых инфекционных болезней, из-за резко выраженных эндокринных расстройств и прочих влияний. В большей части случаев развитие астмы провоцируется влиянием аллергенов, причем в некоторых случаях изначально формируется более легкая форма патологии (поллиноз с риноконъюнктивитами), а затем уже переход в поражение бронхолегочной системы и астматические приступы с формированием одышки, хрипов и удушья.
Варианты астмы: аллергия и не только
По своей природе различают два типа бронхиальной астмы – это инфекционно-аллергическое течение и аллергическая, без участия инфекционного фактора. Если говорить о первом варианте, такая бронхиальная астма может формироваться после перенесенных серьезных инфекционных поражений дыхательной системы – это пневмонии, тяжелые бронхиты, ангины или трахеиты. В качестве провокаторов и аллергизирующих компонентов при ней выступают различные возбудители, чаще микробного или грибкового происхождения.
Важно
Инфекционно-аллергическая форма относится к одной из самых распространенных среди всех вариантов течения, на эпизоды ее развития приходится до 2/3 от всех вариантов астматических приступов у женщин.
 Если говорить об атопической (чисто аллергической, без микробов) бронхиальной астме, то для нее в качестве аллергенов могут выступать различные вещества, имеющие как органическое (растительное, животное, искусственный синтез) происхождение, так и неорганическое (вещества окружающей среды). Наиболее распространены такие провокаторы как ветроопыляемая пыльца, пыль бытовая или профессиональная, уличная, компоненты шерсти, пера, пуха животных, птиц. Могут также становиться провокаторами приступов пищевые компоненты – это цитрусы, яркие ягоды с высоким аллергенным потенциалом, а также некоторые виды медикаментов (салицилаты, антибиотики, синтетические витамины).
Если говорить об атопической (чисто аллергической, без микробов) бронхиальной астме, то для нее в качестве аллергенов могут выступать различные вещества, имеющие как органическое (растительное, животное, искусственный синтез) происхождение, так и неорганическое (вещества окружающей среды). Наиболее распространены такие провокаторы как ветроопыляемая пыльца, пыль бытовая или профессиональная, уличная, компоненты шерсти, пера, пуха животных, птиц. Могут также становиться провокаторами приступов пищевые компоненты – это цитрусы, яркие ягоды с высоким аллергенным потенциалом, а также некоторые виды медикаментов (салицилаты, антибиотики, синтетические витамины).
Отдельное место отводится профессиональным, химическим аллергенам, которые в виде взвеси, пыли, аэрозоля попадают в воздух и в респираторную систему. Это могут быть различные соединения парфюмерии, бытовой химии, лаки и краски, аэрозоли и т.д.
Важно
Для атопической астмы и ее развития крайне важна имеющаяся у женщины наследственная предрасположенность к любой аллергии.
Как проявляются приступы?
Вне зависимости от того, в какой форме имеется бронхиальная астма у пациентки, в ее развитии выделяется три стадии, которые могут последовательно сменять друг друга. Это пред-астма, затем типичные астматические приступы (с одышкой, свистами или удушьем), постепенно переходящие в формирование астматического статуса. Все эти три варианта вполне вероятны и при наступлении беременности:
- Если говорить о пред-астматическом состоянии, для него типичны приступы обструктивного, астматического бронхита или частые пневмонии с наличием бронхоспазма. Однако эпизодов выраженного удушья, типичных для бронхиальной астмы – пока еще не наблюдается.
- На начальной стадии астмы типичные приступы с удушьем возникают время от времени, а на фоне инфекционно-аллергической формы состояния могут проявиться при обострении каких-либо хронических бронхолегочных заболеваний (бронхиты, пневмония). Астматические приступы обычно легко распознаются, начало их обычно приходится на ночное время, они могут продолжаться в пределах нескольких минут, хотя возможно затяжное течение – от часа и более.
Обратите внимание
Приступам удушья могут предшествовать определенные предвестники – это ощущение жжения с сильным першением горла, насморк либо чихание, чувство давления, резкого стеснения в груди.
Сам приступ обычно стартует как упорный кашель без мокроты, после которого появляется резко затрудненный выдох, почти полная заложенность носа и ощущение сжатия в груди. Чтобы легче дышалось, женщина присаживается и напрягает вспомогательные мышцы в области грудной клетки и шеи, плечевого пояса, что помогает выдыхать с усилием воздух. Типично шумное и хриплое дыхание со свистами, которые слышны на расстоянии. Изначально дыхание учащается, но затем за счет гипоксии дыхательного центра наступает его урежение до 10-15 дыханий в минуту. Кожа пациентки покрывается испариной, лицо может становиться красным или синюшным, под конец приступа при кашле может отделяться комочек вязкой, похожей на осколки стекла, мокроты.
- возникновение астматического статуса – крайне опасное состояние, угрожающее жизни обоих. При нем возникающий приступ удушья длительно не прекращается на протяжении нескольких часов, а тои суток подряд, а дыхательные расстройства выражены в максимальной степени. При этом все лекарства, которые обычно принимаются пациенткой, не дают никакого эффекта.
Бронхиальная астма: влияние приступов на плод
На фоне беременности закономерно происходят гормональные изменения в организме будущей матери, а также специфические отклонения работы иммунной системы, чтобы не отторгался плод, который наполовину состоит из генов отца. Поэтому в это время течение бронхиальной астмы может как ухудшиться, так и улучшиться. Естественно, что наличие приступов будет негативно отражаться и на состоянии самой беременной женщины, а также течении беременности.
Нередко бронхиальная астма имеется еще до наступления беременности, хотя вполне возможно ее развитие уже в период гестации, особенно на фоне имевшихся ранее аллергических проявлений, в том числе и поллиноза. Прослеживается также и наследственная предрасположенность, склонность к астме у родных беременной, в том числе и наличие астматиков.
Приступы удушья могут начатья с первых недель, либо присоединяются во второй половине гестационного срока. Наличие астмы в ранние сроки, аналогично проявлениям раннего токсикоза, может спонтанно исчезать во второй половине. Делать предварительные прогнозы в таких случаях для женщины и ее ребенка будут наиболее благоприятными.
Течение приступов по триместрам
Если астма имелась еще до беременности, то во время гестации ее течение может быть непредсказуемым, хотя врачи и выявляют определенные закономерности.
Важно
Примерно у 20% беременных состояние остается на прежнем уровне, как было и до беременности, примерно 10% матерей отмечают облегчение приступов и значительное улучшение, а у оставшихся 70% болезнь протекает гораздо тяжелее, чем ранее.
В последнем случае преобладают как средней тяжести, так и тяжелые приступы, которые возникают ежедневно, а то и несколько раз в сутки. Периодически приступы могут затягиваться, эффект от лечения достаточно слабый. Нередко первые признаки ухудшения отмечаются уже с первых недель первого триместра, но ко второй половине гестации становится легче. Если в течение предыдущей беременности была динамика в позитивную или негативную сторону, последующие гестации обычно повторяют сценарий.
Астматические приступы в период родов – это редкость, особенно если с профилактической целью женщинам применяют в этот период бронхолитические или гормональные средства. После рождения ребенка примерно у четверти женщин и легкой степенью астмы возникает улучшение состояния. Еще 50% не отмечает изменений в состоянии, а у оставшихся 25% состояние становится хуже, и они вынуждены принимать постоянно гормональные препараты, дозы которых постоянно увеличиваются.
Влияние бронхиальной астмы на женщину и плод
 На фоне имеющейся бронхиальной астмы женщины чаще, чем здоровые, страдают от ранних токсикозов беременности, у них выше угроза прерывания и расстройства в родовой деятельности. Нередко могут быть стремительные или быстрые роды, из-за чего высоки проценты родового травматизма как самой мамы, так и малыша. Также у них нередко рождаются маловесные или недоношенные малыши.
На фоне имеющейся бронхиальной астмы женщины чаще, чем здоровые, страдают от ранних токсикозов беременности, у них выше угроза прерывания и расстройства в родовой деятельности. Нередко могут быть стремительные или быстрые роды, из-за чего высоки проценты родового травматизма как самой мамы, так и малыша. Также у них нередко рождаются маловесные или недоношенные малыши.
На фоне тяжелых приступов высок процент выкидышей и преждевременных родов, а также кесарева сечения. Серьезные осложнения для плода и его гибель возможны только при крайне тяжелом состоянии и неадекватном лечении. Но наличие болезни матери может негативно влиять на ребенка в дальнейшем. Около 5% малышей могут страдать от астмы, которая развивается в первые три года жизни, в последующие годы шансы на нее достигают 60%. Новорожденные склонны к частым патологиям со стороны респираторного тракта.
Если женщина страдает от бронхиальной астмы и беременность доношена по срокам, роды ведутся естественным путем, так как возможные приступы удушья можно легко купировать. Если приступы частые или угрожает астматический статус, эффективность лечения низкая, могут возникать показания для досрочного родоразрешения после 36-37 недель.
Проблема терапии астмы при гестации
Длительное время специалисты считали, что основу болезни составляет спазм гладкомышечных элементов в бронхах, что приводит к приступам удушья. Поэтому основу лечения составляли препараты, обладающие бронхорасширяющим эффектом. Только в 90-е годы прошлого столетия было определено, что основа астмы – это хроническое воспаление, имеющее иммунную природу, причем бронхи остаются воспаленными при любом течении и тяжести патологии, даже когда нет обострений. Открытие этого факта привело к изменению принципиальных подходов к терапии астмы и ее профилактики. Сегодня базовыми лекарствами у астматиков являются противовоспалительные препараты в ингаляторах.
Если же говорить о беременности и сочетании ее с бронхиальной астмой, то проблемы связаны с тем, что при гестации она может плохо контролироваться медикаментами. На фоне приступов самым большим риском для плода становится наличие гипоксии – дефицит кислорода в материнской крови. Из-за астмы подобная проблема становится в несколько раз острее. Когда формируется приступ удушья, его ощущает не только сама мать, но и плод, который полностью от нее зависит и резко страдает от недостатка кислорода. Именно частые приступы гипоксии приводят к нарушениям в развитии плода, а в критические периоды развития могут привести даже к нарушениям в закладке тканей и органов.
Для рождения относительно здорового малыша необходимо полноценное и адекватное лечение, которое полностью соответствует тяжести бронхиальной астмы. Это не позволит участиться приступам и усилиться гипоксии.
Важно
При беременности лечение должно быть обязательным, и прогнозы для тех женщин, у которых астма полностью под контролем относительно здоровья детей очень благоприятны.
Планирование беременности, подготовка к ней
Важно подойти к беременности при бронхиальной астме со всей ответственностью, заранее ее планируя на фоне всех необходимых мероприятий по лечению и профилактике. Важно предварительное посещение пульмонолога или аллерголога с подбором базового лечения, а также обучения самоконтролю за состоянием и ингаляционному введению препаратов. Необходимо при аллергической природе приступов провести тесты и пробы, чтобы максимально полно определить спектр опасных аллергенов и исключить контакт с ними. Сразу после зачатия женщине необходимо пристальное наблюдение врача, запрещается прием каких-либо препаратов без его разрешения. Если имеются сопутствующие патологии, также проводится лечение с учетом состояния и наличия астмы.
Мероприятия по профилактике приступов и обострений
Категорически запрещено курить при беременности и даже контактировать с табачным дымом. Его компоненты приводят к раздражению бронхов и формированию их воспаления, повышению реактивности иммунной системы. Важно донести эту информацию до будущего отца, если он курит, риск рождения ребенка астматика повышается в 4 раза.
Не менее важно исключить возможные контакты с аллергенами, которые наиболее часто провоцируют приступы астмы, особенно в теплое время года. Есть также и варианты круглогодичной аллергической астмы, для которой нужно создание особого гипоаллергенного быта, снижающего нагрузку на организм женщины и приводящего к облегчению течения болезни, снижению риска осложнений. Это позволяет уменьшить (но не отменить совсем) лекарственные препараты при гестации.
Чем лечат бронхиальную астму у беременных
 Зачастую женщины при беременности стараются отказаться от приема медикаментов, но это не случай с астмой, ее лечение просто необходимо. Тот вред, который могут нанести плоду тяжелые приступы, которые не контролируются, а также эпизоды гипоксии, гораздо опаснее для плода, чем те возможные побочные эффекты, которые вероятны при приеме медикаментов. Если же отказаться от лечения астмы, это может грозить женщине астматическим статусом, тогда погибнуть могут оба.
Зачастую женщины при беременности стараются отказаться от приема медикаментов, но это не случай с астмой, ее лечение просто необходимо. Тот вред, который могут нанести плоду тяжелые приступы, которые не контролируются, а также эпизоды гипоксии, гораздо опаснее для плода, чем те возможные побочные эффекты, которые вероятны при приеме медикаментов. Если же отказаться от лечения астмы, это может грозить женщине астматическим статусом, тогда погибнуть могут оба.
Сегодня в лечении предпочитается применение топических ингаляционных препаратов, которые действуют местно, обладают максимальной активностью в области бронхов при этом создавая минимально возможные концентрации средств в плазме крови. В лечении рекомендовано применять ингаляторы без фреона, у них обычно имеются маркировки «ЭКО» или «Н», есть на упаковках фраза «без фреона». Если это дозированный аэрозольный ингалятор, стоит применять его в комбинации со спейсером – это дополнительная камера, в которую аэрозоль поступает с баллона до вдоха пациента. За счет спейсера эффект от ингаляций повышается, устраняются проблемы с использованием ингалятора и уменьшается риск побочных эффектов, которые возможны из-за попадания аэрозоля на слизистые глотки и рта.
Базовая терапия: что и зачем?
 Для того, чтобы контролировать состояние женщины в период беременности, необходимо применение базисной терапии, подавляющей процесс воспаления в бронхах. Без нее борьба только с симптомами болезни приведет к прогрессированию патологии. Объем базисного лечении подбирает врач, учитывая степень тяжесть астмы и состояние будущей матери. Эти медикаменты нужно принимать постоянно, каждый день, вне зависимости от того, каково самочувствие и есть ли приступы. За счет такого лечения можно значительно уменьшить число приступов и их тяжесть, а также снизить необходимость приема дополнительных лекарств, что помогает в нормальном развитии ребенка. Базисная терапия проводится всю беременности и на протяжении родов. Затем она проводится уже и после рождения крохи.
Для того, чтобы контролировать состояние женщины в период беременности, необходимо применение базисной терапии, подавляющей процесс воспаления в бронхах. Без нее борьба только с симптомами болезни приведет к прогрессированию патологии. Объем базисного лечении подбирает врач, учитывая степень тяжесть астмы и состояние будущей матери. Эти медикаменты нужно принимать постоянно, каждый день, вне зависимости от того, каково самочувствие и есть ли приступы. За счет такого лечения можно значительно уменьшить число приступов и их тяжесть, а также снизить необходимость приема дополнительных лекарств, что помогает в нормальном развитии ребенка. Базисная терапия проводится всю беременности и на протяжении родов. Затем она проводится уже и после рождения крохи.
При легком течении патологии применяют гормоны (препараты Тайлед или Интал), а если астма возникла при беременности впервые, начинают с Интала, но если адекватный контроль за ней не достигается, тогда их заменяют гормональными ингаляционными препаратами. При беременности применяют из этой группы Будесонид или Беклометазон, если же астма была и до гестации, она контролировалась каким-либо другим гормональным препаратом, можно продолжить терапию им же. Препараты подбирает только врач, на основании данных состояния и показателей пикфлоуметрии (измерение пиковой скорости выдоха).
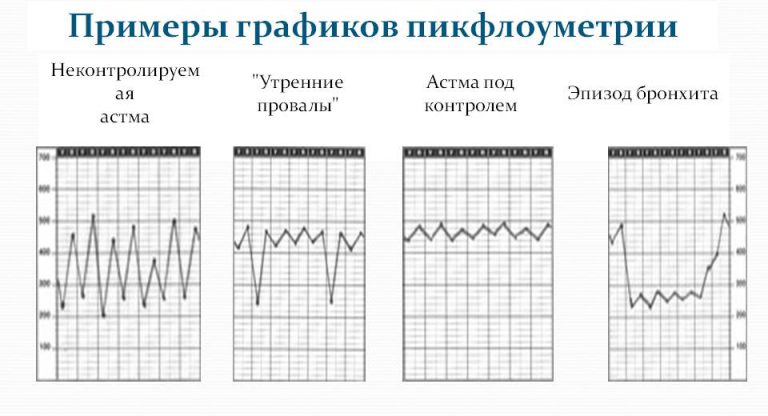
Чтобы контролировать состояние дома, сегодня применяют портативные приборы – пикфлоуметры, измеряющие показатели дыхания. На их данные ориентируются врачи, когда составляют план терапии. Измеряют показания дважды в день, утром и в вечернее время, до приема препаратов. Данные регистрируют графиком, и потом показывают врачу, чтобы он оценил динамику состояния. При наличии «утренних провалов», низких показателей, важно проводить коррекцию терапии, это признак возможного обострения астмы.
При наличии приступов удушья терпеть их беременной нельзя, это гипоксия для плода и риск для собственного здоровья, поэтому можно воспользоваться препаратами ингаляционного плана (с Сальбутамолом, Вентолином). Они применяются только по необходимости, когда ощущается приступ удушья.
Важно
Запрещено применение при беременности препаратов с эфедрином, так как они приводят к уменьшению кровотока в матке и гипоксии плода.
На фоне обострения бронхиальной астмы или развития простудных заболеваний, учащающих приступы, показана госпитализация и лечение только под контролем врача для купирования обострения.
Парецкая Алена, педиатр, медицинский обозреватель
6,137 просмотров всего, 8 просмотров сегодня
Загрузка…

Бронхиальная астма при беременности — это атопическое бронхоспастическое заболевание органов дыхания, возникшее во время гестации или существовавшее ранее и способное оказать влияние на ее течение. Проявляется приступами характерного удушья, малопродуктивным кашлем, одышкой, шумным свистящим дыханием. Диагностируется с помощью физикальных методов обследования, лабораторного определения маркеров аллергических реакций, спирографии, пикфлоуметрии. Для базисного лечения используют комбинации ингаляционных глюкокортикоидов, антилейкотриенов, бета-агонистов, для купирования приступов — бронходилататоры короткого действия.
Общие сведения
Бронхиальная астма (БА) — наиболее распространенная патология дыхательной системы при беременности, встречается у 2-9% пациенток. По наблюдениям акушеров-гинекологов и пульмонологов, прогрессирование болезни отмечается у 33-69% беременных. При этом у части женщин состояние остается стабильным и даже улучшается. Легкие формы БА диагностируют у 62% женщин, среднетяжелые — у 30%, тяжелые — у 8%. Хотя обострение заболевания возможно на любом сроке беременности, чаще оно возникает во II триместре, а в течение 4 последних недель обычно наступает спонтанное улучшение, обусловленное увеличением содержания свободного кортизола. Актуальность своевременной диагностики БА связана с практически полным отсутствием осложнений при правильном медикаментозном контроле.

Бронхиальная астма при беременности
Причины
Возникновение заболевания у беременной женщины провоцируется теми же факторами, что у небеременных пациенток. Значительную роль в развитии бронхиальной астмы играет атопия — наследственная предрасположенность к аллергическим болезням за счет гиперсенсибилизации организма с усиленным синтезом иммуноглобулина (IgE). Пусковым моментом бронхоспастических состояний в этих случаях становится действие внешних триггеров — домашних аллергенов (пыли, паров ЛКМ, стройматериалов), пыльцы растений, шерсти животных, пищевых продуктов, фармацевтических препаратов, табачного дыма, профессиональных вредностей и др. Появление симптомов у предрасположенных беременных может быть спровоцировано респираторными вирусными инфекциями, хламидиями, микобактериями туберкулеза, кишечными и другими паразитами.
Тема влияния изменений при гестации на возникновение и течение БА пока считается недостаточно изученной. По данным разных авторов в сфере акушерства, в ряде случаев дебют заболевания связан именно с беременностью, а его симптоматика может сохраниться или полностью исчезнуть после родов. Выявлен ряд нейроэндокринных, иммунных и механических факторов, способствующих развитию бронхоспазма при гестации. Они же вызывают обострение болезни и утяжеление его симптоматики у беременных женщин с бронхиальной астмой:
- Усиленная секреция эндогенных бронхоконстрикторов. Материнская часть плаценты и ткани матки синтезируют простагландин F2α, стимулирующий сокращение гладкой мускулатуры. Его концентрация повышается к концу гестации, обеспечивая своевременное начало родов. Вещество также провоцирует дыхательную обструкцию за счет спазма гладкомышечных волокон бронхов.
- Повышение концентрации иммуноглобулина Е. Высокий уровень IgE — важное звено патогенеза атопической реакции на действие сенсибилизирующих факторов. Иммунная перестройка в ответ на постоянное воздействие антигенов плода приводит к увеличению содержания этого иммуноглобулина в крови беременной женщины и повышает вероятность развития бронхоспазма и астмы.
- Увеличение количества α-адренорецепторов. Гормональные сдвиги, возникающие к концу беременности, направлены на обеспечение адекватной родовой деятельности. Стимуляция α-адренорецепторов сопровождается усилением сократительной активности миометрия. Количество таких рецепторов также увеличивается в бронхах, что облегчает и ускоряет возникновение бронхоспазма.
- Снижение чувствительности к кортизолу. Глюкокортикоиды оказывают комплексный противоастматический эффект, влияющий на разные звенья патогенеза заболевания. При беременности из-за конкуренции с другими гормонами легочные рецепторы становятся менее чувствительными к кортизолу. В результате повышается вероятность спазмирования бронхов.
- Изменение механики дыхания. Стимулирующее действие прогестерона способствует возникновению гипервентиляции и повышению парциального давления углекислого газа в I триместре. Давление растущей матки во II-III триместрах и усиление сопротивления сосудов малого круга кровообращения потенцируют появление одышки. В таких условиях легче развивается бронхоспазм.
Дополнительным фактором, повышающим вероятность возникновения БА в период гестации, является вызванная прогестероном отечность слизистых оболочек, в том числе выстилающих дыхательные пути. Кроме того, в связи с расслаблением гладкой мускулатуры пищеводно-желудочного сфинктера у беременных чаще формируется гастроэзофагеальный рефлюкс, служащий триггером для развития бронхоспазма. Обострение заболевания у пациентки с проявлениями бронхиальной астмы также может наступить при отказе от поддерживающего лечения глюкокортикоидными препаратами из-за боязни причинить вред ребенку.
Патогенез
Ключевым звеном развития астмы при беременности является повышение реактивности бронхиального дерева, вызванное специфическими изменениями со стороны вегетативной нервной системы, угнетением циклических нуклеотидов (цАМФ), дегрануляцией тучных клеток, влиянием гистамина, лейкотриенов, цитокинов, хемокинов, других медиаторов воспаления. Действие триггерных аллергенов запускает обратимую обструкцию бронхов с повышением сопротивления дыхательных путей, перерастяжением альвеолярной ткани, несоответствием между вентиляцией легких и их перфузией. Конечным этапом респираторной недостаточности становятся гипоксемия, гипоксия, нарушения метаболизма.
Классификация
При ведении беременных, страдающих бронхиальной астмой, используют клиническую систематизацию форм заболевания с учетом степени тяжести. Критериями классификации при таком подходе служат частота возникновения приступов удушья, их длительность, изменение показателей внешнего дыхания. Существуют следующие варианты бронхиальной астмы при беременности:
- Эпизодическая (интермиттирующая). Приступы удушья наблюдаются не чаще раза в неделю, ночью беспокоят пациентку не больше 2 раз в месяц. Периоды обострений длятся от нескольких часов до нескольких суток. Вне обострений функции внешнего дыхания не нарушены.
- Легкая персистирующая. Характерные симптомы возникают в течение недели несколько раз, но не больше раза в день. При обострениях возможно нарушение сна и привычной активности. Пиковая скорость на выдохе и его секундный объем при форсированном дыхании в течение суток изменяются на 20-30%.
- Персистирующая средней тяжести. Отмечаются ежедневные приступы. Удушье ночью развивается чаще, чем раз в неделю. Изменены физактивность и сон. Характерно снижение на 20-40% пиковой скорости выдоха и его секундного объема при форсировании с суточной вариативностью показателей более 30%.
- Тяжелая персистирующая. Беременную беспокоят ежедневные приступы с частыми обострениями и появлением ночью. Существуют ограничения для физической активности. Базовые показатели оценки функций внешнего дыхания снижены более чем на 40%, а их суточные колебания превышают 30%.
Симптомы астмы при беременности
Клиническая картина заболевания представлена приступами удушья с коротким вдохом и длинным затрудненным выдохом. У части беременных классической симптоматике предшествует аура — заложенность носа, чихание, кашель, появление на коже сильно зудящей уртикарной сыпи. Для облегчения дыхания женщина принимает характерную позу ортопноэ: садится или становится, наклонившись вперед и приподняв плечи. При приступе отмечается прерывистая речь, возникает малопродуктивный кашель с отхождением небольшого количества стекловидной мокроты, дистанционно слышны свистящие хрипы, учащается сердцебиение, наблюдается цианоз кожи и видимых слизистых.
В дыхании обычно участвует вспомогательная мускулатура — плечевой пояс, брюшной пресс. Межреберные промежутки расширяются и втягиваются, а грудная клетка приобретает цилиндрическую форму. На вдохе раздуваются крылья носа. Удушье провоцируется действием определенного аэроаллергена, неспецифического ирританта (табачного дыма, газов, резких парфюмов), физической нагрузкой. Периодически симптоматика развивается ночью, нарушая сон. При затяжном течении возможно появление боли в нижних отделах грудной клетки, связанное с перенапряжением диафрагмы. Приступ завершается спонтанно или после использования бронходилататоров. В межприступном периоде клинические проявления обычно отсутствуют.
Осложнения
При отсутствии должного медикаментозного контроля у беременной с признаками бронхиальной астмы развиваются респираторная недостаточность, артериальная гипоксемия, нарушается периферическая микроциркуляция. В результате у 37% пациенток отмечается ранний токсикоз, у 43% — гестоз, у 26% — угроза прерывания беременности, а у 14,2% наступают преждевременные роды. Возникновение гипоксии на сроках, когда происходит закладка основных органов и систем ребенка, приводит к формированию врожденных аномалий развития. По результатам исследований, пороки сердца, нарушения развития ЖКТ, позвоночника, нервной системы наблюдаются почти у 13% детей, выношенных женщинами с обострениями и приступами удушья в 1 триместре.
Циркулирующие в крови иммунные комплексы повреждают эндотелий маточно-плацентарных сосудов, что приводит к фетоплацентарной недостаточности в 29% случаев беременности при БА. Задержка развития плода обнаруживается у 27% пациенток, гипотрофия — у 28%, гипоксия и асфиксия новорожденных — у 33%. Каждый третий ребенок, рожденный женщиной с клиникой бронхиальной астмы, имеет недостаточную массу тела. Этот показатель еще выше при стероидозависимой форме болезни. Постоянное взаимодействие с антигенами матери сенсибилизирует ребенка к аллергенам. В будущем 45-58% детей имеют повышенный риск развития аллергических заболеваний, чаще болеют ОРВИ, бронхитами, пневмониями.
Диагностика
Появление у беременной повторяющихся приступов удушья и внезапного малопродуктивного кашля является достаточным основанием для комплексного обследования, позволяющего подтвердить или опровергнуть диагноз бронхиальной астмы. В гестационном периоде существуют определенные ограничения по проведению диагностических тестов. Из-за возможной генерализации аллергической реакции беременным не назначают провокационные и скарификационные тесты с вероятными аллергенами, провокационные ингаляции гистамина, метахолина, ацетилхолина и других медиаторов. Наиболее информативными для постановки диагноза бронхиальной астмы при беременности являются:
- Перкуссия и аускультация легких. Во время приступа над легочными полями отмечается коробочный звук. Нижние границы легких смещены вниз, их экскурсия практически не определяется. Выслушивается ослабленное дыхание с рассеянными сухими хрипами. После кашля преимущественно в задненижних отделах легких усиливаются свистящие хрипы, которые у части пациенток могут сохраняться между приступами.
- Маркеры аллергических реакций. Для бронхиальной астмы характерно повышение уровней гистамина, иммуноглобулина E, эозинофильного катионного белка (ECP). Содержание гистамина и IgE обычно увеличено как в период обострения, так и между астматическими приступами. Нарастание концентрации ECP свидетельствует о специфическом иммунном ответе эозинофилов на комплекс «аллерген + иммуноглобулин E».
- Спирография и пикфлоуметрия. Спирографическое исследование позволяет на основании данных о секундном объеме форсированного выдоха (ОВФ1) подтвердить функциональные нарушения внешнего дыхания по обструктивному или смешанному типу. В ходе пикфлоуметрии обнаруживается скрытый бронхоспазм, определяется степень его выраженности и суточная вариативность пиковой скорости на выдохе (ПСВ).
Дополнительными критериями диагностики служат повышение содержания эозинофилов в общем анализе крови, выявление эозинофильных клеток, кристаллов Шарко-Лейдена и спиралей Куршмана в анализе мокроты, наличие синусовой тахикардии и признаков перегрузки правого предсердия и желудочка на ЭКГ. Дифференциальная диагностика проводится с хроническими обструктивными заболеваниями легких, муковисцидозом, трахеобронхиальной дискинезией, констриктивным бронхиолитом, фиброзирующим и аллергическим альвеолитом, опухолями бронхов и легких, профессиональными болезнями респираторных органов, патологией сердечно-сосудистой системы с сердечной недостаточностью. По показаниям пациентку консультируют пульмонолог, аллерголог.
Лечение астмы при беременности
При ведении больных с БА важно обеспечить качественный мониторинг состояния беременной, плода и поддерживать на нормальном уровне респираторную функцию. При стабильном течении заболевания женщину трижды за беременность осматривает пульмонолог — на 18-20, 28-30 неделях гестации и перед родами. Функция внешнего дыхания контролируется при помощи пикфлоуметрии. С учетом высокого риска возникновения фетоплацентарной недостаточности регулярно выполняются фетометрия и допплерография плацентарного кровотока. При выборе схемы фармакотерапии учитывают тяжесть бронхиальной астмы:
- При интермиттирующей форме БА базисное лекарственное средство не назначается. Перед вероятным контактом с аллергеном, при появлении первых признаков бронхоспазма и в момент приступа применяют ингаляционные короткодействующие бронходилататоры из группы β2-агонистов.
- При персистирующих формах БА: рекомендована базисная терапия ингаляционными глюкокортикоидами категории В, которые в зависимости от тяжести астмы комбинируют с антилейкотриенами, β-агонистами короткого или долгого действия. Приступ купируется с помощью ингаляционных бронходилататоров.
Использование системных глюкокортикостероидов, повышающих риск развития гипергликемии, гестационного диабета, эклампсии, преэклампсии, рождения ребенка с малым весом, оправдано только при недостаточной эффективности базисной фармакотерапии. Не показаны триамцинолон, дексаметазон, депо-формы. Предпочтительны аналоги преднизолона. При обострении важно предупредить или уменьшить возможную гипоксию плода. Для этого дополнительно применяют ингаляции с четвертичными производными атропина, кислород для поддержания сатурации, в крайних случаях обеспечивают искусственную вентиляцию легких.
Хотя при спокойном течении бронхиальной астмы рекомендуется родоразрешение путем естественных родов, в 28% случаев при наличии акушерских показаний выполняется кесарево сечение. После начала родовой деятельности пациентка продолжает прием базисных препаратов в тех же дозировках, что и при гестации. При необходимости для стимуляции маточных сокращений назначают окситоцин. Использование в подобных случаях простагландинов может спровоцировать бронхоспазм. В период грудного вскармливания необходимо принимать базисные антиастматические средства в дозах, которые соответствуют клинической форме заболевания.
Прогноз и профилактика
Адекватная терапия бронхиальной астмы на этапе беременности позволяет полностью устранить опасность для плода и минимизиро?

