Эндоваскулярное лечение атеросклероза конечностей
Îáñóäèòü ìåòîäèêó íà ôîðóìå
Ïîëó÷èòü êîíñóëüòàöèþ íà ôîðóìå
Êàê äîáðàòüñÿ äî ÍÈÕÒ
— ×òî òàêîå îáëèòåðèðóþùèé àòåðîñêëåðîç? Âîçíèêíîâåíèå íà ñòåíêàõ àðòåðèé õîëåñòåðèíîâûõ áëÿøåê, âåäóùåå ê ñóæåíèþ è çàêóïîðêå (îáëèòåðàöèè) àðòåðèè è íàðóøåíèþ êðîâîñíàáæåíèÿ îðãàíà èëè òêàíè, êîòîðûé ïèòàåò èçìåíåííàÿ àðòåðèÿ. | ||
Òî÷íûå ïðè÷èíû âîçíèêíîâåíèÿ àòåðîñêëåðîòè÷åñêèõ áëÿøåê íåÿñíû, îäíàêî íåñîìíåííà âàæíàÿ ðîëü â ýòîì ïðîöåññå îáìåííûõ íàðóøåíèé, â ÷àñòíîñòè íàðóøåíèé æèðîâîãî îáìåíà â îðãàíèçìå. Íåñîìíåííà ãåíåòè÷åñêàÿ ïðåäðàñïîëîæåííîñòü ê ýòîìó çàáîëåâàíèþ, îäíàêî åñòü è áîëåå âàæíûå ôàêòîðû: êóðåíèå (94%), ñàõàðíûé äèàáåò (18,2%), îæèðåíèå (21%), ãèïåðõîëåñòåðèíåìèÿ (51%), àðòåðèàëüíàÿ ãèïåðòåíçèÿ (47%). Ïîñòîÿííûìè ôàêòîðàìè ðèñêà ðàçâèòèÿ àòåðîñêëåðîòè÷åñêîãî ïîðàæåíèÿ àðòåðèàëüíîãî ðóñëà ÿâëÿþòñÿ íåïðàâèëüíîå ïèòàíèå, êóðåíèå, ìàëîïîäâèæíûé îáðàç æèçíè. Î÷åâèäíî, èìåííî ýòèì îáúÿñíÿåòñÿ òîò ôàêò, ÷òî ñðåäè ïàöèåíòîâ ñ îáëèòåðèðóþùèì àòåðîñêëåðîçîì íèæíèõ êîíå÷íîñòåé çíà÷èòåëüíî ïðåîáëàäàþò ìóæ÷èíû. | ||
Íàèáîëåå ÷àñòûì ñèìïòîìîì àòåðîñêëåðîòè÷åñêîãî ïîðàæåíèÿ àðòåðèé íèæíèõ êîíå÷íîñòåé ÿâëÿåòñÿ ïåðåìåæàþùàÿñÿ õðîìîòà. Ïàöèåíòû îòìå÷àþò áîëè, ñóäîðîãè, îíåìåíèå, âîçíèêàþùèå ïðè õîäüáå è ïðîõîäÿùèå â ïîêîå, â ìûøöàõ áåäðà, ÿãîäè÷íîé îáëàñòè (âûñîêàÿ ïåðåìåæàþùàÿñÿ õðîìîòà), ãîëåíè (íèçêàÿ ïåðåìåæàþùàÿñÿ õðîìîòà). Ýòî ÿâëÿåòñÿ ïðèçíàêîì òîãî, ÷òî â ïîêîå ìûøöû íèæíåé êîíå÷íîñòè äîñòàòî÷íî êðîâîñíàáæàþòñÿ , à ïðè ôèçè÷åñêîé íàãðóçêå ñóæåííàÿ àðòåðèÿ íå ìîæåò äîñòàâèòü äîñòàòî÷íî êðîâè, âîçíèêàåò êèñëîðîäíîå ãîëîäàíèå. | ||
Òàêòèêà ëå÷åíèÿ êàæäîãî ïàöèåíòà ðàçðàáàòûâàåòñÿ èíäèâèäóàëüíî è çàâèñèò îò óðîâíÿ, ïðîòÿæåííîñòè è ñòåïåíè ïîðàæåíèÿ àðòåðèé, íàëè÷èÿ ñîïóòñòâóþùèõ çàáîëåâàíèé. Îäíàêî åñòü îïðåäåëåííûå îáùèå êðèòåðèè, ñîîòâåòñòâóþùèå òÿæåñòè ñèìïòîìàòèêè: Âíèìàíèå ïàöèåíòàì: ÷åì ìåíüøå àòåðîñêëåðîòè÷åñêîå ïîðàæåíèå àðòåðèè, òåì ïðîùå è óñïåøíåå ëå÷åíèå. Èìåííî ïîýòîìó íàèáîëåå áëàãîïðèÿòíàÿ äëÿ ëå÷åíèÿ ñòàäèÿ îáëèòåðèðóþùåãî àòåðîñêëåðîçà íèæíèõ êîíå÷íîñòåé — ñòàäèÿ ïåðåìåæàþùåéñÿ õðîìîòû. | ||
 ðåíòãåíîïåðàöèîííîé ïðè óñëîâèè ïîëíîé ñòåðèëüíîñòè ýíäîâàñêóëÿðíûé õèðóðã âûïîëíÿåò ïðîêîë áåäðåííîé, ïîäìûøå÷íîé ëèáî äðóãîé àðòåðèè, ïðîâîäèò â àðòåðèþ êàòåòåð. Êàòåòåð ïîäâîäÿò ê ïîðàæåííîìó àðòåðèàëüíîìó ó÷àñòêó, âûïîëíÿþò êîíòðàñòíîå èññëåäîâàíèå — àðòåðèîãðàôèþ, êîòîðàÿ ïîçâîëÿåò óòî÷íèòü ïðîòÿæåííîñòü è ñòåïåíü ñóæåíèÿ (îêêëþçèè). ×åðåç ïîðàæåííûé ó÷àñòîê ïðîâîäÿò ïðîâîäíèê — ìåòàëëè÷åñêóþ ñòðóíó ñ ìÿãêèì êîí÷èêîì. Ïî ïðîâîäíèêó â ïîðàæåííûé ó÷àñòîê óñòàíàâëèâàþò áàëëîí-êàòåòåð — êàòåòåð ñ ïëàñòèêîâûì áàëëîíîì, ðàçäóâàåìûì ïîä áîëüøèì äàâëåíèåì äî ñòðîãî îïðåäåëåííîãî äèàìåòðà. Çàòåì ïðîèçâîäÿò ìíîãîêðàòíîå ðàçäóâàíèå áàëëîíà (äèëÿòàöèÿ) â ìåñòå ñóæåíèÿ. Ïðè ýòîì àòåðîñêëåðîòè÷åñêèå áëÿøêè âäàâëèâàþòñÿ â ñòåíêó àðòåðèè è ðàâíîìåðíî ðàçãëàæèâàþòñÿ, ïðîñâåò ñîñóäà óâåëè÷èâàåòñÿ. Âûïîëíÿåòñÿ êîíòðîëüíàÿ àðòåðèîãðàôèÿ. Åñëè âîññòàíîâëåíèå ïðîõîäèìîñòè àðòåðèè óäîâëåòâîðèòåëüíîå, ïðîöåäóðó çàâåðøàþò. Åñëè ñîõðàíÿåòñÿ ñóæåííûé ëèáî çàêðûòûé ó÷àñòîê (ýëàñòè÷åñêîå ñóæåíèå, ñäàâëåíèå èçâíå, ïåðåãèá), â ìåñòî ïîðàæåíèÿ óñòàíàâëèâàåòñÿ ñòåíò — àæóðíàÿ ìåòàëëè÷åñêàÿ êîíñòðóêöèÿ, ðàñøèðÿåìàÿ áàëëîíîì è àðìèðóþùàÿ ïðîñâåò àðòåðèè èçíóòðè, íå äàâàÿ åé ñïàäàòüñÿ. Ïîñëå âîññòàíîâëåíèÿ ïðîõîäèìîñòè àðòåðèè ýíäîâàñêóëÿðíûå èíñòðóìåíòû óäàëÿþò èç àðòåðèè, ìåñòî ïðîêîëà ïðèæèìàþò ðóêîé íà 5-10 ìèíóò (äî îñòàíîâêè êðîâîòå÷åíèÿ èç ìåñòà ïðîêîëà), çàòåì íàêëàäûâàåòñÿ äàâÿùàÿ ïîâÿçêà íà 12 ÷àñîâ, íàçíà÷àåòñÿ ïîñòåëüíûé ðåæèì äî ñëåäóþùåãî óòðà. Íà íåñêîëüêî äíåé íàçíà÷àþò òðîìáîëèòèêè (ãåïàðèí, ôðàêñèïàðèí), ïîñëå ÷åãî â òå÷åíèå 2-3 ìåñÿöåâ — íåïðÿìûå àíòèêîàãóëÿíòû (àñïèðèí, ôåíèëèí è ïð.). | ||
Ñðàçó æå ïîñëå âîññòàíîâëåíèÿ ïðîõîäèìîñòè àðòåðèè ïîâûøàåòñÿ ñåãìåíòàðíîå äàâëåíèå íà àðòåðèÿõ ñòîïû, âîññòàíàâëèâàåòñÿ ïóëüñ íà íèæåëåæàùèõ àðòåðèàëüíûõ ñåãìåíòàõ. Åñëè êîíå÷íîñòü äîëãîå âðåìÿ íàõîäèëàñü â óñëîâèÿõ íåäîñòàòî÷íîãî êðîâîñíàáæåíèÿ, âîññòàíîâëåíèå êðîâîòîêà ìîæåò ïðèâåñòè ê òàê íàçûâàåìîìó ñèíäðîìó ðåïåðôóçèè. Íåïðèâû÷íî áîëüøîé êðîâîòîê âûçûâàåò ïîêðàñíåíèå êîíå÷íîñòè, îòåê, èíîãäà áîëè. Òàêîå ñîñòîÿíèå ïðîõîäèò ÷åðåç íåñêîëüêî äíåé, ïîñëå òîãî, êàê êîíå÷íîñòü «ïðèâûêíåò» ê íîâûì óñëîâèÿì êðîâîñíàáæåíèÿ. | ||
Ïðè íàëè÷èè àðòåðèàëüíûõ ïîðàæåíèé îáåèõ íèæíèõ êîíå÷íîñòåé âîññòàíîâëåíèå êðîâîòîêà â îäíîé èç íèõ ïðèâîäèò ê îáåäíåíèþ êðîâîòîêà â äðóãîé.  ðåçóëüòàòå ïîñëå îïåðàöèè ìîæåò ïîÿâèòüñÿ ïåðåìåæàþùàÿñÿ õðîìîòà íà êîíå÷íîñòè, ðàíåå ñ÷èòàâøåéñÿ çäîðîâîé. Ïîýòîìó âàæíî îáñëåäîâàòü îáå êîíå÷íîñòè äàæå ïðè íàëè÷èè áîëåçíåííûõ ñèìïòîìîâ òîëüêî ñ îäíîé ñòîðîíû. | ||
| ||
Îäíèì èç ïèîíåðîâ âíåäðåíèÿ ýíäîâàñêóëÿðíûõ ìåòîäîâ àðòåðèàëüíîé ðåêîíñòðóêöèè ÿâëÿåòñÿ Íàöèîíàëüíûé èíñòèòóò õèðóðãèè è òðàíñïëàíòîëîãèè èì. À.À. Øàëèìîâà. Èìåííî çäåñü, â îòäåëå ýíäîâàñêóëÿðíîé õèðóðãèè â 1978 ãîäó áûëà ïðîèçâåäåíà ïåðâàÿ â Óêðàèíå àíãèîïëàñòèêà àðòåðèé íèæíèõ êîíå÷íîñòåé.  ýòîì æå îòäåëå â 1998 ã. ïðîèçâåäåíî ïåðâîå â Óêðàèíå ñòåíòèðîâàíèå àðòåðèé íèæíèõ êîíå÷íîñòåé.
Ýíäîâàñêóëÿðíîå ëå÷åíèå ïî îïèñàííîé ìåòîäèêå |
- Главная
- Эндоваскулярная хирургия
- Эндоваскулярное лечение облитерирующего атеросклероза артерий нижних конечностей
Что такое облитерирующий атеросклероз артерий нижних конечностей рассказывает врач-рентгеноваскулярный хирург, профессор, доктор медицинских наук, лауреат Премии Правительства Российской Федерации, Сергей Анатольевич Капранов.
Эндоваскулярные методы применяются в лечении облитерирующего атеросклероза артерий нижних конечностей уже более 45 лет. За эти годы было разработано большое количество методик, технических приемов, а также специальных инструментов, позволивших значительно улучшить результаты эндоваскулярных вмешательств и снизить их инвазивность. В большинстве случаев такие операции совершенно безболезненны и требуют лишь небольшого прокола на коже и местной анестезии.
В последние годы эндоваскулярная операция является первоочередным методом лечения у большинства больных. Хирургическое лечение выполняется только в тех случаях, когда эндовакулярное лечение невозможно или сопряжено со значительными техническими трудностями.
Баллонная ангиопластика и стентирование
Основными методиками, используемыми в лечении этой патологии являются БАЛЛОННАЯ АНГИОПЛАСТИКА и СТЕНТИРОВАНИЕ артерий. Для выполнения ангиопластики в стенозированный (суженный) или окклюзированный (закупоренный) участок сосуда вводится баллон цилиндрической формы. При раздувании этого баллона массы атеросклеротической бляшки вдавливаются в стенки артерии и сужение «расправляется». Как правило, ангиопластика дополняется стентированием — в пораженный участок сосуда устанавливается т.н. стент — металлический сетчатый каркас, препятствующий повторному образованию стеноза и поддерживающий сосуд в открытом состоянии.
Истории болезни
Атеросклеротические поражения могут возникать в различных артериях, в различной комбинации и иметь разную степень выраженности. В связи с этим, каждый случай облитерирующего атеросклероза по-своему уникален и стандартных подходов к его лечению не существует. Поэтому для более наглядной демонстрации возможностей современной эндоваскулярной хирургии ниже мы приводим два реальных примера применения ангиопластики и стентирования для лечения этого заболевания.
Больной С.
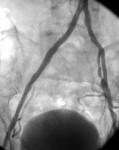
Пациент 52 лет обратился к нам с жалобами на боли в правой ноге, возникающие при ходьбе. Боли беспокоили его уже 6 месяцев и в последние недели возникали после преодоления 120-150 метров пешком (т.н. перемежающаяся хромота). Кроме того, правая нога постоянно мерзла, даже в покое в ней возникали неприятные ощущения. Пациенту было выполнено ультразвуковое исследование, которое выявило наличие окклюзии (закупорки) правых наружной и общей подвздошных артерий (Рис. 1).
Рисунок 1— схематическое изображение окклюзии правых общей и наружной подвздошных артерий (стрелка).
Больной был госпитализирован для выполнения артериографии и последующей ангиопластики и стентирования пораженного участка сосуда.
В ходе вмешательства была проведена пункция (прокол) артерии на бедре (ниже окклюзии), и с помощью системы специальных катетеров и ангиографических проводников провели катетер через зону окклюзии в аорту (Рис.2). Затем в зону окклюзии ввели баллонный катетер и выполнили ангиопластику (Рис.3). Вмешательство было завершено последовательной имплантацией двух стентов. При контрольной артериографии отмечается полное восстановление просвета сосуда и кровотока в нем (Рис.4). Уже через три дня пациент выписался из больницы. Все симптомы болезни прошли. При контрольной консультации через 8 месяцев после операции никаких изменений со стороны стентированной артерии нет.
Больной Т.
У этого пациента 65 лет клиника перемежающейся хромоты возникла за два месяца до обращения за помощью. При ультразвуковом ангиосканировании выявлен критический (более 90%) стеноз левой поверхностной бедренной артерии в ее средней трети, а также множественные стенозы в верхней трети. Диагноз был подтвержден и при артериографии (Рис.5). Выполнена серия баллонных ангиопластик на разных уровнях (Рис.6). При контрольном контрастировании сохраняется резидуальный стеноз в средней трети (Рис.7). После установки стента проходимость артерии полностью восстановлена, контуры ее четкие, ровные. Пациент выписан через 5 суток, после завершения курса инфузионной терапии.
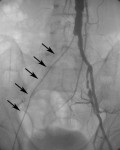
Рисунок 2 — после пункции правой общей бедренной артерии катетер проведен через зону окклюзии и установлен в аорте.
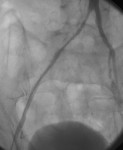
Рисунок 3 — после баллонной ангиопластики окклюзия устранена, однако сохраняются стенозы подвздошных артерий.

Рисунок 4 — после имплантации стента проходимость артерий полностью восстановлена, стенозов нет. Определяется нормальный кровоток по правой нижней конечности.
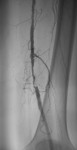
Рисунок 5 — критический стеноз левой общей бедренной артерии.

Рисунок 6 — баллонная ангиопластика (баллон раздут в верхней трети левой поверхностной бедренной артерии).
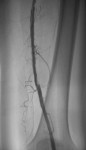
Рисунок 7 — после баллонной ангиопластики часть стенозов сохраняется.
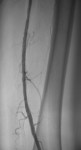
Рисунок 8 — окончательный результат после установки стента — контуры артерии ровные, стенозов нет.
Вы можете получить первую консультацию по телефону +7 (495) 021-82-99 или отправить нам сообщение с медицинской информацией, имеющей отношение к вашей проблеме.
 Облитерирующий атеросклероз — это одно из основных заболеваний, вызывающих нарушение кровоснабжения нижних конечностей. Заболевание связано с накоплением в стенке артерий холестерина, образующего бляшки, перекрывающие просвет артерии. Артерии становятся твердыми, проходимость по ним нарушается. Такая патология может привести к тромбозу пораженной артерии с развитием острой ишемии. Заболевание обычно развивается в пожилом возрасте, часто на фоне сахарного диабета, хотя сейчас к сосудистому хирургу обращаются и сравнительно молодые пациенты.
Облитерирующий атеросклероз — это одно из основных заболеваний, вызывающих нарушение кровоснабжения нижних конечностей. Заболевание связано с накоплением в стенке артерий холестерина, образующего бляшки, перекрывающие просвет артерии. Артерии становятся твердыми, проходимость по ним нарушается. Такая патология может привести к тромбозу пораженной артерии с развитием острой ишемии. Заболевание обычно развивается в пожилом возрасте, часто на фоне сахарного диабета, хотя сейчас к сосудистому хирургу обращаются и сравнительно молодые пациенты.
Недостаток кровоснабжения приводит к нарушению функциии мышц конечности, это проявляется усталостью при ходьбе на некоторое расстояние, а при тяжелой декомпенсации кровообращения может развиться гангрена ноги.
Лечение атеросклероза в Инновационном сосудистом центре
Наш центр был создан как клиника по современному лечению атеросклероза и его осложнений. В нашей клинике можно получить консультацию опытного сосудистого хирурга, пройти необходимое инструментальное обследование. Получить рекомендации по консервативному лечению неосложненного сосудистого пороажения, но главное полноценно вылечить критическую ишемию с помощью сосудистой операции.
Методы сосудистой хирургии, применяемые в нашей клинике, не имеют аналогов в России по своей эффективности в лечении критической ишемии на фоне облитерирующего атеросклероза. Упор мы делаем на малоинвазивные и микрохирургические вмешательства, которые пока не получили широкого распространения в нашей стране.
Спасти ногу при критической ишемии на фоне атеросклеротической закупорки нам удается у 98% всех пациентов. Таких результатов не имеет ни одна сосудистая клиника в стране. Наши врачи публикуют статьи по микрохирургическим технологиям лечения заболеваний сосудов в ведущих журналах и выступают на международных конференциях.
Причины и факторы риска атеросклероза ног
Образование бляшек в сосудах является возрастным заболеванием, чаще поражающим мужчин старше 50 лет. Чаще всего можно проследить наследственную отягощенность. Родители у больных вероятно тоже страдали сердечными заболеваниями или атеросклерозом сосудов ног. Четкая причина атеросклероза артерий нижних конечностей до сих пор не установлена, однако хорошо известны факторы риска, приводящие к заболеванию.
Факторы риска атеросклероза нижних конечностей
- Повышенный уровень холестерина
- Сахарный диабет
- Болезни сердца (ИБС)
- Высокое кровяное давление (гипертония)
- Постоянный гемодиализ при почечной недостаточности
- Курение
- Инсульт (цереброваскулярные заболевания)
Клинические формы атеросклероза
Облитерирующий атеросклероз нижних конечностей разделяется на несколько клинических форм, в зависимости от локализации и степени хронической артериальной недостаточности конечности.
По локализации:
- Атеросклероз сосудов нижних конечностей с поражением аорто-подвздошного сегмента. Верхний тип поражения, когда закрыты подвздошные артерии или аорта. Для данной локализации характерны боли в ягодицах при ходьбе, импотенция. Эта локализация атеросклероза опасна угрозой потери конечности. Риск ампутации составляет около 20% в год.
- Атеросклероз ног с поражением бедренно-подколенного сегмента. Закупорки наблюдаются в поверхностной и глубокой бедренной артерии. Чаще всего беспокоят боли в мышцах голени при ходьбе. Подобные поражения протекают более доброкачественно. Риск ампутации составляет не более 5% в год.
- Атеросклероз с поражением подколенно-берцового сегмента. Закупорки подколенной артерии и артерий голени. Симптомы при такой локализации атеросклероза ног включают в себя боли в стопах, трофические язвы пальцев стопы. Критическая ишемия и гангрена развиваются значительно чаще. Риск ампутации составляет 40% в год.
- Атеросклероз с многоэтажным поражением нескольких сегментов. Чаще всего развивается гангрена. Риск ампутации не менее 50% в год.
Симптомы атеросклероза сосудов нижних конечностей и их лечение
- Перемежающаяся хромота
Основными симптомами часто являются боль и усталость в мышцах ног при ходьбе на определенное расстояние, которые проходят через несколько минут отдыха. Сначала эти симптомы не опасны и появляются только при значительной физической нагрузке, но постепенно прогрессируют с уменьшением безболевого расстояния.
- Боли и онемение в ноге в покое, облегчение наступет при опускании ноги вниз.
- Сниженная кожная температура стопы пораженной ноги.
- Бледный цвет стопы пораженной ноги и западание поверхностных вен в горизонтальном положении, но багровый цвет и вздутые вены при опускании ноги.
- Импотенция
- Длительно незаживающие раны и трофические язвы опасны развитием сепсиса
- Омертвение пальцев или стопы.
Течение атеросклероза нижних конечностей
Атеросклероз артерий нижних конечностей часто протекает с постепенным нарастанием клинических симптомов в течение многих лет. Однако, при поражении подвздошно-бедренного сегмента может наступить резкое ухудшение кровообращения в ногах из за тромбоза артерий.
Критическая ишемия ноги развивается примерно у 10% за год из всех пациентов с установленным диагнозом атеросклероза нижних конечностей. Медикаментозная терапия в первую очередь может облегчать симптомы атеросклероза, но не влияет на частоту развития критической ишемии.
Через 5 лет после диагноза облитерирующего атеросклероза половине пациентов будет необходима сосудистая операция с целью спасения от ампутации, а четверть пациентов уже лишится конечности из-за гангрены.
Восстановительные сосудистые операции при атеросклерозе сосудов нижних конечностей уменьшают необходимость в ампутации в 10 раз и позволяют сохранить конечность 90% больных с критической ишемией.
Симптоматика осложненного атеросклероза сосудов ног
- Тромбозы пораженного атеросклерозом сосуда в нижней конечности с развитием острой ишемии.
- Импотенция, связанная с закупоркой сосудов отвечающих за эту функцию.
- Трофические язвы пальцев и стоп
- Гангрена ноги
Прогноз заболевания
Прогноз естественного течения облитерирующего атеросклероза артерий ног неблагоприятный. Во многом это связано с поражением не только артерий ног, но и часто сосудов сердца и головного мозга.
- Вероятность потерять ногу из за гангрены составляет около 10% в год.
- Вероятность потерять трудоспособность из-за невозможности ходить — 25%.
- Вероятность развития сосудистой катастрофы в сердце или головном мозге составляет примерно 40% за 5 лет наблюдения.
- Люди в мире чаще всего умирают именно от атеросклероза сосудов.


