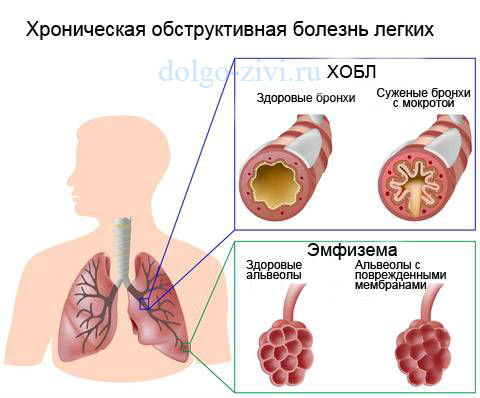
История болезни хронический обструктивный бронхит обострение
Московский Государственный Медико-Стоматологический
Университет
Кафедра терапии
ИСТОРИЯ БОЛЕЗНИ
хххххххххх
Клинический диагноз
Основное заболевание — хронический обструктивный бронхит
Осложнения — бронхиальная астма, эмфизема легких, сердечная недостаточность II А
Куратор — студентка 4 курса
22 группы лечебного факультета
Общие сведения
Фамилия, имя, отчество ххххххх
Пол мужской
Возраст 53 года
Профессия автослесарь
Место жительства г.ххххххх
Дата поступления 30 марта 1999
Жалобы
Больной жалуется на одышку, приступы удушья, при которых больной вынужден занимать положение с фиксацией плечевого пояса, которые сопровождаются малопродуктивным кашлем с отделением светлой, без примеси крови мокроты (до 150 мл за день)
История настоящего заболевания
Считает себя больным в течение 20 лет, когда впервые начал отмечать кашель, возникающий преимущественно утром и сопровождающийся отделением небольшого (до 30 мл в день) количества мокроты (утренний кашель курильщика), а также им было отмечено увеличение частоты простудных заболеваний, то есть усиление кашля с одновременным повышением температуры. При обращении в лечебные учреждения ставились диагнозы бронхит, часто переносилась пневмония. В течение последующего течения болезни начал отмечать одышку, условий возникновения которой не помнит. В 1997 году впервые возник приступ удушья, с которым больной был госпитализирован. Был установлен диагноз «бронхиальная астма». В течение последних двух лет приступы возникали регулярно, начиная с одного раза в неделю с все нарастающей частотой, последние полгода обострения возникают до 7 раз в неделю, то есть ежедневно, за прошедший период обследуемый регулярно госпитализировался. 30.04.99 возник очередной приступ удушья, купировать который имеющимися средствами (ингалятором) больной не смог, была вызвана СМП, которая доставила его в больницу
История жизни
Краткие биографические данные — родился в 1942 году в рязанской области, образование неполное среднее (7 классов)
Семейный анамнез — женат
Трудовой анамнез — работает с 15 лет помощником автослесаря, затем водителем, в настоящее время автослесарь, профессиональные вредности — контакт с парами нефтепродуктов и других горюче-смазочных материалов, наличие в воздухе металлической пыли, общая запыленность рабочего места
Бытовой анамнез — жилищные условия удовлетворительные, экологическая обстановка относительно благоприятная
Питание — режим питания не соблюдается
Вредные привычки — ежедневно выкуривает половину пачки сигарет, регулярно употребляет алкогольные напитки
Перенесенные заболевания — регулярные простудные заболевания, частые пневмонии, рецидивирующий бронхит более двух месяцев за год, переливания крови отрицает
Аллергологический анамнез — аллергические реакции отрицает
Страховой анамнез — общая продолжительность больничных листов за прошедший год более двух месяцев
Настоящее состояние
Общий осмотр
Общее состояние — средней тяжести
Сознание ясное
Положение активное
Телосложение астеническое
Осанка сутуловатая
Выражение лица спокойное
Кожные покровы — цвет кожных покровов бледный. Очаги пигментации и депигментации отсутствуют. Высыпаний, сосудистых изменений, рубцов и трофических изменений нет Кожа сухая, тургор сохранен Ногти бледные. Продольной и поперечной исчерченности нет. Видимые слизистые бледные, влажные, высыпаний нет Зев розовой окраски, припухлости и налеты отсутствуют
Подкожно-жировая клетчатка — развитие умеренное, толщина складка 2 см, болезненности нет. Легкая пастозность в области лодыжек и голени
Лимфоузлы (затылочные, околоушные, подчелюстные, шейные, над- и подключичные, подмышечные, локтевые и подколенные) не пальпируются
Мышечная система — степень развития мышц удовлетворительная, тонус сохранен, болезненность и уплотнение при пальпации не отмечается. Тремор отсутствует
Костная система — форма не изменена, деформаций, болезненности при пальпации и поколачивании не отмечается. Симптом барабанных пальцев отсутствует
Суставы — конфигурации не изменена, без припухлостей, болезненность при пальпации, гиперемия и местное повышение температуры над суставами отсутствует, объем активных и пассивных движений сохранен, болезненности нет
Система органов дыхания
Осмотр грудной клетки
Форма носа не изменена. Дыхание через нос свободное. Отделяемого нет Гортань не деформирована. Голос сиплый Грудная клетка — ключицы не выступают, плотное прилегание лопаток, эпигастральный угол тупой, межреберные промежутки расширены, реберные дуги горизонтальные, переднезадний размер относительно увеличен. Искривления позвоночника нет Тип дыхания брюшной. Дыхание ритмичное, частота 20 дыханий в минуту. Продолжительность выдоха длиннее вдоха. Смешанная одышка с затрудненным выдохом
Пальпация грудной клетки
Грудная клетка безболезненная, ригидная Голосовое дрожание симметричное
Перкуссия легких
Сравнительная перкуссия — над симметричными участками отмечается коробочный звук
Топографическая перкуссия
Верхняя граница легких справа слева
Высота стояния верхушек спереди 5 см 5 см
Высота стояния верхушек сзади на 5 см латеральнее от 7 шейного позвонка
Ширина полей Кренига 9 см 9 см
Нижняя граница легких
По окологрудинной линии VI межреберье ——-
По срединно-ключичной линии VII межреберье ——-
По передней подмышечной линии VIII межреберье VIII межреберье
По средней подмышечной линии IX межреберье IX межреберье
По задней подмышечной линии X межреберье X межреберье
По лопаточной линии XI межреберье XI межреберье
По околопозвоночной линии 12 грудной позвонок
Дыхательная экскурсия нижнего края легких
По средней подмышечной линии вдох 6 см 6 см
выдох 4 см 4 см
Аускультация
Основные дыхательные шумы — над симметричными участками грудной клетки дыхание жесткое
Побочные дыхательные шумы — определяются сухие басовые хрипы над всей поверхностью легких, сухие свистящие хрипы, усиливающиеся при форсированном выдохе. Крепитация, шум трения плевры, плеврокардиальный шум не выявлены
Бронхофония — ослаблена, одинаковая над симметричными участками
Система органов кровообращения
Осмотр области сердца
Выпячиваний и видимых пульсаций нет
Пальпация
Верхушечный толчок не пальпируется Выявлена эпигастральная пульсация Сердечный толчок и дрожание в области сердца отсутствуют Болезненности и зон гиперстезии нет
Перкуссия
Границы относительной тупости сердца
Верхняя граница — III ребро
Левая граница — 3см слева от левой среднеключичной линии
Правая граница — по краю грудины
Поперечник относительной тупости сердца — 11 см
Ширина сосудистого пучка — 5 см
Конфигурация сердца — нормальная
Границы абсолютной тупости
Правая граница — левый край грудины
Левая граница — 5 см от левой среднеключичной линии
Верхняя граница — IV межреберье
Аускультация
Тоны сердца ритмичные, приглушенные, ЧСС 80 уд/мин
I тон на верхушке и у основания мечевидного отростка громче II тона, раздвоение отсутствует
II тон во втором межреберье справа и слева громче I тона, раздвоение или акцент (на аорте или легочной артерии) отсутствует
Дополнительных тонов и шумов нет
Шум трения перикарда не выслушивается
Исследование сосудов
При выслушивании сосудистых шумов, двойного шума Траубе не выявлено
Исследование вен
Видимая пульсация, венный пульс отсутствуют. На шее отмечается набухание вен. Вены нижних конечностей расширены. При пальпации уплотнения, болезненности вен не выявляется
Система органов пищеварения
Осмотр
Полость рта — язык бледно-розового цвета, влажный, сосочковый слой умеренно развит, налета, трещин, язв нет. На деснах, твердом и мягком небе налет, трещины, язвы также отсутствуют. Зубы с желтым налетом, кариеса нет
Живот — правильной формы, симметричный, вздутия нет, участвует в акте дыхания, венозные коллатерали отсутствуют На уровне пупка окружность живота 86 см
Пальпация живота
Поверхностная пальпация — живот мягкий, безболезненный, расхождения прямых мышц живота не наблюдается, симптом Щеткина-Блюмберга отрицательный
Глубокая пальпация — сигмовидная кишка цилиндрической формы, толщиной 3 см, безболезненная, смещается, урчания нет Слепая кишка — цилиндрической формы, толщиной 3 см, выявляется урчание Поперечно-ободочная кишка — цилиндрической формы, безболезненная, не урчит, толщина 5 см Восходящая и нисходящая ободочная кишка, большая кривизна желудка и пилорический отдел не пальпируются
Перкуссия живота
По всей поверхности живота звук тимпанический. При аускульто-перкуссии нижняя граница желудка определяется на 3 см выше пупка Жидкость в брюшной полости не выявлена
Аускультация живота
При аускультации в области пупка выслушивается перистальтика. Над областью проекции слепой кишки урчание
Печень и желчный пузырь
Пальпация
Желчный пузырь не пальпируется. В области проекции желчного пузыря пальпация безболезненная. Симптомы Ортнера, Мюсси, Кера отрицательные
Перкуссия
Верхняя граница абсолютной тупости печени
Верхняя граница по срединно-ключичной линии — IХ ребро
Нижняя граница абсолютной тупости печени
По краю прямой мышцы живота — 3 см от реберной дуги
По передней срединной линии — 4 см от мечевидного отростка
По левой реберной дуге — 1 см от парастернальной линии
Нижний край пальпируется в 3 см от реберной дуги, поверхность гладкая, средней плотности, край печени не пальпируется, бугристость не отмечается
Размеры печени по Курлову
По краю прямой мышцы живота — 10 см
По передней срединной линии — 9 см
По левой реберной дуге — 8 см
Аускультация
Шум трения брюшины не выслушивается
Селезенка
Пальпация
Селезенка не пальпируется
Перкуссия
Продольный размер — 8 см, поперечный — 5 см
Система органов мочеотделения
Мочеиспускание свободное, безболезненное, дизурических расстройств нет
Перкуссия
Симптом Пастернацкого отрицательный
Данные лабораторных исследований
Общий анализ крови 01/04
Эритроциты 5,27 млн/л
Гемоглобин 15,6 г/л
Гематокрит 47,9
Лейкоциты 11,4 тыс/л
Лимфоциты 10 %
Моноциты 4 %
Тромбоциты 345 тыс/л
СОЭ 38 мм/ч
Биохимический анализ крови 01/04
Альбумины 43
Общий белок 75
Креатинин 82
АЛТ 15,2
АСТ 26
B4 32
Na 141
K 4,4
Ca 1,13
Анализ мокроты
Эпителий в небольших количествах, эластических волокон не обнаружено
Ведущим синдромом является синдром бронхиальной обструкции, который вызван бронхитом и астмой. Однако в развитии дыхательной недостаточности основную роль играет бронхит. Об этом говорят данные исследования ФВД, когда использование бронходилататоров не дало значительного увеличения ФЖЕЛ, ОФВ и ПОС. Бронхиальную астму можно рассматривать как осложнение хронического бронхита, в основе ее развития лежит присутствие постоянного инфекционного очага в органах дыхания. Также заметны признаки правожелудочковой недостаточности — застойные явления в венах большого круга, отеки, гипертрофия правого желудочка (эпигастральная пульсация, увеличение площади абсолютной тупости сердца)
Скачать историю болезни [12,9 Кб] Информация о работе Московская Медицинская Академия им. И. М. Сеченова. Кафедра терапии и профболезней. История болезни Москва 2008г. Паспортные данные: Фамилия, имя, отчество больного: Возраст: 66 лет Пол: женский. Место работы: пенсионер. До выхода на пенсию работала гальваником. Инвалид II группы с 1982 г. Домашний адрес: г. Москва Дата поступления в клинику: 11.03.08 Жалобы: На сухой кашель с трудно отделяемой мокротой, одышку, головные боли, субфебрилитет. История заболевания(Anamnesis morbi): С 1960 года работает на заводе гальваником, имеет постоянный контакт с ядовитыми химическими веществами. Из-за наличия профессиональных вредностей часто болела простудными заболеваниями, к врачу не обращалась, продолжала работать. В 1982 году, после ОРВИ долгое время сохранялся сухой кашель с трудно отделяемой мокротой. Был поставлен диагноз хронический бронхит. По назначению врача принимала антибактериальную и муколитическую терапию, без эффекта. С 1984 года, в течение 20 лет беспокоили боли в области сердца, иррадиирующие в левую руку, принимала валокордин, валидол, с эффектом. В настоящее время боли возникают при умеренной физической нагрузке, длятся около 10 минут, принимает валокордин. В 1986 году перенесла двухстороннюю пневмонию, после чего появилась одышка при умеренной физической нагрузке, сохранялся сухой кашель с трудно отделяемой мокротой. Частые обострения кашля в весенне-осенний период. Была госпитализирована в ГКБ им. Боткина, где поставили диагноз астматический бронхит, эмфизема, была назначена терапия сальбутамолом с эуфиллином, с эффектом. С 1988 года ежегодно госпитализируется клиникой им. Е. М. Тареева, в связи с ухудшением самочувствия, постепенным нарастанием одышки. Был поставлен диагноз хронический обструктивный бронхит, по этому поводу получала терапию беродуалом, атровеном с эффектом. В сентябре 2006 года после ОРВИ появился субфебрилитет до 37, 7 °С, одышка, сухой кашель с трудно отделяемой мокротой. Госпитализирована в клинику для уточнения диагноза и коррекции терапии. Анамнез жизни(Anamnesis vitаe): Родилась 3 июля в 1940 году в Калужской области. Родилась в срок. В семье шесть детей, она шестая. В физическом и умственном развитии от сверстников не отставала. Закончила 11 классов, имеет среднее специальное образование. Работать пошла в 20 лет. Условия труда крайне неблагоприятные. Живёт в двухкомнатной квартире на 3 этаже. Жилищные условия благоприятные. Режим питания нормальный, полноценный и регулярный. Часто бывает на свежем воздухе. Менструация началась в 15 лет, регулярные, болезненные; менопауза в 45 лет, протекала очень тяжело. Замужем с 25 лет. Одна беременность: одни роды. Имеет сына, родился в срок. Аллергия, в том числе на лекарственные препараты. Аллергическая реакция проявляется высыпаниями на руках и ногах. Вредные привычки отрицает. Отец умер в 72г, мать в 88 года. Перенесённые заболевания: В 1963 году — аппендэктомия Болела ветряной оспой, краснухой, скарлатиной. Переливания крови и контакта с желтушными больными не было. Status praesens: Общее состояние удовлетворительное. Сознание ясное. Положение больного активное. Выражение лица спокойное. Телосложение гиперстенического типа. Рост 174 см., вес 100 кг. ИМТ= 33. Кожные покровы бледно-розового цвета. Окраска видимых слизистых нормальная. Участков патологической пигментации нет. Кожные покровы чистые, эластичность нормальная. Оволосение по женскому типу. Волосы и ногти без изменений. Подкожно-жировая клетчатка Лимфатическая система. Подчелюстные, шейные, надключичные, подмышечные узлы не пальпируются. Мышечная система. Самостоятельных болей или возникающих при движениях не отмечается. Мышечная система развита умеренно. Костная система Суставная система.Без изменений. Нервно-психический статус: внезапные головные боли, головокружения, страдает нарушением сна. Работоспособность снижена. Система органов дыхания: Дыхание через нос свободное. Патологического отделяемого нет. Голос громкий, чистый. Осмотр грудной клетки: форма грудной клетки бочкообразная. Положение лопаток на одном уровне, плотно прилегают к грудной клетке. Обе половины грудной клетки синхронно участвуют в акте дыхания, отмечается участие вспомогательной мускулатуры в акте дыхания. Грудная клетка симметрична. Тип дыхания смешанный. Число дыхательных движений 19 в минуту. Ритм дыхания правильный. При пальпации грудная клетка безболезненна. Перкуссия легких:при сравнительной перкуссии наблюдается коробочный звук в правых нижних отделах легкого. Голосовое дрожание ослаблено справа. Топографическая перкуссия легких: линия справа слева l.parasternalis 6 ребро — l.medioclavicularis 6 межреберье — l.axillaris anterior 7 ребро 7 ребро l.axillaris media 8 ребро 8 ребро l.axillaris posterior 9 ребро 9 ребро l. scapulars 10 ребро 10 ребро l.paravertebralis на уровне остистого отростка 11 грудного позвонка на уровне остистого отростка 11 грудного позвонка Высота стояния верхушек легких: справа слева спереди 3 см над ключицей 3 см над ключицей сзади на уровне остистого отростка 7 шейного позвонка на 2 см латеральнее. на уровне остистого отростка 7 шейного позвонка на 2 см латеральнее. Подвижность лёгочных краёв: справа слева на вдохе на выдохе сумма на вдохе на выдохе сумма l.axillaris media 3 см 3 см 6см 3 см 3 см 6 см l. scapulars 1 см 2 см 3 см 1 см 2 см 3 см Аускультация лёгких: Выслушивается жёсткое дыхание по всем полям, выслушиваются сухие хрипы. Крепитация и шум трения плевры не выслушивается. Система органов кровообращения: Осмотр сосудов шеи: Осмотр области сердца: Перкуссия сердца: Границы относительной тупости сердца: Правая-0,5 см кнаружи от правого края грудины, IV межреберье. Левая-1 см кнутри от левой среднеключичной линии, V межреберье. Верхняя-III межреберье по левой среднеключичной линии. Аускультация сердца: Исследование сосудов: сонная артерия, подключичная артерия, локтевая артерия, лучевая артерия, бедренная артерия, подколенная артерия, задняя большеберцовая артерия, тыльная артерия стопы — в норме. Пульсация периферических сосудов сохранена. Пульс одинаковый на обеих руках, ритмичный, с хорошим наполнением. Частота пульса 70 ударов в минуту. Определения артериального давления по методу Короткова: систолическое 155 мм.рт.ст, диастолическое 90 мм.рт.ст, пульсовое 70 мм.рт.ст. Система органов пищеварения: Исследование органов пищеварения: Осмотр живота: Перкуссия живота: Поверхностная ориентировочная пальпация живота: При пальпации живот мягкий, болезненный в области головки поджелудочной железы, кишечник безболезненный во всех отделах. Глубокая скользящая пальпация живота:провести не удалось из-за чрезмерно развитой подкожно-жировой клетчатки. Исследование печени и желчного пузыря: Определение границ печени по Курлову: 15(6)-11(3)-10(3) Пальпация печени: провести не удалось из-за чрезмерно развитой подкожно-жировой клетчатки. Желчный пузырь не пальпируется. Исследование селезенки: Размеры селезеночной тупости: длинник 10 см, поперечник 6 см. Селезенка не пальпируется. Аускультация живота: Система мочеотделения: Болей в области поясницы нет. Мочеотделение безболезненное. Симптом поколачивания отрицательный с обеих сторон. Эндокринная система: Щитовидная железа не увеличена, болезненность в области щитовидной железы не определяется. Клинические анализы: Общий анализ крови WBC 6.11*109/L RBC 4.197*1012/L HGB 141 g/L HCT 42/16 % MCV 100.4 fL MCH 30.60 pg PLT 337.8*109/L ESR 15 мм/Н Биохимический анализ крови Проба Реберга: фильтрация 35 мл/мин реабсорбция 97.7 экскреция мочевины 117 мг/сут Г-ГТ 69 ед/л АСТ/АЛТ 31/42 ед/л Общий белок 8.01 г/дл Экскреция К 1.29г/сут Биохимический анализ крови Триглицериды 139мг/дл Общий холестерин 272 мг/дл ЛПВП-хс 91 мг/дл Иммунологический анализ Ig A 325 мг/дл Ig M 154 мг/дл Ig G 1150 мг/дл Ig E 45.77 мг/дл Анализ мочи цвет — желтый SG – 1.015 Ph = 6 LEU – 1-3 в поле зрения NIT – neg PRO – neg GLU – norm KET – neg UBG – norm BIL – neg ERY – neg КСР на сифилис РПР – отр ИФА – отр HBsAg; HCVab HBsAg – отр HCVab – отр Инструментальные методы исследования: Исследование ФВД ЖЕЛ 63%, ОФВ1 60% Недостаточность вентиляционных показателей смешанного типа. Рестриктивные нарушения 3-4 ст, обструктивные нарушения на уровне крупных бронхов (проксимальные отделы) 4 ст, среднего калибра 1 ст. Исследование ФВД ЖЕЛ 65%, ОФВ1 68% Недостаточность вентиляционных показателей смешанного типа 1 ст. Обструкция на уровне проксимальных отделов. Положительная динамика. ЭКГ ЭОС не отклонена. Ритм синусовый. Нарушение внутрипредсердной проводимости. Умерено выраженные изменения миокарда левого желудочка. Рентгенограмма органов грудной клетки На рентгенограмме органов грудной клетки в двух проекциях свежих очагов и инфильтративных теней не выявлено. Легочный рисунок прослеживается по всем полям, усилен и деформирован в базальных отделах за счет диффузного пневмосклероза. В нижних отделах правого легкого определяются цилиндрические бронхоэктазы. Стенки бронхов уплотнены. Корни легких малоструктурны, умеренно расширены. Плевральные синусы свободные. Диафрагма расположена справа на уровне 6-ого ребра, слева 7-ого ребра. Сердце умеренно расширено, сердечная талия подчеркнута. Аорта уплотнена. КТ грудной клетки На серии аксиальных томограмм – очаговых и инфильтративных изменений в легких не выявлено. Пневматизация и васкуляризация долей и сегментов равномерная. Легочный интерстиций уплотнен. Бронхи прослежены до уровня субсегментарных ветвей, просветы свободны. В средней доле правого легкого отмечается умеренное расширение просвета и утолщение стенок субсегментарных бронхов S4 Структуры средостения и корней легких дифференцированы. Интраторокальные лимфатические узлы не увеличены. Выпота в серозных полостях нет, листки плевры неравномерно уплотнены с диафрагмальными складками. Формы и размеры сердца соответствуют возрасту пациента, листок перикарда тонкий. Магистральные сосуды обычного калибра. ЗАКЛЮЧЕНИЕ: КТ признаки хронического бронхита. Клинический диагноз: Хронический обструктивный бронхит в стадии обострения. ИБС, стенокардия напряжения II функционального класса. В пользу диагноза ХОБЛ свидетельствует: 1. Профессиональные вредности. Работа с вредными химическими веществами. 2. длительное течение заболевания, длительно сохраняющийся кашель. 3. признаки бронхиальной обструкции, снижение индекса Тиффно. 4. снижение ЖЕЛ. Дифференциальная диагностика: Дифференциальная диагностика основана на исключении локальных и специфических поражений легких. На рентгенограмме не выявлено гранулем характерных для туберкулеза, так же нет признаков рака легкого. Таким образом, данные заболевания можно исключить при постановке диагноза. Лечение: Ежедневный прием бронхорасширяющих средств: ингаляции атровеном по 2 вдоха 2 раза в день. Соблюдение режима труда и отдыха, избегать переохлаждения. Для снижения артериального давления ежедневный прием гипотиазида по 1 т. через день, престарима 2 мг. 1 раз в сутки. Скачать историю болезни [12,9 Кб] Информация о работе |